Лимфаденопатия
Общие сведения
Лимфаденопатия (или лимфопатия), что это значит? Этот медицинский термин означает любое изменение лимфоузлов по консистенции, размеру или количеству. Лимфаденопатия является одним из симптомов многочисленных заболеваний, различных по своей причине, методам лечения и прогнозу. Этот термин имеет обобщающий характер и важной составляющей его являются лимфадениты (увеличение лимфоузла за счет воспалительного процесса в ткани узла) и реактивные гиперплазии (они обусловлены иммунной реакцией организма). Код лимфаденопатии по мкб-10 — D36.0.
Лимфатическая ткань развивается до 12-20 лет, достигая максимума в количественном отношении, затем после 50 лет уменьшается — происходит инволюция лимфатических узлов и миндалин. У здорового худощавого человека можно определить: поднижнечелюстные (размер 0,5-1 см), несколько шейных, расположенных поверхностно (0,5 см), редко — подподбородочные (таких же размеров), единичные мягкие подмышечные узлы до 1 см и паховые размером 0,5 – 1,0 см. У взрослых узлы 1,0-1,5 см считаются нормой.
Лимфоузлы и селезёнка — основные периферические иммунные органы, которые реагируют на любой инфекционный или другой неблагоприятный фактор воздействия на организм, поскольку дренируют кровь и лимфу, которые отходят от всех органов. Лимфа, поступающая в узел, омывает его лимфоидную ткань, освобождается от инородных частиц (это могут быть бактерии или клетки опухоли) и, обогатившись лимфоцитами, оттекает от узла. В связи с этим становится понятным их быстрое реагирование на любой инфекционный чужеродный фактор увеличением или увеличением с cопутствующим воспалением.
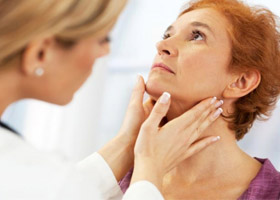
Увеличенные лимфатические узлы обнаруживаются самим пациентом, что вызывает у большинства тревогу и серьезные опасения, либо врачом при осмотре. Вопрос стоит в том, чтобы разобраться в причине их изменения/увеличения. Больные с данной жалобой могут обратиться к разным специалистам: терапевтам, гематологам, онкологам, педиатрам, хирургам или инфекционистам. Основная проблема заключается в сходстве клиники опухолевых и неопухолевых лимфаденопатий. Неопухолевые оставляют 30% среди обращений к гематологу.
Патогенез
По обобщенным данным наиболее часто поражаются лимфоузлы шеи и головы (55%), затем в порядке убывания следуют: паховые, подмышечные и надключичные.
Увеличение лимфатических узлов обусловлено:
- Воспалительным процессом при инфекциях (лимфаденит).
- Увеличением лимфоцитов и макрофагов, что обусловлено иммунным ответом организма на антиген. Через 5-7 дней после антигенной стимуляции бывает 15-кратное увеличение узла. При этом также увеличивается кровоток узла в 10-25 раз.
- Инфильтрацией метастатическими клетками.
- Разрастанием злокачественных лимфоцитов и макрофагов, инфильтрацией макрофагами, включающими продукты метаболизма при болезнях накопления.
Патогенез увеличения узлов соответствует заболеванию, при котором этот процесс происходит. Узлы состоят из паракортикальной зоны, коркового и мозгового вещества. Корковое содержит лимфоидные фолликулы и здесь происходит дифференцировка В-лимфоцитов в зависимости от вида антигена. Мозговое вещество содержит артериальные и венозные сосуды, лимфатические синусы, а лимфоидных элементов мало.
При антигенной стимуляции в разных зонах узла развивается гиперплазия: паракортикальная, фолликулярная или синусовая (в мозговом веществе). Фолликулярная гиперплазия чаще бывает при бактериальных инфекциях, синусовая — при опухолевых и инфекционных процессах, при этом расширяются лимфатические синусы за счет увеличившегося количества макрофагов. Паракортикальная гиперплазия сопровождает вирусные заболевания.
Классификация
По природе увеличения узлов различают формы:
- опухолевые;
- неопухолевые.
По распространенности:
- локальная лимфаденопатия — увеличение одного узла в одной области (единичные надключичные, шейные или паховые);
- регионарная — увеличение нескольких узлов одной области или 2-х смежных областей (например, надключичные и шейные, надключичные и подмышечные, затылочные и подчелюстные);
- генерализованная — распространенное увеличение узлов более трех различных областей.
По длительности:
- непродолжительная — длится меньше 2-х месяцев;
- затяжная — длительность более 2-х месяцев.
По течению:
- острая;
- хроническая;
- рецидивирующая.
В клинической классификации выделяют:
- Первичные поражения узлов, которые могут вызваться злокачественным или доброкачественным процессом. Среди злокачественных чаще встречаются острый лимфобластный лейкоз, лимфомы Ходжкина, хронический лимфолейкоз, неходжкинские лимфомы, плазмоцитомы.
- Вторичные (реактивные) на фоне инфекционных заболеваний, иммунных поражений или метастатических процессов.
- Воспалительные поражения (лимфадениты), которые бывают локальными, региональными и генерализованными.
Реактивная лимфаденопатия (или вторичная) — что это означает? Это значит, что увеличение лимфатического узла связано с иммунным ответом (реакцией) на очаг инфекции, расположенный удаленно или на генерализованную инфекцию. Реактивная гиперплазия возникает при выраженном иммунном ответе. Узлы увеличиваются более 2-3 см и имеют мягко эластическую консистенцию.
При остром процессе развивается острая реактивная гиперплазия. Иногда выделяют и острейшую форму, которая развивается у детей на введение вакцины (поствакцинальный лимфаденит). Хроническая реактивная гиперплазия — это длительно протекающий (более 2 месяцев) процесс. Реактивная гиперплазия отмечается при ВИЧ-инфекции, ревматоидном артрите, сифилисе, токсоплазмозе. Реактивная гиперплазия узлов при ВИЧ-инфекции носит генерализованный характер, а в финале заболевания отмечается атрофия лимфатических узлов.
Значение также имеет разделение на локальные и генерализованные гиперплазии узлов, а при неопухолевых выделяют также регионарную лимфаденопатию. При локальной гиперплазии может увеличиваться не только один узел, а группа или группы, расположенные в смежных областях. При этом присутствие первичного очага не обязательно.
Регионарная лимфаденопатия — увеличение одной группы узлов в одной анатомической области или нескольких групп, расположенных в смежных областях при наличии очага инфекции. Например, при наличии очага на руке отмечается увеличение с одной стороны узлов шеи и подмышечной области. Или же при инфекции стопы увеличиваются подколенные и паховые узлы. Регионарные лимфадениты бывают при стрептококковой, стафилококковой инфекциях, туляремии, туберкулёзе, сифилисе, генитальном герпесе. Вызывать ее могут абсцессы, отиты, болезнь кошачьей царапины, кандидоз. Регионарная гиперплазия с увеличением затылочных и задне-шейных узлов характерна для инфекционного мононуклеоза. Локальные и региональные гиперплазии составляют 75% всех случаев.
Генерализованная лимфаденопатия — увеличение лимфатических узлов в двух или более несмежных зонах. На ее долю приходится 25% случаев. Генерализованная гиперплазия выявляется при различных заболеваниях:
- Злокачественные: гемобластозы и метастазы опухолей.
- Инфекционные, бактериальные и паразитарные: инфекционный мононуклеоз, СПИД, токсоплазмоз, бруцеллёз, цитомегаловирусная инфекция, туберкулёз, сифилис.
- Заболевания соединительной ткани: склеродермия, ревматоидный артрит, узелковый периартериит, дерматомиозит.
- Эндокринные заболевания: болезнь Грейвса.
Генерализованная лимфаденопатия является предметом тщательного обследования. Генерализованная гиперплазия узлов у лиц, употреблявших наркотики или, которым переливалась кровь, может свидетельствовать о ВИЧ-инфекции. Редко генерализованная форма является конституциональной (выявляется у худых). Также может носить остаточный характер после тяжелых инфекций, травм или операций. Такие больные подлежат наблюдению и, если увеличение узлов наблюдается в течение 3 месяцев, необходимо проводить биопсию.
Причины
Основные причины возникновения этого симптома:
- Инфекции бактериальные, грибковые, паразитарные и прочие. Пиогенные бактерии вызывают банальные лимфадениты. В эту группу относятся болезнь кошачьей царапины, болезнь укуса крысы, риккетсиозы, сифилис, микоплазменные и хламидийные инфекции, кожный лейшманиоз, из грибковых — гистоплазмоз.
- Вирусные инфекции, вызываемые цитомегаловирусом, вирусом Эпштейна–Барр, простого герпеса, опоясывающего лишая, иммунодефицита человека, аденовирусами, парагриппа, вирус гепатита С, кори и краснухи.
- Заболевания соединительной ткани: болезнь Шегрена, ревматоидный артрит, дерматомиозит, системная красная волчанка, аутоиммунные гепатит и тиреоидит.
- Гранулематозы — саркоидоз.
- Заболевания крови: лимфома Ходжкина, неходжкинские лимфомы. Увеличением лимфатических узлов сопровождаются любые острые и хронические гемобластозы.
- Болезнь альфа-тяжелых цепей. Встречается в детском возрасте. В клинике преобладает синдром нарушения всасывания, который является результатом увеличения узлов брыжейки.
- Злокачественные новообразования. Поражение узлов может быть первичным (например, при лимфопролиферативных опухолях) либо вторичным (метастазы). Метастазирование встречается при лейкозах, раке молочной железы, легкого, головы, шеи, ЖКТ, почек, простаты. Именно лимфатические узлы сдерживают опухолевый процесс на какое-то время.
Длительное течение с постоянным увеличением размеров узлов, их безболезненность характерны для злокачественного заболевания. В пользу онкологического генеза гиперплазии узлов говорит увеличение их более 4 см, значительная плотность, образование конгломератов и их спаянность с тканями. Такие конгломераты встречаются внутри грудной клетки (верхнее средостение) и в брюшной полости.
Рассматривая причины, можно вывести общий принцип: в молодом возрасте увеличение узлов чаще связано с реакцией на инфекцию (например, инфекционный мононуклеоз), а у лиц в возрасте старше 50 лет – с новообразованиями (чаще хронический лимфолейкоз).
Инфекционные заболевания вирусной природы начинаются с фарингита, ринита и повышенной температуры. Протекают с генерализованным увеличением узлов, болями в мышцах и в грудной клетке. Часто увеличение узлов сохраняется после инфекционного процесса до 2 месяцев, поскольку процесс регрессии их запаздывает по сравнению регрессией заболевания. Длительная лимфаденопатия объясняется медленным угасанием иммунного ответа из-за присутствия возбудителя в организме или склерозированием узла. Остаточная гиперплазия носит локальный характер и генерализованный.
Из причин лимфаденопатии нельзя исключать образ жизни, род занятий человека, контакт с животными, всевозможными путешествиями и применением медикаментов (в частности, противосудорожных препаратов, Каптоприла, цефалоспоринов, пенициллинов). Лица, связанные с ювелирным делом, имеют возможность заболеть саркоидозом. Работа с животными и в мясо-молочной промышленности сопряжена с заражением бруцеллёзом и токсоплазмозом. Выделка шкур и контакт с грызунами опасны туляремией. Купание в водоемах в тропических странах имеет риск заболевания гранулемой купальщиков.
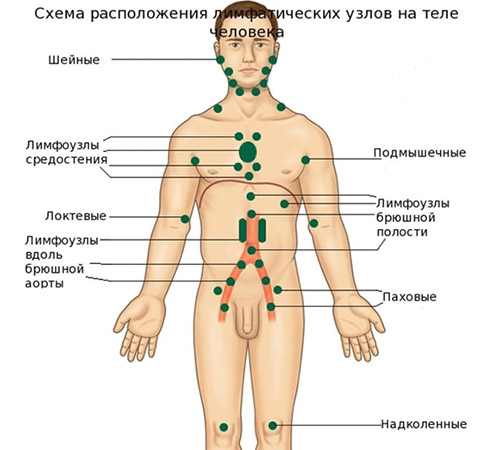
Лимфаденопатия шейных лимфоузлов
Различают две группы шейных лимфоузлов, которые отвечают за разные зоны. Переднешейные узлы дренируют кожу лица, ухо, слюнные железы, слизистую носа, зева и полости рта, язык, миндалины. Поэтому локальные инфекции этих областей, а также краснуха могут вызывать их увеличение.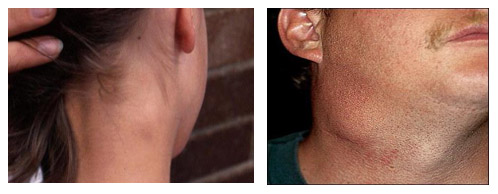
Заднешейные дренируют органы шеи, скальп, кожу грудной клетки и рук. К их увеличению приводят локальные инфекции данных областей, инфекции лор-органов, а также туберкулез, лимфомы, мононуклеозоподобный синдром, опухоли головы и шеи, ВИЧ-инфекция, токсоплазмоз, краснуха, трихофития и микроспория волосистой части головы, себорейный дерматит. Так же стоит отметить редкое доброкачественное заболевание Розаи-Дорфмана и болезнь Кавасаки, для которых характерно увеличение шейных лимфоузлов.
Однако, необходимо также исключать и метастазы в шейные лимфоузлы. Если рассматривать метастатическую лимфаденопатию, то причинами ее являются злокачественные опухоли:
- гортани;
- полости рта;
- молочной железы;
- щитовидной железы;
- легкого;
- кожи верхней конечности;
- желудка (в узлы левой половины шеи);
- неходжкинская лимфома;
- лимфогранулематоз.
Лимфаденопатия подчелюстных лимфоузлов
 В ведении подчелюстных лимфоузлов находится кожа лица, часть конъюнктивы, слизистая губ, рта, слюнные железы и язык. В связи с этим, их гиперплазия обусловлена инфекциями полости рта (зубов, десен, щек), уха, гортани, глотки, головы и шеи. При этом не исключены метастазы рака и лимфомы в подчелюстные узлы.
В ведении подчелюстных лимфоузлов находится кожа лица, часть конъюнктивы, слизистая губ, рта, слюнные железы и язык. В связи с этим, их гиперплазия обусловлена инфекциями полости рта (зубов, десен, щек), уха, гортани, глотки, головы и шеи. При этом не исключены метастазы рака и лимфомы в подчелюстные узлы.
Сюда также можно отнести и подбородочные узлы, собирающие лимфу от нижней губы, дна рта, языка, кожи щек и слизистой десен (область нижних резцов). Гиперплазию вызывают локальные инфекции этих органов, токсоплазмы и инфекции, вызванные цитомегаловирусом и вирусом Эпштейна-Барр.
Лимфаденопатия легких
Внутригрудные лимфатические узлы — крупные коллекторы лимфы. В их состав входят лимфоузлы средостения. Средостение — это пространство в грудной клетке, заключенное между листками легочной плевры. Средостения включает сердце, трахею, пищевод, крупные сосуды, вилочковую железу, нервы и лимфатическую ткань. В последнее время увеличилось количество больных с поражениями лимфатического аппарата средостения. Наиболее частые патологические образования средостения — это увеличенные лимфатические узлы.
Поражение легких и плевры, а также внутригрудная лимфаденопатия легких отмечается при саркоидозе, туберкулезе, неходжкинской лимфоме, раке легкого, лимфоме Ходжкина и метастазах. Внутригрудная лимфаденопатия в первую очередь связана со злокачественными лимфопролиферативными заболеваниями (неходжкинская лимфома, лимфома Ходжкина). Саркоидоз характеризуется образованием в тканях неказеозных гранулем. Острая форма саркоидоза проявляется лихорадкой и прикорневым лимфаденитом.
Изолированное поражение средостения отмечается у 25% больных и эти случаи представляют диагностические затруднения. Диагностические значение имеет определение групп пораженных узлов. При лимфомах поражаются бифуркационные и паратрахеальные узлы, при саркоидозе — преимущественно бифуркационные и бронхопульмональные, иногда трахеобронхиальные и паратрахеальные. Туберкулезный процесс вовлекает узлы корня легкого, трахеобронхиальные, бронхопульмональные, а также периферические (чаще шейные). Поражение узлов злокачественной опухолью сопровождается поражением окружающих тканей и бронхов, при этом нет четкой разницы между здоровой и пораженной.
Из онкологических заболеваний, кроме лимфопролиферативных, следует выделить:
- рак легких;
- пищевода;
- молочной железы;
- вилочковой железы;
- опухоли головы и шеи.
В узлы средостения легких могут метастазировать опухоли в далеко зашедших стадиях из брюшной полости, таза и забрюшинного пространства. Сходные УЗИ признаки при туберкулезе, метастазах и доброкачественных поражениях требуют гистологического анализа. Если исключены все эти заболевания, то при увеличении лимфоузлов средостения неясного генеза в целях уточнения диагноза выполняются медиастиноскопия (через небольшой разрез вводится медиастиноскоп для осмотра паратрахеальных, трахеобронхиальных и бифуркационных узлов), медиастинотомия (открытый хирургический доступ к лимфатическим узлам средостения), видеоассистированная торакоскопия (введение эндоскопа в плевральную полость) с биопсией лимфоузла.
При лимфаденопатии неясного генеза не сразу прибегают к биопсии. Больного наблюдают в динамике 3-6 месяцев, но с исключением физиотерапии и лечения гормонами. В случае отрицательной динамики рекомендуют биопсию. В случаях, когда лимфаденопатия протекает с лихорадкой и лимфоузлы не уменьшаются на фоне применения антибиотиков за 10 дней, также решается вопрос о морфологическом исследовании.
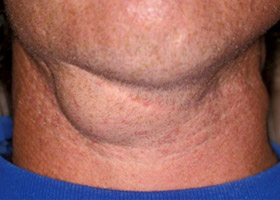
Лимфаденопатия щитовидной железы
В глубокие лимфатические сосуды шеи собирается лимфа от глотки, гортани, щитовидной железы, трахеи и пищевода (его шейной части). Лимфа собирается в глубокие шейные лимфоузлы и двубрюшно-яремный узел. Лимфатические сосуды боковых частей железы также вливаются в двубрюшно-яремные узлы, а лимфатические сосуды перешейка железы входят в предгортанные узлы (они лежат сверху над краем перешейка) и в трахеальные (ниже перешейка в области трахеи).
Эти узлы принимают лимфатические сосуды от гортани. Также много заглоточных лимфоузлов, которые вместе с лимфатическими сосудами образуют лимфатическое сплетение. Лимфатическое сплетение и глубокие шейные узлы собирают лимфу от головы и шеи. Затем лимфа собирается в правый лимфатический проток и в грудной проток. Таким образом, органы шеи имеют развитую лимфатическую сеть.
Особого внимания и настороженности заслуживает рак щитовидной железы (тиреоидные карциномы и папиллярный рак), который дает метастазы в региональные лимфоузлы шеи. Рак не имеет специфических признаков и проявляется либо опухолью на шее, либо увеличением шейных узлов и сращением их с окружающей тканью. Причем это заболевание может встречаться у детей и подростков, у которых часто не подозревают онкологический процесс. В пользу развития рака свидетельствует плотная консистенция неподвижного узла, быстрый рост, дисфония за счет паралича голосовых связок, дисфагия (нарушение глотания) и одышка.
Метастазирование рака идет по лимфатическим путям и по кровеносным. В 84% случаев отмечается поражение регионарных лимфоузлов шеи. Причем в 54% регионарные метастазы определяются раньше, чем очаг поражения в железе. У 66% больных определяется двустороннее поражение узлов метастазами. Регионарные метастазы рака часто принимают за обычные лимфаденопатии, туберкулез, кисты шеи, лимфогранулематоз.
Также поражаются глубокие лимфоузлы — яремные и паратрахеальные, реже — загрудинные и претрахеальные. У 98% пациентов вовлекаются яремные лимфоузлы, расположенные по ходу сосудисто-нервного пучка на шее. Относительно редко рак метастазирует в надключичные лимфоузлы и в узлы верхнего средостения.
Отдаленные метастазы обнаруживаются в легких, реже — в костях. Имеет место и сочетанное поражение — регионарные узлы и легкие. В легких и костях метастазы бывают у лиц пожилого возраста.
Увеличение над- и подключичных лимфатических узлов
Увеличение этих лимфоузлов является серьезным симптомом, почти всегда свидетельствующий о метастазе рака. Увеличение надключичного узла справа вызвано метастазами опухоли легких, средостения, пищевода (шейного отдела), мезотелеомой плевры или раком молочной железы.
Увеличение левого надключичного узла может быть симптомом опухоли ЖКТ, мочевыделительной системы, женской и мужской половой сферы, лимфомы. Нечасто увеличение надключичных узлов обусловлено бактериальными и грибковыми инфекциями.
Лимфаденопатия подмышечных лимфоузлов
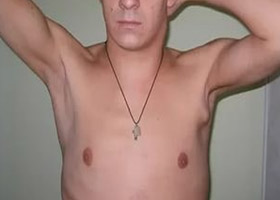 В подмышечной области отмечается обильное скопление лимфоидной ткани — 6 групп узлов, одни из которых расположены относительно поверхностно в подмышечной впадине, другие — более глубоко, по ходу сосудов и нервов. Зоной дренажа подмышечных лимфоузлов являются руки, грудная клетка, молочная железа.
В подмышечной области отмечается обильное скопление лимфоидной ткани — 6 групп узлов, одни из которых расположены относительно поверхностно в подмышечной впадине, другие — более глубоко, по ходу сосудов и нервов. Зоной дренажа подмышечных лимфоузлов являются руки, грудная клетка, молочная железа.
Поэтому локальные инфекции верхних конечностей (абсцессы, флегмоны, бартонеллез) и грудной стенки сразу вызывают гиперплазию узлов. Этот процесс также бывает при наличии силиконового трансплантата молочной железы.
В подмышечные лимфоузлы могут метастазировать следующие опухоли:
- кожи верхней конечности (плоскоклеточный рак и меланома);
- грудной клетки (на стороне поражения);
- молочной железы;
- кожи верхней части грудной клетки и плечевого пояса;
- лимфома Ходжкина.
Лимфаденопатия брюшной полости и забрюшинного пространства
В брюшной полости и забрюшинном пространстве находятся жизненно важные органы. Так, в брюшной полости расположен кишечник (тонкий и толстый), печень, желчный пузырь, желудок, селезенка. Забрюшинное пространство содержит надпочечники, почки, мочеточники, поджелудочную железу, части двенадцатиперстной и ободочной кишки, аорту (ее брюшной отдел) нижнюю полую вену, симпатические стволы, нервные сплетения, начало грудного протока. Все эти органы окружены жировой клетчаткой, оплетены лимфатической сетью и лимфатическими узлами.
Активная функция этих органов, обильное кровоснабжение и усиленное лимфообращение дают постоянную нагрузку на лимфоузлы, которые расположены вдоль брюшины, в брыжейке, вдоль сосудов и кишечника, в сальнике и в воротах печени. Среди инфекций, которые вызывают увеличение узлов брюшной полости можно назвать:
- Брюшной тиф, который протекает с генерализованной гиперплазией узлов в связи с гематогенной диссеминацией брюшнотифозных бактерий. При этом вовлекаются не только мезентериальные узлы, но и забрюшинные, паратрахеальные, бронхиальныех, узлы средостения, заднешейные и подмышечные.
- Абдоминальный актиномикоз.
- Дизентерия.
Немаловажное значение имеет и метастатическое увеличение узлов брюшной полости при следующих онкологических заболеваниях:
- желудка;
- поджелудочной железы;
- кишечника;
- печени;
- матки.
Мезентериальная лимфаденопатия (увеличение лимфоузлов брыжейки) — наиболее частая причина болей в животе. Брыжейка — двухслойная складка брюшины, которая имеет форму веера и охватывает тонкий кишечник, ободочную и сигмовидную кишку. Она осуществляет поддержку кишечника, несет в себе нервы, лимфатические и кровеносные сосуды, а также лимфоузлы, которые расположены в ее основании. Из лимфатических узлов лимфа поступает к преаортальным узлам, в левый поясничный ствол и грудной проток. Лимфатическая система брыжейки играет свою роль в иммунитете кишечника.
Мезентериальная лимфаденопатия вызывается многими заболеваниями и часто встречается при:
- метастазировании колоректального рака;
- неспецифическом мезадените;
- холецистите;
- аппендиците;
- перфорации полых органов;
- болезни Крона;
- панкреатите;
- дивертикулите;
- целиакии;
- специфических мезаденитах (туберкулез, сифилис, СПИД);
- инфекционных заболеваниях (сальмонеллез, дизентерия, брюшной тиф, иерсиниоз, туляремия, токсоплазмоз);
- энтеровирусной инфекции и других респираторных инфекциях;
- ВИЧ и цитомегаловирусной инфекции;
- кори, краснухе, инфекционном мононуклеозе;
- лямблиозе.
Неспецифический мезаденит отмечается у 8-9% детей, которые госпитализированы в хирургическое отделение с подозрением на аппендицит. Наиболее подвержены этому заболеванию дети 5-13 лет. То, что мезентериальным лимфаденитом болеют чаще дети, объясняется анатомо-физиологическими особенностями строения пищеварительного тракта и лимфатического аппарата. Слизистая тонкой кишки хорошо развита и обладает повышенной проницаемостью, что ослабляет барьерную функцию этой части кишечника. Поэтому создаются условия для всасывания токсических веществ. Вирусы, бактериальная микрофлора, аденовирусы попадают в лимфатические узлы брыжейки различными путями (с кровью или лимфой).
Мезентериальные лимфоузлы у детей крупнее, чем у взрослых, более многочисленны (180-200) и расположены ближе друг к другу. При обострении ребенок жалуется на периодические боли в животе, тошноту и расстройства стула. При этом часто отмечается высокая температура, слабость, тахикардия.
Увеличение узлов забрюшинного пространства часто встречается при:
- Опухолях почки, которые отличаются высокой частотой метастазирования в лимфоузлы забрюшинного пространства. Процент метастазирования достигает 42. При этом наиболее часто поражаются прекавальные и ретрокавальные, преаортальные и ретроаортальные узлы. Считается, что метастазы чаще обнаруживаются в увеличенных узлах, однако их выявляют и в не увеличенных.
- Злокачественных опухолях предстательной железы.
- Хроническом лимфолейкозе.
- Лимфогрануломатозе (болезнь Ходжкина). При этой лимфопролиферативной опухоли отмечается значительное увеличение забрюшинных узлов, что сопровождается болью в пояснице, желудочной и кишечной диспепсией, болями в брюшной полости.
Увеличение паховых лимфоузлов
Паховая группа узлов расположена в верхней части бедра и внизу живота по ходу паховой складки. В подкожной клетчатке расположены и легко определяются поверхностные узлы, а глубокие находятся возле сосудов бедра под фасцией. Зона дренирования этой группы узлов — половые органы, промежность, кожа и мягкие ткани нижней части живота, ягодиц и ног, поэтому паховый лимфаденит развивается при воспалительных заболеваниях половых органов, рожистом воспалении нижних конечностей, абсцессах и флегмонах этих зон.
При поражении брюшной стенки, области поясницы и ягодиц увеличиваются паховые узлы на стороне поражения. Воспалительный процесс на ноге вызывает увеличение подколенных и паховых узлов на стороне поражения. Инфекция анального края и кожи перианальной складки также вызывает гипертрофию паховых узлов на стороне поражения.
Паховая лимфаденопатия у женщин развивается при язве половых органов. Этот симптом может связан с герпетической инфекцией половых органов, венерической лимфогранулемой, сифилисом и мягкий шанкром, изъязвившимися остроконечными кондиломами. Лимфадениты паховой зоны могут быть при кандидозе, микоплазмозе и хламидиозе.
Из онкологических заболеваний, сопровождающихся увеличением этой группы узлов, можно выделить:
- рак яичка;
- наружных половых органов (вульвы);
- уретры;
- простаты;
- мочевого пузыря;
- шейки матки;
- прямой кишки;
- кожи с локализацией на ноге, паху и ягодицах.
Симптомы
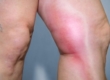
Клинические симптомы лимфаденитов (воспаление узла) любой локализации — болезненность, увеличение размеров и повышением температуры. Болевой синдром возникает вследствие воспаления или нагноения, также может наблюдаться при кровоизлиянии в ткань узла и некрозе. Мягкие узлы – это признак инфекционного воспаления. По мере прогрессирования и переходе серозной стадии в деструктивную над лимфоузлом появляется покраснение кожи и флюктуация. Увеличение узлов в ряде случаев сопровождается интоксикацией: слабость, температура, артралгии.
Лимфаденопатия характеризуется увеличением группы узлов без признаков воспаления (покраснение кожи и болезненность). При пальпация зачастую определяется конгломерат увеличенных узлов. Каменная плотность лимфоузла — это признак метастазов рака. К спаянности с окружающими тканями приводят неопухолевые процессы и опухоли.
Основные симптомы определяются заболеванием, симптомом которого явилось гиперплазия лимфоузлов. Так возможно:
- поражения кожи и слизистых (высыпания, язвы, царапины, укусы);
- увеличение печени;
- увеличение селезенки;
- боли в суставах;
- респираторная симптоматика;
- температура;
- изменения ЛОР-органов;
- урогенитальные симптомы.
Симптоматика гемобластозов зависит от подавления кроветворения. При лейкозах наряду с увеличением узлов развиваются: анемия, гепато-, спленомегалия (при остром лимфолейкозе), гиперплазия миндалин, язвенные поражения десен и слизистой рта (при остром миелолейкозе), геморрагический и интоксикационный синдром.
Признаки инфекционного мононуклеоза — увеличение селезенки и лимфоузлов. В крови выявляются атипичные мононуклеары, которые ошибочно принимаются за бластные клетки. Из диффузных заболеваний соединительной ткани с генерализованной гиперплазией узлов протекает ревматоидный артрит. Основные жалобы больных на боли в суставах кисти, утренняя скованность в них, симметричность поражения суставов.
Для ВИЧ-инфекции характерны первичные проявления в виде лихорадки, фарингита и генерализованной лимфаденопатии (как при мононуклеозоподобном синдроме). Чаще поражаются подмышечные, затылочные, шейные и паховые лимфоузлы. Больных беспокоит головная боль, боль в мышцах и суставах, появление полиморфной сыпи и язвенных поражений слизистых, может наблюдаться диарея. Эти симптомы появляются в течение 3-12 недель от момента инфицирования. После стихания симптомов лимфаденопатия персистирует многие месяцы.
Болезнь «кошачьей царапины» в большинстве случаев проявляется локальным лимфаденитом. Первичное поражение кожи возникает через 5-10 дней после получения царапины (укуса) и проявляется эритемой и папулой. Через 2-3 недели увеличиваются региональные лимфоузлы (подмышечные, шейные). Лимфаденопатия длится до 4 месяцев, повышение температуры и местные проявления длятся до 1-1,5 месяцев. В редких случаях болезнь сопровождается диссеминацией возбудителя, поэтому появляется генерализованная лимфаденопатия, неврологическая симптоматика, поражением печени и глаз (ретинит).
Болезнь Ходжкина и неходжкинские лимфомы манифестируют увеличением шейных или надключичных узлов. Для первого заболевания характерно медленное их увеличение, а при лимфоме они увеличиваются быстро (дни или недели). Характерно, что лимфоузлы плотной (резиновой консистенции), безболезненные, их размеры достигают 2,5-3 см. Если в начале болезни узлы не связаны с тканями, то в последующем становятся фиксированными и неподвижными. Левосторонняя локализация поражения надключичных лимфоузлов (или с обеих сторон) бывает при поражении селезенки, а правосторонняя — для поражения средостения. В начале болезни у некоторых больных прочие симптомы отсутствуют, только у трети появляется температура, ночные поты, снижение веса и зуд кожи.
Медиастинальная лимфаденопатия, характерная для лимфогранулематоза и туберкулеза, проявляется сухим кашлем. При очень больших конгломератах узлов в средостении появляется синдром сдавления и боль в грудной клетке. Такие конгломераты прорастают часто в плевру, легкие, бронхи, пищевод, перикард с характерной симптоматикой.
Увеличение узлов брыжейки (мезаденит) сопровождается болями в животе около пупка, вздутием живота, тошнотой и поносом. При пальпации определяется болезненность корня брыжейки тонкого кишечника — это ведущий симптом мезаденита. Выраженные перитонеальные симптомы характерны для абсцедирования мезентериальных узлов.
Туберкулез лимфоузлов — это частое внелегочное проявление инфекции. Из периферических групп чаще поражаются шейные, надключичные, паховые и подмышечные. Туберкулезный лимфаденит носит односторонний характер, узлы при этом плотные, не напряженные и спаяны с окружающими тканями. Для туберкулезного лимфаденита типично множественное их поражение по типу «солнечной системы» — это значит, что в центре определяется один большой узел, а по периферии узлы более мелкие. Возможно формирование абсцессов и свищей. Общие признаки туберкулеза: слабость, температура, ночные поты, кашель, кровохаркание, снижение веса.
Метастазы в ворота печени сдавливают воротную вену, поэтому развивается портальная гипертензия – застой венозной крови в печени, нижних конечностях (отеки), расширение вен пищевода, скопление жидкости в животе. Расширенные вены могут стать причиной опасных кровотечений в виду высокого давления в воротной вене. Так проявляют себя только крупные метастазы, которые сдавливают сосуды и органы. Небольшие пораженные метастазами узлы длительное время себя не проявляют и обнаруживаются только при специальных методах исследования.
Токсоплазмоз чаще всего протекает малосимптомно, лишь изредка развивается мононуклеозоподобный синдром, но без характерных гематологических сдвигов как при цитомегаловирусной инфекции и инфекции Эпштейн-Барр. Заболевание начинается постепенно с общей слабости, познабливания, недомогания, снижения работоспособности, болях в мышцах и субфебрильной температуры (может быть нормальной). Чаще отмечается увеличение шейных и затылочных узлов, реже — паховых и подмышечных. Лимфоузлы мягкие, незначительно болезненные, не спаяны с тканями, без изменения кожи, размер их до 1,5 см, и они не образуют конгломератов. Встречаются случаи значительной гиперплазии мезентериальных узлов, что симулирует острый живот.
Хроническая форма токсоплазмоза протекает с поражением центральной нервной системы в виде церебрального арахноидита, вегетососудистых нарушений, диэнцефального и эписиндрома. У женщин развиваются воспалительные заболевания — специфические сальпингоофориты с формированием бесплодия. Изменений со стороны крови нет. В начале заболевания отмечается лейкоцитоз, а СОЭ в пределах нормы.
Наиболее часто обнаруживается пациентами лимфопатия подмышечных узлов, поскольку при увеличении появляется ощущение инородного тела подмышкой. Боль возникает если лимфоузел расположен вблизи нерва, может также появиться онемение руки, покалывание кожи. Подмышечная лимфопатия больших размеров сдавливает сосуды, поэтому появляется отечность руки. Внешне заметна бугристость в подмышечной области, а узлы легко прощупываются. Рассматривая возможные причины увеличения подмышечных узлов, прежде всего нужно подумать и исключить злокачественную опухоль молочной железы. Для этого потребуются дополнительные обследования.
Кроме этого заболевания нужно исключать инфекционные — токсоплазмоз, цитомегаловирусную инфекцию, инфекционный мононуклеоз, а также грибковые и коллагеновые заболевания. Наибольшую трудность представляют начальные формы патологии и малосимптомные.
Анализы и диагностика
Для уточнения диагноза больному проводятся обязательные исследования:
- Общий анализ крови. Преобладание в формуле лимфомоноцитов характерно для заболеваний герпетической и хламидийной этиологии. Палочкоядерный сдвиг, лейкоцитоз и повышение СОЭ встречается при лимфадените инфекционного генеза. Наличие атипичных мононуклеаров свидетельствует об инфекционном мононуклеозе, а наличие бластных клеток — о гемобластозе.
- Общий анализ мочи.
- Биохимический анализ крови (билирубин и его фракции, общий белок, альбумины, аминотрансферазы, холестерин, триглицериды, щелочная фосфатаза, мочевина, креатинин, глюкоза, лактатдегидрогеназа — повышается при болезни Ходжкина).
- При хронических тонзиллитах, сопровождающихся шейным лимфоаденитом, делают мазок из зева на патогенную флору и определяют чувствительность ее к антибиотикам.
- Анализ крови на ВИЧ, маркеры вирусных гепатитов, сифилис.
Дополнительные исследования:
- Серологическая диагностика вирусной инфекции (Эпштейна-Барр, цитомегаловируса, простого герпеса).
- Серологическая диагностика бруцеллеза, токсоплазмоза, риккетсиозов, боррелиоза, бартонеллеза.
- Проба Манту, определение противотуберкулезных антител.
- Серологическая диагностика ревматоидного артрита и системной красной волчанки.
Инструментальная диагностика включает:
- Рентгенография органов грудной клетки. Исследование проводится в передней и боковой проекциях, что позволяет выявить внутригрудные лимфоузлы, увеличенные в размере.
- Ультразвуковое исследование лимфоузлов. Это исследование дает возможность дифференцировать узел от прочих образований, определить размеры и количество узлов. Дополнительное допплеровское исследование определяет наличие кровотока в образовании, и наличие склеротических изменений.
- Компьютерная томография и МРТ (брюшной полости, малого таза, органов грудной клетки, забрюшинного пространства). Данные виды обследования имеют преимущество перед УЗИ, если узлы расположены глубоко в местах недоступных для ультразвука. Компьютерная томография более точно, чем рентгенография, оценивает увеличение узлов средостения и распространенность лимфаденопатии. Этот метод более информативен при диагностике внутренних маммарных (молочной железы) лимфатических узлов и бифуркационных.
- Биопсия проводится по показаниям.
Лечение
Вид лечения зависит от диагноза, установленного после обследования. При доказанной неопухолевой природе лимфаденопатии проводится консервативное лечение — специфическая этиотропная терапия. При наличии инфекционного очага назначается антибактериальное лечение. Антибиотики назначаются только при наличии данных о бактериальной этиологии заболевания. Лучше, если будет определена чувствительность возбудителя к антибиотикам.
Если очаг воспаления не выявлен, все равно назначается эмпирическое лечение антибиотиками широкого спектра при:
- увеличенных боковых шейных узлах;
- молодом возрасте больного (до 30 лет);
- перенесенной накануне инфекции дыхательных путей;
- отсутствии острофазной реакции (С-реактивный белок, СОЭ, ЛДГ);
- отрицательных результатах исследований на часто встречаемые возбудители.
При цитомегаловирусной лимфаденопатии проводится противовирусное лечение (Валганцикловир, Инозин пранобекс, Ганцикловир), интерфероны (Интерферон альфа), у беременных целесообразно назначение специфического антицитомегаловирусного иммуноглобулина.
Инфекционный мононуклеоз, вызванный вирусом Эппштейн-Барра, чаще всего не требует назначения специфической терапии. Больные лечатся амбулаторно и лишь при длительной лихорадке, желтухе, тяжелом течении ангины, полилимфаденопатии и развитии осложнений (неврологических, хирургических или гематологических) показана госпитализация.
При легком течении ЭБ-инфекционного мононуклеоза лечение заключается в поддерживающей терапии: обильное питье, полоскание ротоглотки антисептиками с лидокаином (при выраженном дискомфорте в горле), применение нестероидных противовоспалительных препаратов (Парацетамол, Тайленол, Ацетаминофен). Назначаются также витамины и гепатопротекторы (Карсил, Легалон, Эссенциале). Некоторые авторы предлагают применять высокие дозы бифидобактерий.
Мнения о применении антибиотиков при лечении инфекционного мононуклеоза противоречивы. Так, тонзиллит и катаральная ангина носят асептический характер и назначение антибиотиков не оправдано. Показанием к их назначению является присоединение бактериальной инфекции — развитие лакунарной/некротической ангины, пневмонии или плеврита. Об этом свидетельствуют ухудшение состояния, температура более трех суток, воспалительные изменения в крови. Выбор препарата зависит от чувствительности флоры миндалин и мокроты к антибиотикам. При тяжелом течении показана дезинтоксикационная терапия, проводимая внутривенными вливаниями, при разрыве селезенки необходимо хирургическое лечение.
Дискуссионным является и вопрос о назначении противовирусной терапии при инфекционном мононуклеозе. Показания к их назначению: тяжелое течение и различные осложнения. Рекомендуется Зовиракс внутрь по 800 мг 5 раз в сутки 10 дней подряд. При поражениях нервной системы препарат лучше вводить внутривенно 7-10 дней. В последние годы для лечения ЭБВ-инфекции используют рекомбинантные альфа-интерфероны (Роферон-А, Интрон А, Реаферон-ЕС). Как индуктор интерферона при тяжелом течении болезни используется Циклоферон по 2,0 мл внутримышечно.
В случае хронической ЭБВ-инфекции развивается астенический синдром, коррекция которого включает применение адаптогенов, витаминов группы В в высоких дозах, психостимуляторов и ноотропных препаратов и препаратов метаболического действия для коррекции клеточного метаболизма.
При грибковой природе воспаления (паховая эпидермофития, эпидермофития стоп) применяют антифунгицидные препараты наружно (Микозолон, Ламизил), а в тяжелых случаях внутрь (по рекомендации врача это может быть Изоконазол, Кетоконазол, Метронидазол, Флуконазол, Эконазол.
Лечение туберкулеза проводится противотуберкулезными препаратами: Изониазид, Пиразинамид, Рифампицин, Этамбутол (или Стептомицин). Лечение длительное и поэтапное. Первый этап — это интенсивная химиотерапия, состоящая их 4-5 противотуберкулезных препаратов проводимая в течение 2-3 месяцев. Это подавляет микобактериальную популяцию и предотвращает появление лекарственной резистентности. На этом этапе используется комбинация Изониазида, Рифампицина, Пиразинамида и Этамбутола. Нужно сказать, что Изониазид и Рифампицин — основные и самые эффективные препараты при этом заболевании.
Второй этап — это менее интенсивная химиотерапия, которая проводится двумя-тремя препаратами. Цель этого этапа — воздействие на остаточную бактериальную популяцию, чаще находящуюся внутри клетки (это персистирующие формы микобактерий). Главной задачей является недопущение размножения оставшихся микобактерий и стимуляция репарации в пораженных тканях (легкие, почки, органы половой системы). Резервными противотуберкулезными препаратами являются: офлоксацин (Офло, Таривид, Флоксан) и ломефлоксацин (Ломфлокс, Ксенаквин, Максаквин).
Терапия токсоплазмоза острой и подострой формы заключается в назначении сульфаниламидных препаратов (Фансидар, Бисептол, Потесептил) и антибиотиков макролидов (Ровамицин). Лечение состоит из 2-3 циклов, между которыми назначается фолиевая кислота до 0,01 г в сутки. При иммунодефицитном состоянии параллельно принимаются иммунотропные препараты: Ликопид, Циклоферон и синтетические гормоны тимуса: Тактивин, Тимоген, Тималин.
ВИЧ-инфицированные обязательно проходят курсы антиретровирусной терапии.
Доктора
Лекарства
- Антибиотики: Амоксиклав, Азитромицин, Ровамицин, Ципролет, Цифран, Ломфлокс, Ксенаквин, Максаквин, Офло, Таривид, Флоксан.
- Противотуберкулезные препараты: Изониазид, Рифампицин, Пиразинамид, Этамбутол.
- Противогрибковые препараты: Изоконазол, Кетоконазол, Метронидазол, Флуконазол, Эконазол.
- Противовирусные: Валганцикловир, Инозин пранобекс, Ганцикловир, Фамцикловир.
- Интерфероны: Роферон-А, Интрон А, Реаферон-ЕС, Виферон.
Процедуры и операции
Биопсия.
Для уточнения диагноза проводится биопсия узла, показаниями к которой являются:
- отсутствие диагноза после проведения всех исследований;
- высокая вероятность опухолевого процесса согласно другим методам обследования;
- персистирующая лимфаденопатия;
- реактивные лимфатические узлы, прилежащие к опухоли;
- реактивные изменения узлов, предшествующие лимфатическим опухолям (например, синусный гистиоцитоз);
- склеротические изменения и васкуляризация узла;
- размер лимфоузла у взрослых больше 3 см при отсутствии связи с инфекцией.
Для биопсии выбирают самый большой и измененный узел, который увеличился первым. При наличии конгломерата лучше проводить частичную его резекцию, чем отдельных лимфоузлов. Если увеличено несколько групп биопсию проводят в следующем порядке: прежде всего надключичный, потом шейный, подмышечный и паховый.
Повторная биопсия требуется в редких случаях, если сделан неверный выбор при первой биопсии (например, не замечено опухолевое поражение средостения). Также бывают случаи, когда диагноз не удается установить по результатам первой биопсии.
Физиотерапевтические процедуры
Физиотерапия применяется в стадии восстановления после хирургического лечения гнойных лимфаденитов или аденофлегмон. При лимфаденопатиях неясного генеза применение физиотерапевтического лечения противопоказано.
Хирургическое лечение
Радикальное хирургическое удаление применяется при болезни Кастлемана (ее локальном варианте). Это ангиофолликулярная лимфоидная гиперплазия узлов. При раке различных локализаций с поражением регионарных лимфоузлов они также удаляются.
Метастазирование опухоли к регионарным лимфоузлам представляет первый шаг распространения злокачественных новообразований. Важным прогностическим фактором метастазирования является состояние сторожевого узла — в нем прежде всего появляются метастазы.
Для его визуализации применяется предоперационная лимфосцинтиграфия — подкожно вводится взвесь сульфата 99mTc и при помощи гамма-детектора визуализируется лимфоузел, а перед биопсией и удалением узла используются красители, которые накапливаются в нем. Лимфаденэктомия проводится только при гистологическом обнаружении метастазов опухоли в узлах.
Лимфаденопатия у детей
Во всех возрастных группах увеличение лимфоузла более 1 см — признак лимфаденопатии, но для паховых узлов критический размер составляет 1,5 см, а для локтевых — 0,5 см. Особого внимания и тщательного обследования требуют увеличения узлов более 2 см. Очень часто дети с увеличенными лимфоузлами длительно не обследуются (от полугода до 2 лет).
Причина этого — недопонимание со стороны родителей, что это нормальное явление, тем более при такой продолжительности.
Наиболее частой причиной реактивного увеличения периферических лимфоузлов у детей являются: вирусная или бактериальная инфекции. Такие инфекционные заболевания у детей как хламидиоз, микоплазмоз, токсоплазмоз, бартонеллез, инфекционный мононуклеоз, боррелиоз, герпесвирусные инфекции сопровождаются увеличением лимфатических узлов разной степени. Значительно реже у детей встречаются системные воспалительные заболевания и онкологические, которые протекают с гиперплазией узлов. Среди наиболее редких заболеваний можно назвать саркоидоз.
Поэтому при диагностике заболеваний с генерализованной лимфаденопатией проводятся серологические исследования, которые исключают наиболее часто встречающиеся инфекции, вызванные герпесвирусами, хламидиями, токсоплазмами, микоплазмой, вирусом гепатита В, листериями, бартонеллами.
В младшем детском возрасте при контакте с больными с сыпью можно думать о заболевании краснухой или корью, а в школьном возрасте – об инфекционном мононуклеозе. Большинство детей с лимфаденопатиями являются часто болеющими детьми. Причина этого — течение беременности с различными инфекциями: цитомегаловирусная, герпес, хламидиоз, уреаплазмоз, токсоплазмоз.
Эпштейн-Барр вирусная инфекция имеет острое и хроническое течение. Протекает в виде мононуклеозоподобного синдрома или инфекционного мононуклеоза. При локализованном процессе в ротоглотке увеличиваются только региональные шейные узлы, а для генерализованной формы инфекции характерной является полиаденопатия. Инфекционный мононуклеоз помимо увеличения подмышечных и шейных узлов, печени и селезенки, протекает с выраженной усталостью, тонзиллофарингитом, заложенностью носа, лихорадкой, головной болью, болью в мышцах и сыпью.
Типичная картина развивается сразу в первую неделю болезни с лихорадки, тонзиллофарингита и лимфаденопатии. Тонзиллофарингит протекает тяжело и связан с непосредственным действием вируса. У третьей части детей появляется налет на миндалинах. Отек ткани миндалин и аденоидов становится причиной нарушения лимфооттока и вызывает отек области глазниц. Носовое дыхание затруднено, но выделений из носа нет. Увеличение селезенки отмечается у большей половины детей и сопровождается болями в животе. Увеличение печени может протекать с желтухой. Сыпь возникает чаще на туловище, и частота ее возрастает при приеме ампициллина. Заболевание длится около месяца.
Лимфаденопатии хламидийной природы начинаются с респираторных симптомов. Причем катаральные явления предшествуют на 1-2 недели увеличению узлов. Повышение температуры отмечается только при развитии гнойного лимфаденита. Хламидийная инфекция у трети детей протекает с мононуклеозоподобным синдромом. В этом случае заболевания начинается с подъёма температуры при умеренных катаральных явлениях и затруднении дыхания через нос в виду аденоидита.
Дети жалуются на боли при глотании и слабость. Мононуклеозоподобный синдром при хламидийной инфекции не отличается от такового, вызванного другим возбудителем. Установить правильный диагноз можно только при комплексном обследовании. При фарингите увеличиваются лимфоузлы шеи, образуя конгломераты. Также при УЗИ выявляются цепочки лимфоузлов в брюшной полости, что говорит о генерализованной инфекции.
Легочным проявлением туберкулеза у маленьких детей является первичный туберкулезный комплекс. Он включает очаг инфильтрации в легких, лимфаденит корня легкого, воспаление лимфатических сосудов и бронхоаденит. У подростков отмечаются инфильтративная форма туберкулеза, фиброзная, туберкулома с вовлечением прикорневых узлов и казеозная пневмония.
Лечение заключается в применении специфических для каждой инфекции препаратов. При герпесвирусной инфекции рекомендуется продолжительное лечение Ацикловиром или Арбидолом и иммуномодуляторов: Ликопид, Виферон, Циклоферон. При лимфаденопатии хламидийной природы рекомендуются макролиды: Джозамицин, Мидекамицин, Рокситромицин.
Диета
Специальной диеты при данном симптоме не существует. Питание больного определяется его общим состоянием, основным и сопутствующими заболеваниями. При туберкулезе показана «Диета при туберкулезе легких» (Диета 11 стол) — это питание повышенной калорийности, со сбалансированным содержанием белков, жиров и углеводов, повышенным содержанием витаминов и минеральных веществ. Также необходим прием лекарственных препаратов витаминно-минеральных комплексов. При дефиците веса калорийность рациона повышают до 3500 ккал. Питание дробное, каждые 3 часа.
При саркоидозе (Диета при саркоидозе) рекомендуется питание, обогащенное белком, калием, витаминами. Рекомендуется ограничение жидкости, соли и острых блюд. При сопутствующих заболеваниях органов желудочно-кишечного тракта и онкологических заболеваниях также проводится коррекция питания.
Профилактика
Профилактикой неопухолевых лимфаденопатий является устранение или избегание факторов, которые являются ее причиной:
- употребление мяса, хорошо обработанного термически;
- соблюдение правил личной и пищевой гигиены;
- использование барьерных контрацептивов;
- соблюдение личной гигиены после смены подгузников и пеленок, после контакта с игрушками, испачканными слюной инфицированных детей;
- прекращение контакта с животными;
- соблюдение правил для отъезжающих в другие страны.
Важно проводить профилактические прививки (грипп, дифтерия, гепатиты), а для отъезжающих в другие страны — от брюшного тифа, менингококковой инфекции, клещевого энцефалита, кори и паротита. Правильное питание и укрепление иммунитета вносят свою лепту в профилактику многих инфекционных заболеваний. Если заболевание развилось, необходимо своевременное его лечение, чтобы не допустить осложнений и перехода в хроническую форму. При неопухолевых лимфаденопатиях больные подлежат диспансерному наблюдению раз в квартал.
Последствия и осложнения
Из распространенных осложнений заболеваний, протекающих с лимфаденопатией, можно отметить:
- Присоединение бактериальных инфекций с развитием гнойного лимфаденита.
- Сдавление органов средостения конгломератами узлов.
- Развитие портальной гипертензии (по той же причине).
- Разрывы селезенки при ее увеличении.
- Обструкция респираторного тракта лимфоидной гиперплазией.
- Гематологические осложнения (тромбоцитопения, гемолитическая и апластическая анемии).
- Неврологические синдромы.
Прогноз
В зависимости от заболевания и его стадии прогноз может быть благоприятным или неблагоприятным. Поскольку лимфаденопатия имеет различную природу (злокачественную и доброкачественную), то прогноз следует рассматривать с этой точки зрения. В любом случае своевременная диагностика и правильное лечение позволяет улучшить прогноз и сказывается на качестве жизни пациентов.
Прогноз при банальной бактериальной инфекции, протекающей с лимфаденопатией, благоприятный при своевременно начатом лечении антибиотиками. Это позволяет не допустить гнойных и гнойно-некротических осложнений. То же касается и респираторно-вирусных инфекций, инфекционного мононуклеоза, цитомегаловирусной инфекции. Более длительного лечения требует вирусный гепатит С, В, ВИЧ-инфекция. Лечение туберкулёза занимает 10 месяцев и больше, прогноз зависит от распространенности процесса. Чем раньше обнаружена патология, тем благоприятнее прогноз.
Пациенты с ранней стадией лимфомы Ходжкина имеют благоприятный или неблагоприятный прогноз. Смешанноклеточный вариант лимфомы Ходжкина самый распространенный и прогноз его различный. Это зависит от количества пораженных узлов, наличия медиастинальной лимфаденопатии и уровня СОЭ. При неходжкинских лимфомах также прогноз различен в зависимости от формы и стадии процесса. Неблагоприятной по прогнозу является лимфома из мантийных клеток.
Плазмоцитома (миеломная болезнь) также протекает с увеличением узлов. Прогноз болезни зависит от распространенности процесса. Солитарная плазмоцитома (локализованная форма) имеет более благоприятный прогноз, чем множественная миелома. Неблагоприятным считается прогноз при высоких значениях β-2 микроглобулина в крови и снижении альбумина, а также высокий уровень лактатдегидрогеназы. Первичная плазмоцитома лимфатических узлов встречается очень редко и ее рассматривают как вариант локализованной формы, при которой отсутствуют системные поражения. Чаще поражаются шейные реже подмышечные узлы. Изредка наблюдается генерализованная гиперплазия узлов. Прогноз благоприятный.
Эритродермическая форма грибовидного микоза — это атипичная тяжелая форма заболевания, которая не поддается лечению. Прогноз определяется темпом прогрессии опухоли. Пятилетняя выживаемость пациентов составляет 51%. Саркоидоз лимфоузлов является прогностически неблагоприятным, поскольку свидетельствует о злокачественном, быстро прогрессирующем и упорно рецидивирующем процессе.
Прогноз при неуточненной лимфаденопатии
У взрослых с неуточненной персистирующей лимфаденопатией, которая не диагностирована даже при биопсии, в 25% случаев в последствии нередко обнаруживается лимфома. У детей при неуточненной гиперплазии прогноз благоприятный, если отсутствуют системные заболевания и лабораторные данные злокачественных заболеваний. В большинстве случаев гиперплазия разрешается самостоятельно.
Список источников
- Петренко В. М. Лимфатическая система: анатомия и развитие.
- Фундаментальные исследования. 2010; 10: 30–34. 12.
- Дворецкий Л.И. Дифференциальный диагноз при лимфаденопатиях. Справочник поликлинического врача. Том 3. Москва, 2005; с. 238. 3.
- Тимербулатов В. М., Тимербулатов Ш. В., Фаязов Р. Р., Сахаутдинов Р. М., Сагитов Р. Б. Острый мезентериальный лимфаденит в хирургической практике. Анналы хирургии. 2009; 1: 34–40. 11.
- Меликян А.Л. Алгоритмы диагностики неопухолевых лимфаденопатий. Клиническая онкогематология. Том 2 (№ 4), 2009; с. 306-315.
- Воробьев А.И. (ред). Руководство по гематологии. М., 1990. Т. 1. С. 423–426.





 Азитромицин
Азитромицин Ровамицин
Ровамицин Ципролет
Ципролет Изониазид
Изониазид Рифампицин
Рифампицин Изоконазол
Изоконазол Кетоконазол
Кетоконазол Ганцикловир
Ганцикловир Виферон
Виферон















Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...