Дерматомиозит (полимиозит)
Общие сведения
Дерматомиозит или по-другому — болезнь Вагнера является тяжелым диффузным прогрессирующим системным заболеванием соединительной ткани, поражающим скелетную и гладкую мускулатуру, микроциркуляторную систему сосудов, внутренние органы и кожные покровы. Приводит к замене функциональных структур на фиброзные.
Клиническая картина выражается в виде двигательной дисфункции, васкулита, отеков, эритемы, гиперкератоза и может быть:
- острой, начинающейся с лихорадки и запоминающегося развития симптомов, без лечения приводит к летальному исходу спустя 2-3 мес., вызванному полным обездвиживанием и тяжелой сердечно-легочной недостаточностью;
- подострой – с постепенным нарастанием на протяжении нескольких лет мышечной слабости, артралгии, эритемы, изменений во внутренних органах;
- хронической – с доброкачественным исходом, имеющим циклическое течение и длительные ремиссии, отличается наличием локальных атрофических и склеротических изменений мышц и кожных покровов, причем во внутренних органах происходят компенсированные изменения.
В результате дерматополимиозит приводит к осложнениям – фиброзу, кальцинозу, атрофии и гнойным инфекциям.
Болезнь Вагнера встречается редко – 2-6 взрослых особей и 1-2 ребенка на 100 тыс. человек. Патология более распространена в странах на юге Европы. Заболеваемость повышается в весенне-летний сезон, что связывают с инсоляцией — более интенсивным облучением солнечным светом.
Патогенез
Начинается патогенетический процесс с неспецифического воздействия — переохлаждения, избыточной солнечной инсоляции, вакцинации, острой интоксикации, травм и прочих экзогенных факторов. Он связан с наличием инфекционных агентов, внедренных в геном мышечных клеток, изменениями нейроэндокринной реактивности или генетической предрасположенностью — наличием антигенов гистосовместимости HLA, связанных с B8 либо DR3.
При дерматомиозите происходит развитие иммунновоспалительной реакции, направленной на деструкцию измененных внутриядерных структур клеток мускулатуры и кожи. Благодаря перекрестным реакциям в иммунное поражение вовлекаются родственные по антигенам клеточные популяции. Микрофагальные механизмы элиминации из организма иммунокомплексов приводят к активации фиброгенеза и системного воспаления мелких сосудов. Гиперреактивность иммунной системы направлена на разрушение внутриядерного строения вириона, она проявляется наличием в кровотоке антител Mi2, Jo1, SRP, а также аутоантител к ядерным белкам и другим антигенам растворимого типа.
Классификация
Примерно в 25-30% случаев отсутствуют кожные симптомы и тогда говорят о частном случае этого системного заболевания – полимиозите.
В зависимости от происхождения и течения выделяют:
- первичный идиопатический дерматополимиозит;
- вторичный паранеопластический или опухолевый тип встречается у особ старше 55 лет на фоне рака молочной железы, легких, яичников, предстательной железы, матки, желудка, толстой кишки, при гемобластозах и прочих злокачественных новообразованиях;
- ювенильный – детский;
- полимиозит, сочетающийся с прочими диффузными заболеваниями соединительных тканей.
Ювенильный дерматомиозит: особенности течения
Отличается очаговым кальцинозом таких мягких тканей как мышцы, эпидермис и подкожная жировая клетчатка. Депозиты солей кальция – гидроксиапатиты могут откладываться на поверхности и глубоко, образуя ограниченные единичные или диффузно расположенные узелки и псевдоопухоли. Поверхностные бляшки с кальцинатами вызывают воспалительные реакции окружающих тканей, они нагнивают и отторгаются в виде крошковатой массы.
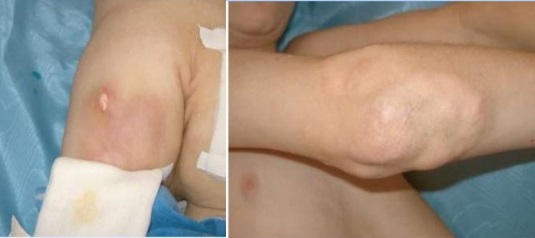
Подкожные кальцинаты
Как и у взрослых наблюдаются классические высыпания и симптом Готтрона. Постепенно нарастающая мышечная слабость начинается с причудливой походки ребенка, которая в дальнейшем еще больше сковывает движения, не давая возможности играть, бегать и обслуживать себя.
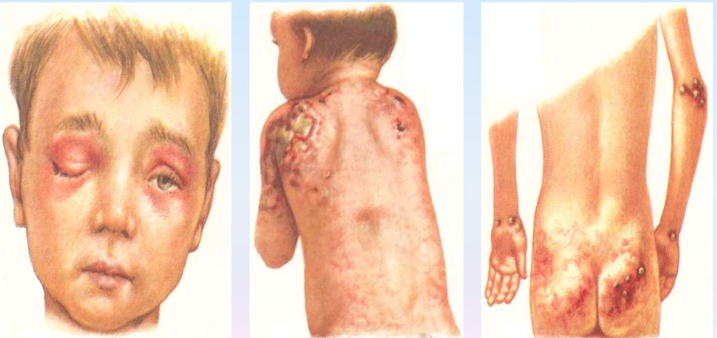
Ювенильный дерматомиозит
Причины
Патология полиэтиологическая, ей предшествует множество факторов:
- латентные инфекционные агенты: вирусы гриппа, парагриппа, гепатита B, пикорнавирусы, парвовирусная инфекция, бактериологические возбудители болезни Лайма и бета-гемолитические стрептококки группы А, простейшие, например, токсоплазмы;
- злокачественные новообразования;
- вакцинирование от тифа, кори, паротита, холеры, краснухи;
- терапия Д-пеницилламинами, гормонами роста.
Симптомы дерматомиозита
Болезнь Вагнера представляет собой целый симпатокомплекс, обусловленный прежде всего генерализованными нарушениями микроциркуляторного кровяного русла и проявляющийся со стороны различных органов и систем, больше всего – со стороны эпидермиса и мускулатуры.
Кожные проявления дерматомиозита
Симптом Готтрона – наличие розовых и ярко-красных шелушащихся папул, бляшек, локализованных на разгибательных поверхностях суставов, таких как: межфаланговые и пястнофаланговые складки, локтевые и коленные сгибы. Неяркие покраснения могут самопроизвольно регрессировать и оказываться полностью обратимыми.
Необычная гелиотропная сыпь также характеризует дерматомиозит, кожные проявления при этом лилового или красного цвета, размещаются преимущественно на верхних подвижных веках и сочетаются с периорбитальной отечностью, еще часто называется симптомом «лиловых дерматомиозитных очков». Также расположение сыпи может напоминать шаль, поражая V-образную зону груди, шею, живот, верхнюю часть спины и рук, бедра и ягодицы. По виду может напоминать ветки дерева бордово-синюшного цвета как телеангиоэктазии и ливедо.
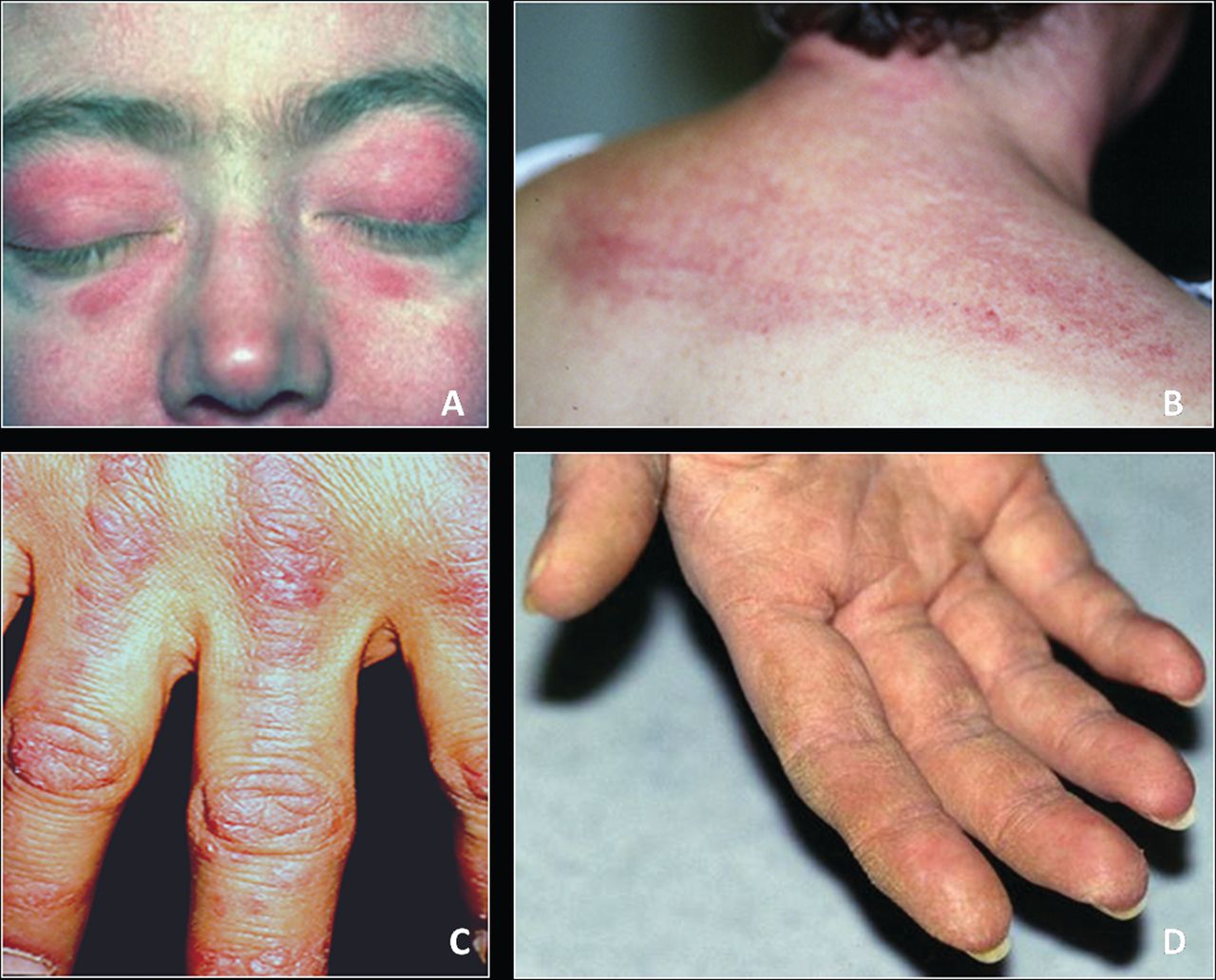
Кожные проявления дерматомиозита: А — лиловые очки, В, С — гелиотропная сыпь, D — эритематозные изменения «руки мастерового»
У больных развивается фотодерматит – повышение чувствительности к солнечным лучам открытой поверхности кожи.
Ранним симптомом дерматомиозита считается изменения ногтей – покраснение и разрастание кожи вокруг ногтевой пластинки.
Проявления системного мышечного поражения
Главные симптомы полимиозита – это атрофия и мышечная слабость, которая обычно симметрична и вовлекает в патологический процесс плечевой и тазовый пояс, сгибатели шеи и мышцы брюшного пресса, проявляется сложностью подъема по лестнице, вставания со стула, удержания головы.
Опаснее всего, когда задеты дыхательные, глазодвигательные и глотательные мышцы, ведь это провоцирует дыхательную недостаточность, дезориентацию и диплопию, трудности во время акта глотания (дисфагия), охриплость и изменения голоса. Воспалительный процесс в мускулатуре может сопровождаться болевым синдромом — миалгией. Нарушения кровоснабжения и трофики вызывает уменьшение мышечной массы, развитие тяжелого некротического миозита, в результате происходит разрастание соединительной ткани в мышечных волокнах и образование уплотнений, а также сухожильно-мышечных контрактур.
Влияние на сердечно-сосудистую систему вызывает не только патологию миокарда — миокардит, но и коронарных сосудов и всех трех оболочек сердца, провоцируя тахикардию, артериальную гипотензию, приглушенность тонов, дилатационную кардиопатию, нарушения сердечного ритма, вплоть до AV-блокады и инфаркта.
Изменения в легких
Обычно это вторичные осложнения, вызванные гиповентиляцией в результате слабости дыхательных мышц и диафрагмы, развитием инфекции, аспирацией при глотании. Чаще всего они приводят к фиброзирующему альвеолиту, базальному пневмофиброзу, интерстициальной пневмонии и даже метастатическим новообразованиям. Главными проявлениями являются такие симптомы как:
- одышка;
- хрипы;
- непродуктивный кашель;
- цианоз;
- крепитация – хрустящий звук, выявляющийся при аускультации;
- уменьшение объемов и диффузионных характеристик легких.
Другие проявления дерматополимиозита
- скованность движений – вследствие поражения суставов (артралгии и артрита), что может сопровождаться их припухлостью и болями;
- субфебрильная температура – до 38° в острых фазах;
- развитие гастрита, колита, эрозивно-язвенных поражений и геморрагии практически в 50% случаев приводят к утрате веса и спровоцированы изменениями сосудов и нарушениями питания слизистых ЖКТ, проходимости нервных импульсов и перистальтики;
- синдром Рейно – онемение рук и холодные пальцы после действия холода, эмоционального стресса либо без явных причин, что в итоге вызывает боль и отечность, багрово-красный цвет кожных покровов;
- конъюнктивит, стоматит и другие поражения слизистых;
- умеренная гепатомегалия и незначительные нарушения функции печени;
- лимфаденопатия – наличие плотных распространенных отеков;
- нарушения чувствительности — гиперестезии, гипералгезии, арефлексии, чаще всего вызванные полиневритом;
- гормональный дисбаланс, сопровождающийся функциональными нарушениями работы половых желез и гипофизарно-надпочечниковой системы.
Анализы и диагностика
При подозрении на дерматомиозит необходим первичный осмотр и изучение состояния больного, сбор данных анамнеза и жалоб. В анализах крови можно выявить:
- незначительное повышение СОЭ;
- умеренный лейкоцитоз;
- увеличенное количество миоглобина, фибриногена, креатина, мочевой кислоты, гаптоглобинов, серомукоида, α-2- и γ-глобулинов;
- повышение ферментативной активности, вызванной мышечным распадом, наибольшее диагностическое значение имеет креатинфосфокиназа, лактатдегидрогеназа, АЛТ, АСТ, альдолаза.
При полимиозите важны электромиографические исследования нормальной электрической активности расслабленных мышц, низкоамплитудной — при их произвольных сокращениях, а также изучение коротких, полифазных потенциалов моторных единиц, выявляющих спонтанные потенциалы фибрилляции.
Для подтверждения диагноза следует провести:
- биопсию мышц;
- иммунологические пробы антител Jo 1 к гистидил-транспортной РНКсинтетазе;
- рентгенографию и УЗИ для выявления альвеолита, пневмонии, кальцинатов, остеопороза или других глубинных изменений.
Лечение дерматомиозита
В основном лечение дерматомиозита медикаментозное. Обычно для ликвидации иммунновоспалительного фиброзирующего процесса назначают:
- глюкокортикоиды;
- цитостатики.
Кроме того, лечение полимиозита может включать симптоматическую коррекцию нарушений работы органов и систем – прием сердечных гликозидов, гепатопротекторов, поливитаминных комплексов, нестероидных противовоспалительных препаратов и средств, улучшающих нервно-мышечную передачу и повышающих метаболические процессы в мышечных тканях. При обнаружении глубинного или поверхностного отложения кальцинатов вводят внутривенно с 5%-раствором глюкозы динатриевую соль этилендиаминтетрауксусной кислоты, которая образует комплексы с ионами кальция, и они выводятся из организма.
В ходе лечения важно сохранять объем движений и препятствовать мышечной слабости, образованию контрактур, к примеру, при помощи лечебной физкультуры. Больным категорически противопоказана иммобилизация.
Доктора
Лекарства
- Преднизолон – глюкокортикоидный препарат, который нужно принимать длительно – 2-3 мес., в зависимости от формы течения заболевания суточная доза — 0,5-1,5 мг на 1 кг веса должна быть разделена на 3 приема.
- Метотрексат – цитостатическое средство, обладающее иммуносупрессивным действием, вводят внутривенно или принимают перорально, начиная с дозы 7,5 мг раз в неделю.
- Азатиоприн – иммунодепрессант, действие которого направлено в большей степени на клеточную цитотоксичность и реакции гиперчувствительности. Лечение начинают с дозы 1,5 мг/кг в сутки, применяют для достижения клинического действия и поддержания ремиссии.
- Плаквенил – при хроническом течении болезни принимают длительно по 1-2 табл. в день на протяжении 6-12 мес., препарат оказывает иммунодепрессивное и противовоспалительное действие, способен подавлять синтез ревматоидного фактора и замедлять антигенный ответ.
- Прозерин — препарат с непрямым холиномиметическим действием способен улучшать нервно-мышечную передачу. Можно принимать перорально внутрь и вводить подкожно, расчет дозы индивидуальный.
При обострениях альтернативой длительному лечению может быть пульс терапия высокими дозами глюкокортикоидных и иммунодепрессивных препаратов, например, внутривенное капельное введение (курс — 3 дня) по 1 г метилпреднизолона и 1 г циклофосфана, которое можно повторить через 1 месяц.
Процедуры и операции
- Наложение шин для сохранения правильного положения конечностей.
- Лечебный массаж для борьбы с контрактурами и атрофиями.
- Плазмаферез – удаление плазмы, содержащей токсические вещества, продукты метаболизма и агенты, провоцирующие воспалительный процесс.
- Общее рентгеновское облучение – крайняя мера при неэффективном медикаментозном лечении, помогающая сдерживать прогрессирование процесса и малигнизацию.
Диета при дерматомиозите

Витаминно-белковая диета
- Эффективность: 5 кг за 7-10 дней
- Сроки: до 14 дней
- Стоимость продуктов: 1700-1800 руб. в неделю
Так как патология может поражать мышцы глотки и вызывать дисфагию, больным рекомендовано питание перетертой и жидкой пищей. В рационе должны присутствовать:
- свежевыжатые соки;
- овощные крем-супы и пюре;
- легкий диетический белок в достаточном количестве.
Причем важно сохранять нормальные пропорции БЖУ и использовать натуральные продукты, а также здоровые способы их обработки.
Прогноз
Лечение адекватными дозами глюкокортикоидов дает стойкое выздоровление в 90% случаев. Наиболее благоприятный прогноз при хронической форме полимиозита, хотя она имеет циклический характер и случаются рецидивы. При подострой форме течения получается добиться только ремиссии.
Список источников
- Соловьёва А. П. Дерматомиозит. — М.: Медицина, 1980. — 184 с.
- Кельцев В.А. Дерматомиозит.— 1999. Самара.
- Хапилова В.И. Опухолевый дерматомиозит // Вестник дерматол. и венерол.— 1987.— №12.— С.43—44.





 Преднизолон
Преднизолон Метотрексат
Метотрексат Азатиоприн
Азатиоприн Плаквенил
Плаквенил Прозерин
Прозерин














Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...