Гиперплазия щитовидной железы
Общие сведения
Щитовидная железа — это непарный орган эндокринной системы, расположенный на передней поверхности шеи. Железа состоит из двух долей и перешейка. Правая доля несколько крупнее левой и имеет обильное кровоснабжение, поэтому при патологических состояниях больше увеличивается в размерах. Железа состоит из фолликулов, продуцирующих гормоны, и соединительнотканной стромы. Имеет оболочку из соединительной ткани (капсулу). Это йодосодержащий орган, один грамм которого содержит 600 мкг этого микроэлемента. Основная функция железы — продукция йодированных и нейодированных гормонов. Йод щитовидной железы участвует в синтезе йодированных гормонов — тироксин (Т4) и трийодтиронин (Т3). К нейодированным относятся кальцитонин и соматостатин.
Необходимыми и обязательными компонентами для синтеза йодированных гормонов являются: йод и тирозин (аминокислота), которые поступают с пищевыми продуктами. Следовательно, адекватное поступление их в организм — важное условие для физиологического синтеза тиреоидных гормонов. Функция железы контролируется гипофизом. При недостатке йодсодержащих гормонов в крови (вследствие нехватки йода в рационе) гипофизом синтезируется тиреотропный гормон, который «заставляет» железу активно продуцировать гормоны, а возможно это за счет увеличения количества и размеров фолликулов (тироцитов) — структурных единиц органа, ответственных за синтез йодсодержащих гормонов.
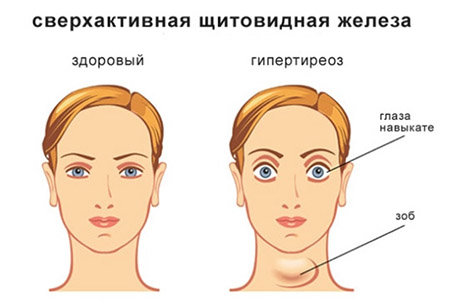
Гиперплазия щитовидной железы — это патология щитовидной железы, собственно, симптом, означающий увеличение ее размеров, которое встречается при различных заболеваниях этого органа. Большинство заболеваний объединяется одним названием — зоб, под которым понимают увеличение щитовидной железы не злокачественного и не воспалительного характера. Увеличение железы при зобе бывает диффузным, когда равномерно увеличивается весь орган и очаговым, если в процесс вовлекаются только отдельные участки (из них могут в последствии образовываться узлы). Диффузное увеличение размеров щитовидной железы наблюдается при: диффузно-токсическом зобе, тиреоидите Риделя, тиреоидите де Кервена, диффузном эндемическом зобе, аутоиммунном тиреоидите и даже при гормонально-активных опухолях других органов.
Понятие «узловой зоб» — собирательное и применяется для очаговых поражений железы. Очаговая гиперплазия отмечается при узловом зобе, токсической аденоме, раке, узловом коллоидном зобе, хроническом тиреоидите, кисте, дермоиде, метастазах рака. У молодых пациентов на фоне йодного дефицита чаще встречается диффузное увеличение железы, в старшем возрасте — узловые образования.
Если наряду с диффузным увеличением железы в ней определяются и узлы, такой зоб называют смешанным. С изменением величины и формы железы изменяется ее функция, а это оказывает влияние на весь организм. Уточнить какая именно это патология можно только при УЗИ осмотре и исследовании функции железы, которая может быть нормальной, повышенной или пониженной. В связи с этим различают нетоксический диффузный зоб (код по мкб-10 E04.0), нетоксический одноузловой зоб (E04.1) и токсический — тиреотоксикоз с диффузным зобом (код E05.0).
Патогенез
Главным фактором развития диффузного зоба (нетоксического) является недостаток йода в организме. Это запускает каскад патологических реакций — снижение йода в самой железе, снижение уровня гормонов, повышение уровня ТТГ и активное стимулирующее его влияние на железу. На фоне гиперстимуляции развивается гипертрофия клеток. На первых этапах нормальная секреция гормонов достигается в результате перестройки ее функции — чтобы захватить большее количество йода, железа увеличивается в размерах и происходит это за счет увеличения количества (гиперплазии) клеток и увеличения их объема (гипертрофии). Таким образом, механизм развития всех йод дефицитных заболеваний железы связан со стимуляцией ее клеток (тироцитов), которые растут быстрее, чем другие клетки организма.
Происходит увеличение железы — диффузная гиперплазия щитовидной железы или диффузный эндемический зоб. Таким образом, диффузная гиперплазия рассматривается как компенсаторная реакция, которая направлена на поддержание концентрации гормонов на постоянном уровне в условиях недостатка йода. Компенсаторным механизмам удается нормализовать синтез гормонов и достичь эутиреоидного состояния. Данная форма увеличения железы отмечается чаще в молодом возрасте.
При ней гиперплазия охватывает всю железу равномерно. Поверхность органа гладкая, консистенция мягко-эластическая. Чаще процесс более выражен в правой доле. Увеличенная щитовидная железа 1 степени не определяется визуально, но при выполнении глотательных движений прощупывается перешеек. Особенностью гиперплазии этой степени является ее бессимптомное развитие и прогрессирование. Если заболевание не распознано вовремя и дефицит йода не восполняется, функциональная активность железы снижается (уменьшается уровень гормонов), скорость метаболизма в организме замедляется и развивается гипотиреоз.
Диффузный эндемический зоб — это предрасполагающий фактор для развития многих заболеваний железы (узловых и даже рака). Если говорить об эутиреоидном зобе, то узловая гиперплазия щитовидной железы — это следующая стадия процесса, ассоциированного с йодным дефицитом. Таким образом, патогенез узлового зоба является стадийным. Что это такое узловая форма? В измененной железе активно разрастающиеся группы клеток (фолликулов) образуют участки или «узлы», которые отличаются по строению от окружающей ткани. Узел редко бывает один, чаще образуется несколько образований, имеющих твердо-эластическую консистенцию.
Узлы всегда имеют собственную капсулу и могут быть расположены глубоко в паренхиме органа, поэтому трудно прощупываются. Большинство узлов являются доброкачественными. В некоторых случаях образование узлов может происходить и без предшествующего диффузного увеличения.
Развитие автономии при узловом зобе тоже происходит последовательно — диффузный нетоксический зоб переходит в узловой нетоксический, затем возникает функциональная автономия железы, которая является основой развития узлового токсического зоба. Сформированные узлы начинают автономно захватывать йод и продуцировать гормоны независимо от воздействия тиреотропного гормона гипофиза. Полная автономия узлов в конечном счете проявляется токсическим зобом. Функция автономных тиреоцитов снижает уровень ТТГ и повышает уровень Т3 и Т4, что в клинике проявляется явными симптомами тиреотоксикоза. Поскольку формирование функциональной автономии растянуто во времени, йод индуцированный тиреотоксикоз развивается после 50 лет.
Смешанная форма зоба рассматривается как промежуточная стадия, при которой наряду с диффузной гиперплазией определяют и отдельные узлы. Бывают случаи, когда в одной доле обнаруживают диффузную гиперплазию, а в другой — узлы.
Классификация
Классификация 1994 г по степени увеличения железы:
- 0 ст. — зоб отсутствует;
- I ст. — зоб не виден при обычном положении больного, но пальпируется;
- II ст.- зоб пальпируется и виден при обычном положении пациента.
По форме эндемический и спорадический зоб делятся:
- Диффузный.
- Узловой.
- Смешанный.
По функциональному состоянию:
- Эутиреоидный (функция железы не нарушена).
- Гипертиреоидный (тиреотоксикоз — функция повышена).
- Гипотиреоидный (гипотиреоз — функция снижена).
Тиреотоксикоз и гипотиреоз по тяжести могут быть легкой, средней и тяжелой степени.
Причины
Выделяют целый ряд причин развития патологии щитовидной железы:
- Недостаточное потребление йода.
- Неблагополучные экологические условия проживания и работа на производстве с вредными условиями (ионизирующее излучение, пестициды, оксид углерода, хлорорганические вещества, сероводород, цианиды, нитриты, бензол).
- Недостаток и нарушение обмена эссенциальных микро- и макроэлементов (цинк, железа, селен, хром, магний), а также витамина А.
- Инфекционные и воспалительные поражения тканей железы.
- Употребление пищевых струмогенов.
- Аутоиммунные процессы эндокринной системы.
- Дефицит белкового питания.
- Опухолевые образования гипофиза или гипоталамуса.
- Инсулинорезистентность (инсулин является гормональным антагонистом тиреоидных гормонов) и увеличение концентрации факторов роста.
- Применение лекарственных струмогенных препаратов (антиретровирусные, иммунодепрессанты, Амиодарон, противосудорожные, Кордарон, препараты лития, Гепарин, Фенитоин, Холестирамин, глюкокортикоиды, Сульфат железа, психотропные препараты, сульфаниламидные препараты, нитраты, салицилаты, некоторые антибиотики).
- Гормональная перестройка во время беременности и период менопаузы (в группе риска оказываются женщины старше пятидесяти лет).
- Снижение иммунной защиты организма.
- Курение (у курильщиков отмечается эутиреоидная гиперплазия железы).
На первом месте стоит длительно существующий йододефицит. В 90% случаев заболеваний этого органа в той или иной степени обусловлены именно дефицитом йода, который вынуждает щитовидную железу увеличиваться в размерах. Большинство заболеваний можно предотвратить нормализацией его потребления. Данное состояние характерно для эндемического зоба, который развивается у лиц, проживающих в регионах эндемичных по зобу. В зависимости от распространенности зоба различают спорадический и эндемический. Он считается эндемическим, если в регионе частота зоба составляет более 5%.
Питание со сниженным содержанием витамина А (содержится в печени, яйцах, печени трески, сыра, сливочном масле, твороге, цельном молоке, икре рыб) нарушает структуру тиреоглобулина и в конечном счете образование гормонов. Плохое питание и белковое голодание увеличивают риск зоба особенно у детей и беременных женщин.
Йоддефицитные заболевания могут быть следствием дисбаланса связанных с йодом макро- и микроэлементов. Селен — составная часть фермента, отвечающего за преобразование Т4 в Т3 в органах. Его дефицит влечет недостаток данного фермента и незавершенность процесса обмена йода. Если взять цинк, то он влияет на секрецию тироидстимулирующего гормона. У части больных одновременно выявляется дефицит меди или нарушение соотношения цинк-медь. Исследованием минералограмм (по волосу) доказана связь между активностью функции железы и содержанием хрома. Бром, медь, железо, кобальт участвуют в преобразовании фенилаланина в тирозин. В тоже время, другие микро- и макроэлементы молибден, кальций, фтор, фосфора, калий и свинец нарушают преобразование Т4 вТ3.
Что касается наследственной предрасположенности, то генетические дефекты синтеза гормонов реализовываются только при наличии внешнего фактора — дефицита йода. Легкий или умеренный йодный дефицит может не привести к развитию зоба даже при генетической предрасположенности, так как дефицит будет компенсироваться эффективной функцией всех систем, участвующих в синтезе гормонов. При тяжелом дефиците йода даже активизация компенсаторных процессов не может предотвратить увеличение щитовидной железы даже у лиц, не имеющих предрасположенности.
Гойтрогены или струмогены — это соединения, попадающие в организм с пищей и нарушающие различными механизмами нормальное функционирование железы. К ним относятся вещества гойтрины, флавоноиды (ресвератрол, катехины зеленого чая), глютен, изотиоцианаты крестоцветных (брокколи, горчица, цветная капуста, брюссельская, репа), соевые изофлавоны. Способы обработки соевых бобов (варка на пару, ферментация) уменьшают гойтрогенную активность изофлавоноидов, а йод и селен уменьшают негативное действие гойтрогенов.
Симптомы
Клиническая картина зависит от степени увеличения щитовидной железы и состояния ее функции. Зоб (диффузный или узловой) небольших размеров не беспокоит пациента. Большинство больных, у которых выявлена гиперплазия щитовидной железы 1 степени при легком и умеренном йододефиците в среде находятся в эутиреоидном состоянии — функция не нарушена и жалоб нет. Их состояние не требует лечения, а только динамического наблюдения. При тяжелой йодной недостаточности зоб достигает гигантских размеров и появляются жалобы на чувство сдавления шеи, затруднение дыхания (особенно лежа) и глотания. В дальнейшем симптомы могут варьировать в зависимости от изменения функции железы.
Диффузный и узловой токсический зоб
Они протекают с повышенным образованием гормонов и проявляются разнообразными симптомами со стороны многих органов и систем. У больных появляются повышенная возбудимость, плохой сон, нервозность, тахикардия, боли в сердце, поносы или частый кашицеобразный стул, потеря веса при нормальном аппетите. Все это свидетельствует о повышении метаболизма в организме под влиянием повышенного количества гормонов. Противоположные жалобы будут отмечаться при гипотиреозе.
Гипотиреоз
Это состояние вызывается длительным недостатком гормонов железы или снижением их эффекта в тканях. У таких больных появляется слабость, быстрая утомляемость, потливость, нарушения сна, отечность, прибавка веса, головные боли. Важное проявление гипотиреоза — депрессивное состояние. Больных беспокоит рассеянность внимания, беспокойство и ощущение грусти. Это объясняется тем, что мозговая ткань чувствительна к недостатку гормонов, поэтому даже небольшое снижение Т4 отражается функциях мозга — ухудшается память и внимание.
Анализы и диагностика
При беседе с больным выясняют место проживания (выявляют эндемический и спорадический зоб) и сферу его трудовой деятельности для уточнения вредного воздействия на организм. Простой метод выявления патологии — это осмотр шеи и пальпация щитовидной железы. Осмотр выявляет наличие зоба и его величину (степень увеличения). По изменению плотности ткани можно заподозрить наличие узловых образований и определить их размер. Однако, узловой зоб сложно выявить физикально — пальпацией определяются узлы только у 48% больных.
Для подтверждения увеличения железы и наличия узловых образований проводится ультразвуковое исследование органа. УЗИ дает возможность:
- точно определить размеры;
- рассчитать объем органа;
- массу;
- увидеть узловые образования;
- изучить кровоснабжение.
Безусловными преимуществами данного исследования являются: неинвазивный характер, возможность неоднократного повторения и отсутствие лучевой нагрузки. Для скрининга узлового зоба используют УЗИ в динамике. При диффузном зобе отслеживают эффективность лечения по уменьшению размеров железы. Объем здоровой железы у взрослого составляет 15,3 см3 (по методу Brun). Основным в диагностике данного заболевания является определение уровня гормонов.
Гормоны щитовидной железы, норма и патология
Исследование гормонов (Т3, Т4, ТТГ) позволяет установить функцию железы и сделать заключение о наличии эутиреоидного состояния — функция не нарушена, гипотиреоидного — функция снижена и гипертиреоидного — функция повышена. Также заподозрить состояния, не связанные с патологией щитовидной железы. Регуляция синтеза гормонов железой осуществляется через гипоталамо-гипофизарную систему. В гипоталамусе секретируется гормон тиреолиберин, который стимулирует выработку гипофизом тиреотропного гормона, непосредственно влияющего на выработку гормонов железой. То есть, тиреотропный гормон (ТТГ) — главный стимулятор биосинтеза и секреции гормонов Т3 и Т4. Эти гормоны присутствуют в крови в свободной и в связанной форме, но гормональную активность и диагностическую ценность имеют только свободные Т3 и Т4, а связанные с белками крови тиреоидные гормоны инертны.
Норма общего Т3 для взрослых до 60 лет составляет 1,4-2,80 нмоль/л, старше 60 лет — 1,25-2,55 нмоль/л, свободного Т3 3,4-8,0 пмоль/л. Уровень общего Т4 для взрослых до 60лет составляет 64-150 нмоль/л, а свободного — 10-26 пмоль/л.
Свободный Т3 — это продукт превращения Т4 в печени. Анализ свободной фракции выявляет этапы развития гипотиреоза и позволяет назначить адекватное лечение (высокий его уровень является показанием к постоянному приему L-тироксина или других препаратов тироксина).
При гипотиреозе вследствие усиления превращения тироксина (Т4) в трийодтиронин (Т3) концентрация свободного Т4 уменьшается, а свободного Т3 может поддерживаться длительное время в норме, вплоть до тяжелого гипотиреоза. При диффузном токсическом зобе свободный Т3 может повышаться на фоне нормального Т4 (это Т3-токсикоз). Считается, что низкий уровеньТ3 при норме Т4 не подтверждает диагноз гипотиреоза, поскольку такие показатели бывают при голодании или тяжелых нетиреоидных заболеваниях. Также при диагностике патологии железы стоит учитывать, что высокие дозы салицилатов, НПВС, фуросемида повышают уровень Т3 и Т4.
Нормальный уровень ТТГ для взрослых составляет 0,4–4,0 мМЕ/л. Определение этого гормона более информативно, чем уровня гормонов Т3 и Т4. Позволяет судить о функциональном состоянии железы и ее взаимосвязи гипоталамусом и гипофизом. При нормальных показателях ТТГ и свободного Т4 делается заключение, что функция железы не нарушена.
При повышенном содержании Т3 и Т4 угнетается продукция ТТГ аденогипофизом и наоборот. Поэтому, если уровень тиреотропного гормона увеличивается или уменьшается, это расценивается как патология. ТТГ стимулирует не только выработку основных йодсодержащих гормонов, но и увеличение фолликулов. При увеличении ТТГ происходит увеличение размеров железы (диффузный зоб).
Бывают случаи, когда ТТГ повышен или понижен, а Т3 и Т4 в пределах нормы, тогда ставится диагноз «субклинический гипотиреоз» (в первом случае) или «субклинический гипертиреоз» (во втором). При подозрении на тиреотоксикоз нужно обязательно исследовать все три гормона – ТТГ, свободные Т4 и Т3.
Если снижен уровень ТТГ, но определяются нормальные концентрации Т4 и Т3, это субклинический тиреотоксикоз. Манифестный тиреотоксикоз характеризуется снижением ТТГ при повышенном уровне Т4 и Т3. Иногда отмечается изолированная форма тиреотоксикоза, при котором повышается только уровень Т3. Если концентрация ТТГ снижена, а повышен Т3 — это Т3-индуцированный гипертиреоз.
При гипотиреозе нет необходимости исследовать уровень Т3 — основными показателями являются ТТГ и Т4. При гипотиреозе уровень ТТГ больше 10 мМЕ/л (иногда может достигать 1000 мМЕ/л). Если ТТГ в переделах 4-10 мМЕ/л при нормальном Т4, то ставится диагноз «субклинический гипотиреоз», а при сниженном Т4 — явный гипотиреоз. При повышении ТТГ и Т4 и признаках гипертиреоза можно заподозрить ТТГ- секретирующую аденому гипофиза или резистентность гипофиза к тиреоидным гормонам.
Сложная ситуация складывается, если ТТГ находится в пределах нормы. Если при этом Т4 снижен и есть признаки гипотиреоза, этот говорит о центральном гипотиреозе. Также нужно проанализировать Т3. Если этот гормон снижен, то это нетиреоидная патология. Если Т3 повышен, это говорит о недостатке йода в организме.
Резюмируя, можно сказать, что уровень ТТГ повышается при:
- гипотиреозе (первичном и вторичном);
- аденоме гипофиза;
- подостром тиреоидите;
- тиротропиноме;
- синдроме нерегулируемой секреции ТТГ;
- надпочечниковой недостаточности;
- синдроме резистентности к тиреоидным гормонам;
- при опухолях легкого (эктопическая секреция);
- тяжелых психических и соматических заболеваниях;
- гестозе (преэклампсии);
- отравлении свинцом;
- гемодиализе.
Уровень ТТГ может снижаться при:
- токсическом зобе;
- Т3-токсикозе;
- тиреотоксической аденоме;
- латентном тиреотоксикозе;
- гипертиреозе беременных;
- травме гипофиза;
- послеродовом некрозе гипофиза;
- тиреотоксикозе при аутоиммунном тиреоидите;
- самолечении препаратами Т4;
- психологическом стрессе и голодании.
В диагностике аутоиммунных заболеваний имеет значение определения антител к тиреопероксидазе (ТПО) и антител к ТТГ. Диагностическое значение имеет только высокий титр атТПО (больше 250 МЕ/мл). Их исследование назначается только при первичном установлении диагноза аутоимунного заболевания, а не для оценки эффективности лечения и тяжести течения. АтТПО выявляют у 95% пациентов с аутоиммунным тиреоидином и у 85% с болезнью Грейвса. Высокие титры атТПО говорят о процессе иммуногенного разрушения железы, снижении ее гормонпродуцирующей функции и развитии гипотиреоза.
Лечение
При наличии увеличения щитовидной железы прежде всего исключается аутоиммунный тиреоидит и назначается консервативная терапия.
Диффузный нетоксический зоб
Возможны следующие варианты лечения:
- препаратами йода;
- левотироксином;
- комбинированное применение препаратов йода и левотироксина.
Учитывая то, что наиболее частой причиной диффузного нетоксического зоба является йододефицит, лечение начинают с препаратов йода. Данная форма зоба хорошо поддается лечению одними препаратами йода. Лечение должно быть длительным, а использование препаратов йода выгодно с фармакоэкономической точки зрения.
 Применение данных препаратов показано и в случае узлового эндемического зоба. Это предотвращает рост узлов, образование новых узлов и препятствует развитию функциональной автономии железы. Препараты йода назначают и больным, которые перенесли операцию удаления узлового образования. Данные средства рекомендуются беременным и кормящим, детям, подросткам.
Применение данных препаратов показано и в случае узлового эндемического зоба. Это предотвращает рост узлов, образование новых узлов и препятствует развитию функциональной автономии железы. Препараты йода назначают и больным, которые перенесли операцию удаления узлового образования. Данные средства рекомендуются беременным и кормящим, детям, подросткам.
Дети принимают Йодомарин 100 мкг/сут, а взрослые — 200 мкг/сут. Возможен также прием таблеток Микройодида. Препараты назначаются курсом не менее полугода. Если за это время происходит значительное уменьшение размеров железы, нужно продолжить прием препаратов в профилактической дозе (детям 50 мкг, а взрослым 100 мкг в день) чтобы не допустить рецидив зоба.
Если при динамическом наблюдении нет уменьшения объема железы, назначаются препараты левотироксина натрия (L-тироксин, Эутирокс).
Цель применения левотироксина при диффузном эутиреоидном зобе — удерживать ТТГ в пределах нормы. Обычно это происходит при дозе 100-150 мкг. Из недостатков такой терапии можно отметить необходимость подбора дозы и проведение частых гормональных исследований для этого, имеется риск медикаментозного тиреотоксикоза при неправильно подобранной дозе. После отмены препарата имеется вероятность рецидива зоба.
Комбинированная терапия включает 200 мкг йода и 100 мкг левотироксина натрия. Лечение проводят до нормализации размеров железы. УЗИ контроль проводят каждые полгода. После нормализации размеров больных переводят на переходят на длительный прием Йодомарина 100-200 мкг в день, что является физиологической нормой йода. Такая доза не опасна для больных с гипертрофической формой аутоиммунного тиреоидита.
Основное преимущество комбинированного лечения — быстрое уменьшение размеров за счет L-тироксина и отсутствие синдрома отмены, поскольку в схему включен йод (он предотвращает снижение содержания йода в самой железе, которое возникает при монотерапии L-тироксином). Возможно последовательное назначение: L-тироксина, а затем препарат йода.
Фармацевтической промышленностью выпускаются комбинированные препараты, содержащие 100 мкг левотироксина натрия и 100 мкг калия йодида — препарат Йодтирокс (Merck KGaA Германия). Такое лечение имеет преимущества в том, что больному нужно принимать только одну комбинированную таблетку.
Диффузный токсический зоб
Проблемой медикаментозного лечения токсического зоба является риск рецидивов после прекращения лечения. Рецидив тиреотоксикоза проявляется повышением уровня Т3 или снижением ТТГ. Наличие большого зоба и преимущественная секреция Т3 свидетельствуют о плохом прогнозе заболевания.
В лечении данной формы заболевания применяют:
- консервативный метод;
- лечение радиоактивным йодом (131I);
- хирургическое лечение.
 Для консервативного лечения гипертиреоза применяют: Мерказолил, Тиамазол, Тирозол (Мерк КГаА, Германия), Метизол, Эспа-Карб. Их механизм действия состоит в подавлении действия тиреоидной пероксидазы, подавлении окисления йода и йодирования тиреоглобулина. В итоге прекращается синтез гормонов и исчезают симптомы тиреотоксикоза.
Для консервативного лечения гипертиреоза применяют: Мерказолил, Тиамазол, Тирозол (Мерк КГаА, Германия), Метизол, Эспа-Карб. Их механизм действия состоит в подавлении действия тиреоидной пероксидазы, подавлении окисления йода и йодирования тиреоглобулина. В итоге прекращается синтез гормонов и исчезают симптомы тиреотоксикоза.
Лечение Тирозолом начинают с 20-40 мг/в сутки. При достижении эутиреоидного состояния дозу уменьшают и больной принимает не более 5-10 мг. Всю суточную дозу принимают принимать один раз, поскольку препарат кумулирует в клетках железы. Продолжительность его действия 24 часа. Для успешного лечения курс терапии должен быть 12-18 месяцев для достижения длительной ремиссии. Если у пациента сохраняется эутиреоидное состояние полгода после отмены этих препаратов, то можно предполагать, что ремиссия и дальше будет продолжаться.
Гипотиреоз
При данном состоянии единственным лечением является заместительная терапия препаратами левотироксина.
Доктора
Лекарства
- Препараты йода: Йодомарин, Микройодид, Йодбаланс, Микройод.
- Тиреостатики: Мерказолил, Тиамазол, Тирозол, Метизол, Эспа-Карб.
- Заместительные гормональные препараты: L-тироксин, Эутирокс, L-тирокс евро, Баготирокс, Тиворал, комбинорованный Йодтирокс.
Процедуры и операции
Применение радиоактивного йода
Радиойодтерапия — наиболее рекомендуемый метод лечения в странах Западной Европы. Применяется у больных любого возраста. Противопоказанием является беременность, кормление грудью и зоб больших размеров, для лечения которого требуется многократное введение изотопа за несколько месяцев или лет.
Радиоактивный йод принимают в растворе или капсулах в виде натриевой соли 131I. Он быстро поступает в железу и β-излучением вызывает деструкцию тиреоцитов. Большие дозы чаще всего приводят к гипотиреозу, а применение малых доз может быть неэффективно и клиника тиреотоксикоза у больного сохранится. Однократная доза, которая полностью разрушает железу, излечивает 90% больных.
Рецидив заболевания встречается у 3-5% пациентов — им проводится повторный курс радиойодтерапии. Из-за дефицита радиоактивного йода и нехватки медицинских учреждений, которые проводят данное лечение, в России редко используют этот метод. Также имеют значение субъективные причины — настороженное отношение пациентов и врачей к этому лечению.
Хирургическое лечение
Данный метод лечения показан при:
- гигантском размере зоба, который вызывает компрессию близлежащих органов и затрудняет дыхание и прием пищи;
- нефункционирующем «холодном» узле;
- токсической аденоме железы (возможна склерозирующая терапия этанолом);
- состоянии тиреококсикоза, которое не купируется тиреостатиками и возникают постоянные рецидивы, а также если больной не переносит тиреостатики;
- загрудинном расположении зоба;
- остром тиреоидите с наличием абсцесса;
- фиброзном тиреоидите Риделя.
В последнее время оспаривается необходимость удаления узлового зоба вне зависимости от его размеров. Доброкачественный узел не перерождается, а растущий не является показанием к операции. Такие больные должны наблюдаться у эндокринолога, получать тиреосупресивные препараты, тироксин и йодид калия. В случае отсутствия эффекта должна проводиться склерозирующая терапия узла этанолом. Необоснованная хирургическая активность ведет к росту постоперационных осложнений (гипотиреоз, паралич гортани, гипопаратиреоз), которые значительно превышают по тяжести основное заболевание.
Методика хирургического вмешательства при тиреотоксическом зобе хорошо разработана. Чаще всего выполняется субтотальная резекция железы по О.В. Николаеву. При этом удаляется основная масса ткани и оставляется часть (3-5 г) боковых долей. Наиболее сложная задача — определение этого объема ткани. Если ткани оставить больше 4-6 г, после операции сохраняются симптомы тиреотоксикоза (называют «ложный рецидив»). Большой объем ткани продолжает избыточно секретировать тиреоидные гормоны. Максимально субтотальная резекция с оставляемой тканью не более 3 г, требует высокой квалификации хирурга. Оперативное лечение может иметь осложнения в виде пареза возвратного нерва или удаления паращитовидных желез. Перед оперативным лечением у больного достигают эутиреоидного состояния (тиреостатики, β-адреноблокаторы, раствор йода 10-14 дней до операции).
У детей
В эндемичных по зобу регионах все большее количество детей (среди них преобладают подростки) имеют увеличенную щитовидную железу. Стали чаще встречаться: узловой зоб и аутоиммунный тиреоидит. Причины этого — ликвидация общей системы йодной профилактики, недостаточное употребление продуктов, содержащих полноценный белок и йод (молоко, морская рыба, мясо), ухудшение экологической обстановки. Влияние этих факторов оказывается столь значительным, что компенсаторное увеличение размеров железы не может нормализовать ее функцию.
При установлении диагноза «эндемического зоба» у детей начинают лечение с препаратов йода. У детей и подростков применяют физиологические дозы — 150-200 мкг/сут. Такое лечение при наличии йоддефицитного зоба оправдано и приносит быстрые результаты. Оно способствует восстановлению функции железы, нормализации уровня гормонов и размеров. По данным исследователей нормализация размеров за 6-9 месяцев лечения наступает у 65% детей.
В тех случаях, когда помимо йодного дефицита играют роль и другие струмогенные факторы, препаратами йода не удается восстановить функцию и размеры. Поэтому, если через 6 месяцев лечения не происходит уменьшение размеров (или нет тенденции к уменьшению) или железа даже увеличивается, то приступают к лечению тироксином, который дает быстрый эффект. У части детей с небольшими размерами железы нормализация происходит в течение полугода. При зобе больших размеров или длительно существующем необходимо длительное лечение. Если результаты лечения препаратами тироксина неудовлетворительные, нужно проверить адекватность дозы назначаемого препарата. При достижении нормальных размеров ЩЖ ребенок, проживающий в йоддефицитном регионе, нуждается в профилактическом приеме йодсодержащих препаратов.
У детей помимо увеличения железы (эндемического зоба) могут постепенно нарастать явления субклинического гипотиреоза. Такие дети отстают от физического и полового развития, плохо успевают в учебе, они тяжелее болеют, имеют хронические заболевания. В йоддефицитных регионах отмечается высокая распространенность врожденного гипотиреоза у детей. Дети с врожденным гипотиреозом погибают в раннем возрасте. В случае транзиторного гипотиреоза (проходит через несколько месяцев после рождения) всегда повреждается кора головного мозга. Хотя функция железы восстанавливается, но нарушения интеллектуального развития у ребенка остаются.
Также может формироваться аутоиммунный тиреоидит, который на начальных этапах проявляется также, как и эндемический зоб — равномерно увеличивается щитовидная железа при эутиреоидном состоянии. При лечении АИТ применяется только тироксин, поскольку йодистые препараты неэффективны и даже могут усиливать аутоагрессию к железе.
При беременности
Правильное функционирование железы во время беременности важно для самой женщины и для развивающегося плода. Особо важно это в первом триместре, поскольку плод в этот период получает гормоны от матери. У беременных в виду большей потребности в йоде и активности эстрогенов, чаще отмечается нарушение функции щитовидной железы, происходит увеличение ее размеров или имевшихся узлов. Бывает так, что во время беременности железа увеличивается в размерах в 2 раза или увеличивается количество узлов.
Увеличение размера или количества узлов связано с повышенной потребностью в йоде (250 мкг в день вместо 150 мкг). В связи с этим всем беременным, вне зависимости от патологии железы, рекомендуется прием йода не менее 150 мкг. Эта доза позволяет исключить увеличение ЩЖ и узлового зоба и предупредить йододефицитную патологию у плода. Допустим прием 200 мкг/день йодида калия. Оценку эффективности терапии узлового зоба делают каждые 3 месяца — осмотр эндокринолога, УЗИ, определение уровня ТТГ — основной маркер функции ЩЖ.
При патологии ЩЖ у беременной наблюдается увеличение осложнений в ходе беременности. Особенно часто осложнения встречаются при гипотиреоидном состоянии (угроза прерывания беременности, гестоз, фетоплацентарная недостаточность). Хроническая фетоплацентарная недостаточность сопровождается гипоксией и задержкой развития плода.
Все беременные должны сдавать анализ на определение уровня ТТГ как можно раньше. Даже при небольшом повышении уровня ТТГ обязательно назначается терапия препаратами левотироксина. Обязательным является назначение этих препаратов беременным даже с субклиническим гипотиреозом. Лечение L-тироксином рекомендуют при уровне ТТГ 2,5 мМЕд/л, если беременность I-II триместра или же 2,5-3,0 мМЕд/л в III триместре. Необходимо достичь уровня ТТГ 0,5-1,5 мМЕд/л.
Основная причина тиреотоксикоза у беременных — диффузный токсический зоб. Беременность наступает после лечения тиреотоксикоза или во время лечения. Беременность при лечении Тирозином нежелательна, поэтому молодые женщины с тиреотоксикозом во время лечения должны применять противозачаточные средства.
Диета

Диета при зобе щитовидной железы
- Эффективность: лечебный эффект через 21 день
- Сроки: постоянно
- Стоимость продуктов: 1700-1800 руб. в неделю

Диета при заболевании щитовидной железы
- Эффективность: лечебный эффект через месяц
- Сроки: постоянно
- Стоимость продуктов: 1600-1700 рублей в неделю

Диета при гипотиреозе щитовидной железы
- Эффективность: лечебный эффект через 3 недели
- Сроки: постоянно
- Стоимость продуктов: 1480-1660 рублей в неделю
Диета при зобе щитовидной железы эутиреоидном состоянии должна включать продукты:
- богатые йодом: морская рыба, морская капуста, хурма, грецкие орехи;
- незаменимой аминокислотой фенилаланином — любые белковые продукты животного происхождения;
- с высоким содержанием омега-3 жирных кислот: лосось, макрель, скумбрия, грецкие орехи, льняное масло, сардина;
- свежие фрукты, ягоды, овощи — источник витаминов и антиоксидантов;
- нежирное мясо;
- нежирная кисломолочная продукция;
- цельнозерновые крупы и хлеб из муки грубого помола.
При этом больным с гиперплазией железы нельзя злоупотреблять продуктами, которые содержат струмогенные вещества (они препятствуют превращению йодидов в органический йод и снижают синтез гомонов железой). Среди таких продуктов можно назвать сою, арахис, персик, редис, редьку, фасоль, морковь, цветную капусту, репу, хрен, картофель, кукурузу. Важно также употребление очищенной воды, лишенной хлора, тиомочевины, тиоурацила, дисульфидов, которые также являются струмигенными веществами.
Профилактика
Профилактика заболеваний щитовидной железы включает:
- Периодические осмотры у эндокринолога в определенные периоды жизни — подростковый возраст, беременность и после 40 лет.
- Контроль за поступлением йода с пищей, при этом важна коррекция как в случае недостаточного, так и в случае избыточного содержания.
- Отказ от продуктов, содержащих искусственные пищевые добавки (красители, усилители вкуса, консерванты).
- Употребление качественной питьевой воды.
- Снижение веса при склонности к полноте.
- Уменьшение воздействия ультрафиолетового излучения в летний период.
- Повышение стрессоустойчивости организма. С этой целью необходимо нормализовать сон, вести активный образ жизни и периодически принимать специальные витаминно-минеральные комплексы по рекомендации врача.
- Отказ от курения.
 Многие с профилактической целью применяют при приготовлении пищи морскую соль, полагая что в ней содержится йод, но это не верно. Соль для содержания йода дополнительно йодируется. Но даже использование такой соли не гарантирует поступление необходимого его количества в пищу в йоддефицитных регионах. ВОЗ рекомендует использовать также употреблять йодированные молоко, растительное масло, хлеб.
Многие с профилактической целью применяют при приготовлении пищи морскую соль, полагая что в ней содержится йод, но это не верно. Соль для содержания йода дополнительно йодируется. Но даже использование такой соли не гарантирует поступление необходимого его количества в пищу в йоддефицитных регионах. ВОЗ рекомендует использовать также употреблять йодированные молоко, растительное масло, хлеб.
При этом нужно учитывать, что йод усваивается из продуктов только при условии отсутствия у человека желудочно-кишечных заболеваний или дисбиоза. Нормализация кишечного микробиоценоза улучшает структуру железы за счет лучшего усвоения йода. Если лицам без патологии железы, проживающим в эндемическом по зобу регионе, достаточно употребления йодированных продуктов, то лицам группы повышенного риска по заболеваниям ЩЖ, нужно ежедневно употреблять препараты йода.
Детям с 1 до 2 лет доза йода составляет 50 мкг/сут, с 2-6 лет — 100 мкг/сут, школьникам и взрослым 150 мкг/сут., а подросткам и беременным, относящимся к группе высокого риска доза увеличивается до 200 мкг/сут. Различным категориям населения для профилактики можно использовать таблетки Йодомарин (содержит 100 или 200 мкг йодида калия).
Вместе с тем бесконтрольное потребление йода в повышенной дозе на фоне предыдущего его дефицита имеет риски для здоровья. Наиболее вероятные — развитие йодиндуцированного тиреоидита, переход субклинического гипотиреоза в явный (особенно у пожилых лиц), ухудшение течения аутоиммунного тиреоидита.
Последствия и осложнения
Наиболее серьезным исходом йоддефицитных заболеваний щитовидной железы является гипотиреоз. К нему могут приводить другие заболевания ЩЗ (например, аутоиммунный тиреоидит), хирургическое вмешательство или терапия радиоактивным йодом. Назначение L-тироксина (Эутирокса) с заместительной целью дает хороший результат. Нелеченый гипотиреоз является фактором риска развития ИБС у пожилых лиц, также может появиться перикардиальный выпот. Но особенно грозным осложнением является гипотиреоидная кома, которая представляет угрозу для жизни больного. У пожилых лиц, у которых не диагностирован гипотиреоз кома развивается спонтанно.
Осложнениями длительно существующего гипертиреоидного состояния являются:
- Тяжелая тиреотоксическая офтальмопатия — отек клетчатки заглазничного пространства ведет к быстро прогрессирующему экзофтальму и диплопии. Сдавление зрительного нерва может привести к слепоте. Коррекция экзофтальма проводится путем облучения орбиты или хирургическим вмешательством.
- Тахиаритмии и фибрилляция предсердий, при тяжелой форме могут появиться желудочковые аритмии. У пожилых развивается сердечная недостаточность.
- Усиленная резорбция костной ткани, что приводит к диффузному остеопорозу с болями в костях, патологическими переломами, деформацией позвонков и формированием кифоза.
- Фобические проявления и панические атаки.
- Снижение фертильности у женщин (способность зачать и выносить ребенка).
Прогноз
Прогноз диффузного эутиреоидного зоба благоприятный, но у подростков и взрослых имеется вероятность развития узловых форм и аутоиммунного тиреоидита. Доброкачественный узловой зоб не влияет на продолжительность жизни. Токсическая аденомы железы — повод для хирургического вмешательства.
Компенсированный гипотиреоз имеет благоприятный прогноз для жизни и здоровья больного. Качество жизни таких пациентов, получающих заместительную терапию, незначительно отличается от качества жизни здоровых людей. Заместительная терапия восстанавливает работоспособность и является профилактикой развития осложнений. При вторичном гипотиреозе, когда поражается гипоталамо-гипофизарная область, прогноз зависит степени выпадения функции гипофиза, поскольку у больного могут еще отмечаться гипокортицизм (недостаточность надпочечников, которая проявляется артериальной гипотонией, гипогликемическими состояниями, нарушением сердечного ритма) и гипогонадизм (снижение уровня половых гормонов у мужчин и женщин).
У детей при врожденном гипотиреозе в случае поздней диагностики и лечения прогноз в плане восстановления функций мозга неблагоприятный — отмечаются необратимые нарушения умственного развития и интеллекта.
Список источников
- Лушников Е.Ф. О патологии щитовидной железы // Эндокринология №4, 2002, с. 3-5.
- Герасимов Г. А., Фадеев В. В., Свириденко Н. Ю., Мельниченко Г. А., Дедов И. И. Йоддефицитные заболевания в России. М., 2002.
- Аметов, А. С., Рустембекова С. А., Тлиашинова А. М. Элементный дисбаланс при патологии щитовидной железы. Русский мед. журнал. 2008, 16 (16), с. 1078–1082
- Дедов, И. И., Трошина Е. А., Юшков П. Ю., Александрова Г. Ф., Бухман А. И., Игнатков В. Я. Диагностика заболеваний щитовидной железы. М: Издательский дом Видар, 2001.
- Велданова, М.В. Дефицит йода у человека / М.В. Велданова// Микроэлементы в медицине. - 2001. - №2. - С.6 - 10.





 Эутирокс
Эутирокс Тирозол
Тирозол











Последние комментарии
Марина: Статья поразительно безтолковая. Много противоречий. И, прежде всего, боль - в любом ...
Маша: Работаю сутки через трое. После ночной смены обычно отлёживаюсь весь день, потом ничего ...
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин