Узелковый периартериит
Общие сведения
Термин «узелковый периартериит» был предложен еще в 1866 г. немецкими врачами Куссмаулем и Майером и означает он воспалительное поражение стенок сосудов. Заболевание относится к системным поражениям соединительной ткани коллагенозам. В дальнейшем термин «узелковый периартериит» заменен на «узелковый полиартериит», который применяется в настоящее время. При данном заболевании поражаются мелкие и средние артерии и воспалительный процесс сопровождается сужением сосудов, образованием внутри тромбов и участков расширений (узелков) по ходу сосудов. Такие изменения неизменно ведут к нарушению кровоснабжения органов и их поражению. Классический периартериит с «узелками» встречается реже, поскольку вовремя начатое препятствует фиброзу артерий и образованию узелков (микроаневризм). В то же время длительное течение заболевания или тяжелый его вариант сопровождается вовлечением всех сосудов организма и поражением не только кожи и мышц, но и почек, суставов, сердца, желудочно-кишечного тракта, нервной системы. Болеют мужчины в возрасте 45–50 лет и чаще, чем женщины. Болезни предшествует вакцинация, инсоляция или приём лекарственных препаратов.
Патогенез
Стенки артерий имеют внутреннюю, среднюю и наружную оболочки. В процесс вовлекается внутренняя и средняя оболочка средних и мелких артерий. Патогенез рассматривается как аутоиммунная реакция в ответ на различные факторы (инфекционные, воздействие внешней среды) на фоне генетической предрасположенности и эндокринных изменений. Инфекционные агенты являются пусковым фактором, который вызывает иммунное воспаление и образование комплексов антиген-антитело, откладывающиеся в сосудистой стенке. В очаг повреждения привлекаются нейтрофилы, которые поглощают иммунные комплексы, а лимфоциты и макрофаги способствуют хронизации процесса. Эндотелий выделяет факторы свертывания и в воспалённом сосуде образуются тромбы.
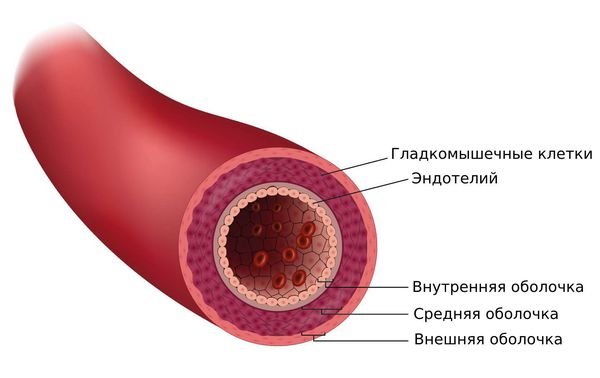
При полиартериите, связанном с гепатитом B образуются иммунные комплексы — в качестве антигенов выступают частицы вируса гепатита В. Комплексы откладываются в эндотелии сосудов и активируют защитные белки и нейтрофилы, которые с одной стороны, захватывают иммунные комплексы, а с другой — своими ферментами повреждают стенку сосудов.
Процесс в сосудистой стенке проходит несколько стадий:
- Дегенеративная — выраженное экссудативное воспаление, отек внутренней и средней оболочки, набухание мышечных клеток в средней оболочке.
- Острое воспаление — некроз средней оболочки, отложение фибрина, пропитывание стенки лейкоцитами, плазматическими клетками и эозинофилами, формирование тромбов, развитие ДВС-синдрома и образование аневризм (мешковидные выпячивания) при быстром прогрессировании. Аневризмы имеют диаметр меньше 1 см и расположены вдоль артерий.
- Поскольку процесс имеет сегментарный характер (поврежденные и неповрежденные участки чередуются), то образования похожи на узелки. Разрыв аневризмы сопровождается кровотечением.
- Образование грануляционной ткани — во внешнюю оболочку устремляются фибробласты, которые образуют грануляционную ткань, мышечные клетки изменяются, а внутренняя оболочка утолщается, что влечет сужение просвета.
- Рубцевание — конечная стадия воспаления — характерно фиброзное утолщение внутренней и средней оболочки и рубцевание наружной оболочки.
Следствием сужения сосудов является нарушение кровоснабжения тканей и органов — развивается тканевая ишемия и инфаркт органов.
Классификация
Отдельной классификации узелкового полиартериита нет — это заболевание включено в классификацию системных васкулитов. Узелковый периартериит встречается редко — 1 случай на 1 миллион, но в регионах, которых распространен гепатит В, частота увеличивается до 77 случаев.
К первичным васкулитам относятся:
- узелковый периартериит;
- синдром Черга-Строс;
- пурпура Геноха—Шенлейна;
- темпоральный (височный) гигантоклеточный артериит;
- болезнь Кавасаки;
- артериит Такаясу.
Другая классификация основана на калибре поражённых сосудов (крупные, средние и мелкие):
- Васкулиты, при которых поражаются крупные сосуды (артериит Такаясу, гигантоклеточный артериит).
- Протекающие с поражением средних сосудов (болезнь Кавасаки, узелковый полиартериит).
- Васкулиты мелких сосудов (гранулематоз Вегенера, микроскопический полиартериит).
По течению:
- Острое — характерно для лекарственного полиатреиита.
- Подострое — классический вариант течения, начало постепенное, клинические проявления разнообразны. Основными симптомами являются потеря веса, боли в мышцах, мраморный рисунок кожи, повышенное давление, полиневропатия, мозговые нарушения.
- Последовательность развития синдромов и их сочетания различны у разных пациентов.
- Также может поражаться один орган или сразу несколько.
- Хроническое — чередование обострений и ремиссий.
Состояние больного и эффективность лечения оценивается в баллах по системе BVAS:
- полная ремиссия соответствует 0–1 баллам, признаки активности отсутствуют, лечение не проводится;
- частичная ремиссия: при лечении активность по анализам и жалобам уменьшилась на 50%;
- лёгкое обострение: есть признаки заболевания, но сумма баллов не более 5;
- тяжёлое обострение: вовлечены важные органы, оценка более 6 баллов.
Варианты течения:
- Классический (почечно-полиневритический или почечно-висцеральный) вариант.
- Астматический.
- Кожно-тромбангиитический (имеет доброкачественное течение).
- Моноорганный.
Причины
Причины заболевания окончательно не выяснены, но при классическом варианте течения отмечается:
- Ассоциация с вирусом гепатита В и С. У 40–60% больных обнаруживают HBsAg (поверхностный антиген гепатита В), а у 10% — вирус гепатита С.
- Роль цитомегаловируса, парвовируса, ВИЧ, вируса Эпштейна—Барр. Считается, что для при ВИЧ поражаются мелкие сосуды, а средние или крупные по калибру — при цитомегаловирусной инфекции и паразитарных инфекциях. СПИД всегда сопровождается васкулитом, имеющим вторичный характер.
- Наличие бактериальной патогенной флоры. У многих больных выявляется пиогенный стрептококк и золотистый стафилококк, колонизирующие кожу и слизистые.
- Паразитарные и грибковые инфекции, как пусковой фактор заболевания.
- Наследственная предрасположенность и измененная иммунная реактивность.
- Связь с предыдущей вакцинацией.
- Прием лекарственных препаратов (сульфаниламиды, висмут, препараты йода, антибиотики).
- Воздействие внешних факторов (солнечная инсоляция).
Симптомы
Клиническая картина данного заболевания разнообразна и может вовлекаться один орган (кожа) или много важных органов и тогда заболевание протекает остро и тяжело. Проявления зависят от калибра сосудов, их локализации и активности воспаления.
Общие симптомы включают:
- повышение температуры от 37,5 °C до 39 °C иногда она сопровождается ознобом;
- потеря веса — в зависимости от тяжести и времени постановки диагноза это может быть 4–5 кг до 20 кг, при этом потеря веса не определяет прогноз заболевания;
- повышение давления, которое связано с поражением почек и у 30% больных имеет злокачественный характер (не поддается лечению);
- мышечные и суставные боли;
- значительное повышение СОЭ.
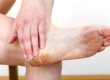
Учитывая то, что при данном заболевании системно поражаются сосуды и, соответственно, страдают различные органы, проявления очень разнообразны. Острое начало характерно для лекарственного полиартериита. На ранней стадии повышается температура, проливные поты, боли в икроножных мышцах (наиболее часто) и снижение веса. Наиболее распространенные симптомы узелкового периартериита — превалируют изменения кожи, онемение и слабость в ногах. Изменения кожи показательны: помимо сетчатого рисунка, который отмечается не только на ногах, но и руках и туловище, появляются язвенные изменения. При прогрессировании процесса развивается инфаркт кожи, некроз тканей и гангрена (чаще всего бывает в дистальных фалангах пальцев). Только у некоторых пациентов по ходу сосудов прощупываются узелки, но в настоящее время это встречается очень редко.
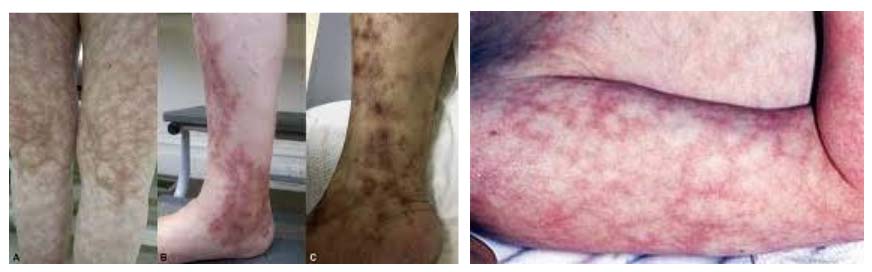
Фото узелкового периартериита и поражений кожи
Размеры узелков — от горошины до плотных образований, которые сливаются в конгломераты, которые хорошо прощупываются на сосудах конечностей. Кожа над узелками красная и очень болезненная при затрагивании. Через год узелки исчезают, но после них остаются пигментированные участки. Кожные проявления встречаются почти у всех у детей: появляются папулы и петехии, везикулы (пузырьки) и буллы (пузыри).
При классическом варианте в процесс вовлекаются сосуды почек (почти у 90% больных) и это говорит о глубокой стадии заболевания. Почечные проявления: белок и кровь в моче, повышенное давление и повышенный уровень креатинина. Это свидетельствует о вовлечении клубочков почек и развитии вторичного гломерулонефрита. Артериальная гипертензия стойкая и упорная, не поддающаяся лечению, что в итоге может привести к потере зрения.
Макрогематурия (много крови в моче) бывает редко и говорит об инфаркте почки. Если функция почек быстро ухудшается, то это связано с несколькими инфарктами почек. Редко бывает олигурия (отсутствие мочи), что говорит об остром состоянии (разрыв аневризмы артерии почки или острый тромбоз) и повреждении почек. Иногда развивается сужение мочеточников, что влечет анурию и почечную недостаточность. У некоторых больных измененный и расширенный сосуд может разорваться, тогда образуется околопочечная гематома. При поражении почек быстро (за 1-3 года) развивается почечная недостаточность.
К проявлениям относятся периферические мононевриты. Невриты связаны с ишемическим поражением нервных стволов на фоне полиартериита. Симптомы поражения нервов возникают в первые месяцы болезни и часто являются ранними признаками заболевания. Мононеврит проявляется двигательными и чувствительными нарушениями: слабость в ногах, плохая подвижность, боль, онемение, жжение и покалывание. Иногда развивается парез стоп и кистей (реже).
Поражение головного мозга связано с вовлечением малых и средних сосудов, мозговых оболочек и гранулематозным поражением самого мозга. Определенное значение в поражении головного мозга имеет неконтролируемое артериальное давление. Некроз стенки мозговых сосудов и аневризмы вызывают инсульты, которые имеют неблагоприятный прогноз и часто приводят к летальному исходу.
Поражение сосудов, питающих суставы, проявляется болями в суставах — плечевых, локтевых, тазобедренных, лучезапястных, коленных. Суставной синдром не проходит быстро, проявляется на протяжении всей болезни, но суставы при этом не деформируются.
Симптомы со стороны ЖКТ: боли в животе, связанные с плохим кровоснабжением кишечника, постоянного характера, усиливающиеся после еды. У пациентов отсутствует аппетит, появляются жидкий стул, тошнота, рвота. Абдоминальный синдром — частое и опасное проявление со стороны внутренних органов, протекающее как острый аппендицит, перитонит или панкреатит.
Вовлечение сердечно-сосудистой системы проявляется болями за грудиной и в области сердца. При этом заболевании поражаются коронарные артерии, поэтому при тяжелом течении возможно появление стенокардии, инфаркта миокарда, аритмии или сердечной блокады.
Поражения лёгких встречаются примерно у трети лиц с УП и проявляются эпизодическими бронхоспазмами, гиперэозинофилией, эозинофильными лёгочными инфильтратами. Типично развитие пневмонита, сосудистой пневмонии, характеризующейся кашлем со скудным количеством мокроты, иногда кровохарканьем, нарастающими признаками дыхательной недостаточности.
Анализы и диагностика
При постановке диагноза учитывают классификационные критерии, которые основаны на жалобах больного и данных осмотра.
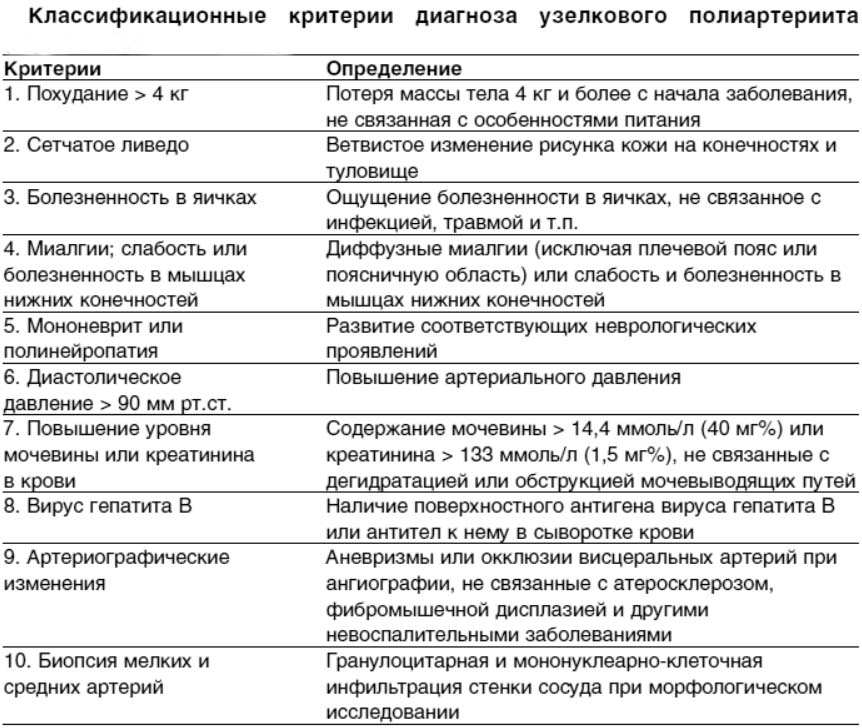
Три любые критерия дают возможность поставить диагноз в 86%. Дальше назначаются обследования больного.
- Клинический анализ крови: повышение СОЭ, анемия при нормальном содержании гемоглобина, увеличение количества тромбоцитов.
- В общем анализе мочи может быть протеинурия (белок в моче) и гематурия (кровь в моче).
- Биохимические исследования: повышение мочевины или креатинина при поражении почек, повышение АСТ и АЛТ при вирусным гепатите.
- Иммунологические исследования — повышение С-реактивного белка, ревматоидный фактор, антитела к цитоплазме нейтрофилов.
- Определение антител к вирусу гепатита В, цитомегаловирусу, паравирусам иммунодефицита человека и прочим.
- Посев мокроты, кала, содержимого носоглотки на наличие патогенной бактериальной флоры.
- УЗИ органов брюшной полости (увеличение печени).
- Дуплексное ангиосканирование. Выявляет сужение артерий конечностей.
- Ангиография аорты и ветвей, сосудов нижних конечностей. Это рентгенологическое исследование, при котором контраст вводится в артерии. Оно позволяет выявить аневризмы и стенозы, не связанные с атеросклерозом, на отдельных участках артерий почек, печени, брыжейки. Изменения исчезают на фоне лечения. Ангиография аорты выполняется в рентген операционной. Катетер подводится под контролем рентгена к исследуемому сосуду, вводится контрастное вещество и выполняют снимки.
- КТ-ангиография. Нетравматичный метод, не связанный с катетеризацией сосудов.
- Биопсия пораженной кожи и мышц. Информативность метода до 50%. Выявляют некротизирующий артериит с наличием инфильтрата в стенке сосудов.
Лечение
Лечение узелкового периартериита заключается в подавлении иммунопатологического процесса. Но подходы к лечению идиопатического полиартериита и полиартериита, обусловленного вирусным гепатитом B отличается. При васкулитах, связанных с вирусной инфекцией, проводится противовирусная терапия.
Лечение первичного периартериита включает:
- Достижение ремиссии на первом этапе. Для этого применяется максимально агрессивная терапия, но коротким курсом. Используют глюкокортикостероиды (они подавляют воспаление) и цитостатические препараты (подавляют иммунные проявления болезни). Для достижения ремиссии глюкокортикоиды сочетают с цитостатиками, доза зависит от тяжести.
- Поддержание ремиссии на втором этапе. В этот период проводится длительное лечение малыми дозами тех же препаратов. Преднизолон — до двух лет, Циклофосфан — до 3 лет. При обострении дозировки увеличивают.
Согласно рекомендациям Американской коллегии ревматологов основными препаратами считаются глюкокортикоидные средства, а при недостаточной эффективности дополнительно назначают цитостатики. При нетяжёлом течении применяются средние дозы только глюкокортикоидов или сочетая с цитостатиками (Метотрексат, Азатиоприн). В российских рекомендациях применяют глюкокортикостероиды, а при обострении, которое наступило при лечении, добавляют Циклофосфан (внутрь или внутривенно). При достижении ремиссии дозу глюкокортикостероидов уменьшают до поддерживающей (5-10 мг/сут.), а лечение цитостатиками продолжают 1,5 года (максимум 3 года), поскольку при более ранней отмене может наступить рецидив. При тяжелом течении (поражение ЖКТ, почечная недостаточность, некрозы) применяют высокие дозы глюкокортикоидов (внутривенно в виде пульс-терапии Солу-медролом) в сочетании с Циклофосфаном.
При остром и подостром течении часто развивается злокачественная гипертензия. При злокачественной гипертензии глюкокортикоиды не применяют, а только Циклофосфан и лечение им продолжают 1,5-2 года, заменяя на менее токсичный Азатиоприн. Для улучшения кровообращения показаны антиагреганты (Трентал, Пентоксифиллин, Курантил) и антикоагулянты (Гепарин), при повышенном давлении проводится гипотензивное лечение. В случае тяжелого течения проводят плазмаферез, который контролирует активность болезни. При значительном снижении клубочковой фильтрации требуется проведение гемодиализа, который не мешает проведению основного лечения. Наоборот, при эффективном лечении часто нормализуется функция почек. В случае неэффективности глюкокортикоидов, метотрексата, азатиоприна и циклофосфана даже в высоких дозах применяются препарат моноклональных антител — Хумира, Инфликсимаб, Энбрел.
При хроническом течении с невритами и атрофией мышц проводятся: лечебная физкультура, массаж, водные процедуры (гидромассаж, циркулярный душ).
При активном вирусном гепатите B лечение включает:
- Глюкокортикостероиды коротким курсом (2 недели) для подавления активности заболевания, после чего дозу снижают и отменяют. Иногда глюкокортикостероиды и иммуноглобулин.
- Противовирусная терапия и плазмаферез. Плазмафереза проводят до полного выведения вируса.
- Лечение цитостатиками не проводят, поскольку гепатит может обостриться.
Доктора
Лекарства
- Цитостатики: Азатиоприн, Метотрексат, Циклофосфан.
- Глюкокортикоиды: Преднизолон, Медрол, Метипред, Солу-медрол.
У детей
У детей узелковый периартериит встречается редко и, если рассматривать возраст, при котором чаще всего он проявляется в 5–7 лет. Диагностика у детей затруднена и на это уходит 3 и более лет.
В детском возрасте встречаются два варианта:
- классический с поражением периферических сосудов и кожи;
- ювенильный с гиперергическим компонентом, поражением периферических сосудов и формированием некроза кожи, слизистых и гангрены пальцев.
При поражении кожи заболевание протекает доброкачественно, а почечный синдром встречается реже других, но описаны случаи заболевания у детей 2–3 лет, протекающие со злокачественной гипертензией.
Наиболее часто встречается кожный синдром: выраженное ливедо (древовидное или сетчатое в виде мраморности кожи), подкожные узелки и местные отёки. В остром периоде ливедо располагается на ногах, а на лице, ягодицах и груди — реже. Единичные или множественные узелки по ходу сосудов имеют разные размеры от просяного зерна до фасоли. Они исчезают при лечении через 5–7 дней. Плотные отёки могут быть на стопах, кистях, в области лодыжек, локтевых и коленных суставов. На месте отёков могут возникать некрозы. При лечении и в ремиссию кожные проявления уменьшаются или исчезают, но до этого присутствуют до 7 месяцев.
Также при поражении периферических сосудов характерен тромбангиитический синдром, который сочетается с кожным. Его проявления — острые некрозы кожи, гангрена пальцев, выраженные боли в суставах, жжения и распирание. Боли усиливаются ночью, что вызывает у ребенка бессонницу и беспокойство. Заживление некрозов наступает через несколько недель при приеме преднизолона, а при отсутствии лечения развивается гангрена всех пальцев рук и ног. Встречается у детей и поражение ЦНС, что проявляется внезапными сильными головными болями, рвотой, потерей сознания, судорогами и артериальной гипертензией. Ребенок может терять сознание на 3–7 часов, а судороги длятся до 30 минут.
У некоторых детей отмечается хроническое течение с чередованием обострения и ремиссии. При этом начало заболевания постепенное, со слабостью, температурой, недомоганием, а через полгода процесс генерализуется и появляются типичные симптомы. Активность процесса может сохраняться 2–3 года. После 2–4 обострений каждые полгода ремиссия удлиняется до 5 лет.
Лечение не отличается от такового у взрослых. У детей с повышенным давлением не применяют преднизолон или применяют его короткими курсами. В данном случае основным является лечение Циклофосфаном внутривенно (иногда с преднизолоном в низких дозах). В течение 2,5 лет дети получают циклофосфан внутривенно 1 раз в месяц в течение года, а потом 1 раз в 2-3 месяца. При таком лечении артериальное давление нормализуется и гипотензивные препараты отменяются. При отсутсвии гипертензии назначается преднизолон 1-2 года и метотрексат. Для нормализации кровообращения и при тромбангиитическом синдроме — Гепарин, Трентал, Сермион). При неэффективности стандартного лечения применяется моноклональное антитело ритуксимаб (препарат Мабтера).
Диета
Специальной диеты не существует, но с учетом возможного аллергического генеза заболевания многие врачи рекомендуют гипоаллергенную диету, в которой исключаются:
- Полуфабрикаты, консервы (рыбные, овощные, мясные).
- Цитрусовые, хурма, смородина, клубника, киви, ананасы, все тропические фрукты, красные яблоки, манго, абрикосы, гранаты, красный виноград.
- Молоко, йогурт с добавками, творожная масса, глазированные сырки, мороженое, сыр.
- Свинина, курица, колбаса.
- Рыба, икра, морепродукты.
- Яйца и тесто с яйцами.
- Маргарин, сало.
- Красные и синие овощи, зимние огурцы.
- Конфеты, шоколад, мак, мёд, вафли, зефир, торты, сухари сладкие с добавками, пирожные, пряники.
- Кофе, какао, сладкие напитки промышленного изготовления, соки, чай с ароматическими добавками, травяные чаи.
- Арахис, фундук, семечки, грецкие орехи.
- Приправы и пряности.
Можно употреблять супы без зажарки, капусту, цветную капусту, зеленые яблоки, хлеб, печенье галетное, рис, гречку, кашу овсяную, пшеничную, картофель (пюре, отварной, запеченный, драники в духовке, кнели), макароны, лук, отварное мясо (говядина, индейка, при варке сливать несколько раз воду), паровые котлеты, тефтели, перец зелёный фаршированный, голубцы, кефир 1%, сливочное масло, компот из сухофруктов.
Профилактика
Если рассматривать идиопатический узелковый полиартериит, то предупредить его развитие невозможно. Но нужно учитывать лекарственную непереносимость, обоснованно проводить иммунизацию и переливание препаратов крови. Важна также защита от любых инфекций, в том числе и вирусных гепатитов.
Последствия и осложнения
- Разрыв аневризмы и кровотечение.
- Тромботические осложнения (венозный тромбоз, тромбоэмболия легочной артерии).
- Гангрена конечности.
- Почечная недостаточность.
- Инфаркт кишечника.
- Перфорации язв кишечника.
- Язвенные дефекты кожи.
- Желудочно-кишечные кровотечения.
- Летальный исход возможен в связи с перитонитом, отёком мозга, кровоизлиянием в мозг, почечной недостаточностью, инфарктом миокарда, острой левожелудочковой недостаточностью.
Прогноз
Это тяжелое системное заболевание и неблагоприятным прогнозом. Прогноз определяется своевременной постановкой диагноза и правильным лечением. При естественном течении без лечения прогноз неблагоприятный, поскольку отмечается высокая летальность на фоне развития инфаркта миокарда, инсульта, кишечных кровотечений и почечной недостаточности.
Смертность при тяжелом течении в течение 5 лет отмечается в 50% случаев. Своевременная иммуносупрессивная терапия снижает риск осложнений и повышает 5-летнюю выживаемость. Факторы неблагоприятного прогноза — мужской пол и молодой возраст. Поражение почек, сердца и желудочно-кишечного тракта — прогностически неблагоприятные признаки.
Наилучший прогноз при лёгком течении (только кожный симптом), но риск рецидива имеется, поскольку ремиссия и остановка прогрессирования отмечается только у 50% больных. У больных с полиартериитом на фоне вирусного гепатита при правильном лечении противовирусными препаратами, риск рецидива меньше. При уничтожении вируса больные могут выздороветь.
Список источников
- Шилкина Н.П. Системные васкулиты: некоторые дискуссионные аспекты проблемы/Терапевтический архив 2015, № 5, c. 100–105.
- Алимова И.Л., Пашинская Н.Б., Никонова О.П., Евдокимов А.Н. Классический узелковый полиартериит: клиническое наблюдение у ребенка раннего возраста/ Российский вестник перинатологии и педиатрии, 2014, № 6, с. 98-102.
- Муркамилов И.Т., Айтбаев К.А., Фомин В.В., Юсупов Ф.А. Узелковый полиартериит: распространенность, факторы риска и возможности терапии (обзор литературы и клиническое наблюдение)/ The Scientific Heritage, 2020, №47, с. 32-39.
- Логвиненко С.И., Ефремова О.А., Придачина Л.С., Щербань Э.А., Романова А.В. Узелковый полиартериит (болезнь Куссмауля-Мейера) трудный диагноз в практике врача-терапевта /Актуальные проблемы медицины, 2014, №3, с. 52-59.
- Алимова И. Л., Пашинская Н. Б., Никонова О. П., Евдокимов А. Н. Классический узелковый полиартериит у ребенка раннего возраста / Российский вестник перинатологии и педиатрии, 2014, №6, с. 96-100.




 Преднизолон
Преднизолон Медрол
Медрол Метипред
Метипред Солу-Медрол
Солу-Медрол Азатиоприн
Азатиоприн Метотрексат
Метотрексат Циклофосфан
Циклофосфан











Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...