Перитонит (воспаления брюшины)
Общие сведения
Перитонит является одной из проблем ургентной хирургии. Хотя хирургические методы лечения данного осложнения совершенствуются из года в год, в практику внедряются новые антибактериальные средства, летальность при этом осложнении заболеваний брюшной полости остается высокой (в пределах 20%), особенно при травмах живота.
Перитонит, что это за болезнь? Это воспаление брюшины, сопровождающееся тяжелым состоянием больного. Брюшина представляет собой тонкую серозную оболочку, покрывающую изнутри брюшную полость и внутренние органы. Она продуцирует небольшое количество жидкости, которое облегчает скольжение внутренних органов. В норме брюшная полость и брюшина стерильны. Воспаление брюшной полости возникает при воздействии инфекционных факторов или химических раздражителей (желчь, моча, кровь, желудочное и кишечное содержимое), которые попадают в брюшную полость при определенных состояниях и заболеваниях. Код по МКБ-10 острого перитонита K65.0.
Хирургия и гинекология — это две отрасли медицины, которые чаще всего сталкиваются с этой проблемой. У 60-70% пациентов процесс носит обратимый характер. Однако за последние годы увеличилось количество больных, у которых отмечается запущенный перитонит по причине несвоевременного обращения, который заканчивается смертью. Ухудшает результаты лечения несвоевременная антибактериальная терапия.
Патогенез
Основные звенья патогенеза данного состояния — возникновение очага в брюшной полости, непрерывно прогрессирующий воспалительный процесс, вовлечение кишечника, эндотоксический шок и полиорганная недостаточность. В любом отделе кишечника содержатся бактерии, которые попадая в стерильную среду полости живота, провоцируют воспаление с развитием интоксикации. Большой площадью брюшины продукты жизнедеятельности и токсины бактерий всасываются в кровь.
Эндотоксины бактерий вызывают выброс цитокинов (фактор некроза опухоли, интерлейкины), которые запускают каскады реакций, заканчивающиеся повреждением клеток, инфекционным шоком и полиорганной недостаточностью. Высвобождение цитокинов способствует образованию токсичных веществ и медиаторов, которые становятся причиной нарушений функции жизненно важных органов. В начале развития перитонита изменяется гемодинамика — учащается пульс, повышается давление, увеличивается объема сердечного выброса. Потом гипертензия переходит в гипотензию, что связано с гиповолемией. Последняя связана с отеком брюшины вследствие воспаления, выпотом жидкости в брюшную полость и в просвет кишечника из-за развития паралитической непроходимости кишечника. Все эти факторы вызывают снижение возврата крови к сердцу, увеличение тахикардии и изменения во всей сердечно-сосудистой системе. В более поздних стадиях (токсической и терминальной) присоединяется повреждающее действие эндотоксинов на миокард. Септическая полиорганная недостаточность развивается в 40-70% случаев.
Классификация перитонита
По клиническому течению выделяют:
- Острый перитонит.
- Хронический.
В хирургической практике преимущественно встречается острый, который является осложнением воспалительного и нагноительного процесса органов брюшной полости. Чаще всего — это бактериальное воспаление. Микробное воспаление брюшины разделяют на неспецифическое, (вызвают микроорганизмы желудочно-кишечного тракта), и специфические (туберкулезный, хламидийный, гонорейный, сифилитический, брюшнотифозный). Микробное воспаление чаще всего вызывают кишечная палочка, бактероиды, фузобактерии, сальмонеллы, шигеллы, реже — стрептококк и стафилококк.
Вид возбудителя определяет особенности течения воспаления: стрептококковое воспаление брюшины обычно распространяется и не ограничивается спайками, в гное мало фибрина, поэтому он жидкий. Эшерихиозное воспаление обычно ограничено и осумковано, в гное много фибрина. Перитонит брюшной полости развивается при перфорации органов брюшной полости (аппендикса, желчного пузыря, дивертикула, кисты поджелудочной железы) на фоне воспалительных (панкреанекроз, холецистит), гнойно-воспалительных или язвенных процессов (язва желудка, тонкой кишки, толстой кишки, язвы при брюшном тифе локализуются в тонкой кишке). Большей частью перитонит кишечника связан с аппендицитом или прободением кишечника на фоне язвенного колита, прорастания опухоли или деструкции стенки тифозными токсинами. Перфорация кишечника всегда сопровождается перитонитом, который стремительно развивается. Признаки в каждом конкретном случае отличаются. Подробно симптомы будут рассмотрены в соответствующем разделе.
Хронический перитонит чаще всего вызывается специфической флорой, например, микобактериями туберкулеза, бледной трепанемой, гонококком, шигеллой или брюшнотифозной палочкой. Хронический трудно диагностируется и часто требует проведения лапароскопии с целью получения материала для установления диагноза. Туберкулезный перитонит — это осложнение туберкулеза при локализации первичного очага в кишечнике, забрюшинных лимфоузлах или половых органах у женщин. Также туберкулезный перитонит может развиваться при диссеминации через кровь — сначала поражается печень и селезенка, а потом процесс переходит на брюшину. Возможно сочетание туберкулезного перитонита с плевритом и перикардитом. Заподозрить туберкулезный процесс брюшины можно при наличии периодических болей в животе и асцита («асцит молодых девушек») даже при отсутствии лихорадки.
В ряде случаев в диагностике данной формы помогает бесплодие у женщин — следствие туберкулеза маточных труб. При ультразвуковом исследовании брюшной полости обнаруживают кальцинаты в селезенке, которые также являются следствием перенесенного туберкулеза. Паразитарные заболевания брюшины редко встречаются и отмечаются при перфорации кишечника при брюшном тифе или дизентерии. Актиномикоз брюшины труден в диагностике. Значительно облегчает постановку диагноза наличие актиномикоза внутренних органов, при котором брюшина поражается в 30% случаев.
Классификация воспаления брюшина также учитывает характер выпота, в связи с этим выделяют:
- Серозный перитонит. В брюшной полости имеется прозрачный, светло-желтый выпот без запаха. Количество может быть различным — от небольшого до значительного. Данный вид выпота указывает на непродолжительное воспаление.
- Фибринозный. Характеризуется отложением фибрина на внутреннем листке брюшины и петлях кишечника.
- Серозно-фибринозный. Является сочетанной формой —в серозном выпоте определяются сгустки фибрина или же фибрин находят на брюшине. Фибринозных отложений больше в месте источника воспаления. Они легко удаляются/смываются со стенки кишечника и брюшины.
- Гнойный. Выпот сгущается, становится непрозрачным, грязно-серого цвета. В брюшной полости он жидкий и имеет специфический запах. С присоединением колибациллярной флоры гной становится сливкообразный.
Каловый. Развивается при обсеменении брюшной полости микрофлорой фекалий, что бывает при повреждении кишечника в результате травмы. Каловый перитонит также развивается при несостоятельности швов (прорезывании) на толстой кишке при формировании колостомы — каловое содержимое из колостомы поступает в брюшную полость. - Гнойно-фибринозный. В брюшной полости не только появляется большое количество гноя и фибрина, но последний начинает покрывать обширные участки брюшины. Фибрин проникает глубоко в стенки органов и просто удалить его со стенок кишок не удается.
- Гнилостный.
- Геморрагический. Отмечается при сифилитическом поражении брюшины.
Проблемой перитонита занимаются ургентная хирургия и интенсивная терапия. Характер выпота является своеобразным индикатором тяжести больного и учитывается, помимо других показателей (возраст, продолжительность, распространенность, наличие полиорганной недостаточности) в шкале для определения тяжести перитонита. Прозрачный экссудат оценивается в 0 баллов, гнойный — в 6 баллов, а калово-гнилостный — в 12. Согласно Мангеймскому индексу перитонита (МИП), если в целом набирается менее 21 балла, то это первая степень тяжести, при которой смертность может составлять 2,3%. МИП от 21 до 29 баллов соответствует второй степени тяжести, летальность увеличивается до 22%. МИП более 29 баллов означает третью степень тяжести и, соответственно, летальность более 59%.
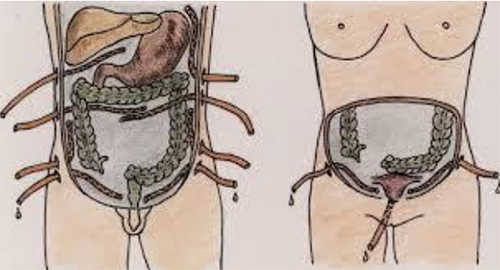
Местный серозный перитонит не является опасным. Как следует из названия — это ограниченный (занимает 1-2 анатомических области) и незапущенный процесс, поскольку выпот серозный. Каловый до начала эры антибиотиков в 100% случаев заканчивался смертельным исходом. Да и в настоящее время — это серьезная и опасная форма перитонита, при которой оперативное вмешательство завершается формированием лапаростомы (открытый живот — разрез временно глухо не ушивается) с последующими санациями брюшной полости.
Проблемой хирургии является также распространенный гнойный перитонит, который чаще всего встречается. При нем развиваются деструктивные изменения в органах и распространенный процесс, поскольку очаг не может быть ликвидирован в один этап за одно оперативное вмешательство. После устранения/отграничения очага инфицирования, тщательной санации брюшины, постоянного дренирования и массивной терапии антибиотиками, у каждого второго пациента развивается инфекционно-токсический шок и выраженная полиорганная недостаточность. При этих состояниях летальность составляет 60-80%.
Распространенный гнойный процесс развивается при:
- деструкции органов брюшной полости;
- запущенной кишечной непроходимости;
- несостоятельности швов и анастомозов кишечника;
- абсцессах брюшной полости различной локализации;
- некрозе поджелудочной железы;
- флегмоне забрюшинной клетчатки.
Так же, как и при каловом перитоните при гнойном применяют полуоткрытый или открытый метод дренирования брюшной полости, что позволяет выполнять каждые 12-48 часов ревизии брюшной полости и санации.
По происхождению воспалительный процесс брюшины бывает:
- Первичный
- Вторичный.
- Третичный.
Первичный перитонит — это форма, при которой инфицирование брюшины происходит из очагов инфекции, расположенных вне брюшной полости. Распространение инфекции происходит гематогенно (через кровь), лимфогенно (через лимфу), через женские гениталии или через кишечную стенку (транслокация). Примером этой формы является бактериальный перитонит, развивающийся при туберкулёзе лёгких, после удаления асцитической жидкости при циррозе, использовании перитонеального диализа или попадании бактерий из влагалища (через трубы) в брюшную полость.
Асцит–перитонит довольно частое явление у больных с циррозом печени. Подозрение о воспалении брюшины возникает, если асцит не поддается лечению. Для диагностики исследуется асцитическая жидкость на присутствие летучих жирных кислот, которые свидетельствуют о бактериальном воспалении. К первичным формам можно отнести воспаление, вызванное менингококком и стрептококком, попавшим в брюшную полость из других очагов в организме.
Часто первичное воспаление брюшины встречается в грудном возрасте. Асептическое воспаление при системных аутоиммунных заболеваниях (системная волчанка, ревматоидный артрит) также является первичной формой. Оперативное лечение в случае аутоиммунных заболеваний не требуется.
Вторичный является осложнением внутрибрюшной инфекции и встречается наиболее часто. В 80% случаев причиной служат деструктивные изменения органов с перфорацией, а в 20% — осложнение после операций на органах брюшной полости.
Третичный — воспаление без манифестирующего источника. Является рецидивирующей формой заболевания, которая встречается у больных с ослабленной иммунной системой, не способной к противоинфекционной защите в критическом состоянии. Это состояние может наблюдаться у больных туберкулезом, у ВИЧ-инфицированных и при СПИДе. Многие считают, что третичное воспаление брюшины связано с персистирующей внутрибрюшной инфекцией, которая не лечится несмотря на то, что проведены несколько операций и санаций. Повторное воспаление брюшины возникает через трое суток после хирургического лечения вторичного перитонита.
По распространенности выделяют:
- Местный (ограниченный и не ограниченный).
- Распространенный (включает диффузный, если воспалительный процесс захватывает 2-5 анатомические области и разлитой перитонит — свыше пяти областей). Разлитой является тяжелой формой.
Различают 3 стадии развития перитонита:
- Реактивная. Она длится сутки от начала болей и имеет выраженную симптоматику.
- Токсическая. Длится следующие 2-3 суток. Характерно увеличение интоксикации и уменьшение местных симптомов (период мнимого благополучия): уменьшаются боли и напряжение брюшной стенки.
- Терминальная. Это тяжёлое тотальное воспаление брюшины, массивная интоксикация, токсический шок и полиорганная недостаточность с необратимыми изменениями.
Воспаление половых органов у женщин вызывает пельвиоперитонит — воспаление брюшины малого таза. Это место-отграниченный процесс. Его вызывает кишечная палочка, стрептококки, гонококки, гарденерелла, хламидии. Развивается на фоне сальпингооофорита, пиосальпинкса, эндометрита, разрыва кист яичника, внематочной беременности.
К факторам риска, вызывающим пельвиоперитонит в гинекологии, относят процедуры, которые способствуют проникновению инфекции в полость малого таза:
- перфорация стенки матки при медицинских процедурах;
- введение внутриматочных контрацептивов;
- продувание маточных труб;
- исследование — метросальпингография;
- проведение кесарева сечения;
- криминальные аборты;
- прерывание беременности введением химических веществ в полость матки.
Вирусный перитонит встречается у животных, в частности у кошек, и вызывается коронавирусом. У человека также может развиваться вирусный перитонит. Теоретически вирусная инфекция может вызывать неспецифические проявления со стороны серозных оболочек. Воспаление брюшины в данном случае возникает как системный ответ на вирусную инфекцию и сопровождается продукцией цитокинов. В лечебные учреждения России, которые занимаются приемом коронавирусных больных, поступили два пациента с не характерным течением COVID-19 — у них появились симптомы «острого живота», по поводу которого было проведено срочное оперативное вмешательство. Диагностическая лапароскопия выявила наличие серозного мутного выпота в брюшной полости без наличия острой хирургической патологии. Врачи предполагают, что это может быть новая форма COVID-19, которая протекает с асептическим серозным перитонитом.
Причины перитонита
Рассматривая причины этого состояния, нужно отметить прежде всего инфекционный фактор. В большинстве случаев воспаление вызывается кишечной флорой — чаще всего это смешанная микрофлора аэробов (грамотрицательных и грамположительных). Энтеробактерии (кишечная палочка, клебсиеллы, гафнии, иерсинии, сальмонелы) в комбинации со стрептококками, стафилококками и энтерококками являются причиной воспаления в 85% случаев. При абсцессах преобладают анаэробные микроорганизмы (клостридии, бактероиды, фузобактерии). Наличие абдоминального очага инфекции и эндотоксины микроорганизмов запускают реакцию воспалительного ответа с последующим развитием полиорганной недостаточности.
Среди причин воспаления брюшины можно назвать:
- Панкреонекроз.
- Аппендицит с перфорацией. Попадание патогенной микрофлоры провоцирует молниеносное разлитое воспаление.
- Проникающие травмы живота (ножевое или огнестрельное), травмы с разрывом селезёнки, печени.
- Ишемия брыжейки. Инфаркт кишечника. При позднем обращении развивается воспаление, которое является показанием к лапаротомии.
- Холецистит.
- Цистит.
- Ущемлённая грыжа
- Кишечная непроходимость.
- Прободная язва.
- Разрыв дивертикула кишечника.
- Нарушение целостности толстого или тонкого кишечника на фоне язв (неспецифический язвенный колит, болезнь Крона) и опухолей.
- Оперативное вмешательство с осложнениями — появилась несостоятельность швов или произошло повреждение кишечника или желудка. Также в эту группу можно отнести синдром приводящей петли, развивающийся у больных, перенесших резекцию желудка по Бильрот II, когда формируется приводящая петля из тощей кишки и нарушается эвакуация содержимого из нее. Возникает застой дуоденального содержимого в приводящей петле. синдром приводящей петли распирающие боли в правом подреберье, мучительная тошнота, изжога, срыгивание, рвота желчью, кратность которой зависит от степени заболевания (от нескольких раз в месяц до ежедневной), истощение и потеря веса. Наиболее опасным осложнением данного заболевания является несостоятельность анастомоза, разрыв кишки, гангрена кишечника — все эти состояния вызывают разлитое воспаление брюшины.
- Специфическая инфекция. Чаще встречается хламидийное и гонококковое воспаление брюшины, затем следует сифилитическое и туберкулёзное.
На втором месте стоит воздействие агрессивных факторов, которые вызывают асептические/химические перитониты. Асептические перитониты связанны попаданием биологических жидкостей (кровь, желчь, моча, желудочный сок, панкреатический сок) в полость живота. Через какое-то время неизбежно происходит присоединение инфекции. К таким состояниям относятся:
- Перфорация желудка и агрессивное действие желудочного сока.
- Разрыв желчного пузыря при травме или желчекаменная болезни. Желчь является агрессивной средой, вызывающей раздражение брюшины.
- Разрыв органа с кровотечением в брюшную полость.
Симптомы перитонита
Основные признаки перитонита — боль в животе, повышенная температура и доскообразный живот или напряжение живота. Дополнительными симптомами могут быть: чувство распирания в животе, рвота, не приносящая облегчения, вздутие живота, отсутствие перистальтики, тахикардия, резкая слабость и одышка. Возможны нарушения стула (запор, понос), редкое мочеиспускание и выраженная жажда. Однако признаки могут быть атипичными и стертыми, особенно у ослабленных больных, а также при сопутствующей патологии, применении антибиотиков и при иммунодефицитных состояниях.
Симптомы перитонита у взрослых могут быстро прогрессировать или медленно нарастать, например у больных с иммунодефицитом. Также симптомы изменяются в зависимости от стадии перитонита. В первые сутки больного беспокоит сильная боль в животе, тошнота, рвота (водой, желчью), жажда, холодный пот, распространяясь по всему животу. Помимо болевого синдрома больного беспокоит интоксикация, появляется цианоз рук и ног вследствие нарушения микроциркуляции, симптомы обезвоживания, спутанность сознания. При этом боль в животе немного утихает и становится разлитой.
В термальной стадии состояние крайне тяжелое: заостренные черты лица, выраженное обезвоживание, отсутствие пульса на периферии и нарушения дыхания. У пожилых лиц заболевание протекает с незначительными болями, остальная симптоматика также скудная. Болевой синдром отмечается у 50%, а напряжение мышц живота у 34%. Объясняется это возрастными изменениями в органах и сниженной реактивностью. У пожилых лиц с сахарным диабетом воспаление брюшины вообще может протекать бессимптомно. Отсутствие характерных симптомов и, следовательно, позднее обращение к врачу обуславливает высокую смертность у пожилых.
Перитонит у детей развивается быстрее и агрессивнее, чем у взрослых. Особенно тяжело протекает у новорожденных, приводя к смерти в 75%. Основная причина воспаления брюшины у детей — инвагинация кишечника, и инфаркты кишечника на фоне его ишемии. Ребенок постоянно плачет, отказывается от груди, отмечается лихорадка, кровь в стуле и напряжение брюшной стенки.
Симптомы перитонита брюшной полости часто зависят от локализации очага воспаления — аппендикс, желчный пузырь, поджелудочная железа и так далее. Именно локальным очагом и локальным перитонитом обусловлены боли в брюшной полости в том или ином месте. Если рассматривать причины болей в животе слева, то их могут давать воспаление слепой кишки (тифлит) и развившийся локальный перитонит, а у женщин — аднексит.
Аппендикулярный перитонит
При аппендиците интенсивные боли локализуются в правой подвздошной области и связаны не только с воспалением аппендикса, но и с локальным воспалением брюшины аппендикса. Удаление органа на этой стадии не дает возможности развития разлитого перитонита. При позднем обращении определяется гангренозный аппендицит, некроз и прободение стенки отростка. Содержимое кишки попадает в брюшную полость и происходит обсеменение её кишечной флорой. При изменении положения тела происходит затекание излившегося содержимого кишки в подпечёночную область и распространение инфекции. Уже через сутки после перфорации отмечается разлитой перитонит с парезом кишечника.
Желчный перитонит
Данная патология является тяжёлым осложнением операций на печени, желчных путях, поджелудочной железе и двенадцатиперстной кишке. Причин может быть несколько: недостаточная герметизация ткани печени или желчного протока, прорезывание лигатур пузырного протока, недостаточность швов печени, травма во время операции внепечёночных желчных протоков. Кроме этих причин, как источник желчного перитонита, стоит выделить разрыв желчного пузыря (прободение желчного пузыря). Прободение отмечается при гангренозной форме холецистита или при развитии пролежня пузыря при давлении на стенку камнем при калькулезном холецистите.
Симптомы разрыва желчного пузыря включают резкие боли в правом верхнем квадранте живота, повторную рвоту, лихорадку, слабость. Картина перфорации значительно варьирует: от обычного болевого приступа до бурной симптоматики. Это зависит от формы холецистита, места перфорации, возраста. В любом случае клиника не столь выраженная, как при прободении желудка. Через некоторое время у больного отмечается урежение пульса, снижается давление, он покрывается холодным потом и появляются симптомы раздражения брюшины. По мере развития перитонита появляется тахикардия и ухудшается общее состояние.
Перитонит при панкреатите
В 60-65% случаев панкреатогенный (синоним ферментативный) перитонит является осложнением деструктивного панкреатита. Панкреатические ферменты вызывают токсико-химическое повреждение брюшины и ее воспаление. Из-за повышенной проницаемости кишечника бактерии проникают в брюшную полость и перитонит из асептического переходит в бактериальный, что сказывается на состоянии больных и увеличении смертности. При этом состоянии появляются боли опоясывающего характера, которые иррадиируют в спину, тошнота и рвота, не приносящая облегчения, защитное напряжение мышц в эпигастрии при осмотре.
Также развиваются церебральные нарушения — от легкого оглушения до глубокого с развитием интоксикационного делирия. Таким образом, перитонит у взрослых имеет самые разные причины и симптомы. В связи с этим иногда возникают сложности при диагностике. В зависимости от причины проводится лечение, о котором будет указано ниже.
Анализы и диагностика перитонита
Диагностика воспаления брюшины основывается на инструментальных и аппаратных методах исследования:
- Ультразвуковое исследование брюшной полости и малого таза. Выявляет патологические образования в брюшной полости. В правом верхнем квадранте можно обнаружить холецистит, подпеченочный абсцесс, в левом квадранте — панкреатит с деструкцией ткани поджелудочной железы. В правом нижнем квадранте живота и в малом тазу — аппендицит, абсцесс Дугласова пространства, тубоовариальный абсцесс. При выполнении УЗИ можно обнаружить перитонеальный выпот, но, если его будет не более 100 мл. Иногда выполнение данного исследования ограничивается наличием выраженной боли, вздутия и дискомфорта в животе.
- Компьютерная томография. Позволяет диагностировать отграниченные формы (абсцессы). В спорных случаях назначают томографию с контрастом.
- Обзорная рентгенография брюшной полости. Это исследование выявляет перфорацию полого органа по наличию свободного воздуха под диафрагмой или в боковой поверхности полости живота в положении на боку. Свободный воздух определяется при желудочной и дуоденальной перфорации, намного реже он бывает при перфорации тонкой, толстой кишки и аппендикса. Однако, незначительное количество воздуха не видно на рентгенограммах. Также можно определить наличие жидкости, кишечную непроходимость, а если выполняется рентгенография с контрастированием, то обнаруживается выход контрастного вещества.
- Лапароцентез. Пункция брюшной полости проводится для диагностики перитонита и получения выпота с дальнейшим исследованием (микроскопическое, бактериологическое, посев на чувствительность к антибиотикам). При перитоните получают мутный экссудат, жидкость, окрашенную кровью, или гной.
- Лапароскопия. Показана при любых формах перитонита и абдоминальном сепсисе неизвестного происхождения.
- Пункция брюшной полости через свод влагалища. Между маткой и прямой кишкой у женщин есть углубление — дугласово пространство. Это самый нижний отдел брюшной полости и в нем при хирургической патологии брюшной полости скапливается серозная жидкость, гной или кровь.
Все перечисленные методы направлены на выявление выпота в брюшной живота. Если получен воспалительный экссудат — это достоверный признак воспаления брюшины. Наиболее чувствительный метод — мультиспиральная компьютерная томография, а самый точный — лапароскопия. Также больной сдает общий анализ крови для определения лейкоцитоза и биохимические анализы. Определяют уровень прокальцитонина, который является маркером бактериальных инфекций и всегда повышается при воспалительных заболеваниях. По его уровню можно судить о тяжести сепсиса.
Лечение перитонита
Лечение у взрослых не может ограничиваться только хирургическим методом. Успех лечения достигается комплексом мероприятий, которые включают:
- хирургическое вмешательство;
- антибактериальную терапию;
- интенсивную терапию.
Перед операцией обязательно производится подготовка, которая включает инфузионную терапию и антибиотикотерапию. Причем подготовка тем интенсивнее и длительнее, чем тяжелее состояние больного. В большинстве случаев хирургическое вмешательство выполняется в срочном порядке, поэтому антибактериальная терапия состоит из двух этапов. Сначала показано эмпирическое назначение антибиотиков, а после получения ответа на чувствительность микрофлоры антибиотик меняется.
Эмпирическое назначение антибиотика обычно включает антибиотик беталактамного ряда (пенициллины, цефалоспорины, карбапенемы) + аминогликозид (Неомицин, Канамицин, Тобрамицин) + антианаэробный препарат (метронидазол, фторхинолоны). Также применяются следующие схемы:
- цефалоспорины ІІІ поколения (Азаран, Медаксон, Мовигип, Медоцеф, Цефобид, Цефтриаксон, Цефтазидим, Цефтадин) + аминогликозиды ІІІ поколения (Амикацин-Виал, Ликацин, Изепамицин) + Метронидазол;
- цефалоспорины ІV поколения (Цефанорм, Цефактив) + Метронидазол;
- фторхинолоны + аминогликозиды ІІІ поколения (Амикацин-Виал, Ликацин, Изепамицин) + Метронидазол;
- карбапенем (Меропенем-Веро, Инванз)+ противогрибковый препарат + пробиотик. Лечение карбапенемами проводится у очень тяжелых больных.
Высокоэффективная схема лечения включает аминогликозид III поколения + метронидазол + цефалоспорин III поколения. Не менее эффективна комбинация цефалоспорина IV поколения (Цефепим, Максипим, Максицеф) + метронидазол.
Антибактериальная терапия после операции проводится 2-3 недели, а при необходимости и 4-5 недель. Некоторым пациентам требуется трехкратная смена антибиотиков. Об эффективности лечения судят по снижению температуры, уровня лейкоцитов и улучшению состояния больного.
До операции обязательно проводится коррекция ацидоза, системы свертывания, нарушений микроциркуляции, водно-электролитного обмена и белкового обмена. Ее проводят инфузиями плазмозамещающих, солевых растворов и свежезамороженной плазмы. Инфузии при подготовке к операции включают кристаллоиды (раствор хлорида натрия) в сочетании с коллоидными растворами (гидроксиэтилкрахмал, декстраны).
После операции продолжается инфузионно-детоксикационная терапия: раствор Рингера, 0,9% раствор натрия хлорида, раствор Глюкозы. Суточный объем инфузий может составлять до 100 мл/кг веса больного. Комплексная инфузионная терапия включает коллоидные растворы. Коррекцию электролитных нарушений проводят сложными солевыми растворами (Рингера, Рингера-Локка, калия и магния аспарагинат — КМА).
Метаболический ацидоз корректируют введением раствора Гидрокарбоната натрия. Нормализация нарушений липидного об мена осуществляется путем введения жировых эмульсий. При гипопротеинемии вводят нативную и свежезамороженную плазму, препараты аминокислот (Аминоплазмаль Е, Аминосол 800, Аминол, Вамин, Гидролизат казеина).
Для профилактика печеночной недостаточности применяются гепатопротекторы (альфа-липоевая кислота, адеметионин, эссенциальные фосфолипиды), антиоксиданты (Аскорбиновая кислота), средства, антигипоксанты (Рибоксин). Для профилактики печеночной недостаточности необходимо энергетическое обеспечение организма, которое улучшает обмен в гепатоцитах.
Углеводы представлены растворами Глюкозы, Фруктозы, сорбитола (Д-сорбитол, Реосорбилакт, Сормантол-Белмед) и ксилитола (Ксилат, Ксилит). Жировые эмульсии (Интралипид, Липофундин, Липовеноз, Омегавен) являются выгодным источником энергии. Их применяют при долговременной нутритивной поддержке (более 5 дней), когда есть необходимость восполнить дефицит незаменимых жирных кислот.
Важнейшей составной частью питания являются белки, поэтому назначаются растворы аминокислот. Сбалансированный состав имеет Аминосол КЕ. Он помимо аминокислот содержит витамины, углеводы (сорбит) и электролиты. Для парентерального питания могут применяться как растворы моновитаминов, так и поливитаминные смеси Виталипид Н, Солувит Н. Параллельно с парентеральным питание проводится энтеральное зондовое. Нутритивная поддержка через зонд начинается через 12-24 ч после операции, с глюкозо-солевой смеси, а потом используются питательные смеси.
Одним из осложнений постоянного перитонеального диализа, который проводится больным с терминальной почечной недостаточностью, является воспаление брюшины. Это связано с инфицированием места ввода перитонеального катетера, поэтому условия проведения процедуры должны быть стерильными. Диализат вводят через катетер в брюшную полость, оставляют на определенный срок и затем удаляют.
У пациентов развивается характерная картина воспаления брюшины, а перитонеальная жидкость становится мутной и содержит увеличенное содержание лейкоцитов и нейтрофилов. В таких случаях проводится лечение перитонита при диализе антибиотиками, к которым чувствительны микроорганизмы. Длительность лечения при высевании грамположительной флоры — 21 день, а при грамотрицательной от 14 до 21 дня. Антибиотики больной может принимать внутрь, а также они вводятся интраперитонеально.
- При грамположительной флоре чаще всего назначается Ампициллин, Веро-Ванкомицин, Тейцопланин, Таргоцид, Рифампицин, Амикацин-Виал, Кубицин, Зивокс.
- При грамотрицательной флоре — фторхинолоны, Цефтазидим-Акос, Вицеф.
- При отсутствии эффекта катетер удаляют. Замечена связь между нутриционным статусом больного и риском диализного перитонита. Создается порочный круг: ухудшенный нутриционный статус больного вызывает перитонит, а он в свою очередь, ухудшает нутриционный статус больного.
Доктора
Лекарства
- Антибиотики: Азаран, Медаксон, Мовигип, Медоцеф, Цефобид, Цефтриаксон, Цефтазидим, Цефтадин, Амикацин-Виал, Ликацин, Таргоцид, Рифампицин, Изепамицин, Метронидазол, Меропенем-Веро, Тейцопланин, Таргоцид, Инванз.
- Инфузионные растворы: 0,9% раствор натрия хлорида, раствор Глюкозы, Д-сорбитол, Реосорбилакт, Рингера, Рингера-Локка, КМА, Инфукол, Рефортан, Венофундин, Аминосол КЕ, Аминосол.
Процедуры и операции
Оперативное лечение проводится по жизненным показаниям и чаще всего с применением стандартной срединной лапаротомии. Операция позволяет провести тщательный осмотр брюшной полости, устранить источник перитонита и сделать санацию, поскольку антибактериальная терапия будет эффективной только при хорошей санации брюшной полости.
При местных отграниченных формах (аппендицит, поддиафрагмальный абсцесс) вмешательство выполняется при локальных разрезах. При прободении язвы желудка проводится ушивание отверстия. При остром холецистите — лапароскопическая холецистэктомия. При повреждении кишки удаляют поврежденную ее часть и накладывают кишечные стомы.
Санацию брюшной полости проводят промыванием, что уменьшает содержание микроорганизмов Состав промывной жидкости может быть разным 0,3% раствор калия хлорида, физиологический раствор, хлоргексидин, 0,25% новокаин, фурациллин, раствор Рингера + антибиотик + 1% перекись водорода. Для промывания применяют большой объем растворов 5-20. Многие авторы рекомендуют использовать для промывания растворы температурой 46С, что способствует снижению обменных процессов и уменьшению эндотоксикоза за счет снижения всасывающей функции брюшины. Наложения фибрина, которые плотно фиксированы, не удаляют.
Если развился парез кишечника, применяют декомпрессию ЖКТ зондом. Декомпрессия верхних отделов ЖКТ — трансназальная, трансгастральная, трансеюнальная (через стому тонкой кишки). Декомперссия нижних отделов — трансанальная, трансцекальная и через колостому.
Дренируют те зоны, в которых идет воспалительный процесс. Дренирование выполняют резиновыми и хлорвиниловыми трубками. Эффективен многоканальный хлорвиниловый дренаж.
По одному каналу промывают антисептиком, а по другому дренажу аспирируют.
В послеоперационном периоде борются с эндотоксикозом и компенсируют полиорганнную недостаточность. Для этого проводят:
- Удаление токсинов проведением лаважа брюшной полости (перитонеальный диализ).
- Интракорпоральную детоксикацию — проведение инфузионной и детоксикационной терапии, форсированного диуреза.
- Кстракорпоральную детоксикацию — плазмаферез, гемосорбция.
Перитонит у детей
Воспаление брюшины у детей имеет ряд особенностей. Понятно, что панкреатит, холецистит и прободная язва у них встречаются очень редко. Среди воспалительных заболеваний, осложняющихся перитонитом, первые места по частоте у детей занимают острый аппендицит, инвагинация кишечника, а у новорожденных перфорация стенки кишечника при пороках развития и некротическом энтероколите.
В зависимости от формы, длительности заболевания и возраста меняются течение перитонита и прогноз. В раннем возрасте он протекает особенно тяжело, поскольку чаще встречаются разлитые формы. Это связано с анатомическими особенностями — у детей короткий сальник, который не способствует отграничению процесса. Реактивный выпот появляется очень быстро и в большом количестве, и инфицирование его также происходит быстро. Играет роль незрелость иммунной системы и замедленная всасывающая способность брюшины (чем меньше ребенок, тем всасывание из брюшной полости происходит дольше).
У детей при воспалении брюшины быстро нарушается водно-солевой баланс, а в клинике преобладает гипертермический синдром. Потеря воды и солей связана с рвотой, учащенным дыханием, жидким стулом, потерями через кожу при высокой температуре, а также со скоплением жидкости в кишечнике и брюшной полости. Наибольшее значение имеют перитонит новорожденных, первичный и аппендикулярный.
Первичный возникает у девочек в возрасте 3-7 лет. Связано это с проникновением инфекции из влагалища в брюшную полость. У девочек отмечается зияние влагалища, среда его щелочная, а это благоприятно для размножения возбудителей. У многих девочек отмечается воспаление наружных половых органов. В старшем возрасте появляются палочки Дедерлейна, создающие во влагалище кислую среду, которая препятствует размножению патогенных возбудителей.
Выделяют острую и подострую форму заболевания. Для острой характерно внезапное начало без продромального периода. Появляются острые разлитые боли, тошнота, многократная рвота и понос. Температура быстро повышается, а состояние ухудшается, поскольку нарастает интоксикации. Отмечается тахикардия, живот вздут, напряжен и болезнен во всех отделах.
При аппендикулярном перитоните отмечается тяжесть состояния: высокая температура, бледность кожи с мраморным оттенком, сухие губы и язык (на нем выраженный белый налет), одышка (чем младше ребенок, тем она сильнее), беспокойство или, наоборот, заторможенность.
Местные симптомы могут быть не выражены: живот вздут, определяется разлитое напряжение, бывают позывы к дефекации и жидкий частый стул и учащенное мочеиспускание. У маленьких детей общее состояние может быть незначительно нарушено, но отмечается дыхательная недостаточность. Потом состояние прогрессивно ухудшается, нарастает интоксикация, часто бывает жидкий зеленый стул со слизью.
Диета

Диета 0 стол
- Эффективность: лечебный эффект через 21 день
- Сроки: 3-5 месяцев
- Стоимость продуктов: 1200-1300 руб. в неделю

Диета стол №1б
- Эффективность: лечебный эффект через неделю
- Сроки: 10-30 дней
- Стоимость продуктов: 1100-1200 рублей в неделю

Диета стол №1
- Эффективность: лечебный эффект через 3 недели
- Сроки: 2 месяца и более
- Стоимость продуктов: 1500 - 1600 руб. в неделю
Диета после перенесенного перитонита направлена на постепенное восстановление функции и постепенное увеличение нагрузки на ЖКТ. В связи с этим последовательно назначаются лечебные столы, в которых постепенно увеличивается количество разрешенных продуктов, степень их измельчения и общая калорийность питания. В послеоперационный период показан Cтол №0 по Певзнеру – это строгий режим питания. Нулевая диета включает три последовательных режима питания (Cтолы 0А, 0Б и 0В), каждый продолжительностью 2-4 дня в зависимости от состояния больного.
В Диете 0А в рацион входят только отварные и протертые продукты. Разрешаются не наваристые мясные бульоны, отвар шиповника, соки, несладкий кисель, желе, отвар из сухофруктов, крупяные слизистые отвары, в которые можно добавлять сливки. Питание должно быть дробным до 6-8 раз в сутки, максимальная разовая порция составляет 250-300 г.
Второй этап представляет собой более расширенный вариант питания. В рацион больного вводятся пюреобразные протертые блюда: слизистые супы, мясное и рыбное суфле, разваренные и протертые каши (гречневая, овсяная, рисовая), белковый омлет на пару, мусс из сладких ягод. В небольшом количестве допускается соль и сахар.
Третий этап диеты (Стол №0В) дополняется супами-пюре, творожными блюдами, протертой рыбой и мясом, кисломолочными продуктами, яйцами всмятку, нежирным творогом с добавлением нежирной сметаны, печеными яблоками и сухарями из белого хлеба.
Полное восстановление организма длится несколько месяцев. В домашних условиях больные постепенно расширяют диету, придерживаясь щадящей, но сбалансированной диеты Стол №1, потом Стол №5. Больному рекомендуется не поднимать тяжести и использовать послеоперационный бандаж с целью предупреждения образования послеоперационных грыж.
Профилактика
Первичная профилактика данной патологии отсутствует. Вторичная заключается в правильной и своевременной диагностике и лечении всех заболеваний, которые могут привести к острому животу. Больным с асцитом для первичной профилактики воспаления брюшины назначают антибактериальную терапию.
Последствия и осложнения
Основными и тяжелыми осложнениями перитонита являются:
- Синдром кишечной недостаточности, который является основным фактором развития полиорганной недостаточности. При синдроме кишечной недостаточности нарушается барьерная функция ЖКТ и происходит транслокация (выход) условно-патогенных микроорганизмов в брюшную полость, что поддерживает септический процесс даже при хорошей санации очагов. Кишечная недостаточность способствует ускоренному развитию абдоминального сепсиса.
- Абдоминальный сепсис. Клинической формой сепсиса является перитонит. Летальность достигает 80%. Сепсис отмечается у 74% пациентов с перитонитом и у многих развивается септический шок. При абдоминальном сепсисе обязательным условием является полноценная хирургическая санация, эффективное антибактериальное лечение и поддержание нарушенных функций организма.
- Внутрибрюшная гипертензия – повышенное давление в брюшной полости, которое отрицательно сказывается на функции всех органов и систем, вызывая синдром абдоминальной компрессии. Для устранения внутрибрюшной гипертензии до операции и после нее проводят назогастроинтестинальную зондовую декомпрессию, а после операции стимулируют моторику кишечника.
- Синдром абдоминальной компрессии. Является следствием повышения внутрибрюшного давления и характеризуется системными патологическими сдвигами: нарушение дыхания, сердечно-сосудистой системы, мочевыделения, ухудшение кровоснабжения внутренних органов, развитие ишемии всего кишечника. Ишемические нарушения усугубляют воспалительный процесс, усиливают транслокацию бактерий в кровоток из кишечника, а это вызывает системный воспалительный ответ и полиорганную недостаточность.
- Синдром полиорганной недостаточности — это дисфункция двух и более систем организма. Синдром развивается несмотря на достаточную санацию и коррекцию расстройств кровообращения и дыхания. Полиорганная недостаточность — причина смерти в послеоперационном периоде.
Прогноз
Прогноз зависит от причины воспаления, распространенности и продолжительности воспалительного процесса. Немаловажное значение имеет масштабность оперативного вмешательства. Исходя из этих условий и факторов прогноз может быть от выздоровления до смертельного исхода. При своевременной хирургической помощи отмечается благоприятный прогноз, а риск смерти составляет до 5%. Летальность при гнойном перитоните 25-30%. Возраст больного до 10 лет и старше 65 лет тоже связан с риском для жизни. При отсутствии адекватного лечения и наличии осложнений (шок, сепсис, полиорганная недостаточность) летальность достигает 80%.
Список источников
- Савельев В.С., Гельфанд Б.Р. Абдоминальная хирургическая инфекция. Национальные рекомендации. Москва. — «Боргес». —2011. 98 с.
- Гельфанд Б.Р. и др. Антибактериальная терапия абдоминальной хирургической инфекции. М., 2000.
- Гостищев В.К., Станоевич У.С., Алешкин В. А., Афанасьев С.С. Третичный перитонит: возможности его профилактики. Хирургия. Журнал им. Н.И. Пирогова 2007.— № 9.— С.15-18.
- Сажин В.П., Авдовенко А.П., Юрищев В.А. Современные тенденции хирургического лечения перитонита. Хирургия. Журнал им. Н.И. Пирогова. — 2007. — № 11. с. 36–39.
- Головкова И Г. Роль лапароскопии в диагностике и лечении послеоперационного перитонита в неотложной абдоминальной хирургии. Автореферат дис. канд мед наук. Хабаровск. — 2006. 26 стр.






 Медаксон
Медаксон Цефтазидим
Цефтазидим Метронидазол
Метронидазол Реосорбилакт
Реосорбилакт














Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...