Полиорганная недостаточность
Полиорганная недостаточность — это критическое состояние, связанное с последовательным или одновременным поражением нескольких органов с нарушением их функции. Синдром полиорганной недостаточности, как негативный исход заболевания, может возникать при хирургической, гинекологической и терапевтической патологии. В большинстве случаев — это терминальная стадия тяжелых заболеваний. В 90% случаев это заболевания инфекционной природы.
Полиорганная недостаточность у взрослых — это грозное состояние, при котором нарушается функция сердца, почек, печени, желудочно-кишечного тракта и центральной нервной системы. Происходящие изменения в организме не совместимы с жизнью и в большинстве случаев влекут смерть больных. Важно то, что при данном синдроме повреждение одного органа влечет поражение другого с формированием «порочного круга» и декомпенсации всех органов.
Первый орган, который поражается при данном состоянии — легкие (развивается респираторный дистресс-синдром). После развития дыхательной недостаточности на втором месте стоит печеночная и почечная недостаточность. Дисфункция печени и почек стремительно приводит к недостаточности других органов, включая мозг и систему крови. Это связано с тем, что печень и почки участвуют в обезвреживании токсических веществ, а при недостаточности этих органов токсичные вещества быстро накапливаются и повреждают все клетки организма. Процесс аутоинтоксикации, гипоксии и системного воспаления лавинообразно нарастает и организм не в состоянии с этим справиться, поэтому необходимо быстрое замещение функции органов.
С одной стороны — высокий риск смерти, с другой стороны — отдаленные последствия у выживших делают данную проблему чрезвычайно актуальной. Примером тому является случай с российским фигуристом. Роман Костомаров в январе 2023 года перенес пневмонию, сепсис и у него развилась полиорганная недостаточность. На фоне нарушения кровообращения развилась гангрена конечностей и ему ампутировали стопы и пальцы кисти. Фигурист несколько месяцев находился в реанимации, затем в течение многих месяцев активно восстанавливался и тренировался в протезах. В августе 2023 он сделал первые шаги на льду в протезах, но пока не на коньках.
Патогенез
В основе патогенеза данного состояния — системный воспалительный ответ организма на массивное повреждение тканей, травму, ожоги, бактериальную инфекцию. Агрессивными медиаторами воспаления поражаются все органы с развитием недостаточности — сердечной, легочной, почечной, печеночной. Синдром развивается в результате цикла: воспаление — повреждение — воспаление.
Агрессивными медиаторами выступают: интерлейкины, фактор некроза опухоли и активации тромбоцитов, свободные радикалы, нейтрофилы, макрофаги и ферменты. Медиаторы воспаления влияют на проницаемость сосудов, их тонус, иммунную защиту и биохимические процессы. Эти изменения происходят в индукционную фазу полиорганной недостаточности. Сначала воспаление управляемое (первые 72 часа после повреждения тканей), а когда наступает переломный момент (ухудшается кровоснабжение органов, развивается гипоксемия и ишемия, усугубляется повреждение тканей, развивается эндотоксикоз, подавляется иммунный ответ, распространяется вторичная инфекция), оно становится неуправляемым и воспалительный ответ не удается локализовать.
При сепсисе и после кровотечения преобладают нарушения гемодинамики и реологических свойств крови и развиваются тромбозы микро- и магистральных сосудов. В результате нарушения гемодинамики, текучести крови и появления печеночной недостаточности развивается ДВС-синдром. Образовавшиеся микроэмболы делают капиллярную сеть непроходимой, а это усиливает ишемию.
Вследствие повышения проницаемости сосудов жидкость накапливается в брюшной полости и развивается компрессия (сдавление) органов, диафрагма поднимается и ограничивается подвижность легких. Увеличивается не только внутрибрюшное, но и внутригрудное давление, что затрудняет функцию сердца. В связи с нарушением оттока крови от мозга развивается его отек и появляются неврологические симптомы.
Классификация
Виды полиорганной недостаточности:
- Развившаяся при утяжелении любой патологии (хирургической, акушерской, травматологической).
- Ятрогенная (пост-реанимационная, после аорто-коронарного шунтирования, панкреато-дуоденальной резекции и эндопротезирования).
Для оценки тяжести синдрома полиорганной недостаточности существует шкала. Их несколько, но наиболее используемые шкала APACHE и ее модификации: SOFA, MODS, SAPS, LODS. Шкала SOFA оценивает степень недостаточности каждого органа отдельно.
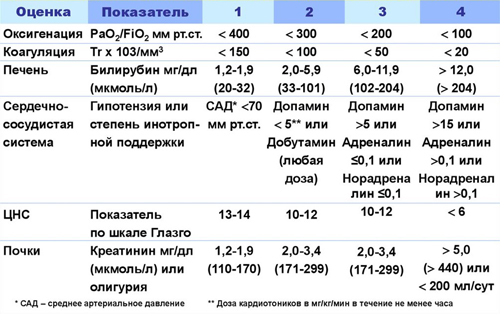
Шкала оценки полиорганной недостаточности SOFA
Стадии полиорганной недостаточности:
- Компенсация — на этой стадии отмечаются незначительные отклонения от нормы, поскольку все системы организма функционируют. Это стадия предвестников, когда организм еще компенсирует изменения, но они могут быстро прогрессировать, если не предотвратить ишемическое повреждение тканей. На этой стадии это возможно. Продолжительность этой стадии зависит от возраста и начального состояния больного, поэтому она может длиться от часов до 3–4 дней. Лечение на этом этапе позволяет избежать последствий и утяжеления состояния.
- Субкомпенсация — на этой стадии появляются симптомы, которые выявляют на 3–8 день – это зависит от тяжести состояния. Не исключается и быстрое течение. У больных выявляют нарушения гемодинамики, связанные с гипоксией, повышением азотистых продуктов в крови, изменения метаболизма сдвиги, расстройства ЦНС. Появляются лимфопения, тромбоцитопения, желтуха, лейкоцитоз. Все эти изменения требуют коррекции: респираторная поддержка, инфузионная терапия, мочегонные препараты и препараты, поддерживающие сердечную деятельность (инотропные средства: сердечные гликозиды, Добутамин, Адреналин, эпипен, норэпинефрин, Норадреналин, Допамин). При отсутствии коррекции продолжительность периода всего одни сутки и переход в следующую стадию.
- Декомпенсация — выявляются выраженные изменения в органах и нарушение их функции. Поражаются несколько органов/систем. Тяжелая полиорганная недостаточность определяется при декомпенсации двух систем (крайне тяжелая) — это изменения в трех органах/системах организма. Состояние больного очень тяжелое и он нуждается в интенсивном лечении и применении методов, поддерживающих жизнь в организме (инфузии, искусственная вентиляция легких, гемодиализ). На практике диагноз ставится на второй-третьей стадии, когда имеются четкие клинические симптомы.
Причины
Причины полиорганной недостаточности у людей различны. Это состояние развивается при:
- Тяжелых сочетанных травмах.
- Отравлениях.
- Эндотоксикозах.
- При сепсисе (септические осложнения возможны после операции, обширных политравмах, ожогах).
- Фульминантном гепатите — при этой форме гепатита стремительно развивается лизис клеток печени, причиной которой является действие вируса и чрезмерная активация иммунной системы. У больных быстро нарастает печеночная недостаточность (асцит, желтуха, коагулопатия, энцефалопатия), а затем и полиорганная недостаточность (гипотензия, респираторный дистресс-синдром, нарушения функции почек и сердца).
- При сахарном диабете в стадии декомпенсации, осложненном кетоацидозом. При этом заболевании появляется внутрибрюшная гипертензия и ДВС-синдром, которые влекут полиорганную недостаточность. На фоне ацидоза развиваются изменения гемостаза (повышение D-димера, снижение тромбоцитов, удлиняется активированное тромбопластиновое время и международное нормализованное отношение — подтверждение ДВС-синдрома).
- Акушерских кровотечениях — при массивной кровопотере уменьшается объем крови, понижается давление и перфузия органов, развивается гипоксемия, гипоксия, метаболический ацидоз. Одновременно активируется система свертывания и развивается ДВС-синдром. Прогрессирование нарушений в системе гемостаза влечет развитие полиорганной недостаточности.
- Тяжелых бактериальных инфекциях и вирусных заболеваниях (при ковиде, птичьем, свином гриппе). Полиорганная недостаточность при коронавирусе обусловлена гипервоспалительным состоянием «цитокиновым штормом», который характеризует тяжелое течение заболевания. «Цитокиновый шторм» вызывает отек легких, тяжелые нарушения дыхания, капиллярные кровотечения, шок и полиорганную недостаточность. У больных поражаются почки — уже в самом начале заболевания появляется белок в моче, а на поздних стадиях при тяжелом течении развивается почечная недостаточность — маркер тяжести и полиорганной недостаточности.
- Шоке любой этиологии. При любых шоковых состояниях нарушается функция всех органов. При шоке до критических цифр снижается давление и кровоснабжение органов. Почки чувствительны к ухудшению кровотока — развивается ишемия и почечная недостаточность (олигурическая и неолигурическая). При олигурической почечной недостаточности повреждается функция гломерулярного аппарата и снижается продукция мочи. При неолигурической недостаточности гломерулярный аппарат не поражается. При септическом шоке значительно изменяется функция печени: повышается билирубин и снижается протромбин. Легкие наиболее уязвимы при шоке —развивается интерстициальный отек легких. Шоковые состояния сопровождаются внутрисосудистым свертыванием, что ухудшает функцию легких.
- Терминальных стадиях рака.
- Утоплении (связано с гипоксией).
- Тяжелом остром панкреатите.
Симптомы
Общие признаки данной патологии — одышка, цианоз, появление отеков, отсутствие мочеиспускания, снижение давления, шоковое состояние. Специфические симптомы полиорганной недостаточности зависят от поражения тех или иных органов/систем. Прогрессирование процесса сопровождается развитием необратимых изменений, которые при неоказании/неправильном оказании помощи ведут к смерти или к осложнениям.
Развитие недостаточности органов происходит постепенно. В первую очередь появляются симптомы со стороны системы дыхания. Легкие — первый орган, который реагирует нарушением функции. У больных появляется одышка, в процессе вдоха участвуют диафрагма и межреберные мышцы, диффузный цианоз, потливость. Больные занимают вынужденное положение — они сидят, упираясь руками в кровать, поскольку в таком положении легче дышать.
Второй поражается центральная нервная система с развитием энцефалопатии. У больного отмечаются нарушения сознания: сонливость, оглушение, сопор, глубокий сопор, кома. Также отмечается поражение черепно-мозговых нервов и вегетативные нарушения, которые являются неблагоприятными признаками прогноза.
Если развилась почечная недостаточность, снижается объем выделяемой мочи, а потом полностью прекращается (анурия), что требует назначения гемодиализа. У больных появляются отеки и нарушается электролитный баланс (снижается калий в крови), в крови повышается уровень азотистых шлаков (мочевина и креатинин). Печеночная недостаточность проявляется внезапным повышением билирубина и появлением желтухи, также повышаются трансаминазы печени (АЛТ, АСТ).
Поражение сердца проявляется болями за грудиной, отеками мягких тканей, изменением давления и сердечных сокращений — сначала появляется учащение (тахикардия 180 уд./мин), которое сменяется замедлением (брадикардия 40 уд./мин). Недостаточность функции левого желудочка проявляется отеком легких. На терминальной стадии снижается чувствительность к инотропным средствам (Адреналин, Норадреналин, Допамин), которые повышают давление и силу сердечных сокращений при острой сердечно-сосудистой недостаточности. Это основная причина, по которой лечение усложняется.
Поражения кишечника проявляются болью, вздутием, асимметрией живота, рвотой, задержкой стула и газов. В некоторых случаях развивается стрессовые язвы и кишечные кровотечения, при которых снижается гемоглобин, снижается давление, а при массивной кровопотере уровня Hb, бледностью пациента, падением АД, возникновением или развивается ДВС-синдром.
Анализы и диагностика
- Осмотр больного и опрос жалоб. Обнаруживается нарушение сердечной деятельности, гемодинамики, дыхания.
- Клинические анализы крови и мочи. Снижение гемоглобина, лейкоцитоз, повышение СОЭ.
- Биохимические анализы. Снижение глюкозы, повышение билирубина, АСТ, АЛТ.
- Определение газового состава крови. PaO2 64–50 мм рт. ст., PaCO2 – 56–90 мм рт. ст.
- Мониторирование жизненных функций: давление, частота дыхания, пульс, центральное венозное давление.
- Рентгенография легких.
- УЗИ брюшной полости. Возможно выявление свободной жидкости.
Лечение
Острая полиорганная недостаточность, при которой развивается целый комплекс патологических симптомов, требует немедленной коррекции в условиях реанимационного отделения. Лечение полиорганной недостаточности заключается в устранении причины (борьба с инфекцией, восстановление объема крови и метаболических нарушений), поддержке дыхания и сердца, проведении детоксикации (искусственной и естественной). Если полиорганная недостаточность купирована на стадии компенсации, больной полностью восстанавливается. Внимание уделяется насыщению тканей кислородом, поддержанию кровообращения, питанию больного и профилактике инфекции.
Рекомендации указывают на:
- Лечение основного заболевания (гнойное воспаление, разможжение тканей — в этих случаях необходимо провести хирургическое вмешательство, тяжелая кровопотеря, легочная гипоксия, инфекция). При не устраненной причине любое интенсивное лечение не дает результатов.
- Механическую вентиляцию легких.
- Коррекцию водно-электролитного состава, кислотно-щелочного состояния крови.
- Диализное лечение.
- Предотвращение отсроченных последствий.
Общие мероприятия предусматривают круглосуточное наблюдение на кардиомониторе: давление, ЧСС, частота дыхания, сатурация, сердечный ритм. Ежедневно проводится забор анализов на биохимию и клинические анализы, каждые 5 часов отслеживается кислотно-щелочное состояние крови. Больному осуществляют гигиенический уход, чтобы предупредить трофические изменения кожи. В соответствии с состоянием больного осуществляется питание (щадящее, энтеральные смеси или парентеральные смеси).
Консервативное лечение. Больным делают инфузии коллоидных и кристаллоидных растворов. Пациенты с полиорганной недостаточностью нуждаются в инфузии вазоактивных препаратов — при гипотонии вводят Допамин, Адреналин, Эпифен, Добутамин. При дефиците факторов свертывания выполняется переливание свежезамороженной плазмы. При тромбообразовании — назначают Гепарин, низкомолекулярные гепарины (Клексан, Эниксум, Фрагмин, Надропарин ПСК, Тромбофорс, Фраксипарин, эноксапарин натрия), Ацетилсалициловую кислоту, Курантил. Показано введение антибиотиков, стероидных гормонов, нестероидных противовоспалительных препаратов. В некоторых случаях вводятся препараты эритропоэтина (Аранесп, Бинокрит, Эральфон, Эпостим, Веро-Эпоитин), которые повышают гемоглобин, защищают органы в условиях ишемии и снижают потребность в переливаниях препаратов крови.
Хирургическое лечение. Оно требуется при кишечной непроходимости, некрозе печени или почки. При асците выполняют лапароцентез и удаляют асцитическую жидкость.
Лекарства
- Инфузионные растворы: Рингера лактат, Рингера ацетат, Раствор Хартмана, Стерофундин изотонический, Рефортан, Гековен, 0.9% Натрия хлорид, Лактасол, Дисоль, Трисоль.
- Инотропные средства: Добутамин, Адреналин, Эпипен, Норэпинефрин, Норадреналин, Допамин.
- Антикоагулянты: Гепарин, Клексан, Эниксум, Фрагмин, Надропарин ПСК, Тромбофорс, Фраксипарин, Эноксапарин натрия.
- Препараты эритропоэтина: Аранесп, Бинокрит, Эральфон, Эпостим, Веро-Эпоитин, Рекормон, Эмавейл, Эпрекс.
Процедуры и операции
Главным компонентом лечения данного синдрома являются методы экстракорпоральной детоксикации, которые снижают летальность.
- Гемодиализ.
- Экстракорпоральная мембранная оксигенация крови.
- Перитонеальный диализ.
- МАРС-терапия (молекулярная адсорбирующая рециркулирующая система) синоним — альбуминовый диализ или искусственная печень. При данном методе в системе применяется высокопроницаемая мембрана и три контура: кровяной, диализный, альбуминовый. В системе удаляются водорастворимые и альбуминсвязанные токсины, которые не выведятся из организма почками.
- Гемофильтрация. При данном методе из крови удаляются медиаторы воспаления и среднемолекулярные токсины.
У детей
Полиорганная недостаточность у детей развивается чаще в раннем возрасте и у новорожденных, смертность среди которых выше. У недоношенных полиорганная недостаточность органов развивается чаще, чем у доношенных. Предрасположенность к данному синдрому у детей больше, чем у взрослых, что объясняется незрелостью иммунной системы, уязвимостью гемостаза и несбалансированностью регуляции воспалительного ответа. Все эти факторы способствуют быстрому прогрессированию системного воспаления и развитию недостаточности органов.
Фактор, который увеличивает риск развития данного синдрома у новорожденных — низкие сердечный выброс и пульсовое давление, поэтому сердечно-сосудистая система не может компенсировать возникшие нарушения кровоснабжения органов. Особенно это выражено у недоношенных новорожденных.
Причины полиорганной недостаточности у новорожденных:
- асфиксия;
- респираторный дистресс-синдром;
- врожденные дефекты метаболизма и пороки;
- сепсис.
Факторами риска у более взрослых детей являются остановка сердца, шок, травма, острая лейкемия, панкреатит, трансплантация (органа или стволовых клеток), сепсис. Полиорганная недостаточность, связанная с сепсисом — наиболее частая причина, которая осложняет течение и приводит к критическому состоянию ребенка. Если у взрослых легкие первыми вовлекаются в процесс, то у новорожденных он — это предпоследний орган. Развитие дыхательных расстройств при сепсисе считается неблагоприятным прогностическим признаком.
У новорожденных полиорганная недостаточность развивается при тяжелых врожденных пороках сердца, при которых нарушается поступление кислорода к органам. Развивающаяся острая гипоксия приводит к недостаточности органов и гибели новорожденного в ближайшие часы после рождения. В более взрослом возрасте острые кишечные инфекции с гемолитико-уремическим синдром становятся причиной острой почечной недостаточности и полиорганной недостаточности (в 30% случаев).
Диета
При синдроме полиорганной недостаточности больному необходимо повышенное количество поступающей энергии с пищей, поскольку энергопотребление возрастает. Питание должно быть сбалансированным в отношении белка, жиров, витаминов и микроэлементов. Однако в этом состоянии пищеварительная система не может полностью усваивать питательные вещества. В связи с этим кормление больных осуществляется через зонд смесями (Пептамен, Оксепа, Джевити ПентаШур, Фрезубин, Осмолайт, Оксепа, Клинутрен, Нутриэн Стандарт, Унипит) или внутривенно (Аминоплазмаль, Аминофузин, Инфузамин, ОлиКлиномель, Аминовен, Кабивен, Инфезол). Смеси должны иметь низкий гликемический индекс для профилактики инсулинорезистентности и сахарного диабета.
Постепенно, по мере улучшения состояния, больной переходит на обычное питание и ему назначается диета 0 стол, которая имеет рационы 0а, 0б и 0в, назначаемые последовательно через каждые 3 дня. Данная диета отличается максимальным механическим, химическим и температурным щажением желудка и кишечника. В нее входят только легкоусвояемые блюда в жидком и желеобразном виде. Значительно ограничено количество соли, а частота приемов пищи достигает 6–8 раз небольшими порциями (150–200 мл на прием).
Начинают питание с обезжиренного бульона, процеженных отваров круп, жидкого киселя, компота из сухофруктов, отвара шиповника, разбавленных теплой водой свежих соков (яблоко, морковь, абрикосы, черная смородина), некрепкого чая. В рацион диеты 0б включаются протертые и пюреобразные блюда: протертые и жидкие рисовая, гречневая, овсяная каши с добавлением молока, слизистые супы, яйцо всмятку, паровое суфле из нежирного мяса или рыбы, паровой омлет, сливочное масло не более 20 г в день добавляют в готовые блюда. Объем порций увеличивается до 250–300 г. Рацион диеты 0в расширяют овощными и фруктовыми протертыми блюдами, белыми сухарями, творогом, кефиром и ряженкой.
Профилактика
Профилактика включает:
- Своевременное устранение очагов инфекции.
- При политравме и акушерских кровотечениях массивную инфузию следует начинать уже до момента госпитализации пострадавших. При острой кровопотере наибольшую эффективность в отношении профилактики этого грозного синдрома показывает Стерофундин изотонический, который необходимо применять на самых ранних стадиях лечения.
- Вовремя устранять нарушения сердечного ритма и гемодинамики.
- Мониторирование функций организма и биохимических показателей в отделении интенсивной терапии. Особенно важно контролировать мочеиспускание больного, находящегося в отделении.
- Применение миниинвазивных операций.
- Профилактика тромбогенных осложнений (гепарин, низкомолекулярные гепарины и дезагреганты).
- Постоянное мониторирование гемостаза.
- При осложнениях после операции раннее применение экстракорпоральных методов (ультрагемодиафильтрация, плазмаферез) предотвращает развитие функциональной недостаточности органов.
Последствия и осложнения
При данном синдроме имеется высокий риск летального исхода. Смертность составляет 30–100% в зависимости от количества пораженных органов. В остром периоде среди осложнений можно назвать фибрилляцию желудочков, тяжелые атриовентрикулярные блокады и острую почечную недостаточность.
Даже при квалифицированном и своевременном устранении острых состояний у больных развиваются отсроченные последствия, среди которых выделяют:
- Хроническая почечная недостаточность.
- Неврологические нарушения. Ишемия мозга приводит к энцефалопатии, параличам и парезам.
- Ишемическая болезнь сердца, блокады сердца, хроническая сердечная недостаточность.
- Заболевания легких.
Прогноз
При устранении причины и раннем начале терапии прогноз благоприятный. Возможно поддержание функций одного органа и это заканчивается благоприятным исходом. Возможности поддержания двух или более органов уже проблематичны и выживаемость в такой ситуации наблюдается не часто. При умирании отмечается нарушение функции трех и более органов. При прогрессировании процесса и декомпенсации органов смертность отмечается в 30—100% случаев. Вероятность смерти увеличиваются с возрастом, поскольку пожилой возраст — самый весомый фактор неблагоприятного исхода.
Список источников
- И. А. Данилов, А. М. Овечкин Полиорганная недостаточность: состояние проблемы и современные методы лечения с использованием низкопоточных мембранных технологий /Общая реаниматология, 2011, Т.VII, № 6, С. 66–71.
- Петрова Е.О., Григорьев Е.В. Полиорганная недостаточность в практике педиатрической реаниматологии: обновленные патофизиология и прогноз/Фундаментальная и клиническая медицина, 2017, Т 2, №3, С. 82-85.
- Алимова Х. П., Мустакимов А. А., Алибекова М. Б. Полиорганная недостаточность у детей: критерии диагностики, патофизиология и прогноз/ Вестник экстренной медицины, 2019, Т12, №6, С. 92–96.
- Григорьев Е.В., Воеводин С.В., Коваленко А.В., Рудакова Д.А. Персистирующая полиорганная недостаточность у пациента с тяжелой сочетанной травмой: случай из практики/ Фундаментальная и клиническая медицина, 2021, Т 6, №3, С. 110-116.



















Последние комментарии
Марина: Статья поразительно безтолковая. Много противоречий. И, прежде всего, боль - в любом ...
Маша: Работаю сутки через трое. После ночной смены обычно отлёживаюсь весь день, потом ничего ...
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин