Непроходимость кишечника
Общие сведения
Кишечная непроходимость или илеус — это синдром, который встречается при многих заболеваниях и состояниях и характеризуется полным или частичным нарушением прохождения кишечного содержимого. Нарушения пассажа содержимого кишечника связаны либо с механическим препятствием, либо с недостаточной двигательной функцией кишки при нарушении ее иннервации.
Первый вид непроходимости — механическая (обтурационная или странгуляционная), второй — динамическая (функциональная). У 88% больных отмечается механическая НК, а динамическая у 12%.
Острая кишечная непроходимость встречается в 64-80% случаев и имеет тяжелое течение и неблагоприятный прогноз. Она бывает во всех возрастных группах, но наиболее часто в возрасте от 30 до 60 лет и мужчины болеют чаще, преимущественно странгуляционной формой. У женщин встречается обтурация гинекологическими опухолями и спаечная непроходимость. Странгуляционные формы чаще отмечаются у больных среднего возраста, а обтурационные формы, развившиеся на фоне опухолей, чаще встречаются у пациентов старше 50 лет.
У детей имеет место врожденная кишечная непроходимость, связанная с инвагинацией кишки или пороками развития желудочно-кишечного тракта. Врожденная непроходимость определяется в первые часы жизни новорожденного и подлежит оперативному лечению.
Патогенез
Основа патогенеза непроходимости — сужение просвета кишки с явлениями кишечного застоя, прогрессирующим расширением кишечника выше препятствия из-за скопления газов и содержимого. Кишечный стаз вызывает расстройства кровообращения в стенке кишки, изъязвления и проникновение микроорганизмов в брюшную полость. Кроме того, способствует потере воды, электролитов и развитию мальабсорбции (нарушение всасывания веществ в тонком кишечнике).
Для всех форм непроходимости характерна выраженная потеря жидкости. Под действием медиаторов воспаления значительно повышается проницаемость сосудов кишечника и прогрессирует ишемия кишечной стенки. Отек кишечной стенки нарушает ее барьерную функцию и происходит массивное пропотевание жидкости в просвет кишки. Также быстро формируется выпот в брюшной полости. При обтурации он имеет серозный характер, а при странгуляции — геморрагический. Количество жидкости в брюшной полости при странгуляции достигает 5-6 л в первые сутки. В связи с этим развивается обезвоживание тканей, сухость кожи, гипотония, уменьшение объема циркулирующей крови и ее сгущение, уменьшение количества выделяемой мочи.
С рвотными массами и мочой в большом количестве выделяется калий, поэтому внутри клеток развивается ацидоз, снижается уровень калия в крови и возникает внеклеточный алкалоз (сдвиг рН в щелочную строну). По мере разрушения клеток и уровень калия в крови увеличивается и развивается метаболический ацидоз. Такие электролитные нарушения вызывают расширение петель кишечника (паретическое), у больного появляется мышечная слабость и нарушения ритма сердца.
Перерастяжение кишки вызывает боли в животе, которые на начальных стадиях усиливаются при появлении перистальтической волны. Боли сопровождаются рефлекторной рвотой, иногда на высоте боли пациент кричит. По мере нарастания гипоксии кишечника и электролитных нарушений перистальтика затухает (развивается феномен «гробовой тишины»). В участках ишемии кишки быстро разрушаются и гибнут клетки. Поступление в просвет кишечника жидкости с белком нарушает микробный биоценоз, в связи с чем повышается газообразование и образование токсичных веществ. Происходит всасывание их в кровоток и быстро развивается эндогенная интоксикация.
В конечных стадиях заболевания микробы проникают в брюшную полость с выпотом, вызывая гнойный перитонит. Прогрессирование эндотоксикоза влечет развитие системного воспаления и полиорганной недостаточности. Нарастание ишемии кишки и ее перерастяжение вызывают перфорацию стенки кишечника и прогрессирование перитонита. При странгуляции перфорация происходит очень быстро — в первые 6-8 часов от начала заболевания, а при обтурации — к 3-м суткам. Таким образом, отмечается стадийность процесса: острое нарушение пассажа содержимого, гемодинамические расстройства в кишке, перфорация и перитонит.
Классификация
По морфофункциональным признакам:
- механическая непроходимость — включает странгуляционную (обусловленную узлообразованием, заворотом, ущемлением) и обтурационную (связанную с перекрытием просвета кишки опухолью, каловыми «камнями», инородным телом или сдавлением кишки извне);
- динамическая непроходимость — с подразделением на спастическую и паралитическую.
По уровню непроходимости:
- непроходимость тонкой кишки;
- непроходимость толстой кишки.
По происхождению:
- врожденная непроходимость;
- приобретенная непроходимость.
По течению:
- острая непроходимость;
- хроническая непроходимость.
По степени непроходимости каждая может быть:
- полная непроходимость;
- частичная непроходимость.
Механическая кишечная непроходимость
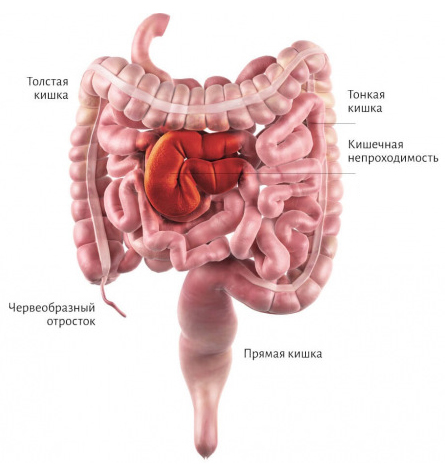
Из ее разновидностей наиболее часто встречается и более опасна странгуляционная кишечная непроходимость, поскольку страдает кровообращение участка кишки, который вовлечен в патологический процесс. Данный вид обычно возникает вследствие спаечного процесса, усиленной перистальтики, инвагинации, заворота или образования узлов. В связи с этим выделяют 3 вида странгуляции: узлообразование, заворот, ущемление. При всех этих состояниях сдавливаются сосуды брыжейки, что приводит к быстрому (в течение нескольких часов) развитию некроза фрагмента кишки.
Странгуляционная непроходимость кишечника отличается тяжелым течением и быстрым развитием осложнений: некроз и перитонит. При этом резко выражены системные изменения — интоксикация, обезвоживание, электролитные нарушения, ацидоз. Больного беспокоят выраженные постоянные боли, усиливающиеся временами, но не проходящие. Однако бывают случаи, когда странгуляционная непроходимость протекает атипично и имеет стертый характер. Это бывает при умеренном ущемлении брыжейки, когда вены сдавливаются, но артериальный кровоток нарушен не выражено.
Обтурационная форма характеризуется нарушением пассажа из-за сужения или перекрытия просвета кишки, но без сдавления сосудов брыжейки. При данной форме кровообращение нарушается вторично из-за растяжения кишки ее содержимым. Обтурационная кишечная непроходимость развивается при закрытии кишки изнутри инородными телами, крупными полипами, клубками аскарид, каловыми и желчными камнями. Обтурация может возникнуть при сдавлении кишки снаружи кистами, опухолями, крупными спайками или тяжами. При опухолях правой половины толстой кишки непроходимость развивается на поздних стадиях, а опухоли левой половины рано проявляются непроходимостью даже при небольших размерах.
Нередко запущенная обтурационная непроходимость протекает с нарушением кровоснабжения кишки. Повышение внутрикишечного давления вызывает сдавление сосудов и нарушение микроциркуляции в кишке. Для этой формы характерна не выраженная местная симптоматика и отсутствие раздражения брюшины. Для механической КН характерна рвота с начала заболевания и асимметрия живота. Больные подлежат оперативному лечению.
Динамическая кишечная непроходимость
Этот вид непроходимости обусловлен нарушением моторной функции и нервной регуляции кишечника. При этом отсутствуют механические препятствия и органические поражения кишечника. Но при неправильном лечении могут развиться некротические изменения в стенке кишечника. Как отмечалось выше, динамическая непроходимость бывает спастической и паралитической.
Спастическая возникает редко и связана со стойким спазмом кишечника. Она развивается при поражениях ЦНС (неврастения, истерия), дизентерии, тиф, отравлениях тяжелыми металлами, интоксикациях (эндогенных и экзогенных), рефлексах с других органов (колики, пневмония, пневмогемоторакс), переедании или прием грубой пищи.
Причинами стойкого спазма кишечника могут быть аскаридоз из-за воздействия аскаридотоксина. Симптомы не отличаются от симптомов обтурационной формы. Для спастической характерно бурное начало — схваткообразная боль без четкой локализации, кратковременная задержка стула, рвота пищей, но газы отходят свободно и общее состояние мало страдает. Затем гипермоторная реакция истощается и сменяется угнетением моторики и спазм может смениться парезом кишечника.
Из разновидностей динамической КН чаще встречается паралитическая кишечная непроходимость, поскольку имеется много причин, которые ее вызывают. Паралитическая КН всегда вторична и обусловлена воздействием на иннервацию кишечника токсинов или рефлекторными влияниями.
Ее развитие связано с травмой живота, метаболическими расстройствами (декомпенсированный сахарный диабет), опухолью в забрюшинном пространстве, инфарктом миокарда, пневмонией, нарушениями мозгового кровообращения, электролитными нарушениями, нарушением кровообращения в сосудах брыжейки (тромбоз, эмболия), перфорацией язвы, воспалением придатков, приемом опиоидов и антихолинергических препаратов.
Паралитический илеус обусловлен снижением тонуса мускулатуры кишечника и его перистальтики. Парез может охватывать все отделы кишечника или локализуется в одном месте — чаще всего поражается слепая кишка. Все хирургические заболевания органов брюшной полости в той или иной степени протекают с парезом кишечника, но чаще всего паралитический илеус отмечается при перитоните. Основные симптомы: тупые, распирающие, постоянные боли, задержка стула и газов, рвота, вздутие живота.
Выделяют основные фазы паралитического илеуса:
- Угнетается перистальтика и развивается парез кишечника.
- Возникает кишечный стаз и повышается давление внутри кишечника.
- Быстро прогрессирует интоксикация и нарушается функция всех органов и систем.
Отдельное место занимает послеоперационный парез кишечника, который считается частым и тяжелым осложнением операций, проводимых на органах брюшной полости. Изменения перистальтики являются следствием операционной травмы брюшины, которая богата рецепторами и является защитной реакцией организма после операции. Нарушение моторно-эвакуаторной функции кишечника возможно после любого вмешательства на органах брюшной полости, но чаще парез развивается при большом объеме оперативного вмешательства, выполнении резекций с большим количеством анастомозов и удалении большого количества лимфоузлов при онкохирургических операциях. Применение малоинвазивных технологий сокращает риск пареза и сроки восстановления перистальтики. Послеоперационный парез сопровождается разлитыми болями в животе распирающего характера. Появляется тошнота и многократная рвота (вначале желудочным, а потом кишечным содержимым). Запор возникает в 40% случаев, может быть небольшое отхождение газов.
Парез кишечника у новорожденных возникает при некротическом энтероколите (неспецифическое воспаление кишечника неустановленной этиологии), а в младшем возрасте — на фоне эндогенной интоксикации или инфекции. Но чаще всего парез и паралитическая форма непроходимости развивается у детей после оперативных вмешательств на органах брюшной полости.
На первой стадии пареза, которая начинается сразу после оперативного вмешательства, отсутствуют органические изменения в сплетениях кишечника, а спазм артериол кишечной стенки носит преходящий характер. Общее состояние ребенка не страдает. На второй стадии имеют место функциональные и органические изменения в нервных сплетениях, Состояние тяжелое, дети беспокойны, одышка живот вздут, повторная рвота дуоденальным содержимым.
На третьей стадии преобладают органические изменения в нервном аппарате кишечника. У детей развивается метаболический ацидоз. Живот резко вздут, возвышается над реберными дугами. Для этой стадии характерна рвота с застойным кишечным содержимым. Перистальтика на всем протяжении не прослушивается («немой живот»). Определяется скоплением жидкости в растянутых петлях кишечника.
Вторая и третья стадии пареза являются проявлением перитонита. Поэтому лечение пареза этих стадий идентично лечению перитонита. Для профилактики пареза в раннем послеоперационном периоде назначают Сорбилакт, который сохраняет тонус кишки и не вызывает усиления перистальтики.
Хроническая КН чаще всего обусловлена спаечным процессом и проявляется замедлением пассажа кишечного содержимого. Больных длительное время беспокоят боли в брюшной полости, запоры.
Обтурация кишки нарастает постепенно и со временем может принять декомпенсированный характер. При наличии провоцирующих факторов боли усиливаются, отмечается отсутствие стула и отхождения газов, вздутие живота. При выраженных симптомах больные попадают в хирургическое отделение, где решается вопрос об оперативном лечении.
Острая кишечная непроходимость
Важной проблемой в хирургии является острая непроходимость кишечника. Это определяется тяжестью клинического течения и необходимостью срочного вмешательства, поскольку летальность среди больных, госпитализированных позднее суток от начала заболевания составляет более 50%. С каждым часом опоздания с выполнением операции смертность возрастает. Ниже более подробно будут рассмотрены симптомы.
Виды острой кишечной непроходимости
МКБ-10 классифицирует это состояние кодами с К56.0 по К56.7, а также К91.3. Сюда включены паралитический илеус, инвагинация, илеус, вызванный желчным камнем, заворот кишок, неуточнённая и послеоперационная кишечная непроходимость. Острая непроходимость может быть на разных уровнях.
Тонкокишечная непроходимость
Это непроходимость на уровне тонкого кишечника. Наиболее частыми причинами являются спайки, грыжи и опухоли, которые выявляются в 90% случаев. По уровню бывает высокая кишечная непроходимость (она встречается в 33% случаев) и низкая, распространенность ее 62%. Высокая КН развивается на уровне тощей кишки, а низкая — на уровне подвздошной кишки. Непроходимость тонкого кишечника на высоком уровне характеризуется большими потерями жидкости (желудочного и панкреатического сока, желчи) из-за обильной рвоты. При этом быстро развиваются водно-электролитные нарушения (алкалоз, гипокалиемия, гипохлоремия, гипонатриемия). Тонкокишечная непроходимость чаще всего не сопровождается выраженным вздутием живота и в течение какого-то времени отмечается отхождение газов и стула.
При низкой непроходимости на первое место выступает болевой синдром, выраженное вздутие живота, а рвота встречается реже. Быстро прогрессирует эндотоксикоз. По мере прогрессирования процесса происходит перерастяжение кишечной стенки, увеличивается ее проницаемость и присоединяется ишемия. При низкой тонкокишечной непроходимости гораздо выше риск развития инфекционных осложнений.
Толстокишечная непроходимость
Встречается толстокишечная непроходимость в 29-40% случаев и обусловлена она опухолевыми заболеваниями (колоректальный рак) и имеет 3 степени выраженности.
Первая степень — компенсированная. У больных периодически возникают запоры, которые устраняются диетой и слабительными средствами. Состояние пациентов удовлетворительное, интоксикация отсутствует, периодическое вздутие живота. При колоноскопия обнаруживается опухоль, которая суживает кишку до 1,5 см.
Вторая степень — субкомпенсированная. Развиваются стойкие запоры (самостоятельный стул отсутствует), прием слабительных дает временный эффект. У больных отмечается вздутие живота и газы плохо отходят. Отмечаются симптомы интоксикации. При обследовании опухоль суживает кишку до 1 см. Ободочная кишка при рентгенологическом исследовании расширена и могут определяться уровни жидкости, которые называются чаши Клойбера.
Третья степень — декомпенсированная. Отсутствует стул и отхождение газов, отмечается вздутие, тошнота, бывает рвота, нарастают боли в животе. Выраженные нарушения электролитного баланса и интоксикация. Рентгенологическое исследование выявляет расширенные и раздутые петли кишечника, множество уровней жидкости. Большинство больных поступают в стационар с декомпенсированной степенью обтурационной непроходимости.
Неопухолевая форма развивается при наличии предрасполагающих факторов — анатомические нарушения строения кишки. Это может быть повышение подвижности кишки за счет удлиненной брыжейки или удлинения самой кишки (например, сигмовидной) — при этом появляются условия для заворота и странгуляционной формы. Именно завороты составляют основную часть неопухолевой толстокишечной непроходимости. Среди редких причин можно назвать дивертикулы, инвагинацию, рубцы и спайки.
Разворачиваясь, удлиненная сигмовидная кишка вызывает обтурационную и странгуляционную форму непроходимости (из-за вовлечения в процесс брыжейки). В развитии непроходимости участвуют рубцовые тяжи, образовавшиеся в брюшной полости. Спаечный процесс вызывает обтурацию кишки, сдавливая ее, но спайки должны быть мощными и плотными (рубцы). В данном случае говорят о рубцово-спаечной непроходимости. Сдавление толстой кишки рубцовой тканью происходит медленнее по сравнению со сдавлением тонкого кишечника, поэтому клиника проявляется в поздние сроки.
Спаечная кишечная непроходимость
Наиболее грозным осложнением спаечной болезни, требующим срочной операции, является спаечная непроходимость. Внутрибрюшные сращения (спайки в брюшной полости, которые представлены тяжами) становятся причиной того, что развивается спаечная кишечная непроходимость, которая из всех видов неопухолевой непроходимости встречается в 60% случаев.
В ответ на повреждение брюшины и кишечника при операции или травме в первые полгода-год после оперативного вмешательства запускаются механизмы формирования соединительной ткани.
Чем больше операционный доступ и чем чаще проводятся повторные операции, тем выше риск спайкообразования и того, что разовьется спаечная непроходимость. Образование конгломератов спаек является причиной странгуляции (заворота или ущемления) сегментов кишечника.
Основными признаками илеуса этой природы являются: боль, задержка стула, рвота, затрудненное отхождение газов и вздутие. Боль чаще схваткообразная и совпадает с перистальтической волной, доходящей до места препятствия. Боль не локализована и не связана с приемом пищи. Задержка стула и газов на ранних стадиях непостоянны, а на поздней стадии — постоянный признак. Вздутие живота может быть либо диффузным, либо неравномерным (в этом случае живот ассиметричен). Чем ниже локализуется препятствие в кишечнике, тем более выраженное вздутие. Тошнота и рвота в начале заболевания возникают рефлекторно, а позднее — вследствие переполнения отделов кишечника. «Каловая рвота» появляется на поздних стадиях. При интоксикации и обезвоживании изменяется цвет слизистых и кожи, появляется налет на языке, развивается тахикардия и одышка.
Ряд авторов критично относятся к синдрому частичной непроходимости. Частичная непроходимость кишечника возникает при спаечном процессе и относится к механическому виду илеуса. Симптомы не отчетливы или отсутствуют, поскольку частичная непроходимость имеет перемежающийся характер: периодические боли и вздутие живота.
Частичный спаечный илеус при рентгенологическом исследовании проявляется чередованием поступательного и «маятникообразного» (возвратно-поступательное) движения кишечного содержимого в приводящем отделе кишки. Для полной механической непроходимости характерно «маятникообразное» движение химуса. Данный вид непроходимости должен быть подтвержден рентгенологическим методом двойного контрастирования. При нем применяют контрастные метки (радиофармацевтические препараты) и бариевую взвесь (50-70 мл): обнаруживается контрастирование толстой кишки барием и группирование меток у места препятствия. Это объясняется тем, что жидкая бариевая взвесь проходит через препятствие, а плотное вещество (метки) останавливаются и скапливаются в месте препятствия.
При сохраненном пассаже меток частичная непроходимость подлежит консервативному лечению и наблюдению. В случае спаечного процесса через 2-3 суток возможно восстановление пассажа контрастных меток. Примерно в 85% случаев частичная тонкокишечная непроходимость разрешается без хирургического вмешательства, а при отсутствии эффекта больной должен быть прооперирован.
Также стоит упомянуть илеус другой природы. Прежде всего мекониальный илеус — это форма врожденной непроходимости, обусловленная закупоркой просвета конечного отдела подвздошной кишки густым меконием. Мекониальный илеус является грозным проявлением муковисцидоза, при котором развивается панкреатическая недостаточность и дисфункция желез тонкой кишки.
Мекониевый илеус встречается редко — 1 случай на 16 000 новорожденных, но является частой причиной врожденной кишечной непроходимости. У малышей появляются симптомы низкой кишечной непроходимости: нарастающее вздутие живота, увеличение его в объеме, отсутствие мекония, рвота с желчью. Расширенные петли кишечника с густым меконием определяются визуально через брюшную стенку и их можно пропальпировать. Перистальтика вялая или часто отсутствует. Анальное отверстие и прямая кишка сужены. Если на фоне проводимого лечения сохраняется стаз мекония, нарастает вздутие, появляются признаки перфорации и перитонита, новорожденным выполняется операция. Мекониевый илеус имеет код по МКБ-10 P75.
Причины непроходимости кишечника
С учетом разнообразных видов непроходимости, выделяют различные причины.
Механическую непроходимость вызывают:
- спайки;
- болезнь Крона;
- заворот кишки;
- удлинение сигмовидной кишки (врожденное или приобретенное, например, в старческом возрасте);
- инвагинация;
- доброкачественные и злокачественные опухоли кишечника;
- желчные камни;
- брюшные грыжи (наружные и внутренние);
- инородные тела;
- узлы кишечника;
- аскаридоз.
Динамическая непроходимость обусловлена:
- Воспалительными заболеваниями: неспецифический язвенный колит, перитонит.
- Нейрогенными факторами: почечная колика, печеночная колика, повреждение спинного мозга, флегмона забрюшинного пространства.
- Метаболическими нарушениями: уремия, гипотиреоз, сахарный диабет, гипокалиемия.
- Передозировкой лекарственных препаратов: опиоиды, холинолитики, психотропные препараты, антигистаминные средства.
- Нарушением кровотока в сосудах брыжейки.
- Рефлекторными факторами: после оперативных вмешательств или при интоксикациях.
Среди провоцирующих факторов можно назвать: изменение моторики кишечника, возникающее на фоне обильного приема пищи после голодания, употребление большого количества высококалорийной пищи, энтероколит, медикаментозную стимуляцию, повышение внутрибрюшного давления (при тяжелой физической работе). У детей первого года жизни — это врожденные аномалии развития (долихосигма, дополнительные складки брюшины, неполный поворот кишечника, «карманы» брюшной полости), переход с грудного вскармливания на искусственное.
Симптомы кишечной непроходимости
Выраженность проявлений и тяжесть расстройств зависит от причины и формы илеуса. Общие признаки непроходимости кишечника: схваткообразные боли в животе, рвота, вздутие, отсутствие стула и не отхождение газов.
Прежде всего, симптомы непроходимости кишечника зависят от уровня. При высокой непроходимости появляется ранняя и частая рвота, быстро развивается обезвоживание (сухость кожи, снижение тургора, уменьшение количества мочи, низкое венозное давление). В первые часы заболевания газы отходят нормально и присутствует стул. Для высокой непроходимости характерны местный метеоризм. При обзорной рентгеноскопии определяют тонкокишечные уровни. Низкая непроходимость протекает с редкой рвотой и менее выраженным обезвоживанием.
Симптомы острой кишечной непроходимости
Острая непроходимость развивается внезапно, а симптомы зависят от ее вида.
- Боль в животе — самый ранний и постоянный признак, возникает без предвестников. При обтурационной форме они схваткообразные, между схватками проходят. Приступы связаны с перистальтической волной, повторяясь через 10 минут. При странгуляционной — жестокий болевой синдром, резкие, постоянные боли, периодически усиливаются. Ослабление или отсутствие перистальтики. При снижении перистальтической активности боли стихают и это является неблагоприятным признаком. У больного быстро ухудшается состояние.
- Задержка стула и газов — ранний признак низкой непроходимости, а при высокой в начале заболевания стул может быть. При инвагинации появляются кровянистые выделения из заднего прохода.
- Рвота. Чем выше препятствие, тем раньше возникает и более выраженная (многократная и неукротимая). Вначале она имеет рефлекторный характер, а после возникает из-за интоксикации (центральный) характер. Также у больных появляется отрыжка и икота. В позднем периоде рвота неукротимая. Каловая рвота свидетельствует о гнилостном разложении химуса в приводящем отделе кишки.
- Вздутие — частый признак ОНК, но при высоком уровне может отсутствовать. При заторе в нижних отделах тонкой кишки бывает симметричное вздутие, а асимметрия наблюдается при толстокишечном илеусе (может быть вздута правая или левая половина живота). При динамическом паралитическом илеусе отмечается равномерное вздутие.
В первые часы заболевания отсутствуют нарушения водно-электролитного баланса и эндотоксикоз. Но очень быстро нарастает выход жидкости в просвет кишечника, а это сопровождается жаждой, сухостью кожи, тахикардией, понижением давления. Крайнее проявление непроходимости — парез кишечника, при котором боли становятся постоянными, а схватки урежаются.
Симптомы частичной кишечной непроходимости
Частичная непроходимость проявляется запорами. Периоды запоров сменяются разрешениями в виде поноса — появляются жидкие каловые массы с неприятным гнилостным запахом. При частичной опухолевой обтурации толстой кишки кроме вздутия и чередования запоров и поносов, в кале появляется кровь.
Симптомы непроходимости кишечника у взрослых
Если рассматривать симптомы кишечной непроходимости у взрослых, то можно выделить следующие стадии развития этого состояния:
- Стадия местных проявлений нарушений кишечного пассажа. Она может длиться 2-12 часов в зависимости от формы. В этот период преобладают болевой синдром и другие местные симптомы со стороны брюшной полости.
- Стадия мнимого благополучия. Нарастают расстройства водно-электролитного баланса и прогрессирует эндотоксикоз. Боль утрачивает схваткообразный характер, становится менее интенсивной и беспокоит больного постоянно. Перистальтика слабеет, живот вздут, полная задержка стула и газов. Продолжается данная стадия 12-36 часов.
- Стадия эндотоксикоз и абдоминального сепсиса. Это поздняя стадия и ее часто называют терминальной. Наступает через 36 часов с момента первых проявлений. Для нее характерна полиорганная недостаточность, выраженное обезвоживание и интоксикация, расстройства гемодинамики. Перистальтика не выслушивается, живот значительно вздут.
Признаки непроходимости кишечника у взрослых отличаются при динамической и механической форме.
Динамическая КН может проявляться схваткообразными (при спастической форме) и постоянными распирающими (при паретической форме) болями. В некоторых случаях динамическая спастическая может перейти в паралитическую. Паретический илеус характерен для перитонита. Живот равномерно вздут, а перистальтика с самого начала заболевания ослаблена или отсутствует — это основной признак данной формы. При тяжелом парезе по зонду из желудка извлекают обильное застойное отделяемое, а на обзорной рентгенограмме в брюшной полости определяются кишечные уровни.
Непроходимость кишечника у взрослых, имеющая механический характер, протекает с разнообразными симптомами в зависимости от причины — обтурация просвета кишки или странгуляция. Тяжелая картина развивается при ущемлении петель кишечника или перекручивании брыжейки. При этом нарушается кровообращение и возникает картина «острого живота»: схваткообразные боли, тошнота, рвота, задержка стула. Язык у больного сухой и обложен налетом. Пульс и дыхание учащены. Отмечается повышение температуры. Таким образом, при странгуляционной непроходимости на первый план выступают явления шока, который связан с нарушением кровообращения в брыжейке. Пальпация живота резко болезненна и выявляется напряжение мышц брюшной стенки. Раздутые петли кишечника выглядят как опухоль брюшной полости. При рентгенологическом исследовании в раздутом кишечнике определяются горизонтальные уровни жидкости. При высокой непроходимости уровни меньших размеров, чем при низкой.
Для обтурации характерно постепенное нарастание боли, особенно при обтурации опухолью. За некоторое время до этого появляются признаки нарушения пассажа по кишечнику: периодические вздутия, запоры и поносы, наличие слизи/крови в кале. В начальной стадии непроходимости наблюдается значительное усиление перистальтики — это сопровождается схваткообразной болью. Потом она становится постоянной, а состояние больного быстро ухудшается.
При механической КН рвота становится обильной и неукротимой. Массы со временем приобретают каловый запах из-за размножения в верхних отделах тракта кишечной палочки. Чем выше уровень обструкции, тем чаще отмечается рвота. Дефицит жидкости и основных ионов (калия и магния) вызывают сначала атонию кишечника, а потом парез.
Развившийся парез кишечника проявляется полным исчезновением перистальтики, отсутствием стула, прекращением отхождения газов. При некрозе кишки развивается ограниченный перитонит и парез прогрессирует до развития паралитической непроходимости. Симптомы непроходимости кишечника у взрослых при этом виде включают боль в животе распирающего характера, равномерное вздутие, рвоту с последующим обезвоживанием.
Вздутие живота может быть равномерным и симметричным или асимметричным (при странгуляции и завороте сигмовидной кишки). При высоких формах кишечной непроходимости вздутие живота может отсутствовать. Жажда и сухость во рту нарастают по мере увеличения выпотевания жидкости в кишечник и плевральную полость. Симптомы в течение времени нарастают и присоединяется разлитой перитонит, признаки которого: распространенная боль в животе, чувство распирания, озноб, лихорадка, тахикардия, одышка, напряжение мышц брюшной полости. Появляется постоянная икота, которая связана с раздражением диафрагмального нерва или брюшины.
В соответствующем разделе будет рассмотрено лечение, а также ответим на вопрос: что делать при непроходимости кишечника у пожилых людей. Чаще всего у лиц этой возрастной категории она обусловлена опухолевым процессом, спаечно-рубцовым или закупоркой кишечника каловыми камнями. При непроходимости кишечника у пожилых людей вопрос решается индивидуально после обследования. Во всех случаях симптомы нарастают постепенно, а при закупорке каловыми камнями в анамнезе у больного отмечаются длительно существующие запоры.
Симптомы у ребенка
Любой вид непроходимости у детей сопровождается яркой картиной: острые, схваткообразные боли в животе, вздутие, рвота. При наступлении некроза кишечника боли уменьшаются или прекращаются (мнимое улучшение), но общее состояние утяжеляется. При заворотах тонкой кишки неукротимая рвота появляется в первые часы заболевания. Она появляется раньше и более выражена при наличии препятствия, расположенного выше и ближе к желудку. Извергаемые массы сначала содержат остатки пищи, потом желчь, а еще позже могут иметь примесь крови. При поражении толстого кишечника рвота часто отсутствует. У ребенка отмечаются мучительные позывы к дефекации и вздутие живота, газы задерживаются. Высокая непроходимость тонкого кишечника протекает с жидким стулом, однако потом кал отсутствует.
Симптомы у новорожденных не отличаются от общих при данном заболевании, однако имеют некоторую специфику, поскольку связаны с врожденной патологией (атрезия тонкой кишки, аномалии ротации и фиксации кишечника, избыточная подвижность петель кишечника) и болезнью Гиршпрунга (низкая частичная непроходимость с вовлечением прямой кишки, сигмовидной или всего толстого кишечника).
Болезнь Гиршпрунга — это врожденная патология, которая обусловлена отсутствием в пораженном участке кишки ганглиозных клеток. Проявляется в период новорожденности следующими симптомами: рвота в первые дни жизни, вздутие, позднее отхождение мекония.
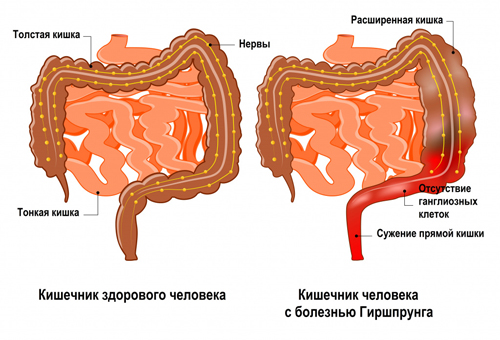
Болезнь Гиршпрунга
При отсутствии просвета тощей кишки (атрезия), а также при ее резком сужении из прямой кишки выделяются комочки слизи, в которых отсутствуют клетки поверхностных слоев кожи. Они всегда присутствуют в околоплодных водах, которые заглатывает плод. При нормальной кишечной проходимости эти клетки всегда присутствуют в меконии.
У детей грудного возраста часто встречается инвагинация (на бытовом уровне ее называют «закупорка кишечника»). Симптомы инвагинации у детей: приступообразные боли, рвота, вздутие, кровянистые выделения вместо кала. При приступах дети беспокойны, плачут. Приступ болей внезапно заканчивается, а через время вновь повторяются. Низкая непроходимость кишечника проявляется полным отсутствием стула, выраженным вздутием и поздним появлением рвоты, которая может быть с запахом кала. Инвагинация встречается у малышей 5-10-ти месяцев. Причиной является незрелость перистальтики и повышенная подвижность кишечника. В се эти явления исчезают с возрастом. Нарушение функции кишечника и инвагинацию вызывают приводят перемены в питании.
Анализы и диагностика
Для установления диагноза важно своевременно провести сбор жалоб, анамнеза и провести тщательный осмотр.
Рентгенологическое исследование
Это основной метод диагностики. Вначале выполняют обзорную рентгенографию брюшной полости, которая определяет важные диагностические признаки: кишечные арки при раздутой тонкой кишке, горизонтальные уровни жидкости с газом над ними (чаши Клойбера). При локализации закупорки в тонкой кишке ширина уровня жидкости превышает высоту, а преобладание вертикального размера свидетельствует о локализации ее в толстой кишке.
При странгуляционной форме данный рентгенологический симптом появляется достаточно рано (через 1 час от начала заболевания), а при обтурационной — через 3-6 часов. При закупорке тонкой кишки количество чаш различно, и они наслаиваются одна на другую (вид лестницы). При низкой непроходимости уровни появляются в поздние сроки и в толстом и в тонком кишечнике. На рентгенограммах выявляют скопление газа в кишечнике, петли которого растянуты газом. При механической форме непроходимости тонкой кишки в толстой газ либо отсутствует, либо его немного. В случае толстокишечной непроходимости отмечается выраженное вздутие толстой кишки, а в тонкой он может отсутствовать.
Рентгенконтрастное исследование
К нему прибегают в случае затруднений в диагностике. В зависимости от уровня закупорки бариевую взвесь дают или через рот (при подозрении на высокую обтурацию), либо вводят клизменным способом (при низкой обтурации).
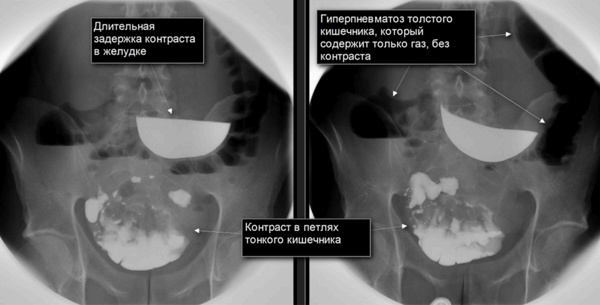
Кишечная непроходимость на рентгеновском снимке
Больной выпивает 50 мл бариевой взвеси и проводится динамическое исследование ее прохождения. При механической обтурации масса не поступает ниже препятствия. При задержке контраста 6 часов в желудке и более 12 часов в тонком кишечнике устанавливается нарушение двигательной активности или проходимости на каком-либо уровне. Ирригоскопия (введение бариевой взвеси в толстый кишечник с последующим рентгенологическим исследованием) позволяет определить инвагинацию или обтурацию толстой кишки опухолью, ее уровень и полноту.
Колоноскопия
Наиболее достоверно определяет характер и уровень толстокишечной непроходимости и играет важную роль в лечении опухолевой непроходимости толстого кишечника. С ее помощью выполняется интубация суженной части кишечника и устраняется непроходимость.
Компьютерная томография с контрастированием
Его проводят перорально или внутривенно. Особенно важно это обследование при опухолевом генезе. Компьютерной томографией выявляют нарушения мезентериального кровообращения, определяют протяженность ишемизации и объем хирургического вмешательства.
Ультразвуковое исследование
Оно имеет небольшие возможности при данной патологии, поскольку значительно повышено газообразование в кишечнике, что затрудняет осмотр. Тем не менее, иногда обнаруживают опухоль, воспалительный инфильтрат или инвагинат.
Лечение кишечной непроходимости
Все больные с подозрением на данную патологию срочно госпитализируются в хирургический стационар для обследования и уточнения диагноза. Сроки поступления в больницу определяют прогноз заболевания и его исход. Чем позже госпитализируются пациенты с данной патологией, тем выше летальность. Кроме того, подходы к лечению различных видов патологии отличаются, поэтому лечение кишечной непроходимости в домашних условиях невозможно и опасно для жизни больного.
В ряде случаев, при отсутствии перитонита или странгуляции, что устанавливается только специалистами в отделении, консервативным лечением можно разрешить кишечную непроходимость. Чаще всего это возможно при спаечной болезни. При отсутствии перитонита и странгуляции в стационаре проводится лечебно-диагностический прием, который помогает дифференцировать механический и динамический илеус:
- подкожно при схваткообразных болях и усиленной перистальтике вводится Атропин, Папаверина гидрохлорид, Дротаверин;
- проводится двухсторонняя паранефральная новокаиновая блокада (введение в клетчатку, окружающую почку 70 мл Новокаина), что устраняет спастическое состояние мускулатуры;
- аспирация желудочного содержимого и промывание желудка, может проводиться эндоскопическая назоинтестинальная декомпрессия;
- сифонная клизма (при отсутствии перитонита).
Проводится также восполнение дефицита жидкости и улучшение реологических свойств крови. Вводятся инфузионные растворы Хлорида натрия, глюкозы, Трисоль, Сорбитол, Маннитол, плазмозамещающие растворы Стабизол, Рефортан, Гекодез, Гелофузин, Гемодез, аминокислоты (Инфезол), свежезамороженная плазма, жировые эмульсии (Кабивен, Липовеноз) и антибактериальные препараты.
При улучшении состояния и разрешении процесса (отхождение стула и газов, купирование боли, уменьшение живота в объеме) проводится рентгенологическое обследование для уточнения диагноза. Лучше вводить внутрь кишечника водорастворимый контраст, чем бариевую взвесь. Если данные мероприятия не дают эффекта, значит у больного механический илеус, который подлежит оперативному лечению.
Лечение у взрослых тонкокишечной непроходимости, которая возникла на фоне спаек, включает эти же принципы, которые являются общими для больных всех возрастов, включая и лиц пожилого возраста. При толстокишечной непроходимости проводят сифонную клизму, которая преследует не только лечебную цель (она устраняет заворот, скопление каловых масс), но и диагностическую: чем больше жидкости, тем выше уровень обструкции. Все эти мероприятия не должны проводиться больше 2,5-3 часов. Кроме того, противопоказаны при тяжелом состоянии пациента, поскольку затягивание времени и отсрочка операции влекут развитие изменений в кишечнике и внутренних органах.
При паралитический непроходимости лечение начинают с обезболивания в случае почечной и желчной колик, а также введения средств, стимулирующих эвакуационную функцию кишечника: Прозерин, Убретид, Координакс, Перистил, Метоклопрамид. Прозерин вводится в/в в дозе 2-2,5 мг. При неэффективности введение повторяют через 3-4 часа или проводят постоянную инфузию длительностью 24 часа. Эффективность применения Прозерина составляет 76%.
Метоклопрамид применяют в комплексном лечении парезов, возникших на фоне противоопухолевой терапии или после кесарева сечения. При неустановленном генезе непроходимости средства, возбуждающие перистальтику, не применяются.
Что делать при непроходимости кишечника у пожилых людей? Это зависит от причины непроходимости. У больных пожилого возраста часто диагностируют непроходимость злокачественного генеза. Рост онкологической заболеваемости особенно выражен в группе лиц пожилого и старческого возраста. Единственным ответом на вопрос, как лечить непроходимость злокачественного генеза является оперативное вмешательство.
Если непроходимость кишечника у пожилых вызвана каловыми камнями, сначала проводится консервативное лечение: масляные, глицериновые клизмы, коррекция диеты, прием естественных стимуляторов моторики (клетчатка, семя льна, шелуха семян подорожника), препаратов лактулозы (Дюфалак, Нормолакт). Каловые камни могут образовываться и у больных с поражениями спинного мозга. В случае, когда консервативные меры не эффективны, показано оперативное вмешательство — больным накладывается противоестественный задний проход. Лечение у ребенка данной патологии будет рассмотрено ниже.
Доктора
Лекарства
- Спазмолитики: Дротаверин, Но-шпа, Папаверина гидрохлорид.
- Блокаторы М-холинорецепторов: Атропин.
- Средства, стимулирующие эвакуационную функцию кишечника: Прозерин, Убретид, Координакс, Перистил, Метоклопрамид.
- Инфузионные растворы: Натрия хлорид, Калия хлорид, раствор глюкозы, Трисоль, Сорбитол, Маннитол, Стабизол, Рефортан, Гекодез, Гелофузин, Гемодез.
- Антибиотики: Цефтриаксон, Ципрофлоксацин.
- Слабительные средства: Дуфалак, Лактусан, Прелаксан, Лактулоза, Лактувит, Нормазе, Медулак.
- Сорбенты: Лигносорб, Энтеросгель, Энтеродез.
Процедуры и операции
Операция при непроходимости кишечника выполняется при странгуляционной и обтурационной форме. Также операция в экстренном порядке выполняется при динамической непроходимости, осложненной перитонитом, при наличии аппендицита, панкреатита, тромбоза и эмболии сосудов брыжейки. Чем тяжелее состояние больного, тем больше он нуждается в предоперационной подготовке. Тем не менее, при странгуляционной непроходимости оправдана предоперационная подготовка не более 1,5-2 часов (инфузионно-детоксикационная терапия, коррекция электролитных и белковых нарушений). При обтурационной непроходимости проводят медикаментозную терапию, а операция проводится в плановом порядке в течение двух суток.
Хирургическое лечение предусматривает:
- обнаружение причины илеуса;
- восстановление пассажа (пересечение спаек, разворот заворота, деезинвагинация);
- определение жизнеспособности кишки;
- удаление токсичного содержимого, скопившегося в петлях кишечника;
- резекцию нежизнеспособной кишки;
- наложение межкишечного анастомоза;
- санацию брюшной полости;
- назоинтестинальную интубацию.
Устраняются препятствия в кишечнике различными методами. При обтурации инородным телом его удаляют оперативным путем через разрез кишки, а ее зашивают в поперечном направлении, чтобы не было послелперационного сужения. При спаечной непроходимости пересекают тяжи, а при инвагинации выполняют дезинвагинацию. При некрозе тонкой кишки ее резецируют в пределах неизмененных тканей, и наладывают анастомоз «бок-в-бок». Операцию заканчивают введением зонда в тонкую кишку, который удаляют при появлении перистальтики и отхождения стула и газов.
При опухоли применяют илео- или колостомию в зависимости от локализации. Если опухоль была удалена на первом этапе, то на втором через 4-6 месяцев восстанавливают непрерывность кишечника.
При непроходимости правой половины ободочной кишки, которая вызвана опухолью, выполняют правостороннюю гемиколэктомию и формируют первичный анастомоз. При опухоли левой половины толстого кишечника с непроходимостью возможно несколько вариантов: без формирования анастомоза и с формированием анастомоза. На высоте непроходимости выполняют декомпрессию толстой кишки с применением стентирования и эндоскопической реканализации просвета кишечника.
Для устранения обтурации используют саморасширяющиеся стенты, саму процедуру проводят под контролем рентгеноскопии. Через 7-20 дней после стентирования выполняют плановую операцию. Эта методика позволяет:
- устранить кишечную непроходимость;
- провести в предоперационном периоде химиолучевое лечение;
- облегчить проведение операции;
- добиться улучшения качества жизни пациента.
Последствия операции при непроходимости кишечника заключаются в сохранении тяжелой интоксикации и пареза кишечника. Последствия непроходимости можно уменьшить или предотвратить постоянной аспирацией кишечного содержимого через зонд. Аспирацию и промывания верхних отделов желудочно-кишечного тракта проводят 3-4 суток до момента уменьшения интоксикации и появления перистальтики кишечника. Больной в этот период находится на парентеральном питании. Восстановлению функций кишечника способствует восстановление водно-электролитных расстройств. После выполнения вмешательства по поводу непроходимости важно купировать водно-электролитные расстройства, интоксикацию и парез желудочно-кишечного тракта. Объем инфузий оставляет 3-4 литра.
Для стимуляции моторики кишечника применяется: Прозерин, Убретид, Диколин, Димеколин, очистительные клизмы. Стимулирующим действием обладает 10% гипертонический раствор хлорида, который вводится внутривенно через 15 мин после внутривенной инъекции Прозерина. Применение энтеро- и колоносорбции сорбентами значительно улучшает состояние больных, устраняет эндогенную интоксикацию и предупреждает развитие пареза после операции.
Часто применяется Лигносорб внутрь и через прямую кишку посредством клизм. При приеме внутрь суточная доза составляет 0,5-1,0 г/кг. Курс лечения 5-7 дней. Более 70% осложнений в послеоперационном периоде связано с инфицированием — развивается перитонит, пневмония, нагнаивается рана. Поэтому обязательно проводится антибактериальная терапии.
Непроходимость кишечника у ребенка
Врожденная непроходимость развивается при наличии у новорожденного пороков развития кишечника. Непроходимость можно заподозрить еще при обследовании плода до рождения по расширенным петлям кишечника. В случае подозрений на непроходимость нужно исключить муковисцидоз, для чего исследуют на наличие гена муковисцидоза родителей и плод. Если оба родителя гетерозиготны по гену, то вероятно рождение больного ребенка и беременность рекомендуют прервать. При антенатальном диагностировании непроходимости после рождения ребенку сразу устанавливают желудочный зонд и переводят в специализированный стационар.
Симптомы непроходимости кишечника у ребенка зависят от уровня ее развития. Различают непроходимость низкую и высокую, каждая из них имеет характерную клиническую картину. Высокую непроходимость вызывает обструкция двенадцатиперстной и начальных отделов тощей кишки, а низкую – конечные отделы тощей, подвздошной и толстой кишки.
Причиной непроходимости двенадцатиперстной кишки являются:
- пороки развития кишечной трубки (стеноз кишечника на этом уровне и атрезия);
- сдавление двенадцатиперстной кишки аномально расположенными сосудами, измененной по форме поджелудочной железой или тяжами брюшины.
Симптомы высокой непроходимости обнаруживают в первые часы после рождения. Наиболее ранние и постоянные признаки: срыгивания и рвота, в желудочном содержимом содержится примесь желчи в небольшом количестве. С содержимым желудка ребенок теряет большое количество жидкости, а при отсутствии лечения у него быстро развивается дегидратация. Ребенок становится вялым, быстро теряет вес. При высокой непроходимости необходима операция, которую выполняют в первые дни жизни ребенка.
Низкая непроходимость включает все виды обструкции тонкой и толстой кишки, исключая двенадцатиперстную кишку. Причинами непроходимости на этом уровне могут быть атрезия, мембрана, удвоение кишки, лимфангиома брыжейки, мекониевый илеус или болезнь Гиршпрунга.
Низкая непроходимость кишечника у новорожденных проявляется ярко с первых дней жизни. Симптомы включают вздутие, отсутствие мекония, вместо которого из прямой кишки выделяется прозрачная слизь. У новорожденного появляется рвота с желчью, а позже — с застойным содержимым. Врожденные аномалии тонкой кишки представлены атрезиями кишки на различных уровнях. Часто отмечается атрезия подвздошной кишки. Состояние новорожденного сразу после рождения не страдает. Основной признак при низкой непроходимости — отсутствие стула (мекония), а при очистительной клизме получают слепки слизи.
Уже к концу суток состояние новорожденного ухудшается — он беспокоен и постоянно кричит. Быстро нарастает интоксикация: вялость, серо-землистый цвет кожи, повышается температура. Прогрессирует вздутие живота, а контуры петель кишечника просматриваются через брюшную стенку. Появляется рвота застойным содержимым. Если вовремя не приняты меры, заболевание осложняется перфорацией и каловым перитонитом. Состояние новорожденного резко ухудшается вплоть до шока.
Основной метод диагностики непроходимости — рентгенологическое исследование, которое проводят в вертикальном положении. При низкой кишечной непроходимости у новорожденных на рентгенограммах выявляется чрезмерное газонаполнение кишечника, расширение петель, иногда уровня жидкости. Для уточнения диагноза таким новорожденным проводят ирригографическое исследование с водорастворимым контрастом.
При мекониевом илеусе применяются гипертонические клизмы с водорастворимым контрастом. Этот прием у большинства новорожденных разрешает непроходимость. Если низкая непроходимость вызвана болезнью Гиршпрунга или другими аномалиями развития толстого кишечника, новорожденный нуждается в хирургическом лечении. Проводится предоперационная подготовка не более трех часов для устранения водно-электролитных нарушений, также проводится антибактериальная терапия. Объем оперативного вмешательства зависит от вида патологии. В послеоперационном периоде при восстановлении пассажа по кишечнику новорожденный переводится на обычное питание с постепенным увеличением объема.
При спаечной непроходимости проводят консервативное лечение:
- прекращают кормления;
- проводят декомпрессию желудка (удаляют содержимое через зонд);
- проводят декомпрессию кишечника сифонной клизмой;
- выполняют новокаиновую блокаду (паранефральная, пресакральная, сакроспинальная или каудальная);
- инфузионная терапия;
- для стимуляции моторики кишки вводятся водорастворимые контрастные вещества через рот.
Парез кишечника у новорожденных довольно частое явление. У детей грудного возраста перистальтика ослабляется в связи с нарушениями формирования вегетативной нервной системы и эти явления преходящие. Также парезом могут сопровождаться различные заболевания: сепсис, тяжелые инфекции или тяжелая пневмония. У новорожденных при парезе появляются вздутие живота и рвота. Может наблюдаться задержка стула и газов. В некоторых случаях может выделяться слизистый стул. Ребенок беспокоен, плачет, плохо спит. Новорожденному прекращают энтеральную нагрузку. Проводится стимуляция кишечника Прозерином 0,1 мл на год жизни ребенка. Препарат вводится подкожно 2-3 раза с интервалом 15 минут.
Параллельно с внутривенным введением растворов, постепенно начинают энтеральную нагрузку электролитными растворами. Их вводят через назогастральный зонд со скоростью 20 мл на кг веса каждый час. Это может быть глюкозо-солевой раствор, в составе которого натрия хлорид, тринатрия цитрат (или натрия бикарбонат), калия хлорид, глюкоза (сахароза). Глюкозо-солевые растворы сходны по составу с химусом тонкого кишечника.
Затем переходят на зондовое питание сбалансированными полуэлементными смесями (Пептамен Юниор, Клинутрен Юниор), которые получают гидролизом пищевых белков до состояния олигопептидов и свободных аминокислот в небольшом количестве, что улучшает их всасывание и пристеночное пищеварение. Такие смеси могут содержать среднецепочечные триглицериды, для всасывания которых не требуется ферментативных усилий. Данные смеси сбалансированы, содержат витамины, микро- и макронутриенты. Полуэлементные смеси — это переходное питание к полимерным смесям при зондовом кормлении детей. Детям для восстановления перистальтики может быть назначена стимуляция брюшной стенки импульсными токами (аппараты «ДЕНАС» и «БиоБраво»).
Более серьезное состояние, которое сопровождается парезом кишечника — некротический энтероколит. Это главная причина смертности среди недоношенных детей с низкой массой, у которых данное заболевание встречается («болезнь выживших недоношенных»). На фоне гипоксического повреждения слизистой кишечника развивается воспаление, которое вызывается различными возбудителями. В итоге в кишечнике развивается некроз и перфорации. Заболевание протекает стадийно. На первой стадии (продромальная) у ребенка появляется неустойчивая температура, вялость, апноэ, урежение пульса, небольшое вздутие живота. Затем появляется примесь яркой крови в кале.
На второй стадии («явный некротический энтероколит») развивается парез кишечника и признаки прогрессирующего некротического энтероколита: разлитой перитонит, сепсис, прободение кишки и наличие газа в брюшной полости. При первых признаках и подозрении на энтероколит новорожденного переводят на парентеральное питание и устанавливают назогастральный зонд. Обязательный компонент лечения — антибиотики. Предпочтение отдают цефалоспоринам III поколения в комбинации с аминогликозидами. Переход в некроз и перфорация требуют хирургического вмешательства.
У детей также встречается обтурационная непроходимость, вызванная аскаридами. Глистная непроходимость возникает часто после назначения противогельминтных средств. Она сначала имеет динамический тип, поскольку аскариды, погибая, выделяют вещества, вызывающие спазм кишечника.
Перистальтическими волнами аскариды продвигаются к участкам спазма и образуют клубок, закупоривающий просвет кишечника. Обтурация кишечника может быть и живыми аскаридами. Чаще она бывает в подвздошной кишке в терминальном ее отделе. Заболевание протекает с выраженной интоксикацией, у ребенка появляются боли в животе, тошнота, рвота (в массах могут быть гельминты), задержка стула. Состояние ухудшается в связи с нарастающей непроходимостью кишечника.
Чем выше гельминтная непроходимость, тем острее течение. Ребенку проводится консервативное лечение противоглистными препаратами (если оно не проводилось). К операции прибегают при острой непроходимости. Обнаруженный клубок гельминтов продвигают из тонкой кишки, где они обитают, в толстую, откуда гельминты отходят при постановке клизмы. Если гельминты фиксированы к кишке или образуют большой клубок, их не удается продвинуть. В таком случае кишку вскрывают. Если участок кишечника в месте расположения гельминтов изменен (участки некроза), его удаляют.
Непроходимость желудка у новорожденных
Нарушение проходимости желудка — редкая патология, которую вызывают атрезии и стенозы препилорического отдела желудка. При всех видах атрезии и стенозов непроходимость желудка связана с препятствием, которое развивается в слизистом и подслизистом слое, а мышечная и серозная оболочка не изменяются и сохраняют свою непрерывность. Просвет желудка при этом может закрываться полностью или частично.
 Симптомы непроходимости желудка и их интенсивность зависят от степени стенозирования. Препилорическая атрезия желудка проявляется сразу после рождения. У новорожденных появляется обильная рвота без желчи. В виду перерастяжения желудка появляются мелкие кровотечения и содержимое рвотных масс приобретает цвет гущи кофе. Частые рвоты приводят к эксикозу (обезвоживанию), а вес ребенка снижается каждый день на 250-300 г. При осмотре отмечается вздутие в области желудка, которое исчезает после рвоты. Контуры растянутого желудка опускаются ниже пупка. Меконий отходит в нормальном количестве. Возможна перфорация желудка.
Симптомы непроходимости желудка и их интенсивность зависят от степени стенозирования. Препилорическая атрезия желудка проявляется сразу после рождения. У новорожденных появляется обильная рвота без желчи. В виду перерастяжения желудка появляются мелкие кровотечения и содержимое рвотных масс приобретает цвет гущи кофе. Частые рвоты приводят к эксикозу (обезвоживанию), а вес ребенка снижается каждый день на 250-300 г. При осмотре отмечается вздутие в области желудка, которое исчезает после рвоты. Контуры растянутого желудка опускаются ниже пупка. Меконий отходит в нормальном количестве. Возможна перфорация желудка.
Препилорический стеноз проявляется через несколько недель после рождения. Начинается со срыгиваний, которые постепенно переходят в рвоту «фонтаном». Вес ребенка снижается, стул становится скудным.
Установление диагноза непроходимости желудка — это показание к хирургическому лечению. Перед операцией проводится подготовка, которая при атрезиях и стенозах в стадии декомпенсации не должна превышать сутки. Детям проводится инфузионная терапия, каждые 2 часа отсасывается желудочное содержимое. При стенозах предоперационная подготовка при необходимости продлевается до нескольких суток.
После операции ребенку продолжают инфузии растворов для восстановления водно-солевого обмена, введение плазмы, альбумина и проводят антибиотикотерапию. В течение 2-3 суток больной находится на парентеральном питании (внутривенные растворы). Если зонд проведен ниже места послеоперационного анастомоза, вводят грудное молоко в небольшом количестве 5-10 мл каждые 3 часа. Зонд удаляют через 4-5 дней после операции, и ребенок начинает получать молоко естественным путем.
Диета

Диета 0 стол
- Эффективность: лечебный эффект через 21 день
- Сроки: 3-5 месяцев
- Стоимость продуктов: 1200-1300 руб. в неделю

Диета Стол №1
- Эффективность: лечебный эффект через 3 недели
- Сроки: 2 месяца и более
- Стоимость продуктов: 1500 - 1600 руб. в неделю

Диета Стол №4
- Эффективность: лечебный эффект через 7-10 дней
- Сроки: 21 день
- Стоимость продуктов: 1120-1150 руб. в неделю
Питание при частичной непроходимости перед операцией не должно быть обильным. Исключаются грубые продукты и продукты, усиливающие газообразование. Больные должны питаться часто, а блюда должны быть в полужидком состоянии.
В исследованиях доказано, что после консервативного разрешения непроходимости диетическое питание по Певзнеру даже с применением щадящих диет, у 72% больных приводило к рецидивам непроходимости. Поэтому лучше применять энтеральное питания сбалансированными смесями (через рот или зонд), особенно во время подготовки к радикальным операциям после консервативного лечения.
После радикальной операции прием пищи естественным путем организуется только через несколько дней, а сначала — питание зондовое питательными смесями. Прием пищи естественным путем начинают с нулевых диет (Стол № 0А, № 0Б, № 0В). Это максимально щадящие диеты с постепенным увеличением количества протертой пищи и перечня разрешенных продуктов. Употребление пищи начинают с рисового отвара, ненаваристых бульонов, жидкого киселя, процеженного компота, чая с сахаром. Только с четвертого дня нормального питания разрешаются протертые каши, омлет. К концу первой недели больной может есть протертое мясо/рыбу, жидкий творог, кисломолочные напитки, печеные яблоки, овощное и фруктовое пюре. Нулевые (хирургические) диеты являются стартом перед назначением Стола №1, а со временем больные переходят на Стол №4.
Профилактика
К профилактическим мерам относят:
- здоровое и полноценное питание;
- своевременная диагностика и лечение заболеваний ЖКТ;
- борьба с запорами;
- выявление и лечение опухолей брюшной полости;
- осторожное применение препаратов, усиливающих моторику;
- соблюдение личной гигиены для профилактики глистных инвазий;
- избегать травм живота.
Учитывая роль внутрибрюшных спаек в развитии спаечной непроходимости, в ходе операций должны применяться различные методы профилактики их образования: орошение брюшины противоспаечными средствами (АДЕПТ, DEFENSAL, A-part-Gel, Icodextrin) или применение сетчатых противоспаечных средств, уменьшение воспаления в операционной зоне.
Последствия и осложнения
Самыми частыми осложнениями являются:
- нарушение кровоснабжения в пораженном участке кишечника;
- развитие некроза;
- пневматоз кишечника — появление воздушных кист в стенке кишечника, характерно для стадий ишемии и некроза;
- прободение — риск спонтанной перфорации составляет 3%, но он увеличивается при проведении колоноскопии, предикторами спонтанного прободения является длительность непроходимости более 5 дней;
- сепсис;
- развитие кист брыжейки.
Прогноз
Прогноз при острой кишечной непроходимости очень серьезный. В целом он зависит от формы непроходимости, причины заболевания, характера осложнений, но самое главное — от сроков начала оказания помощи и хирургического вмешательства. Ранняя госпитализация и быстрое начало лечения имеет огромное значение для улучшения прогноза. Продолжительности диагностических и консервативных мероприятий также влияет на прогноз. Диагностика не должна быть более 2 часов, при опухолевой непроходимости толстой кишки может быть увеличена до 6-7 часов. Как видим, сроки оказания помощи очень ограничены.
При всех равных обстоятельствах исход заболевания зависит от возраста пациента и сопутствующих заболеваний. Развивающиеся при старении изменения в органах оказывают отягчающее влияние на течение заболевания. В связи с чем больные старше 60 лет являются группой риска неблагоприятных исходов, в том числе и после оперативных вмешательств. У больных пожилого возраста летальность при непроходимости опухолевой природы особенно высока (достигает 86%).
Имеет значение также объем и вид оперативного вмешательства. Одни авторы рекомендуют выполнять при опухолевой обтурации многоэтапные операции (предварительно накладываются кишечные соустья, а потом проводятся радикальные операции), другие — настаивают на проведении радикальных вмешательств на высоте кишечной непроходимости вплоть до тотальной колэктомии.
Если говорить о паралитическом илеусе, то прогноз также варьируется у различных групп больных с теми или иными осложнениями. Наиболее тяжелый прогноз при прободении кишечника. Летальность составляет 18-40%. У больных старше 65 лет возможны рецидивы паралитического илеуса.
Список источников
- Коротченков А.М., Пырлык А.В. Диагностика и лечение больных с острой обтурационной толстокишечной непроходимостью. Медицина в XXI веке: тенденции и перспективы. Материалы III Всероссийской научной Интернет-конференции с международным участием, 2014; 105-107. 2.
- Соловьев И.А., Колунов А.В. Послеоперационный парез кишечника – проблема абдоминальной хирургии. Вестник Национального медико-хирургического Центра им. Н.И. Пирогова. 2013;8(2):112–18.
- Хомяков Е.А., Рыбаков Е.Г. Послеоперационный парез желудочно-кишечного тракта. Хирургия. 2017;3: 76–85.
- Малков И.С., Толтоев М.М., Халилов Х.М. и др. Лечебно-диагностический алгоритм у больных с обтурационной толстокишечной непроходимостью. Медицинский альманах, 2011; 5: 82-86. 3.
- Меньков А.В., Гаврилов С.В. Острая кишечная непроходимость неопухолевого генеза: современное состояние проблемы. Современные технологии в медицине, 2013; 5: 3: 109-115.






 Но-шпа
Но-шпа Прозерин
Прозерин Убретид
Убретид Трисоль
Трисоль Сорбитол
Сорбитол Рефортан
Рефортан Цефтриаксон
Цефтриаксон Ципрофлоксацин
Ципрофлоксацин Энтеродез
Энтеродез












Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...