Энтероколит
Общие сведения
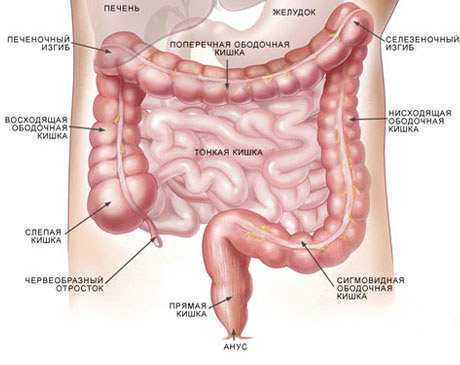
Энтероколит – общее название воспалительных заболеваний тонкого и толстого кишечника. Одновременное поражение тонкого и толстого кишечника проявляется болью в животе, частым неустойчивым стулом (от кашицеобразного до жидкого, чередующегося с запорами), в котором присутствуют признаки воспаления в виде обильной слизи, а при некоторых заболеваниях определяется наличие прожилок крови. В связи с нарушением пищеварения и всасывания (чаще при хроническом заболевании) при исследовании кала отмечается непереваренная целлюлоза, зерна крахмала, жир, йодофильная флора.
Причин, вызывающих воспаление кишечника, много. В связи с этим энтероколиты делятся на две группы — инфекционные и неинфекционные. Первая группа вызывается инфекционными агентами и протекает в виде острого энтероколита. Энтероколиты неинфекционной природы имеют хроническое течение. Это самая обширная группа заболеваний, которая имеет код по МКБ-10 с K-50 по K-52. Сюда включены болезнь Крона тонкой и толстой кишки, язвенный колит всех отделов кишечника, радиационный гастроэнтерит, токсический, аллергический.
Патогенез
Острые инфекционные энтероколиты имеют практически одинаковый механизм развития воспаления слизистой — действие эндотоксина, выделяющегося при разрушении части возбудителей, размножение оставшихся возбудителей в эпителиоцитах слизистой и нарушение иннервации кишечника. Все эти факторы вызывают воспаление, спастические сокращения кишечника и болезненные позывы к дефекации. Под действием энтеротоксинов происходит гиперсекреция жидкости и электролитов в кишечнике и развивается диарейный синдром.
Псевдомембранозный колит развивается под воздействием токсинов, которые продуцирует клостридия Clostridium difficile. Бурное размножение Clostridium difficile и продукция ими токсинов — это результат дисбактериоза, который возникает при приеме антибиотиков и подавления ими нормальной микрофлоры кишечника. Бактерия выделяет 2 вида токсинов — энтеротоксин А (вызывает секрецию жидкости и кровоизлияния в кишечнике) и цитотоксин В (оказывает цитопатическое действие на клетки эпителия слизистой). В патогенезе заболевания имеют значение оба токсина, но в начальный период наибольшее значение имеет первый.
Если рассматривать хронический воспалительный процесс на примере язвенного колита, то патогенеза воспаления связан с внедрением антигена в слизистую оболочку. Однако, природа антигена в настоящий момент не уточнена. Антиген может быть бактериальным, вирусным или другим экзогенным фактором среды. Изучаются генетические аспекты язвенного колита — определенная предрасположенность к этому заболеванию у отдельных лиц. Для развития заболевания необходимо сочетание двух факторов предрасположенность к воспалению и контакт с экзогенными факторами.
В любом случае под воздействием антигена вырабатываются цитокины — факторы воспаления. Также имеет значение нарушение баланса между противовоспалительными и воспалительными цитокинами. Изменение иммунных реакций в организме приводит к повышенной активации воспалительных цитокинов. При язвенном колите отмечается избыточная продолжительная активация иммунной системы.
В процессе лучевой терапии опухолей брюшной полости и гениталий облучаются участки тонкой или толстой кишки и у больных развиваются лучевые повреждения (ранние или поздние). Раннее лучевые поражения обусловлены непосредственным действием лучей на слизистую. Это приводит к развитию неспецифического воспаления, проявляющегося отеком, покраснением, кровоизлияниями, нарушением пристеночного пищеварения и всасывания, расстройствами моторики кишечника.
Поздние поражения связаны с повреждением мелких артериол, в которых развивается тромбоз с последующей хронической ишемией слизистой подслизистого слоя. Из-за нарушенного кровоснабжения развиваются: атрофия слизистой, эрозии и язвы, которые становятся причиной кровотечений и фиброзные изменения в слизистой (разрастается рубцовая ткань).
Прогрессирование процесса приводит к образованию некроза и перфорации кишечника, формированию свищей и абсцессов. Чрезмерное развитие рубцовой ткани вызывает рубцовые стенозы тонкого и толстого кишечника.
Классификация
По течению заболевания воспаление кишечника бывает:
- Острое.
- Хроническое.
По этиологическому фактору (по причинам):
- Инфекционное.
- Неинфекционное.
Инфекционное воспаление кишечника бывает:
- Бактериальное.
- Вирусное.
- Паразитарное (энтеробиоз, аскаридоз, цестодоз и прочее).
- Вызванное простейшими (амебиаз).
Неинфекционные энтероколиты — самая большая группа заболеваний, являющиеся самыми распространенными среди которых являются:
- Болезнь Крона, язвенный энтероколит и язвенный колит.
- Псевдомембранозный колит или антибиотико-ассоциированный.
- Некротизирующий энтероколит. Рассматривается как заболевание новорожденных и крайне редко этот тяжелый вид воспаления с встречается у взрослых.
- Токсический. Провоцируется лекарственными препаратами и ядовитыми веществами.
- Аллергический. Связан с непереносимостью компонентов пищи. Например, непереносимость глютена, молочного белка и прочее.
Кратко рассмотрим особенности отдельных форм энтероколитов.
Острый энтероколит
Под диагнозом «острый энтероколит» подразумеваются различные кишечные инфекции бактериальные, вирусные и вызванные простейшими. В связи с этим, острый энтероколит код по МКБ-10 включает несколько подрубрик — от A00 до A09. Сюда включены энтероколиты, развившиеся на фоне холеры, тифы, паратифы, сальмонеллезной инфекции, шигеллеза, пищевых отравлений, амебиаза, вирусных кишечных инфекций, протозойных кишечных болезней, а также неуточненные инфекционные гастроэнтериты.
Симптомы при остром энтероколите возникают внезапно: появляются боли в животе и понос, характер которого зависит от возбудителя — с примесью крови, водянистый, воздушный, со зловонным запахом, со слизью или вида «болотной тины». При поражении тонкого кишечника отмечается рвота. Если бактериальные и вирусные энтероколиты протекают остро, то паразитарные носят хронический характер.
Для некоторых кишечных инфекций характерны мышечные боли, боли в суставах, выраженная интоксикация и высокая температура. Лечение заключается в устранении возбудителя (антибиотикотерапия), снятии интоксикации (энтеросорбенты) и восстановлении кишечной микробиоты (пробиотики и пребиотики).
Хронический энтероколит
Понятия «хронический энтероколит» в международной классификации болезней нет, поскольку хронический воспалительный процесс требует уточнения его природы (аллергия, токсическое воздействие, воздействие радиации и прочее). Как видно из классификации сюда относятся различные заболевания тонкого и толстого кишечника неинфекционной природы. Самыми часто встречающимися являются болезнь Крона и язвенный колит.
При болезни Крона поражается чаще всего конечный отдел подвздошной кишки и начальный отдел толстого кишечника, характерно также поражение лимфатических узлов. Вследствие хронического воспаления в стенке кишечника развивается рубцовая ткань, которая сужает просвет кишки.
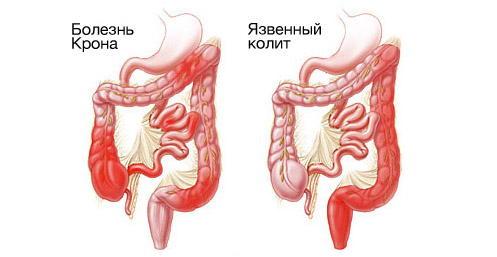
Язвенный колит — некротизирующее воспаление слизистой всего толстого кишечника или ее части (прямой кишки и сигмовидной). Начинается заболевание именно с этих отделов кишечника (эта форма встречается у 54% больных) и распространяется в направлении вверх.
Основные симптомы хронического воспаления тонкой кишки — хронический понос (три и более раз в сутки) и вздутие. Испражнения обильные, кашицеобразные, в них обнаруживаются непереваренные остатки пищи, капли жира, непереваренные мышечные волокна и крахмал в большом количестве. По форме кал напоминает пюре. Перед дефекацией у больного появляются ноющие боли в околопупочной области, урчание в животе и вздутие. Больные характеризуют свое ощущение как «переливание чего-то» в животе. После дефекации состояние значительно улучшается.
Часто имеется зависимость нарушений стула от вида принимаемой пищи (преимущественно углеводная, жирная или молочные продукты, грибы, грубая клетчатка). Длительное течение заболевания сопровождается дисбактериозом, ускоренной перистальтикой и повышенным тонусом кишечника. Все это приводит к нарушениям переваривания и всасывания. При длительном течении воспаления кишечника больные теряют вес, у них развивается анемия и трофические изменения кожи, волос, слизистых. Остальные симптомы зависят от заболевания, которое проявляется воспалением кишечника. Лечение будет рассмотрено в соответствующем разделе.
Псевдомембранозный энтероколит
Псевдомембранозный колит (синоним «антибиотикоассоциированный колит», «колит, ассоциированный с Clostridium difficile») — достаточно опасное заболевание, которое вызывается анаэробной бактерией Clostridium difficile (условно-патогенные энтеробактерии). Активация бактерий с развитием энтероколита возникает при применении антибиотиков широкого спектра действия.
Клинические проявления этой формы колита отличаются у разных больных, чаще всего — это длительная диарея, боль в животе, интоксикация и повышенный лейкоцитоз на фоне приема антибиотиков. Развитие «клостридийного» дисбиоза встречается не у всех больных, а только с различными предрасполагающими факторами. К факторам риска относят:
- Частое применение очистительных клизм.
- Длительное использование желудочного зонда.
- Оперативные вмешательства на органах ЖКТ
- Возраст старше 65 лет.
- Продолжительное пребывание больного в стационаре.
- Переводы из одного стационара в другой.
- Наличие почечной недостаточности, злокачественного новообразования, обструктивной болезни легких.
- Применение блокаторов Н2-гистаминовых рецепторов.
Псевдомембранозный колит имеет характерные эндоскопические изменения — фибринозные пленки (их называют псевдомембраны), которые образовываются на участках некроза эпителия слизистой кишечника. Выглядят они как серовато-желтые бляшки размером 0,5-2,0 см и образуются в конечной стадии воспалительного процесса в кишечнике.
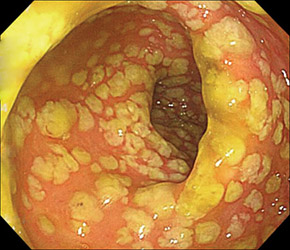
Выделяют три эндоскопические стадии:
- Катаральное воспаление, которое характеризуется отеком и покраснением слизистой.
- Эрозивно-геморрагические поражения — наличие поверхностных эрозий и кровоизлияний.
- Псевдомембранозное поражение — на фоне выраженного воспалительно-геморрагического изменения слизистой образуются характерные псевдомембраны.
При компьютерной томографии выявляют утолщение стенки кишечника и воспалительный выпот в брюшной полости.
Инфекционный энтероколит
Если рассматривать инфекционный энтероколит, большее значение имеют вирусы — рота- и норовирусы. Среди бактериальных возбудителей лидирующую позицию занимают сальмонеллы, эшерихии, шигеллы и условно патогенная микрофлора кишечника. Эти возбудители вызывают острые кишечные инфекции, протекающие с поражением тонкого и толстого кишечника. А при туберкулезе и сифилисе отмечается хроническое воспаление кишечника.
Заболевания имеют особенности клинического течения, длительность и тяжесть, но всех их объединяет наличие жидкого стула с примесью слизи (иногда прожилок крови), схваткообразных болей в животе, интоксикационного синдрома и нередко — рвоты. Рвота и срыгивания – постоянный симптом характерный для эшерихиозов. Рвота появляется с первого дня заболевания и носит упорный характер. Характер стула также отличается: при эшерихиозах — «брызжущий», обильный, желтого цвета, при шигеллезе (дизентерии) — жидкий, скудный, с примесью прожилок крови, при сальмонеллезе — жидкий со слизью, кровью, зеленого цвета («болотная тина»).
Ротавирусная инфекция вызывается ротавирусами протекает с поражением ЖКТ (гастроэнтерит — рвота и диарея). Катаральные явления часто предшествуют дисфункции кишечника. И проявляются заложенностью носа, умеренной гиперемией зева, покашливанием. Стул жидкий, пенистый, с небольшой примесью слизи. У детей младшего возраста частота стула достигает 15-20 раз в сутки, а длительность диареи — 10-14 дней. Одновременно с диареей возникает рвота и продолжается 1-2 дня.
Актуальность инфекционных энтероколитов у детей заключается в том, что они протекают тяжелее, чем у взрослых и вызывают быстрое развитие обезвоживания за счет потери жидкости с калом и рвотными массами. Особенно это характерно для эшерихиозов.
Практически у всех детей при инфекционной диарее изменяется состав кишечной флоры, что очень влияет на тяжесть заболевания, длительность выведения возбудителей и сроки выздоровления. Нерациональное использование антибиотиков усугубляет дисбиоз, способствует затяжному течению и возникновению рецидивов. Развитие кишечных инфекций проявляется угнетением всех трех значимых представителей микробиоты — лакто-, бифидобактерий и молочнокислых стрептококков.
Некротизирующий энтероколит
Он относится к заболеваниям кишечника периода новорожденности. Представляет собой воспаление кишечной стенки с развитием некроза. Наблюдается у недоношенных новорожденных (менее 32 недель) с весом при рождении от 500 до 1500 г. Чаще всего развивается в группе риска, к которым кроме недоношенности и низкого, очень низкого и экстремально низкого веса относятся: задержка внутриутробного развития, врожденные пороки сердца, проводимая катетеризация пупочной вены, гемолитическая болезнь, заменное переливание крови, тяжелая асфиксия, респираторный дистресс синдром, бактериальная инфекция плода.
Некротизирующий энтероколит манифестирует в разные сроки: от рождения до 3 месяцев. У глубоконедоношенных новорожденных имеет место позднее начало заболевания — со второй-третьей недели жизни, медленное течение и превалирование системных проявлений. Манифестация в течение 4-7 дней от рождения с бурным течением и выраженным местным воспалительным процессом в кишечнике характерна для более зрелых новорожденных. Заподозрить заболевание можно при сочетании одного системного признака и одного признака со стороны ЖКТ, о которых будет сказано ниже.
Причины
Среди разнообразных причин воспаления кишечника следует выделить наиболее частые:
- Инфекционный фактор (бактериальный и вирусный). Большая часть вирусных энтеритов вызывается ротавирусом. Синегнойная палочка становится причиной гастроэнтероколита и острого энтероколита. Среди протозойных инвазий стоит отметить амебиаз, лямблиоз и трихомоноз. На фоне гельминтозов (аскаридоз, энтеробиоз, трихинеллез, туберкулеза и сифилиса также развивается энтероколит.
- Синдром чрезмерного бактериального роста. Этот синдром связан с повышением количества или с нарушением качественного состава бактериальной флоры тонкой кишки. В норме в начальном отделе тощей кишки обитают энтерококки, лактобациллы и грамположительные аэробы (из ротоглотки). Это не самостоятельная нозологическая форма, а вторичный синдром, осложняющий течение основного заболевания. Развивается при снижении кислотности желудочного сока, недостаточности поджелудочной железы, стеатогепатите, циррозе печени, болезни Крона, дивертикулах, после хирургических вмешательств на тонкой кишке, а у пожилых лиц возникает без патологии тонкой кишки. СИБР проявляется дискомфортом в животе, вздутием, диареей и болью. В тяжелых случаях — потеря веса и стеаторея (повышенное содержание жира в кале).
- Неспецифические воспалительные заболевания (болезнь Крона, дивертикулит, НЯК).
- Прием нестероидных противовоспалительных препаратов, на фоне которого развиваются энтеропатии.
- Дисбактериоз (микозы, гнилостная и бродильная диспепсия).
- Пищевая аллергия.
- Глистные инвазии.
- Прием антибиотиков и связанный с ним Clostridium difficile-ассоциированный энтероколит.
- Химиоиндуцированная нейтропения и воспаление тонкого кишечника (называется нейтропенический энтероколит). Проявляется заболевание температурой, болью в животе, тошнотой и поносом. Имеется риск перфорации стенки кишечника.
- Токсические воздействия (алкоголизм, медикаментозная интоксикация, отравление солями тяжелых металлов, уремия). Изменения со стороны кишечника при почечной недостаточности зависят от стадии почечной недостаточности. На начальных стадиях у больных снижается активность кишечных ферментов, выявляется воспаление и атрофия слизистой, возникают дисбиотические изменения, в кале — стеаторея. В терминальной же стадии развивается язвенный энтероколит, кровотечения, уремический псевдоперитонит.
- Кишечные энзимопатии — нарушение переваривания и всасывания дисахаридов, лактазная недостаточность.
- Новообразования кишечника.
- Оперативные вмешательства на кишечнике (резекция кишки, тонкотолстокишечные фистулы).
- Симптомы энтероколита кишечнике
Симптомы энтероколита у взрослых
Среди острых форм энтероколитов у взрослых встречается:
- Алиментарный, возникающий при переедании, злоупотреблении острой, слишком жирной или грубой пищей, употреблении блюд, раздражающих слизистую оболочку.
- Вирусный (ротавирусная инфекция) и бактериальный (при сальмонеллёзе, дизентерии, брюшном тифе, пищевой токсикоинфекции).
Первый вид развивается через несколько часов после употребления пищи, сопровождается рвотой, тошнотой и многократным жидким стулом. Симптомы интоксикации обычно отсутствуют и при соблюдении голодной диеты и последующем умеренном питании диетическими продуктами симптомы исчезают за 1-2 дня. Вирусный и бактериальный энтероколит более длительные по времени.
Сопровождаются интоксикацией (температура, сладость, ломота в теле), резкими болями в животе, неоднократной рвотой и частым стулом в течение нескольких дней. Если вирусный через несколько дней самостоятельно разрешается, то бактериальный без лечения антибиотиками может длиться до 10 дней в зависимости от тяжести и местного иммунитете кишечника.
Наиболее тяжелое и длительное течение имеет псевдомембранозный колит, поэтому рассмотрим его симптомы. Типичные проявления его — боль в животе, жидкий стул и повышение температуры. Степень выраженности этих симптомов может варьировать — от самокупирующейся диареи до тяжелых форм.
Заболевание проявляется на фоне антибиотикотерапии или через 10 дней после ее завершения. В клинической картине доминирует диарея — наиболее постоянный признак заболевания, а в отдельных случаях — единственный. Частота испражнений достигает от 5 до 20 раз. Стул водянистый и небольшой по объему, содержит примесь слизи, а наличие крови нехарактерно. Понос носит упорный характер и длительно сохраняется (иногда 8-10 недель). В некоторых случаях стул носит перемежающийся характер — диарея на один-два дня сменяется оформленным стулом.
Заболевание может манифестировать лихорадкой. Температура у большинства не очень высокая, но бывают случаи заболевания с гектической лихорадкой (выше 40°С). При длительной и упорной диарее у взрослых выявляют тяжелые электролитные расстройства, снижение уровня альбуминов, развитие отеков, артериальную гипотензию. У 35% больных воспалительные изменения обнаруживают в толстом кишечнике, а в остальных случаях вовлекается тонкий кишечник. В случае молниеносного течения заболевания диарейный синдром может отсутствовать, а на первый план выступает бактериемия с выраженной интоксикацией.
Хронический энтероколит: симптомы
Аллергический энтероколит у взрослых развивается как реакция на белки с высокой молекулярной массой — чем выше вес пептидов, тем выше аллергенность продукта. На первом месте стоит белок коровьего молока, вторым по значимости пищевым аллергеном является горох, морепродукты и томаты.
Протекает заболевание в хронической форме и на первый план выходит симптоматика нарушения пищеварения и всасывания. Отмечаются приступы схваткообразных болей в животе, с тошнотой, рвотой и жидким стулом. В кишечнике образуются утолщения (инфильтраты), с высоким содержанием эозинофилов и формированием сужений. В крови также периодически выявляется эозинофилия. Больным назначается элиминационная диета, исключающая продукты, к которым имеется непереносимость, антигистаминные препараты и преднизолон.
Болезнь Крона протекает с воспалением и поражением разных отделов кишечника, но преимущественно тонкой и толстой кишки. В клинической картине отмечают кишечный синдром, внекишечные проявления, эндотоксемии и синдром нарушения всасывания. Кишечные симптомы при обострении проявляются диареей и болью в животе. Понос — типичный симптом, который встречается у 70-80% больных. Выделение крови с калом необязательно, тем не менее характерна нарастающая железодефицитная анемия.
Боль в животе носит постоянный или приступообразный характер и соответствует месту поражения. У части больных она разлитая и не локализованная. Острые приступы боли у некоторых больных на протяжении многих лет являются единственным симптомом. Приступы боли сопровождаются повышением температуры и больных оперируют, подозревая острый аппендицит. При операции обнаруживается воспаление подвздошной кишки или слепой. Возможно периодическое повышение температуры без боли на протяжении многих лет, а потом появляются первые кишечные симптомы. Упорная диарея, постоянный воспалительный, при котором выпотевает белок в просвет кишки, повышенный распад белков приводят к потере веса, обезвоживанию, гипокалиемии и нарушению переваривания и всасывания пищи.
Язвенный колит — хроническое идиопатическое воспаление слизистой толстой кишки и прямой, с которой и начинается процесс. Основные признаки: боли в животе, диарея до 6-8 раз в сутки (в тяжелых случаях до 20 раз) с кровью, слизью и гноем, частые ложные позывы, слабость, потеря веса. При позывах выделяется кровянистая слизь. Поносы характерны для поражения правой половины толстого кишечника (здесь происходит всасывание воды). При длительном течении заболевания появляются боли в суставах, изъязвления слизистой рта, изменения кожи. В начале заболевания, когда отмечается поражение только прямой и сигмовидной кишки, у больного могут быть запоры, что связано со спазмом сигмовидной кишки. Боли в животе ноющего характера и локализуются в области сигмы, ободочной и прямой кишки. Характерно усиление болей перед дефекацией, а после нее боли уменьшаются. Для этого заболевания характерно чередование обострений и периодов ремиссий. В период ремиссии поносы прекращаются и отсутствуют эндоскопические признаки заболевания (гиперемия, отек, язвы и эрозии).
Энтероколит: симптомы у детей
У детей чаще встречается инфекционный острый энтероколит, симптомы которого зависят от возбудителя заболевания. Главное отличие в течении острых энтероколитов у детей и взрослых – тяжесть заболевания у первых. Дети до года очень быстро обезвоживаются, что обусловливает тяжесть заболевания.
При инфекционных диареях выделяют водянистую и кровянистую диарею. Секреторные (водянистые) диареи вызываются вирусами или бактериями, которые выделяют энтеротоксин и поражают тонкий кишечник (энтерит). Водянистую диарею вызывают энтеровирусы, ротавирусы, астровирусы, а из бактерий – энтеротоксигенная эшерихия коли. Синдром кровянистой диареи (инвазивная диарея) вызывают возбудители, которые поражают стенку кишечника Shigella spp., Campylobacter jejuni, Entamoeba histolytica и энтероинвазивная E. Coli. Инвазивные диареи обусловлены поражением толстого кишечника (колит).
При секреторной диарее появляется разлитая боль по всему животу с концентрацией в околопупочной области, стул обильный и водянистый, без примесей крови. При инвазивной диарее боль возникает приступообразно при позывах. Стул выделяется небольшими порциями, содержит примесь слизи и/или крови. К клиническим симптомам, которые свидетельствуют об инвазивной диарее, относят внезапное начало без рвоты, лихорадку и примесь крови в кале.
Аллергический энтероколит – это тяжелая форма пищевой аллергии у детей, которая возникает чаще всего на введение прикорма или при переходе на вскармливание смесями. Заболевание проявляется срыгиванием, рвотой, вялостью, сонливостью, вздутием живота, поносом с наличием крови в кале и слизи. Аллергический энтероколит имеет хроническое течение, если не установлен диагноз и не устранен пищевой аллерген. Симптомы купируются после устранения из питания причинного аллергена.
Псевдомембранозный колит развивается у детей остро и сопровождается отказом от еды. У половины детей отмечается повышение температуры, интоксикация, понос, срыгивание и вздутие живота. Стул частый, до 6 раз в сутки, иногда и больше. В каловых массах имеется примесь слизи, кровь — редко. Бoльшая часть испражнений может быть представлена белесоватой слизью и частичками фибринозных наложений — калом выводится пленчатый материал (псевдомембраны). При частом стуле развивается эксикоз (обезвоживание) и нарушения кровообращения.
Анализы и диагностика
Основные методы исследования включают:
- Копрограмму. Выявляет наличие скрытой крови, степень перевариваемости пищи.
- Определение фекальной эластазы. Определение копрологической дает возможность оценить функцию поджелудочной железы. У больных с хроническим панкреатитом отмечается снижение ее активности.
- Общий анализ крови.
- Исследование кала на наличие возбудителей Yersinia, Salmonella, Campylobacter, Shigella, цист, яиц глистов и паразитов.
- Бактериологическое исследование аспирата тонкой кишки с целью определения возбудителя заболевания, поскольку по бактериальному исследованию кала невозможно судить о микрофлоре тонкого кишечника.
- Эндоскопическое исследование слизистой кишечника на разных уровнях (фиброгастродуоденоскопия двенадцатиперстной кишки и тонкой, колоноскопия, сигмоидоскопия). Ректороманоскопия и колоноскопия не всегда позволяет отличить язвенный колит от болезни Крона, поскольку последняя, ограниченная прямой и сигмовидной кишкой, очень напоминает язвенный колит. В связи с чем проводится биопсия.
- Биопсия кишечника – отбор образца ткани для изучения.
- МРТ и КТ брюшной полости.
- При аллергическом энтероколите при иммуногистохимическом исследовании в слизистой кишечника обнаруживают IgE, при этом его уровень в крови нормальный.
- При псевдомембранозной форме определяется в кале энтеротоксин А клостиридий. Ждя этого проводится тест латекс-агглютинации.
Лечение энтероколита кишечника
Лечение и симптомы энтероколита у взрослых и детей схожи. Общие принципы лечения:
- Устранение проявлений воспаления.
- Коррекция нарушений биоценоза.
- Коррекция процессов пищеварения, поскольку хронический энтероколит у взрослых протекает с нарушением пищеварения.
- Коррекция пищевого рациона.
Диета имеет значение при любой форме заболевания, особенно при хронической, когда больной постоянно вынужден соблюдать диету, поскольку малейшие отступления от нее вызывают обострение. Больные должны придерживаться принципов Диеты №4 (о ней будет подробно сказано ниже).
Острый энтероколит
В зависимости от того, каким возбудителем вызван энтероколит, лечение у взрослых будет отличаться. Вирусные заболевания не требуют лечения. Достаточно дать разгрузку желудочно-кишечному тракту (голод), пить достаточное жидкости и за 2-3 суток наступает выздоровление. Бактериальные энтероколиты лечатся антибиотиками, но только в случае тяжелых форм и при установлении возбудителя и его чувствительности к антибиотикам. На это исследование уходит много времени и обычно к получению результата симптомы заболевания у взрослых проходят. Поэтому, достаточно использовать голодную диету, для того чтобы дать покой пищеварительному тракту, пить много жидкости (отвары трав, зеленый несладкий чай, минеральная вода без газа, специальные растворы для пероральной регидратации — Орасан, Орсоль, Регидраре, Регидрин, Регидрон).
 Обязательно подключаются сорбенты (Энтеросгель, Смекта, Атоксил, Энтеродез, Витасмект), а также можно принимать противодиарейные препараты (Имодиум, Лоперамид, Стоперан, Лофлатил, Диаремикс, Гидрасек), действие которых основано на устранении повышенной перистальтики кишечника. Некоторые из них в своем составе имеют кремния диоксид, выполняющий роль сорбента. При затяжной диарее необходимо сделать посев кала на флору. Обычно до этого дело не доходит и в домашних условиях чаще всего принимают антибиотики нитрофуранового ряда: Энтерофурил, Стопдиар, Нифуроксазид, которые не всасываются в кишечнике и создают там высокую концентрацию активного вещества. Больные широко пользуются народными средствами, которые включают отвары противовоспалительных трав и плодов с вяжущим и дубящим действием: ромашка, календула, корочки граната, кора дуба, сушеные плоды айвы, кизила, черемухи.
Обязательно подключаются сорбенты (Энтеросгель, Смекта, Атоксил, Энтеродез, Витасмект), а также можно принимать противодиарейные препараты (Имодиум, Лоперамид, Стоперан, Лофлатил, Диаремикс, Гидрасек), действие которых основано на устранении повышенной перистальтики кишечника. Некоторые из них в своем составе имеют кремния диоксид, выполняющий роль сорбента. При затяжной диарее необходимо сделать посев кала на флору. Обычно до этого дело не доходит и в домашних условиях чаще всего принимают антибиотики нитрофуранового ряда: Энтерофурил, Стопдиар, Нифуроксазид, которые не всасываются в кишечнике и создают там высокую концентрацию активного вещества. Больные широко пользуются народными средствами, которые включают отвары противовоспалительных трав и плодов с вяжущим и дубящим действием: ромашка, календула, корочки граната, кора дуба, сушеные плоды айвы, кизила, черемухи.
Пробиотики являются следующим одним этапом лечения. Они привносят полезную флору в кишечник, которая нарушается при воспалении и диарее. При диарее отмечается значительное уменьшение количества бифидобактерий, поэтому пробиотические препараты должны обязательно их содержать (Лактиум, Бификол, Бифидумбактерин, Биолакт, Бифистим, Пробифор). Тем не менее, для кишечника одинаково важны лакто- и бифидобактерии, поскольку они дополняют друг друга в спектре кишечника (комплексные препараты Линекс, Неофлорум, Лактофлорене Плюс). Интерес представляет пробиотик рода сахаромицет Энтерол, который восстанавливает функции кишечника, оказывая трофическое, метаболическое, противомикробное действие и уменьшает проницаемость слизистой кишечника.
После полного восстановления функции кишечника полезно применить курс препаратов, содержащих комплекс пробиотических микробных штаммов и пребиотики — так называемые синбиотики: Нормоспектрум, Нормофлорин, Бифилиз, Максилак, Лактиале, Лактофильтрум, Бифидобак, Бифидум Мульти-1 для детей и Бифидум-Мульти-3 для взрослых.
Лечение псевдомембранозного колита
При псевдомембранозной форме антибактериальная терапия — важная часть лечения. Применение антибиотиков подавляет колонизацию кишечника клостридиями и купирует воспалительные процессы. Клостридии имеют различную чувствительность к антибиотикам, но стабильная чувствительность отмечается к ванкомицину и метронидазолу. Антибиотики должны применяться только внутрь, поскольку такой способ применения создает необходимую концентрацию в кишечнике. Для подавления возбудителя достаточно 10-дневного курса их приема. По окончании курса лечения могут в течение нескольких дней сохраняться невысокая температура и диарея, что свидетельствует о незакончившемся воспалительном процессе.
У 20% больных после проведения курса лечения антибиотиками отмечается рецидив, поскольку клостиридии образуют споры, которые сохраняются в кишечнике и становятся источником реинфекции. При многократных рецидивах, которые встречаются не так часто, применяют длительный курс ванкомицином (4-6 недель подряд) или несколько курсов по 7 дней с перерывами.
Второе направление лечения заключается в применении энтеросорбентов, которые назначают на 10 дней. Сорбенты обладают вяжущим и противовоспалительным действием. При метеоризме показан симетикон (препараты Эспумизан, Саб Симплекс) по 80 мг трижды в день. По окончании этих этапов назначаются препараты, восстанавливающие нормальную микрофлору кишечника. Пробиотики должны иметь в своем составе представителей основной микрофлоры.
Хронический энтероколит
Представителями хронического воспаления кишечника являются язвенный колит и болезнь Крона. Основные принципы лечения при этих заболеваниях схожи. Цель лечения состоит в облегчении симптомов и предотвращении рецидивов.
Обострение в тяжелой форме (частый кровавый понос, лихорадка, анемия, СОЭ более 30 мм/ч) является показанием к госпитализации больного, назначению постельного режима и внутривенному применению кортикостероидов. В остальных случаях лечение проводится амбулаторно и назначается по ступенчатой схеме. Применяется консервативные методы терапии, которые больные принимают годами. При их неэффективности решается вопрос о хирургическом лечении. Выбор тактики лечения при активных формах зависит от и характера осложнений. В зависимости от тяжести заболевания и локализации воспаления выбираются препараты с разной зоной действия — таблетки, клизмы, свечи. Учитываются результаты предыдущего лечения и, если проводилась гормональная терапия, ее эффективность.
Схема лечения включает:
- Противовоспалительные препараты. При слабой и умеренной активности назначаются Сульфасалазин, Салазопирин, Месакол, Месалазин, Пентаса, Асакол. Однако чаще всего они применяются для поддержания ремиссии. Сульфасалазин и Месалазин проявляют низкую активность при болезни Крона, но эффективны при язвенном колите, поэтому аминосалицилаты в Европе считаются препаратами выбора при этом заболевании. Эффект от Сульфасалазина получен у больных болезнью Крона с поражением толстой кишки и при легком течении. Сульфасалазин в дозе 2-4 г используют для введения в прямую кишку (клизмы или свечи). Клизмы и препараты внутрь при левостороннем язвенном колите используются для продления ремиссии.
- Глюкокортикостероиды. С них начинается лечение тяжелых форм болезни в период обострения. Доза Преднизолона, который употребляется внутрь, составлять 40-60 мг в сутки, но правильнее рассчитывать дозу по весу человека — 1 мг/кг веса в сутки, а в некоторых тяжелых случаях доза увеличивается до 1,52 мг на кг веса. При тонкокишечной локализации назначаются системные кортикостероиды, а при локализации в области прямой кишки и сигмы — лечение проводится местно (клизмы, свечи, капельницы в прямую кишку). Практикуется применение гидрокортизона и преднизолона в клизмах: микроклизмы с гидрокортизоном 125 мг или преднизолоном 30 мг на ночь в течение 1,5 месяцев с последующим переходом на введение 2 раза в неделю.
Эффективным топическим новым синтетическимй стероидом является будесонид. Клизмы с дозой 2 г будесонида сопоставимы с метилпреднизолоном. В сравнении с клизмами месалазина 1 г будесонид имеет преимущества, а комбинация местных стероидов и месалазина наиболее эффективна. Выпускается будесонид и в форме капсул для приема внутрь — препарат Буденофальк. Он эффективен при локализации процесса только в илеоцекальной зоне (как при болезни Крона), где отмечается его всасывание. Оптимальная доза 9 мг в сутки, принимают препарат 12-16 недель. Особая форма мультиматричный будесонид ММХ в таблетках доставляет действующее вещество в толстую кишку. При язвенном колите поддерживающая терапия будесонидом ММХ 6 мг назначается в течение 12 месяцев.
Также к схеме лечения прибавляют иммуносупрессоры. Они назначаются при отсутствии эффекта от лечения гормонами (называется стероидорезистентность) и являются препаратами резерва. Применяют Азатиоприн, Имуран, Меркаптопурин, Метотрексат, Циклоспорин А. Раннее назначение иммуносупрессоров в комбинации с кортикостероидами показано при среднетяжелой болезни Крона.
Действие Азатиоприна и Метотрексата происходит медленно, поэтому улучшение состояния заметно только через 3-4 недели, а для максимального эффекта нужно принимать эти препараты 4-6 месяцев. В связи с этим иммуносупрессоры применяются только для лечения хронических активных форм болезни Крона. Кроме того, Азатиоприн используется для поддержания ремиссии.
Главной целью лечения других форм хронического энтероколита также является устранение воспаления (применяются Сульфасалазин, Месалазин), вздутия и дискомфорта (препараты на основе симетикона) и улучшение переваривания и всасывания пищи. С этой целью применяются препараты панкреатина.
Таблетированные препараты имеют защитную оболочку, а это обеспечивает поступление в неизмененном виде в тонкую кишку. Для лечебного эффекта оптимальным является содержание липазы в препарате не менее 20 000 ЕД в один прием (например, препарат Креон 25000, Мезим Форте 20000, Панзинорм Форте Н, Эрмиталь 25000, Евробиол 25000, Креазим 20000, Панцитрат 20000), а для поддерживающего лечения 10 000 ЕД на каждый прием пищи (препарат Креон 10000, Эрмиталь 10000).
При хронических воспалительных заболеваниях кишечника изменяется состав кишечной флоры. Состав микробиоты различен при различных хронических заболеваниях. При болезни Крона снижается количество бактероидов и повышается количество лактобацилл. При некротизирующем энтероколите — значительное снижение всей микробиоты и преобладание патогенной флоры. При язвенном колите снижаются бифидобактерии и возрастает Escherichia coli. При синдроме раздраженного кишечника — уменьшаются лактобациллы и бифидобактерии, одновременно увеличивается количество клостридий, стрептококков и эшерихии коли. Учитывая количественные или качественные изменения микробиоты показан прием пробиотиков. В некоторых случаях назначают одновременно несколько препаратов этого класса. Важным является соблюдение принципов Диеты №4, а при обострении — Диет № 4А и 4Б.
Лечение и симптомы энтероколита у детей
Энтероколит у детей чаще имеет инфекционную природу, поэтому лечение в зависимости от тяжести включает:
- энтеросорбенты;
- восстановление водного баланса;
- пробиотики-антагонисты;
- бактериофаги;
- иммуноглобулины;
- антибиотики;
- пробиотики;
- ферментные препараты.
 Энтеросорбенты. Это большая группа препаратов, которые способны сорбировать микроорганизмы и токсины с последующим выведением из кишечника. У детей используются Фильтрум, Смекта, Энтеродез, Полисорб, Энтеросгель, Энтегнин. Данные препараты с успехом применяются при острых энтеритах, вызванных ротавирусом, стафилококком, шигеллой, холерным вибрионом, сальмонеллой. Энтеродез оказывает полифункциональное действие: дезинтоксикационное, восстанавливает биоценоз и слизистую, купирует метеоризм.
Энтеросорбенты. Это большая группа препаратов, которые способны сорбировать микроорганизмы и токсины с последующим выведением из кишечника. У детей используются Фильтрум, Смекта, Энтеродез, Полисорб, Энтеросгель, Энтегнин. Данные препараты с успехом применяются при острых энтеритах, вызванных ротавирусом, стафилококком, шигеллой, холерным вибрионом, сальмонеллой. Энтеродез оказывает полифункциональное действие: дезинтоксикационное, восстанавливает биоценоз и слизистую, купирует метеоризм.
Для восстановления водного баланса детям назначаются препараты для пероральной регидратации (принимают внутрь): Глюкосолан, Маратоник, Халику, Нормогидрон, Орасан, Орсоль, Регидраре, Регидрин, Регидрон, Хумана Электролит.
Пробиотики-антагонисты — это препараты конкурентного действия, которые вытесняют патогенные микроорганизмы. Применяются препараты, содержащие бактерии Bacillus subtilis — Биоспорин, Бактисубтил, Споробактерин и содержащие дрожжи Saccharomyces boulardii — препарат Энтерол. Сапрофиты рода Bacillus действуют антагонистично в отношении большого спектра возбудителей: кампилобактеров, шигелл, протея, сальмонелл золотистого стафилококка и грибов Candida. Также препараты на основе Bacillus subtilis подавляют активность антибиотикорезистентных штаммов.
Сахаромицеты Буларди — это дрожжи, которые в пищеварительном тракте защищают естественную микрофлору, повышают местную иммунную защиту, уменьшают интенсивность диареи, вызванной Clostridium difficile и приемом антибиотиков.
Бактериофаги. Это вирусы, которые избирательно поражают бактерии. Они размножаются внутри бактерий, вызывая их лизис. Бактерии высокочувствительны к бактериофагам, при приеме их отсутствует токсическое воздействие на организм, и они не влияют на нормальную флору. При лечении бактериофаги сочетаются с другими препаратами (кроме пробиотиков). Для лечения кишечных инфекций, протекающих с энтероколитом, и коррекции дисбактериоза применяются дизентерийный, колипротейный, стафилококковый, интести-бактериофаг, сальмонеллезный, клебсиеллезный бактериофаги. Эффективным является назначение бактериофагов только после определения к ним чувствительности микроорганизмов, выделенных у больного. Поликомпонентные препараты быстро купируют признаки расстройства ЖКТ.
Иммуноглобулины. При энтеритах бактериальной природы эффективен КИП (комплексный иммуноглобулиновый препарат), который содержит иммуноглобулины человека трех классов и антитела к шигеллам, эшерихиям, сальмонеллам и ротавирусу. Препарат предназначен для приема внутрь (порошок для приготовления суспензии). Он прекращает проявления кишечных инфекций, особенно, если принимать его в первые дни заболевания. Иммуноглобулины препарата оказывают бактерицидное действие, IgG связывает токсины. Существуют модификации препарата — Кипферон (КИП + человеческий интерферон-a2) и Кипацид (КИП + лактобактерии).
Антибиотики. Антибактериальная терапия назначается не во всех случаях энтероколитов, а только при наличии показаний. Назначение их при легких и среднетяжелых формах нерационально, поскольку они не влияют на продолжительность заболевания, не оказывают достаточного и часто удлиняют сроки диареи за счет появления дисбактериоза.
Показания к назначению антибиотиков:
- кампилобактериозная, иерсиниозная, эшерихиозная этиология энтероколита;
- шигиллезы с геморрагическим колитом независимо от возраста;
- тяжелые формы заболевания;
- холера и брюшной тиф независимо от возраста;
- среднетяжелые формы у детей до 2 лет;
- легкие формы у детей до года с факторами риска.
Антибиотики не стоит применять у детей с сальмонеллезным гастроэнтеритом, поскольку имеется возможность развития носительства. Антибактериальные препараты, которые применяются при энтероколитах у детей можно разделить на несколько порядков:
- Первый ряд препаратов — Нифуроксазид, Азитромицин, Котримоксазол. Они применяются в амбулаторных условиях внутрь. Чаще всего используется Нифуроксазид, который создает повышенные концентрации в кишечнике. Препарат не изменяет состав нормальной флоры. Его можно назначать детям с возраста 1 месяц в суспензии. При выявлении грибковой флоры назначается антимикотик Натамицин.
- Второй ряд препаратов — Цефиксим, Ампициллин, Азитромицин.
- Третий ряд препаратов — Цефтриаксон, Ципрофлоксацин. Применяются только в отделении при тяжелых формах энтероколитов.
Пробиотики. Большая группа препаратов, которая постоянно пополняется новыми. Препарат Бифиформ Кидс показан детям с 3 лет при кишечных инфекциях, энтероколитах вирусной этиологии, при пищевой аллергии и для профилактики дисбактериозов. Существуют пробиотические комплексы, включающие семь штаммов пробиотических бактерий (Бак-Сет Беби) и 14 видов (Бак-Сет Форте). Первый препарат применяется у детей с рождения и кроме микроорганизмов содержит пребиотик в виде фруктоолигосахаридов, который усиливает действие пробиотических бактерий.
 Ферментотерапия направлена на коррекцию нарушений пищеварения, которые возникают при острых энтероколитах. Ферментные препараты дают курсами по 10 дней, курсы повторяют, меняя препараты. Вид препарата подбирают по данным копрологического исследования. Если выявляется стеаторея, свидетельствующая о недостаточности поджелудочной железы, назначают препараты панкреатина — Креон, Панцитрат. При снижении желудочной секреции (стойкое отсутствие аппетита) назначают препараты на основе ферментов слизистой желудка — Абомин или Пепсин. При нарушении переваривания растительной клетчатки используются комбинированные ферменты, которые кроме ферментов поджелудочной железы содержат гемицеллюлозу и компоненты желчи — Дигестал, Фестал, Энзистал, Панзинорм-форте. Гемицеллюлаза способствует расщеплению растительной клетчатки.
Ферментотерапия направлена на коррекцию нарушений пищеварения, которые возникают при острых энтероколитах. Ферментные препараты дают курсами по 10 дней, курсы повторяют, меняя препараты. Вид препарата подбирают по данным копрологического исследования. Если выявляется стеаторея, свидетельствующая о недостаточности поджелудочной железы, назначают препараты панкреатина — Креон, Панцитрат. При снижении желудочной секреции (стойкое отсутствие аппетита) назначают препараты на основе ферментов слизистой желудка — Абомин или Пепсин. При нарушении переваривания растительной клетчатки используются комбинированные ферменты, которые кроме ферментов поджелудочной железы содержат гемицеллюлозу и компоненты желчи — Дигестал, Фестал, Энзистал, Панзинорм-форте. Гемицеллюлаза способствует расщеплению растительной клетчатки.
Если острый энтероколит, обусловлен пищевыми токсикоинфекциями, в первый день заболевания промывают желудок. Объем жидкости для детей до года — 50-100 мл на кг веса. При упорной рвоте назначают противорвотные препараты: Церукал, Мотилиум. При метеоризме назначают симетикон (Эспумизан).
Доктора
Лекарства
- Противодиарейные препараты: Имодиум, Лоперамид, Стоперан, Лофлатил, Диаремикс, Гидрасек.
- Энтеросорбенты: Энтеросгель, Смекта, Атоксил, Энтеродез, Витасмект.
- Пероральные регидратанты: Орасан, Орсоль, Регидраре, Регидрон, Регидрон.
- Противовоспалительные препараты: Асакол, Пентаса, Балсалазид, Сульфасалазин, Месалазин.
- Кортикостероиды: Преднизолон, Гидрокортизон, Будесонид таблетки для постепенного высвобождения.
- Иммуносупрессоры: Азатиоприн, Меркаптопурин.
- Антибиотики: Нифуроксазид, Цефиксим, Ампициллин, Азитромицин, Цефтриаксон, Ципрофлоксацин.
Процедуры и операции
Оперативное вмешательство при ЯК показано в случаях, когда консервативное лечение неэффективно или заболевание носит молниеносный характер. При развитии осложнений в виде стеноза и обструкции также возникает необходимость в оперативном лечении (проводится стриктуропластика или резекция). В случае образования абсцессов кишечника проводится их дренирование.
В отличие от язвенного колита при болезни Крона полное удаление воспаленных или измененных участков не гарантирует того, что болезнь не разовьется в оставшихся отделах кишечника, поэтому больным иногда приходится повторно оперироваться по поводу стриктур, свищей или перианальных проявлений болезни (длительно незаживающие язвы-трещины анального отверстия, парапроктиты, свищи прямой кишки, распространяющиеся на перианальную область). Тактика хирургического лечения болезни Крона предусматривает выполнение ограниченных резекций (удаляются только пораженные участков кишечника), а также проведение органосохраняющих операций (дилатация стриктур или стриктуропластика).
У детей
Преждевременные роды и недоношенность приводят к неблагоприятным исходам, которые включают травму головного мозга, хронические заболевания легких, ретинопатию, некротический энтероколит у новорожденных и неонатальный сепсис. Некротизирующий энтероколит у новорожденных — тяжелое заболевание, которое часто возникает у недоношенных детей с низким весом (1-1,5 кг) и характеризуется развитием некроза кишечника. У недоношенных встречается в 10 раз чаще, чем у доношенных. Это заболевание сопровождается высокой летальностью новорожденных. Возможной причиной заболевания является медленное становление нормальной флоры кишечника и аномальное ее развитие.
Некротический энтероколит у грудничка развивается при сочетании факторов:
- Ишемия кишечника.
- Недоношенность.
- Присутствие бактерий в кишечнике.
- Наличие субстрата (имеется в виду энтеральное питание молоком или молочной смесью), которое поддерживает развитие бактерий.
Недоношенность и энтеральное питание, на котором находятся глубоко недоношенные дети, считаются основными факторами, на фоне которых развивается язвенно-некротический энтероколит. Число случаев заболевания возрастает при загрязнении бактериями желудочного зонда или среды для питания.
Естественно, что грудное молоко является наилучшим питанием новорожденных, но оно невозможно при состоянии недоношенности и отсутствии сосательного рефлекса.
В составе молока имеется комплекс защитных факторов: антимикробные (специфические антитела и лактоферрин), противовоспалительные (ингибиторы протеаз, антиоксиданты, эпителиальный фактор роста, противовоспалительные цитокины) и имуномодулирующие (нуклеотиды, цитокины).
Начальные проявления заболевания проявляются неспецифическими общими симптомами: возбудимость или вялость, нестабильность температуры, апноэ, нарушения микроциркуляции и свертываемости крови. Со стороны желудочно-кишечного тракта отмечается: вздутие, вялая перистальтика, срыгивания, задержка стула, несмотря на проводимые очистительные процедуры, появление слизи или крови в стуле.
Во второй стадии симптомы нарастают и появляется выраженная адинамия, мышечная гипотония, поверхностное учащенное дыхание, тахикардия, метаболический ацидоз. Нарастает вздутие живота появляется отек и покраснение с цианотичным оттенком передней брюшной стенки, отсутствие перистальтики, застойное отделяемое по зонду, задержка стула и увеличение патологических примесей.
Третья стадия — сепсис с адинамией, гипотонией, тяжелым метаболическим ацидозом, который не корригируется, полиорганная недостаточность и развитие ДВС-синдрома. Со стороны ЖКТ: вздутие живота, отек передней брюшной стенки, расширение подкожной венозной сети на ней, отсутствие перистальтики. При выполнении новорожденному УЗИ определяется асцит, перфорация кишечника, газ в брюшной полости, неравномерное вздутие и паралич кишечника.
При первых признаках болезни:
- Исключается любое энтеральное питание до восстановления функции кишечника. В зависимости от выраженности клинических проявлений питание исключается на 3-10 суток.
- Переход на парентеральное питание и инфузионную терапию.
- Продолжается дренирование желудка.
- При дыхательной недостаточности — кислородотерапия, ИВЛ.
- Антибактериальная терапия. Назначаются антибиотики широкого спектра с учетом микробиологических посевов и метронидазол. Антибактериальное лечение проводится до устойчивой стабилизации состояния и восстановления функций кишечника. Обычно при первой стадии в течение 7 дней, а при второй — не меньше 14 дней.
- Коррекция анемии.
- Антикоагулянтная терапия.
Возобновление энтерального питания при первой стадии заболевания возможно через 5-7 дней, а при второй не раньше 10 дней. Показанием к переходу на энтеральное питание служит: отсутствие вздутия живота, исчезновение пареза кишечника, отсутствие отделяемого из желудка, появление стула без вспомогательных манипуляций.
Энтеральное вскармливание начинают с 10 мл на кг веса в сутки, при этом контролируется усвоение пищи. Первые трое суток объем питания не наращивают. Для вскармливания лучше использовать грудное молоко, а при его отсутствии — лечебные смесями на основе гидролизата белка. У глубоконедоношенных детей, у которых отсутствует сосательный рефлекс питание вводят через зонд. Доношенных новорожденных, у которых сохранен рефлекс, вскармливают через соску.
Для профилактики некротизирующего энтероколита нужно создать у грудничка условия для роста микрофлоры адекватным вскармливанием — получение молозива и грудного молока является очень важным в этом плане. Также важным аспектом питания новорожденных является введение в рацион про- и пребиотиков. Пребиотикам отдается предпочтение, поскольку они на 15-й день применения создают условия для роста микрофлоры. Пребиотики, назначаемые детям, родившимся до 29 недель, улучшают пищеварение, влияют на частоту стула, значительно снижают риск развития этой патологии кишечника.
В раннем детстве (первые 2 года жизни) у детей часто отмечается пищевая аллергия, которая протекает в виде энтероколита. Частыми продуктами, вызывающими энтероколит у детей до года, являются соя и коровье молоко. У детей старше аллергию могут вызывать яйцо, арахис, лесной орех, рыба и морепродукты. В большинстве пищевая аллергия разрешается с возрастом. К пяти годам полностью угасает реакция на яйцо, молоко, пшеницу и сою.
Энтеропатия, связанная с аллергией к белкам, проявляется поносом, рвотой, вздутием, увеличением живота, плохой прибавкой веса, отставанием в развитии. Симптомы энтероколита у детей первых дней и месяцев жизни проявляются упорным срыгиванием и рвотой, появлением в кале большого количества слизи и крови. При этом белок-индуцированный энтероколит может отмечаться и у детей, находящихся на грудном вскармливании. При биопсии кишечника обнаруживается атрофия ворсинчатого эпителия и эозинофильное воспаление слизистой тонкой кишки. При обследовании кала выявляются эозинофилы. Кожные пробы отрицательные.
Ликвидация симптомов энтеропатии аллергического генеза наступает после исключения причинного аллергена из питания (элиминационная диета).
Детям на искусственном вскармливании показаны лечебные смеси с глубоким гидролизом белка, что снижает аллергенность белкового компонента в 10000 раз и более, или с аминокислотами (в случае тяжелого проявления аллергии, смесь Неокейт). Смеси на основе сои нельзя использовать у детей до полугода. Эти смеси нельзя назвать гипоаллергенными, поскольку имеют высокий сенсибилизирующий потенциал. Лечебные продукты на основе высоко гидролизованных молочных белков (Фрисопеп или Фрисопеп АС) должны назначаться до 3-4 недель и за это время симптомы энтероколита исчезают. При их возобновлении при переходе на обычное питание лечебные смеси следует употреблять не меньше 6 месяцев. Неспецифическое лечение включает при необходимости прием кортикостероидов, антигистаминных препаратов, панкреатических ферментов, энтеросорбентов, про- и пребиотиков.
Диета

Диета стол №4
- Эффективность: лечебный эффект через 7-10 дней
- Сроки: 21 день
- Стоимость продуктов: 1120-1150 руб. в неделю

Диета №4б
- Эффективность: лечебный эффект через 10 дней
- Сроки: 2 недели - 1 месяц
- Стоимость продуктов: 1300-1400 рублей в неделю

Диета №4в
- Эффективность: лечебный эффект через 7 дней
- Сроки: постоянно
- Стоимость продуктов: 1300-1400 рублей в неделю
Лечебное питание важно при всех формах энтероколитов, поскольку способствует устранению воспаления и восстановлению измененных функций кишечника. Основным диетическим столом при этом заболевании является Стол №4 и его разновидности №4б, №4в, которые назначаются при обострении и отличаются максимальным механическим и химическим щажением слизистой кишечника.
Диета Стол №4 исключает продукты, которые усиливают моторику кишечника, вызывают раздражение его и вздутие. Противопоказаны жирные сорта мяса и птицы, консервы рыбные и мясные, жареные блюда, свиной и бараний жир, чеснок, лук, свекла, огурцы перец, черный хлеб, бобовые, кукурузная, перловая крупа, пшено, дрожжевая выпечка, редис, квашеная капуста, грибы, горчица, хрен, копчености, виноград и виноградный сок редька, сливки. Исключению подлежат также продукты, богатые органическими кислотами: лимоны, клюква, вишня, крыжовник, смородина, красная вишня, кислые яблоки, кислые молочные продукты. Бульоны готовятся ненаваристые, но даже если таковые усиливают дискомфорт в животе и послабляют стул, первые блюда готовят на воде или овощном (крупяном) отваре.
Прием пищи при обострении осуществляется каждые 2-3 часа. Пища подается в теплом, жидком или полужидком виде. При улучшении состояния также рекомендуется дробное 5-6 разовое питание, а блюда преимущественно пюре образном виде. В период ремиссии питание 4 раза в день и большая часть блюд должна быть в пюре образном виде. Все овощи и фрукты употребляются только в термически обработанном виде. Блюда готовят на пару, отваривают или запекают без выраженной корочки.
Значение в питании больных имеет белковый компонент, поскольку полноценный животный белок способствует репарации слизистой и восстановлению нарушенных функций кишечника и нарушенного белкового обмена. Количество жира в питании должно быть достаточным — 100 г в сутки (во всех блюдах и продуктах, учитывая, что мясо, рыба и курица тоже в той или иной мере содержат жир) при обострении не более 50 г. Предпочтительно употребление свежего сливочного масла и некислой сметаны. Чтобы жиры не вызывали послабления стула, их равномерно распределяют на все приемы пищи и не употребляют в свободном виде (только в готовых блюдах). Поваренная соль ограничивается, поскольку в повышенном количестве она раздражает слизистую и вызывает послабление стула.
Учитывая то, что при хроническом энтероколите плохо всасываются витамины и минералы, больным рекомендуется принимать витаминно-минеральные комплексы и все же стараться, чтобы пища также была ими богата. Источником кальция являются творог и сыр, которые должны быть пресными и несолеными.
Легко усваиваемое железо организм получает из мяса, яиц, говяжьей печени, поэтому эти продукты ежедневно должны присутствовать в рационе. Из растительных продуктов железо значительно хуже усваивается, но его источники: яблоки, кизил, хурма, крупы нужно тоже употреблять ежедневно.
Больным в зависимости от стадии процесса и индивидуальной переносимости можно употреблять:
- Пшеничный хлеб (вчерашний).
- Крупяные супы на обезжиренном бульоне с добавлением овощей (картофель, морковь, кабачки, спелая тыква). Овощи и крупы хорошо разваривают или протирают в период обострения.
- Нежирное мясо, птица и рыба в отварном и тушеном виде. При обострении только в виде пюре, при улучшении состояния рубленые или куском.
- Яйца всмятку, паровые омлеты. Яйца могут плохо переноситься больными, вызывая дискомфорт в животе, вздутие и послабление стула. Это связано с высоким содержанием серосодержащих аминокислот в желтке.
- Масло сливочное до 50 гр в сутки в блюдах.
- Овощи с невысоким содержанием грубой клетчатки в тушеном и отварном виде (тыква, морковь, картофель, кабачки). Обычно белокочанная капуста, свекла и бобовые (даже молодые) плохо переносятся больными, поэтому они исключаются из рациона.
- Хорошо разваренные каши (исключается гороховая, пшенная, кукурузная и перловая), приготовленные на воде, отварные макаронные изделия (лучше тонкая вермишель).
- Молоко в блюдах, при хорошей переносимости — цельное, некислые кисломолочные продукты, пресный творог и блюда из него, сметана.
- Печеные яблоки и груши, фрукты и ягоды в отварном или припущенном виде, джем, варенье. Сезонные ягоды в свежем виде и яблоки без при хорошей переносимости.
- Некрепкий чай, кофе с молоком.
В некоторых случаях диета с исключением молока и молочных продуктов эффективна при язвенном колите. При неспецифическом язвенном колите и БК эффективно применение элементных смесей в стационаре (через зонд) или маленькими глотками в домашних условиях (сиппинговое питание). Доказана эффективность такого питания при болезни Крона, что выражалось в достижении ремиссии так же эффективно, как и при лечении гомонами. Смеси делятся на элементные (содержат аминокислоты), полиэлементные (на основе олигопептидов) и полимерные (смеси на основе цельного белка). На фоне применения смесей постепенно в рацион вводят отдельные продукты для выявления тех, которые вызывает обострение.
Детям при остром энтероколите рекомендуются йогурты, нежирный творог, печеное яблоко, нежирное мясо, морковь, картофель, банан, гречневая и рисовая каша на воде. За рубежом популярна диета – бананы – рис – разбавленный яблочный сок — подсушенный хлеб (тосты).
Профилактика
При хронических воспалительных заболеваниях кишечника важно изменить образ жизни больного:
- Избегать стрессов.
- Бросить курить, поскольку курение ухудшает прогноз неспецифического язвенного колита.
- Избегать употребления нестероидных противовоспалительных препаратов, которые часто провоцируют рецидивы.
- Соблюдать диету и исключить опасные для данного больного продукты.
Для профилактики острых энтероколитов важно:
- Выполнение санитарно-гигиенических правил в быту.
- Санитарный надзор за водоснабжением и пищевыми объектами.
- Регулярные проверки лиц, работающих в сфере питания, на носительство возбудителей инфекций.
Последствия и осложнения
Псевдомембранозый энтероколит может осложниться:
- Инфекционно-токсическим шоком.
- Кишечным кровотечением.
- Перфорацией кишечника.
- Перитонитом.
- Токсическим мегаколоном.
Длительно существующая аллергическая гастроэнтеропатия у детей в старшем возрасте становится причиной синдрома раздраженного кишечника и хронического сигмоидита. Возможно, она играет определенную роль в патогенезе язвенного колита и болезни Крона.
Осложнения некротизирующего энтероколита:
- Перфорация кишечника.
- Некроз без перфорации.
- Рецидив энтероколита.
- Формирование стеноза в зоне наибольшего поражения кишки, что проявляется частичной кишечной непроходимостью, возникающей через 2-3 месяца после острого процесса.
Прогноз
Своевременная диагностика и лечение любой формы поражения кишечника, в том числе и тяжелых заболеваний язвенный колит и болезнь Крона, существенно улучшает прогноз. При этом также снижается частота осложнений, нуждающихся в хирургическом лечении. Дети, выжившие после перенесенного некротизирующего энтероколита, тоже имеют хорошее качество жизни.
Список источников
- Фиокки К. Этиопатогенез воспалительных заболеваний кишечника // Колопроктология. 2015. № 1 (51). С. 5–20.
- Халиф И. Л. Изменения в клинических рекомендациях по диагностике и лечению больных ВЗК // Гастроэнтерология. 2017. № 4. С. 20–26.
- Лазебник Л. Б. и др. Биологическая терапия воспалительных заболеваний кишечника // Экспериментальная и клиническая гастроэнтерология. 2011. № 2. С. 7–14.
- Балунов П. А. Фармакоэкономическая оценка применения 5-СК при легком и среднетяжелом распространенном (рецидивирующем) язвенном колите // Медицинский совет. 2017. № 15. C. 122–129.
- Боровик Т.Э., Ревякина В.А., Макарова С.Г. Диетотерапия при пищевой аллергии у детей раннего возраста // Российский аллергологический журнал. 2004; 4: Приложение.





 Атоксил
Атоксил Пентаса
Пентаса Месалазин
Месалазин Преднизолон
Преднизолон Будесонид
Будесонид Азатиоприн
Азатиоприн Нифуроксазид
Нифуроксазид Цефиксим
Цефиксим













Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...