Лимфангиома
Общие сведения
Лимфангиома (или лимфатическая мальформация) — доброкачественная опухоль, происходящая из лимфатических сосудов. В основе заболевания — аномалия, когда вместо нормальных лимфатических сосудов образуется множество тонкостенных кист из аномальных сосудов. Такого рода пролиферация сосудов приводит к тому, что опухоль увеличивается в размерах. Лимфангиома у детей встречается реже, чем гемангиомы (доброкачественное образование из кровеносных сосудов).
Лимфатическая мальформация занимает промежуточное место между пороком развития и опухолью и составляет до 12% доброкачественных опухолей у детей. В то же время большая часть рассматривается как врожденные мальформации, а не опухоли. Чаще всего — это врожденная патология, но клинически может проявляться позже. В 90% случаев ее выявляют у новорожденных и младенцев или первые 2–3 года жизни, но могут диагностировать во взрослом возрасте. Не исключается диагностика у плода во втором триместре. Обычно они возникают в конце первых трех месяцев либо в начале внутриутробного развития.
Очаги измененных лимфатических сосудов могут возникать на любом участке тела, наиболее часто встречаются в области шеи. Так же лимфангиомы могут локализоваться в подмышечной области, в брюшной полости и ретроперитонеально, на конечностях. Самая редкая по локализации, но сложная для лечения – область средостения. Наружные мягкотканные образования имеют вид кисты или поражений кожи с плотной и бугристой поверхностью. Протекая бессимптомно и медленно развиваясь, образование является косметической проблемой, при больших размерах и расположении внутри органов становится опасным из-за риска кровотечений и сдавления соседних органов. С учетом этого лимфангиомы необходимо удалять, не допуская больших размеров образования.
Патогенез
Патогенез заболевания связан с пороками развития лимфатической системы в эмбриональном периоде при ее формировании и дифференцировке. Аномальное развитие лимфатической системы у эмбриона начинается с 6-недельного срока. Поверхностные образования состоят из полостей (цистерн), которые содержат лимфу. В эмбриогенезе лимфатические цистерны, возникающие из лимфатического мешка, объединяются под кожей и отрезаны от системы лимфатических сосудов. Они сообщаются с поверхностными капиллярами через каналы.
Мышечные волокна, которые выстилают измененные лимфатические сосуды, сокращают их стенки, что вызывает расширение каналов, которые выходят на коже. Вокруг лимфатических сосудов кожи развивается фиброз, а в эпидермисе появляется папилломатоз и гиперкератоз. Вторичная лимфангиома, образующаяся у взрослых, развивается при нарушении обращения лимфы на фоне заболеваний (лимфангит, панникулит).
Гистологически лимфангиома представлена значительно расширенными лимфатическими сосудами, которые прорастают в смежные ткани. Стенка сосудов становится тонкой, между ними находится белковая жидкость и лимфоциты, могут возникать кровоизлияния.
Классификация
По времени образования лимфангиома бывает:
- Врожденная. Половину врожденных обнаруживают при рождении, а остальные — до 2 лет. Причина — нарушение развития лимфатической сети.
- Приобретенная. Приобретенные (это касается капиллярных простых лимфангиом) развиваются после лечения (хирургического или лучевого) злокачественных новообразований. Лучевой фиброз и закупорка лимфатических сосудов кожи нарушают циркуляцию лимфы, повышают давление в сосудах, что приводит к их мешковидному расширению. Внешне это проявляется псевдопузырьками.
По локализации:
- Наружные — поражается кожа и подкожная клетчатка. Поверхностные могут располагаться в любой области, но чаще поражается голова, подмышечные впадины, шея, грудная клетка. Лимфангиомы шейной локализации составляют 75–82% случаев, а подмышечной области — 20% случаев.
- Внутренние — располагаются в полостях тела (абдоминальная полость, средостение, забрюшинное пространство, полость таза) или во внутренних органах или глубоких слоях кожи.
По гистологической классификации выделяются:
- Простая (микрокистозная) лимфангиома. Образуется при разрастании и изменении лимфатических сосудов кожи и подкожной клетчатки. Опухоль состоит из тонкостенных лимфатических сосудов. Опухолевидные очаги представлены скоплением пузырьков с лимфой. Очаги могут быть розового, красного или коричневого цвета. Заболевания дебютирует в детстве (до 90% возникает до 2 лет), чаще болеют девочки. Поверхностные пузырьки называют ограниченной лимфангиомой.
- Кавернозная лимфангиома. Это наиболее частая форма, выявляемая у детей. Опухоль имеет вид полостей из соединительной ткани, наполненных лимфой. Имеет петлистое строение из соединительнотканных перегородок, поэтому похожа в разрезе на губку. В составе опухоли есть каркас, мышечные волокна и лимфатические сосуды. Кожа над опухолью не изменена, но может быть с синюшным оттенком.
- Кистозная лимфангиома (синоним гигрома). Состоит из одной или многих кист, которые сообщаются между собой, но изолированы от других лимфатических сосудов. Огромные лимфатические пространства окружены гладкой мускулатурой и фибротической тканью. Опухоль растет и достигает больших размеров (как голова ребёнка), поэтому считается наиболее опасной из-за сдавления важных анатомических структур. Кисты внутри имеют серозное или геморрагическое содержимое. Гигромы у взрослых появляются после травм или лучевых воздействий.
Кавернозная и кистозная лимфангиомы являются очагами глубокого поражения.
Причины
Аномалии развития лимфатической системы в эмбриональном периоде. Пороки развития лимфатической системы происходят по многим причинам: прием медикаментов беременной, влияние вредных факторов производства (хроническая интоксикация свинцом и его соединений), курение, прием алкоголя, употребление наркотиков. На пролиферацию клеток лимфатической системы оказывает влияние сосудистый фактор роста (VEGF-C).
Генные мутации. Мутации гена PIC3CA рассматривают как причину возникновения данной патологии. В половине случаев лимфангиомы связаны с хромосомными аномалиями: трисомия 13,18, синдром Дауна и Тернера. Отмечается сочетание лимфатической мальформации с аномалиями развития сердца, голубым невусом, синдромом Протея.
Вторичные поверхностные опухоли связаны с нарушением лимфодренажа после механической травмы, операций, при воспалении (лимфангит, панникулит), а внутренние (внутрибрюшные) — при завороте кишечника.
Симптомы
Лимфангиома у детей обнаруживается в первый год жизни, иногда на втором-третьем году. Врожденные мальформации растут медленно и длительное время протекают без симптомов. Прогрессивный рост отмечается с 2 до 5 лет, а в пубертатном периоде рост стабилизируется. Лимфоматозные очаги локализуются в любой области: часто поражается шея, губы, язык, околоушная зона, туловище, конечности, ягодицы. В патологический процесс также вовлекаются внутренние органы, средостение, гениталии и костная ткань.
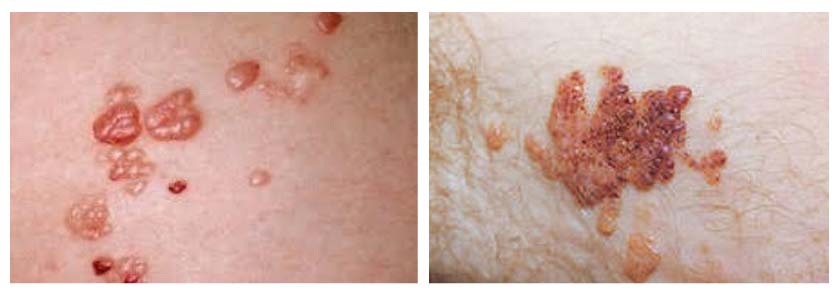
Простая лимфангиома (синоним капиллярная) располагается поверхностно и связана с разрастанием лимфатических сосудов кожи. Первоначально образуется пятно, потом оно уплотняется, а кожа утолщается и на ней образуются узелки, папулы и мелкие везикулы (пузырьки), которые содержат лимфатическую жидкость.
Пузырьки — это поверхностные расширения лимфатических сосудов, расположенных в кожном сосочке. Размер их от пузырька до небольшого пузыря.
Очаг поражения имеет бугристую поверхность, нечеткие контуры и напоминает «лягушачью икру», не зудит. Перепутать лимфангиомы кожи с другими образованиями сложно. Характерно то, что поверхность образования бывает влажной за счет выпота лимфы (лимфорея) — обычно это бывает при травмировании. Высыпания могут изменяться до веррукозных (бородавчатых) разрастаний. При классической форме поражаются руки, спина, грудь и подмышечная область и очаг проявляется в раннем возрасте. Размеры очага при классической форме больше 1 см2. Локализованная форма возникает в любом возрасте, в любом месте и площадь поражений меньше 1 см2.
Капиллярная лимфангиома на языке выглядит как бугристые узелки (симптом «икры лягушки») на фоне плотного отека. В 90% случаев опухоль обнаруживается сразу после рождения.
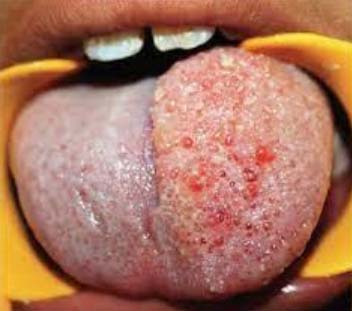
Эластичные розово-красные узелки имеют размеры 2–4 мм и могут располагаться не только на поверхности языка, но и на мягком небе, щеках, губах, под языком. У больных может быть односторонний отек лица. Постепенно площадь расширяется, что вызывает затруднение жевания и глотания, невозможность внятно говорить. При жевании периодически может возникать кровотечение.
Кистозная форма лимфангиомы — это эластичное образование, покрытое кожей. Узлы мягкой консистенции имеют размеры от 2 см до 10–20 см. Они не сращены с глубокими тканями, болезненные, имеют обычный цвет (иногда с синеватым оттенком из-за истонченной кожи и присутствующей внутри жидкости). Поверхность опухолевидного образования гладкая, но может быть бугристой. Частой локализацией является голова, шея, реже — подмышечная и паховая области, средостение. Очень редко встречаются на конечностях. После прокола из кисты вытекает бесцветная жидкость.
При локализации на шее не исключается вариант того, что часть опухоли находится в средостении (шейно-медиастинальная локализация в виде «песочных часов»), поэтому важно выполнить рентгенографию грудной клетки. Кистозные лимфангиомы растут медленно, но при больших размерах сдавливают сосуды, нервы, трахею и пищевод (при расположении в средостении), что требует оперативных вмешательств.
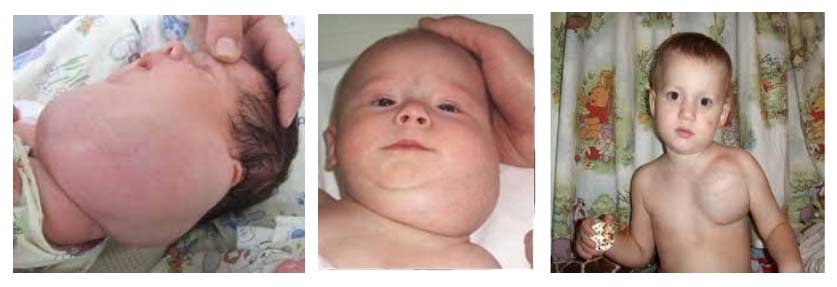
Кавернозная лимфангиома встречается очень редко. Выглядит она как крупное мягкое опухолевидное образование, имеющее плотное основание. На поверхности опухоли появляются папилломы и гиперкератоз. Часто определяется флюктуация, при надавливании образование сжимается и снова медленно наполняется. Кожа спаяна с образованием, смещаемость незначительная. Встречается этот вид лимангиомы на любом участке, в том числе и на нижних конечностях. Характерны воспалительные процессы в лимфангиоме и в результате воспалений она останавливает рост, уплотняется, а при маленьких размерах иногда исчезает. В остром периоде повышается температура, появляется резкая боль, кожа над опухолью краснеет и отекает. Воспаление длится до двух недель и стихает.
Симптомы крупных образований зависят от локализации и отношения их к соседним органам. Лимфангиомы средостения локализуются в верхней его трети в области венозных стволов. Отмечается выбухание опухоли в области шеи или над ключицей. Даже при незначительных размерах рано появляются симптомы сдавления трахеи и венозных стволов: одышка, затрудненное дыхание, кашель, набухание вен шеи, цианоз, отечность лица. При быстром увеличении опухоли возможен летальный исход. Внутрибрюшные лимфангиомы часто дают картину острого живота: боли, тошнота, вздутие, кишечная непроходимость. Но у некоторых детей протекают без симптомов при общем удовлетворительном состоянии. Выявляется только несимметричное увеличение живота и определяется безболезненная опухоль.
Анализы и диагностика
- Проведение пренатальной УЗИ диагностики. Это возможно со II-го триместра, иногда образование выявляется и в I триместре. При УЗ-исследовании лимфангиомы выглядят множественными кистозными образованиями. Отличительный признак — отсутствие внутриопухолевого кровотока.
- Диагностика заболевания после рождения не вызывает затруднений, поскольку опухоль имеет характерную клиническую картину.
- Ультрасонография. Эхография определяет структуру и локализацию образований, а также состояние окружающих тканей. При поверхностных образованиях выявляется увеличение мягких тканей, они имеют повышенную акустическую плотность, но с имеющимися гипоэхогенными круглыми или овальными участками, которые объединены в конгломерат.
- Дополняют диагностику информативные методы компьютерной и магнитно-резонансной томографии. Они более точно определяют расположение опухоли и ее взаимоотношение с соседними тканями, сосудами и нервами. Полученные результаты помогают определить правильную тактику хирургического лечения.
- Лимфография. В опухоль вводится контрастное вещество, а потом делают серию прицельных снимков. Таким образом определяются размеры образования и исследуется состояние лимфатических сосудов.
- Мини-инвазивные вмешательства для диагностики. К ним прибегают в затруднительных и сомнительных случаях.
- Иммуногистохимическое исследование.
- Дерматоскопия при диагностике поверхностных форм лимфангиом. При исследовании определяются и рассматриваются при большом увеличении везикулы с жидкостью. Возможен забор материала для гистологического и иммуногистохимического исследования.
Лечение
Консервативные методы не эффективны для радикального лечения лимфатических мальформаций. Только при травматизации и воспалении простых лимфангиом может понадобиться устранение боли, вторичной инфекции и дренаж лимфатических сосудов — это симптоматическое лечение, не решающее проблему радикально.
Уменьшение или полное удаление опухолевой массы возможно только хирургическим путем. Все вмешательства заключаются в иссечении глубоко залегающих аномальных лимфатических цистерн до здоровых тканей. Всегда стараются радикально удалить опухоль, но в некоторых случаях это невозможно из-за ее труднодоступности или спаянности с тканями. Поэтому дополнительно применяют другие методы для удаления оставшейся опухоли (электрокоагуляция, склеротерапия и другие).
Доктора
Лекарства
- Препараты для склеротерапии: Блеомицин, Доксициклин, Фибро-Вейн, Этокси-склерол, Этиблок, Этанол 96%, Пицибанил, Этоксисклерол.
Процедуры и операции
Применяется традиционное радикальное удаление патологического образования до здоровых тканей. Радикальное хирургическое лечение оптимально при кистозных и кавернозных лимфангиомах. Это метод выбора при крупных образованиях и в ургентной хирургии. Детям в любом возрасте рекомендуется удаление образований внутренних органов. При их локализации в грудной и брюшной полости желательно применять торакоскопические доступы и лапароскопические. Преимуществом видеоэндоскопических методов является минимальная травматизация, уменьшение болевых ощущений и быстрое восстановление после операции.
Однако, определенные трудности представляет радикальное удаление опухолей, расположенных близко к сосудам шеи, средостения и подмышечной области или занимающих несколько областей. При невозможности проведения радикальной операции проводится резекция коагуляцией, криодеструкцией, лазерной деструкцией или комбинированное лечение — сочетание хирургического удаления с воздействием лазера, низкой температуры, химических препаратов, электрического тока. Удаление глубоких мальформаций часто имеет риск рецидива.
Возможные варианты лечения:
- Склеротерапия. Склеротерапию используют при небольших поверхностных лимфангиомах как самостоятельное лечение или перед удалением крупных опухолей в труднодоступных местах. Не удаленная опухолевидная ткань, которая остается на стволах сосудов, является источником рецидивов (они встречаются от 6%–7,5% случаев). Введение склерозирующих веществ вызывает тромбоз опухоли, некроз и уменьшает размеры. Под общей анестезией из кист удаляют лимфу, а потом вводят любой склерозирующий препарат. Для процедуры применяются спирт с новокаином, жировая эмульсия Блеомицина, Пацибанил (иммуномодулятор микробного происхождения — смесь лиофильного стрептококка и бензилпенициллина), спиртовой раствор зеина (белок растительного происхождения, препарат Этиблок) и другие. Блеомицин часто применяется при локализации опухоли на шее, лице и в подмышечной области, поскольку при склеротерапии этим препаратом достигается хороший косметический результат, если сравнивать с хирургическим удалением. Наиболее эффективными в лечении являются жировая эмульсия Блеомицина и Этиблок. Препараты Фибро-Вейн и Этокси-склерол действуют на эндотелий сосудов и вызывают склероз и рубцевание.
- Малоинвазивные методы. К малотравматичным методам относятся электрокоагуляция, криотерапия, лазерное воздействие. Целесообразно их применение при поверхностных лимфангиомах. Иногда достаточно одной процедуры для получения эффекта, а иногда воздействие приходится повторять.
При капиллярных и кавернозных образованиях применяются:
- Хирургическое иссечение до фасций при глубоком расположении. Рецидивы встречаются у 25–50% пациентов.
- Радиочастотная аблация.
- Лазеротерапия карбоновым лазером.
- Криотерапия малоэффективна.
- Склеротерапия (эффект кратковременный).
Лучевая терапия не применяется, из-за риска малигнизации.
При кистозных образованиях применяют:
- Хирургическое лечение (при полном удалении рецидивы встречаются в 10–25%, а при частичном — в 85%).
- При однокамерных кистах можно периодически аспирировать содержимое.
- Склерозирующая терапия (эффективна в 95%).
При лимфангиомах языка применяются разные методы хирургического лечения, но цель их — удаление опухоли без нарушения вкусовых ощущений и сохранением нормального объема языка, для того чтобы не нарушалась его моторика. Используются:
- классическое иссечение опухоли;
- криотерапия;
- электрокоагуляция;
- эмболизация;
- склеротерапия;
- введение стероидов;
- неодимовый или углекислотный лазер;
- радиочастотная абляция.
Хирургическое иссечение применяется в случаях, когда опухоль имеет капсулу или хотя бы частично ограничена. Учитывая то, что в большинстве случаев опухоль инфильтрирует в окружающие ткани, полное иссечение ее проблематично. Использование лазера имеет преимущества так как уменьшает объем кровотечения и послеоперационный отек. Использование склерозирующих препаратов недостаточно эффективно при данной локализации. При аблятивных методах стараются сохранить целостность органа, но не забывать о риске распространения опухоли. После операции в зависимости от ее объема назначается антибактериальная, инфузионная терапия, обезболивание. На ногах применяется компрессионный трикотаж.
Диета

Диета 15 стол
- Эффективность: лечебный эффект через 2 недели
- Сроки: постоянно
- Стоимость продуктов: 1600-1800 рублей в неделю
Организуется питание по возрасту ребенка или взрослого.
Профилактика
Поскольку патология имеет врожденный характер, первичная профилактика отсутствует. Можно порекомендовать общие мероприятия при беременности: здоровый образ жизни, правильное питание, исключение вредных привычек, производственных вредностей и медикаментозного тератогенного воздействия.
Последствия и осложнения
Возможно развитие ургентных состояний, требующих неотложного хирургического лечения:
- Смещение и сдавливание сонных артерий и вен при локализации на шее.
- Сдавливание пищевода и трахеи при локализации опухоли в средостении, что сопровождается нарушением глотания и асфиксией.
- Спонтанные кровотечения.
- Инфицирование, которое особенно опасно при локализации в шейно-лицевой зоне.
- Образование свищей.
- Хилоторакс — накопление в плевральной полости лимфы с развитием сердечной и легочной недостаточности при локализации опухоли в средостении.
- Хилезный асцит (при расположении образования в брюшной полости и разрыве его).
- Зрительные нарушения при мальформациях орбитальной зоны.
- Кишечная непроходимость при локализации в брюшной полости.
- Расстройства дыхания и асфиксия при поражении дна ротовой полости.
Большие лимфатические аномалии в области шеи и головы у плода затрудняют прохождение через родовые пути. Поверхностные мальформации травмируются и кровоточат. Имеется риск озлокачествления — развитие лимфангиосаркомы.
Прогноз
Спонтанное разрешение опухолевидных образований происходит очень редко, поэтому важно вовремя провести лечение. Несмотря на свою доброкачественность, крупные размеры мальформаций приводят к функциональным расстройствам и жизнеугрожающим состояниям, что значительно ухудшает прогноз. Своевременное лечение значительно улучшает прогноз, хотя есть риск рецидива и после операции из-за инфильтрационного роста.
Наиболее распространенные локализации рецидивирования — язык, гортаноглотка и гортань. Также рецидивы встречаются при расположении в сложных областях и в том случае, если вынужденно оставляют опухолевую ткань на нервах, сосудах, перикарде.
Список источников
- Лимфангиома в практике акушера-гинеколога/ Корбут И.А. и др.// Проблемы здоровья и экологии. – 2016. – № 4(50).
- Поддубный И.В., Рябов А. Б., Абрамян М. А., Трунов В.О., Козлов М.Ю. Хирургическое лечение лимфангиом у детей: описание серии случаев/Онкопедиатрия, 2019; 6(1): 53-64.
- Лимфангиомы брыжейки тонкой кишки у детей (обзор литературы и собственные клинические наблюдения)/ Шароев Т. А., Бурков И. В. и др.// Российский вестник детской хирургии, анестезиологии и реаниматологии. - 2012–№2.
- Шамсиев А. М., Шамсиев Ж. А., Давранов Б. Л., Исаков А. М.Лечение лимфангиом у детей/Вопросы науки и образования, 2020, №3
- Нурмеев И. Н., Зыкова М. А., Миролюбов Л. М., Подшивалин А. А. Особенности лечения лимфатических мальформаций у детей с применением видео-эндоскопического оборудования /Российский вестник перинатологии и педиатрии, 2020, 65 (5).






 Блеомицин
Блеомицин Доксициклин
Доксициклин Этоксисклерол
Этоксисклерол












Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...