Печеночная недостаточность
Общие сведения
Печень выполняет в организме множество функций, являясь «биохимической лабораторией» организма. При различных заболеваниях этого органа или поражениях (ядами, токсинами) развивается печеночная недостаточность. Под термином «печеночная недостаточность» объединяют симптомокомплекс, связанный с различными нарушениями функции печени, в результате которых развивается несоответствие между потребностями организма и функциональными возможностями печени.
Основные функции печени (детоксикация, синтетическая, регуляция метаболических процессов) нарушаются в разной степени. Если изолированно нарушается белковообразующая функция печени — это синдром печеночно-клеточной недостаточности. Оценивается печеночно-клеточная недостаточность по уровню альбумина крови. При нарушении одной или нескольких функций функциональные возможности могут компенсироваться или прогрессировать до развития комы. В связи с этим нет единого определения «печёночная недостаточность». Одни авторы считают печеночной недостаточностью любое нарушение ее функции, а другие полагают, что этот термин правомочен только в случае развития печеночной энцефалопатии — осложнение декомпенсированной печеночной недостаточности.
Причиной декомпенсации функций является массивный некроз гепатоцитов при токсическом, вирусном или ишемическом повреждении первоначально здоровой печени, или обострение хронического заболевания печени, когда в силу каких-либо причин (кровотечение, операция на печени по поводу цирроза или опухоли) развивается острая декомпенсация хронического заболевания. Развитие печеночной недостаточности свидетельствует о том то, что из функционирования выпало более 75-80% печеночных клеток. Нарушается детоксикационная функция органа и ряд токсических веществ (индол, аммиак, скатол, фенол, жирные кислоты) поступают в системный кровоток, вызывая развитие энцефалопатии и комы.
Печеночная недостаточность чаще всего развивается на фоне острых и хронических вирусных гепатитов. На втором месте среди причин у мужчин стоит алкогольное поражение печени с развитием цирроза. Острая печеночная недостаточность у женщин связана большей частью с вирусным гепатитом Е, особенно при беременности, увеличивая смертность до 25%. В данной статье мы рассмотрим симптомы этого состояния и основные направления коррекции его.
Патогенез
В основе патогенеза данного состояния лежит массивное повреждение печеночных клеток (некроз), в результате чего нарушаются функции печени и других органов — прежде всего ЦНС, легких, почек, гемодинамики, перфузии тканей и развитие метаболического ацидоза. В конечном счете развивается тяжелая полиорганная недостаточность. Некроз является результатом гипериммунного ответа на повреждающий фактор. Процесс распространяется, вовлекая большое количество здоровых гепатоцитов, и имеет характер цепной реакции с развитием массивного повреждения. Тяжесть печеночной недостаточности зависит от количества поврежденных гепатоцитов и от продолжительности периода их гибели. Если ранее считалось, что механизм гибели клеток печени заключается в развитии некроза, то сейчас рассматривается и изучается другой механизм их гибели, а именно — апоптоз (то есть самопрограммируемая смерть клеток). Выявлено, что при выраженных повреждениях клеток развивается некроз, а при незначительных — преобладает апоптоз.
Поскольку печень принимает участие в углеводном, жировлм и белковом обменах, синтезе витаминов при нарушении ее функции все эти показатели изменяются. Нарушения углеводного обмена характеризуются склонностью к гипогликемии, что связано с уменьшением количества гликогена в печени. Гипогликемия у больных проявляется головокружением, слабостью и различными вегетативными расстройствами. Нарушения жирового обмена проявляется нарушением синтеза триглицеридов, холестерина, фосфолипидов, желчных кислот, липопротеидов. В крови снижается уровень липопротеидов и холестерина, а в кишечнике возникает дефицит желчных кислот. Нарушения белкового обмена проявляется уменьшением альбуминов в крови, синтез которых резко снижается. Дефицит их приводит к появлению гипергидратации тканей и отеков (при портальной гипертензии появляется асцит). Также уменьшается синтез α и β-глобулинов. Диспротеинемия влечет снижение альбумино-глобулинового коэффициента.
Нарушается синтез важных факторов свертывания, что влечет развитие кровоточивости. Протромбиновый индекс служит маркером тяжести недостаточности печени — чем он ниже, тем тяжелее ее поражение. Нарушается синтез транспортных белков, что вызывает развитие железодефицитной и В12-дефицитной анемии. Нарушается и синтез витаминов, в частности витамина А и В6. Возникают гормональные расстройства в связи с дефицитом транспортных белков и в связи с нарушением преобразования гормонов в печени.
Поскольку аминокислоты не используются при синтезе белка, их количество в крови увеличивается (гипераминоацидемия) и увеличивается выделение их с мочой (почки не в состоянии реабсорбировать их и вернуть в кровоток). Чем больше нарушена функция печени, тем больше уровень аммиака в крови (это токсичный конечный продукт белкового обмена), поскольку печень является главным органом обезвреживания этого продукта и не доводит процесс метаболизма его до образования мочевины.
Ослабление антитоксической функции выражается в снижении обезвреживания также токсических продуктов — индол, скатол, нитробензол, фенол, путресцин, которые поступают из кишечника. Ослабление печеночных макрофагов снижает барьерную функцию печени: в кровь попадают антигены, микробы, токсины, иммунные комплексы, поэтому часто у таких больных развиваются инфекционные, аллергические и иммунные заболевания. Даже развивается токсемия, сопровождающаяся высокой температурой, лейкоцитозом, гемолизом эритроцитов, почечной недостаточностью и появлением эрозий в кишечнике. Воздействие токсических веществ на головной мозг (преимущественно аммиака) угнетает процессы в нем, вызывая печеночную энцефалопатию, переходящую в кому.
Классификация
В зависимости от скорости развития печеную недостаточность разделяют на:
- Острую.
- Хроническую.
Острая печеночная недостаточность характеризуется быстро прогрессирующим поражением и сопровождается высоким процентом смертельных исходов. Существует также другой термин, определяющий острую печеночную недостаточность — «фульминантная печеночная недостаточность», а также «сверхострая» и «подострая». Все они обозначают быстроразвивающееся нарушение функции ранее здоровой печени и развитие энцефалопатии. Острая форма проявляется выраженной коагулопатией (нарушение свертываемости крови) и различной степенью печеночной энцефалопатии. При сверхостром течении признаки энцефалопатии появляются через 1-7 дней после появления желтухи, при остром она появляется от 8-28 дней, а при подостром — через 4-12 недель.
Острая печеночная недостаточность развивается при вирусных гепатитах, отравлении ядами, промышленными токсинами, суррогатами алкоголя, лекарственными препаратами, поражении вирусом герпеса и цитомегаловирусом, вирусом Коксаки, септицемии при абсцессе печени, переливании иногруппной крови. При своевременном лечении эта форма может быть обратимой.
Хроническая печеночная недостаточность встречается при циррозах печени, опухолях этого органа. Также хроническая недостаточность возможна при электролитных нарушениях и развивается после операций портосистемного шунтирования.
Развивается медленно — несколько недель или месяцев. Однако, наличие провоцирующих факторов (употребление алкоголя, желудочное кровотечение сопутствующая инфекция, переутомление, удаление большого объема асцитической жидкости или прием высоких доз мочегонных препаратов) быстро вызывает развитие печеночной комы.
Выделяют следующие стадии недостаточности печени:
- Начальная (или компенсированная).
- Выраженная (характеризуется декомпенсацией функции печени).
- Терминальная.
Также различают виды:
- Абсолютная и относительная печеночная недостаточность (она появляется на фоне перегрузки печени).
- Тотальная — при ней снижаются все функции печени.
- Парциальная — имеет место нарушение отдельных функций.
- Малая печеночная недостаточность — протекает без энцефалопатии.
- Большая печеночная недостаточность протекает с энцефалопатией.
Причины
Причины развития хронической недостаточности:
- Цирроз.
- Опухоли.
- Паразитарные заболевания печени (альвеококкоз).
- Тяжелые формы прогрессирующих хронических гепатитов.
- Склерозирующий холлангит.
Факторы, провоцирующие печеночную недостаточность при хронических заболеваниях:
- Прием алкоголя.
- Избыточная нагрузка белком.
- Физические нагрузки.
- Потеря жидкости в следствие диареи, рвоты, приема диуретиков или удаления асцитической жидкости.
- Кровотечение с развитием анемии и гиповолемии.
- Переливание крови.
- Хирургические вмешательства.
- Прием бензодиазепина, антидепрессантов, морфина.
Если говорить об острой печеночной недостаточности, то ее вызывают:
- Прием лекарственных препаратов. Гепатотоксичными являются нитрофураны, парацетамол, барбитураты, рифампицин, ингаляционные анестетики, хлорпромазин, сульфаниламиды.
- Лекарственные поражения протекают по-разному: от бессимптомного повышения печеночных ферментов до острой недостаточности и цирроза печени. Известно, что гепатотоксичной является суточная доза парацетамола 10 г, но случаи развития почечной недостаточности могут наблюдаться при приеме 3-4 г в сутки. Случаи острой недостаточности печени встречаются при лечении цефотаксимом, цефтриаксоном, цефазолином, цефуроксимом, а также фторхинолонов (ципрофлоксацин, левофлоксацин). Самым гепатотоксичным из сульфаниламидов является сульфасалазин. Чаще всего гепатотоксические реакции при приеме сульфаниламидов протекают легко, но зарегистрированы случаи фульминантной недостаточности после применения ко-тримоксазола. Также стоит указать цитостатики, применяемые у онкологических больных, которые нередко приводят к печеночной недостаточности.
- Отравление гепатотропными ядами (тетрахлорэтаном, фосфор, четыреххлористый углерод, нитраты толуола, мышьяк, дихлорэтан, хлороформ).
- Травмы печени.
- Отравления грибами.
- Септические состояния.
- Обширные ожоги, септический аборт, шок.
- Вирусные повреждения печени.
- Аутоиммунный гепатит, который характеризуется быстро прогрессирующим тяжелым течением.
- Тромбоз печеночных вен и артерий.
- Ишемическое повреждение печени при остром инфаркте миокарда, остановке сердца и длительном периодом реанимации.
Симптомы печеночной недостаточности
Общие признаки печеночной недостаточности, характерные для мужчин и женщин:
- Желтуха, которая связана с тем, что печень не в состоянии метаболизировать билирубин. Ее появление считается неблагоприятным признаком, поскольку свидетельствует об обширном поражении ее ткани. Чем выше показатель билирубина, тем у больного тяжелее недостаточность.
- Землисто-серый цвет кожи с желтушностью.
- Плохое зрение в темноте, что является показателем нарушения обмена витаминов.
- Тошнота, рвота, плохой аппетит, слабость и быстрая утомляемость.
- Печеночные ладони (пальмарная эритема) — симметричное покраснение ладоней, особенно в области возвышения первого пальца. При надавливании покраснение исчезает и снова быстро появляется после прекращения воздействия.
- Малиновый гладкий за счет атрофии сосочков язык.
- Сосудистые звездочки — ангиомы, от которых в виде лучей отходят мелкие веточки сосудов. Они появляются на коже шеи, лица, плеча, кистей и туловища. Выявляются сосудистые звездочки (их называют телеангиэктазии) на слизистых оболочках рта.
- Постоянное повышение температуры при декомпенсированном циррозе отмечается у трети больных. Это связано с попаданием бактерий из кишечника через портосистемные коллатерали в ток крови. В терминальной стадии печеночной недостаточности возможно развитие септицемии.
- Развитие асцита отмечается при прогрессирующем фиброзном поражении органа и развитии портальной гипертензии. Асцит также связан со снижением уровня альбуминов.
- Желудочно-кишечное кровотечение, кровотечения носа, глотки или мест инъекций.
- Аритмии (фибрилляция, желудочковые экстрасистолы), миокардит, перикардит, брадикардия, отёк лёгких свидетельствуют о декомпенсированной печёночной недостаточности.
- Печеночный запах.
- Двигательные расстройства и нарушение психики — это признаки развивающейся энцефалопатии.
- Почечная недостаточность.
Имеются также половые особенности:
- У мужчин выявляют увеличение молочных желез (гинекомастия односторонняя или двухсторонняя), импотенцию, атрофию яичек. Также появляется женский тип оволосения, исчезновение волос на груди, животе и подбородке. Это связано с тем, что печень утрачивает способность инактивировать эстрогены и они в избытке накапливаются у мужчин.
- Симптомы у женщин характеризуются уменьшением роста волос на лобке, снижается влечение, атрофируется матка и молочные железы, также отмечается нарушение менструального цикла.
В начальной стадии печеночной недостаточности состояние больных остается удовлетворительным, имеется невыраженная диспепсия (тошнота, рвота). Показатели функции печени незначительно изменены. На выраженной стадии появляются значительная слабость, желтуха, лихорадка, диспепсический синдром, гиповитаминоз, отеки, геморрагические проявления.
Характерны глубокие нарушения обмена веществ, дистрофические явления в различных органах, выраженное истощение. Признаки наступающей печеночной комы. В терминальной стадии отмечается выраженная слабость, желтуха, печеночный запах изо рта, зуд, отеки, асцит. Возможно развитие септической лихорадки. После этого развиваются гипотермия и снижается давление. Рефлексы снижены, лицо маскообразное, клонические судороги и мышечные подергивания. Изменяется ритм дыхания, реакция зрачков исчезает и развивается прекома и кома.
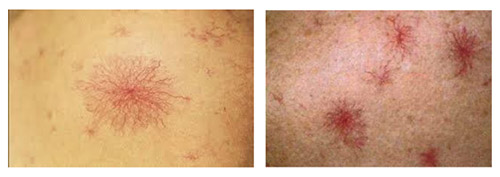
Ангиомы
Прекома проявляется спутанностью сознания, делирием, тремором рук и век, нарушениями речи, повышением рефлексов, расстройством почерка. На электроэнцефалограмме — замедления α-ритма и появляются σ-волны. При печеночной коме сознание отсутствует, лицо становится маскообразным, появляется печеночный запах, исчезает реакция на раздражители, появляются клонические судороги, нарушается функция сфинктеров, происходит остановка дыхания.
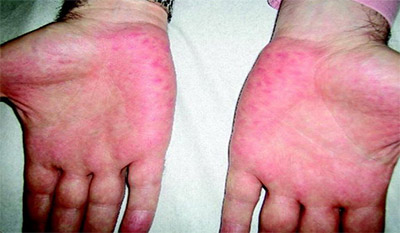
Печеночные ладони
Анализы и диагностика
Диагностика печеночной недостаточности основывается на биохимических клинических и электроэнцефалографических данных:
- Увеличивается уровень билирубина (прямого и непрямого).
- Повышается уровень АСТ, АЛТ и щелочной фосфатазы.
- Увеличивается уровень остаточного азота, аммиака и других токсических продуктов.
- Снижается содержание альбумина в крови.
- Увеличен показатель тимоловой пробы.
- Снижается уровень фибриногена, натрия, калия и холестерина.
- Снижение количества тромбоцитов.
- Уменьшение уровня факторов свертывания крови.
- Гипогликемия из-за увеличения уровня инсулина.
- Серологические тесты на вирусные гепатиты.
- Аутоиммунные маркеры.
Иногда применяется инструментальный метод исследования — гепатография, который проводится с препаратом бенгальский розовый. По тому как изменяется скорость и степень поглощения печенью бенгальского розового делают вывод о степени печеночной недостаточности.
Лечение печеночной недостаточности
Лечение этого состояния включает:
- Лечение основного заболевания.
- Инфузионная терапия для устранения волемических и водно-электролитных нарушений.
- Снижение уровня аммиака в крови.
- Лечение коагулопатии (применяют гемостатический препарат аналог витамина К-Менадион 300 мг в день).
- Борьба с отеком мозга (мочегонные препараты внутрь и осмотический диуретик Маннит внутривенно).
- Ограничение поступления белка (белок ограничивается до 30-40 г, жиры до 60 г в день, а углеводы до 200 г).
- При острой печеночной недостаточности проводят очищение кишечника для уменьшения всасывания продуктов гниения. Внутривенно вводят жидкости до 3000 мл в день. Это может быть раствор Глюкозы, Неогемодез, 30% Маннит, Рефортан, Гелофузин, Стабизол. Для устранения нарушений гемостаза переливают плазму, а при анемии — эритроцитарную массу.
При вирусном гепатите В назначают аналоги нуклеозидов: Ламивудин, Энтекавир, Тенофовир, Телбивудин, которые дают хорошие результаты. Аналоги нуклеозидов назначают непродолжительно. При гепревирусных гепатитах проводится лечение ацикловиром (10-30 мг на кг веса в сутки). При недостаточности печени, причиной которых стали вирусные гепатиты А, Е и С, противовирусные препараты не рекомендуется назначать. При лекарственном поражении парацетамолом назначают активированный уголь (1 г/кг веса в течение первого часа). Его назначают как можно раньше, если с момента приема парацетамола прошло меньше 4-х часов. В последующем переходят на введение N-ацетилцистеина.
При отравлении грибами лечение начинают с промывания желудка, введения через зонд активированного угля. Он связываете амотоксин (яд грибов), что дает лучшую выживаемость больных. Затем проводится инфузионная терапия для восполнения водно-электролитного состава крови.
Дополнительные методы лечения предусматривают назначение гепатопротекторов на основе силимарина — биологически активные вещества расторопши. Действие силимарина (препарты Карсил, Дарсил, Гепарсил, Легалон, Силарсил) основывается на способности его противостоять захвату α-аманитина (наиболее ядовитый токсин) печеночными клетками. Однако препарат эффективен, если его принять в первые 48 часов после отравления грибами. Силимарин назначается по 30-40 мг на кг веса в день, курс его приема 3-5 дней. Часто прием силимарина дополняют введением N-ацетилцестеина.
Лечение печеночной недостаточности при аутоиммунных гепатитах предусматривает назначение глюкокортикостероидов (Преднизолон 40-60 мг в день). Если у пациента есть показания и возможности проведения ранней трансплантации печени, то ее выполняют даже во время приема глюкокортикостероидов.
При хронической печеночной недостаточности важно:
- Соблюдение диеты с ограничением белка 20-40 г в день.
- Введение раствора глюкозы.
- Введение в кишечник антибиотиков (Неомицин, Ванкомицин), которые будут подавлять образование аммиака бактериями в кишечнике.
- Дезинтоксикационная терапия (до 2,5-3 л различных растворов).
- Препараты для уменьшения в крови аммиака.
Гипераммониемия наблюдается у больных при хронических заболеваниях печени на стадии до появления цирроза. Учитывая роль аммиака в развитии печеночной энцефалопатии, медикаментозная тактика должна быть направленная на все звенья образования и абсорбции аммиака в кишечнике и нейтрализацию его в печени и крови. Выделяют три группы препаратов, которые:
- уменьшают поступление аммиака из кишечника (дисахариды, невсасывающиеся антибиотики, подавляющие микрофлору, очищение кишечника);
- связывающие аммиак в крови (фенилацетат натрия и бензоат натрия);
- обезвреживают аммиак в мышцах и печени (препарат Гепа-Мерц с активным веществом L-орнитин-L- аспартат).
Для подавления флоры, которая продуцирует аммиак, назначают антибиотики (Ванкомицин, Ципрофлоксацин). Прием антибиотиков сочетают с высокими клизмами, которые максимально очищают толстую кишку. Санация кишечника проводится для удаления азотсодержащих веществ, и она особенно важна при появившихся желудочно-кишечных кровотечениях. Также с целью уменьшения содержания аммиака в кишечнике применяют лактулозу (препараты Дюфалак, Нормолакт, Гудлак, Порталак), которые назначают внутрь до 30-120 мл в день или вводят в прямую кишку).
Лактулоза является синтетическим дисахаридом, который подавляет активность аммониегенных бактерий и способствует уменьшению в кишечнике аммиака. Препарат, который усиливает метаболизм аммиака — L-орнитин -L-аспартат. В зависимости от состояния больных могут назначаться препараты эти препараты внутривенно (Орнилатекс, Ларнамин, Орницетил) или внутрь (Орнитин-Канон, Гепа-Мерц). Последний назначают по 3 г внутрь 3 раза в день в течение месяца, а по 10 дней ежемесячно еще три месяца. Такая схема является эффективной для снижения уровня аммиака. При прогрессировании энцефалопатии больные должны занимать положение с приподнятым головным концом, им проводится интубация трахеи. Для снижения внутричерепного давления назначается Маннит внутривенно.
Доктора
Лекарства
- Гепатопротекторы: Карсил, Дарсил, Гепарсил, Легалон, Силарсил.
- Гипоаммониемические средства: Орнилатекс, Ларнамин, Орницетил, Орнитин-Канон, Гепа-Мерц.
- Инфузионные растворы: раствор Глюкозы, Неогемодез, Маннит, Рефортан, Гелофузин, Стабизол.
- Антибиотики: Неомицин, Ванкомицин, Ципрофлоксацин.
Процедуры и операции
Накапливающиеся токсические вещества, значительно нарушают функцию многих органов, вызывая полиорганную недостаточность. Часто медикаментозная и инфузионная терапия оказываются малоэффективными, поэтому для замещения функции печени используют экстракорпоральные методы детоксикации:
- Гемо- или плазмасорбция с использованием сорбентов (угольных или полимерных).
- Плазмаферез.
- Гемофильтрация.
- Гемодиализ.
- Процедура MARS (молекулярная адсорбирующая рециркулирующая система).
- Процедура HepaWash.
Целью экстракорпоральных методов лечения является замещение функции печени, пока не произойдет регенерация ее клеток или ожидание до плановой трансплантации печени. Больным с печеночной энцефалопатией III и IV стадий показана трансплантация печени.
Диета

Диета при гепатите
- Эффективность: лечебный эффект через неделю
- Сроки: 6 и более месяцев
- Стоимость продуктов: 1400-1450 рублей в неделю

Диета при циррозе печени
- Эффективность: лечебный эффект через 3-4 месяца
- Сроки: пожизненно
- Стоимость продуктов: 1600-1800 руб. в неделю
При печеночной недостаточности отмечается ухудшение неврологической симптоматики и выраженности энцефалопатии, если увеличена белковая нагрузка. Поэтому, пациентам показано значительное снижение белкового компонента (мясо, рыба, яйца, молочные продукты) в рационе до 20-40 г в день. В зависимости от степени гипераммониемии даже прибегают к полному исключению белка и рацион больного составляют только углеводы, а энергетическая ценность рациона должна быть более 1500 ккал/в день. Соблюдение диеты приводит к уменьшению образования токсинов и аммиака в толстой кишке и снижению гипераммониемии.
В тяжелых случаях невозможно полноценно обеспечить питание больного, поэтому проводят парентеральное питание для обеспечения потребности в энергии. Вводятся концентрированные растворы (20-40%) Глюкозы, жировые эмульсии (Липофундин, Интралипид, Липовеноз) и растворы аминокислот для внутривенного введения (Аминостерил Гепа, Аминоплазмаль Гепа).
Профилактика
Профилактика острой недостаточности функции печени заключается в профилактике инфекционных заболеваний и токсических поражений органа. С этой целью важно соблюдение личной гигиены и половой гигиены, что исключает заражение вирусными гепатитами, соблюдение мер безопасности при работе с токсичными веществами, строгое соблюдение доз препаратов и отказ от приема химических препаратов без особой надобности. Профилактика хронической недостаточности функции печени предусматривает лечение заболеваний печени, проведение профилактических курсов приема гепаторотекторов, постоянное соблюдение диеты, санаторно-курортное лечение. Большую роль играет борьба с алкоголизмом.
Последствия и осложнения
Частыми осложнениями у больных с ОПН и ХПН являются:
- Изменения со стороны сердечно-сосудистой системы: увеличивается сердечный выброс и кровоток по воротной вене, развивается портальная гипертензия, что сопровождается расширением вен внутренних органов.
- Кровотечения из желудочно-кишечного тракта.
- Печеночная энцефалопатия. Она осложняет течение острого некротизирующего гепатита и терминальной стадии всех хронических заболеваний печени. Нервно-психические нарушения при печеночной энцефалопатии обратимы при правильном и своевременном лечении.
- Развитие комы при отсутствии своевременного лечения печеночной энцефалопатии.
- Повышение внутричерепного давления.
- Отек мозга — тяжелое осложнение ОПН. Он вызывает ишемическое повреждение мозга и длительно сохраняющийся неврологический дефицит у выживших больных. В худших случаях отек вызывает вклинение мозга и смерть больного.
Прогноз
Прогноз при острой недостаточности зависит от своевременной диагностики, выяснения повреждающего фактора и раннего начала лечения. Выживаемость любого больного зависит от способности данного органа к регенерации, но ее предсказать невозможно. Исход непредсказуем в каждом случае.
Причинами смерти больных становятся кровотечения, отек мозга, дыхательная, почечная и сердечная недостаточность, а также инфекционные осложнения, которые отмечаются у 80% больных. Больные подвержены бактериальной и грибковой инфекции. У 70–80% больных с острой недостаточностью печени на вскрытии обнаруживается вклинение мозга.
Без трансплантации печени смертность при молниеносной печёночной недостаточности составляет 70%. Если причиной являются гепатит А и отравление парацетамолом, то смертность не более 50%. Выживаемость больных в коматозном состоянии и выраженным нарушением свертываемости без пересадки печени не более 10%.
Эндогенная форма печеночной энцефалопатии характерна для фульминантной недостаточности печени, имеет очень быстрое течение и плохой прогноз. Экзогенная форма печеночной энцефалопатии свойственна хроническим заболеваниям (например, цирроз), при которых образуются портокавальные анастомозы, протекает хронически и прогноз при относительно сохранной функции лучше.
Список источников
- М.А. Макарова, И.А. Баранова. Основные гепатологические синдромы в практике врача-интерниста /Consilium Medicum. 2017; 19 (8): 69–74.
- С.П. Лукашик, И.А. Карпов Острая печеночная недостаточность у взрослых: этиология, клинические проявления, методы коррекции / Архивъ внутренней медицины. — № 3.— 2017 С.171-181
- Майер К.-П. Гепатит и последствия гепатита. - М.: ГЭОТАР - МЕД., 2001.
- Буеверов А.О. Печеночная энцефалопатия: клинические варианты и терапевтические возможности//Российский журнал гастроэнтерологии, гепатологии и колопроктологии, 2003,№5, С 46-52.
- Журавель С.В. Острая печёночная недостаточность // Consilium Medicum. – 2004. – Vol. 6, № 6. – C. 26-31.





 Карсил
Карсил Неомицин
Неомицин Легалон
Легалон














Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...