Ангиома
Общие сведения
Под термином «ангиома», как правило, объединяют одиночные и множественные аномалии (доброкачественные опухоли) из клеток эндотелия и эпителия кровеносных (гемангиомы) и лимфатических (лимфангиомы) сосудов. Этот термин используется для обозначения множества разнородных доброкачественных образований с локализацией в различных органах и тканях.
Морфологически ангиома представляет собой расширенные кровеносные/лимфатические сосуды, формы и размеры которых значительно различаются. Склонны к быстро прогрессирующему росту. В ряде случаев имеет место спонтанная регрессия гемангиом. Преимущественная локализация — голова, шея и верхняя половина туловища (до 80% случаев). В большинстве случаев заболевание носит врожденный характер и чаще встречаются у детей, удельный вес которых в структуре этой группы достигает 70-80% врожденных новообразований.
Клетки опухоли обладают высокой митотической активностью, увеличение размеров ангиомы происходит за счет разрастания и прорастания сосудов опухоли в прилегающие ткани с одновременным их разрушением. Сосудистая опухоль представляет собой потенциальный источник кровотечения, которое может начаться даже при незначительной ее травматизации. Кроме этого, сосудистые опухоли могут изъязвляться и инфицироваться.
Гемангиомы не метастазируют, но часто рецидивируют. Сосудистые опухоли могут развиваться в любых тканях и на всех участках тела. Соответственно с учетом локализации выделяют ангиомы покровных тканей (кожи/подкожной клетчатки, слизистых оболочек полости рта и гениталий), внутренних органов (печени, легких, почек), опорно-двигательного аппарата (костей, мышц), структур нервной системы (в головном и спинном мозге).
Сосудистая опухоль представляет собой потенциальный источник кровотечения, которое может начаться даже при незначительной ее травматизации. Кроме этого, сосудистые опухоли могут изъязвляться, воспалятся с развитием тромбозов/флебитов и инфицироваться. Гемангиомы покровных тканей — это видимый косметический дефект. Гемангиомы во внутренних органах зачастую приводит к нарушениям важных функций организма (дыхания, мочеиспускания, питания, зрения, дефекации).
Кавернозные ангиомы, развивающиеся в костной ткани таза, черепа, позвоночника, длинных трубчатых костях сопровождаются болями, корешковым синдром, патологическими переломами, деформацией скелета. Ангиомы мозга могут приводить к субарахноидальному кровоизлиянию, нарушению психической деятельности, эпилепсии.
Частота встречаемости ангиом в общей человеческой популяции определяется, прежде всего, видом, ангиомы. Так, гемангиома новорожденных (ювенильная гемангиома) выявляется у 2-10 % детей в первый год их жизни. При этом, выявлена достоверная коррекция степени зрелости детей и частотой гемангиом.
Так, у недоношенных детей, вес которых при рождении не превышал 1500 г частота гемангиом достигает 15%, а у детей с весом менее 1000 г их частота возрастает до 22-30%. Гемангиомы у девочек встречаются в 3–5 раз чаще, чем у мальчиков. При этом, 40% всех новообразований у детей подвергаются регрессии в возрасте до 5 лет и 75% — до 7 лет. Гемангиомы тел позвонков в различных отделах позвоночного столба встречаются в 1,5-11 % популяции. Гемангиома головного мозга — 0,3%-0,5% населения, а некоторые формы, например, синдром Стерджа-Веберна всего на уровне 1 случая на 100 тыс. населения.
Патогенез
Однозначного ответа на патогенез гемангиом и процессов, способствующих ускорению пролиферации эндотелиальных клеток не существует. Доказано, что изменения регуляции ангиогенеза (развитие новых кровеносных сосудов) в клетках новообразования происходят на разных стадиях развития гемангиомы. Установлено, что в пролиферативной фазе основными факторами, стимулирующими процесс ангиогенеза, является сосудистый эндотелиальный фактор роста (VEGF) который отвечает за митогенную активность клеток гемангиом и хемоаттрактантный моноцитарный протеин. VEGF — это гликопротеин, являющийся важнейшим стимулятором ангиогенеза в различных по характеристикам тканях, который непосредственно влияет на процесс развития новых кровеносных сосудов и оказывает существенную сосудистую поддержку (выживание незрелых кровеносных сосудов).
Именно гиперэкспрессия VEGF индуцирует процессы опухолевого ангиогенеза. Регуляция уровня VEGF осуществляется такими факторами окружающей среды, как давление, рН и концентрация кислорода. Эти факторы опосредованно через VEGF — стимуляцию способствуют развитию плейотропных реакций, позволяющих клеткам эндотелия сосудов мигрировать, пролиферировать, собираться в трубки, формируя тем самым связанную сосудистую сеть, а сосудам — выживать и усиливать проницаемость своих стенок. Уровень выработки VEGF — фактора прогрессивно снижается после рождения и достигает минимальных показателей в большинстве тканей у взрослых лиц.
В развитии гемангиом выделяют несколько фаз (рис.1):
- Пролиферативную — характерен прогрессирующий рост новообразования. Гистологически характеризуется прогрессирующим ростом количества эндотелиальных и тучных клеток, которые и стимулируют рост сосудов, формируя множество синусоидальных сосудистых каналов.
- Фазу остановки роста.
- Иволютивную (фаза ранней и поздней инволюции) — характеризуется регрессией гемангиомы, в процессе которой происходит редукция ангиогенеза, снижение активности тучных клеток, разрушение эндотелиальных клеток и расширение васкулярных каналов.
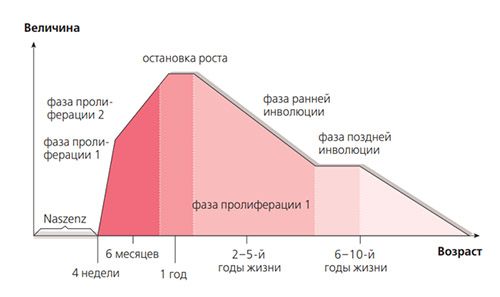
Фазы развития ангиом
Переход от одной фазе к другой регулируется факторами, оказывающим влияние на процесс ангиогенеза и коллагенообразования, что приводит к морфологическим изменениям ткани опухоли (сосудистый фактор эндотелиального роста А, факторы зрелости эндотелия CD31, фибробластный фактор роста, тканевые ингибиторы металлопротеиназ, моноцитарный хемоактивный протеин-1, матриксная металлопротеиназа, интерлейкин, коллагеназы 4 типа и другие). Теоретически способствовать возникновению гемангиомы может как уменьшение ингибиторов ангиогенеза, так и увеличение выработки стимулирующих факторов.
Классификация
Классификация ангиом базируется на различных признаках. В зависимости от вида сосудов различают гемангиомы (опухоли кровеносных сосудов) и лимфангиомы (опухоли лимфатических сосудов).
По гистологическому признаку различают:
- Мономорфные ангиомы — образования, происходящие из однотипных клеток сосудистой стенки артерий/вен (гемангиоперицитомы, лейомиомы, гемангиоэндотелиомы).
- Полиморфные ангиомы — образования, сочетающие разные клетки стенки артерии или вены.
По типу строения опухоли выделяют:
- Простую (капиллярную) гемангиому — образуется в результате разрастания клеток эндотелия новообразованных мелких венозных/артериальных сосудов и капилляров. Преимущественная локализация — кожа и слизистые оболочки любой части тела. Артериальные проявляются в виде ярко-красного пятна, а венозные — синюшно-багрового пятна различных размеров. Образует морщинистую папулу, которая поднимается над поверхностью кожи.
- Кавернозная (пещеристая) гемангиома — образуются в расширенных кровеносных сосудах, состоит из широких губчатых полостей, которые заполнены кровью и продуктами ее распада. Приводит к замедлению кровотока. Преимущественная локализация — внутри органов (мозг, печень, глаза). Внешне представляет собой узел с бугристой поверхностью мягко-эластической консистенции багрово-синюшного оттенка.
- Ветвистая ангиома— представляет собой сплетение расширенных извилистых капиллярных стволов. Преимущественная локализация — кожа лица.
- Комбинированные гемангиомы — сочетание простой и кавернозной формы.
- Кистозная ангиома — развиваются преимущественно в брыжейке кишечника и на шее, представлена в форме эластичных кист.
- Бациллярный ангиоматоз— образуется в результате заражения бактериями рода Bartonella. Морфологическую основу проявлений бартонеллеза на коже составляет аномальная пролиферация эндотелиальных клеток, выступающих в просвет поверхностно расположенных капиллярных сосудов с развитием ангиоматоза кожи на любом участке тела.
- Лимфангиома — относительно редкий тип ангиом. Различают простую форму, представляющую собой расширенные тканевые щели, заполненные лимфой и выстланные эндотелием. Выглядят как плоские бесцветные утолщения в мышцах губ и языка, при пальпации безболезненные. Пещеристая форма представляет собой многокамерные полости, которые образованны лимфатическими сосудами и имеющую толстые стенки из мышечной и фиброзной ткани. Визуально заметна в форме припухлости без четких границ красновато-желтоватого цвета с локализацией на губах и щеках. Кистозные лимфангиомы — образованы по типу хилезных кист. Встречаются преимущественно в забрюшинной клетчатке, в брыжейке кишечника, области шеи, в паху. При присоединении вторичной инфекции могут вызывать длительную лимфорею.
По форме различают плоские, серповидные, узловые, звездчатые ангиомы.
Причины появления ангиомы
Достоверные причины появления ангиом до настоящего времени не найдены. Однако, по существующим данным они имеют врожденный характер и связаны с нарушением регуляции процесса ангиогенеза у плода на ранней стадии беременности (5–8 неделя) и обусловлены утратой сигналов, ингибирующих ангиогенез или преобладанием сигналов, ингибирующих апоптоз или способствующих ангиогенезу. То есть, у плода развивается нарушение процесса перехода артериол в венулы, в результате чего образуется артериовенозная мальформация (артерия напрямую связана с веной). Потенциально инициирующим фактором может служить гипоксия плаценты. В редких случаях выявлялись соматические мутации в некоторых генах — факторах роста сосудов: рецептор фактора роста фибробластов (FGFR-4), тромбоцитарный фактор роста β (PDGF-β). В случае спонтанно развивающихся гемангиом на некоторых хромосомных участках 5q31–33 обнаруживалась «утрата гетерозиготности».
Предполагается, что такие факторы, как сильные постоянные стрессы, обширные и частые травмы, употребление алкоголя в период беременности, прием некоторых лекарственных препаратов способных повлиять на рост ангиомы.
Симптомы
Клиническая симптоматика ангиом зависит от целого ряда факторов: вида ангиомы, места ее расположения, скорости роста и размеров, характера. Ниже дана характеристика отдельных видов ангиом.
Ангиома головного мозга
Выделяют несколько типов сосудистых нарушений головного мозга – артериовенозные, кавернозные, капиллярные телеангиоэктазии и венозные гемангиомы. Могут развиваться в любой части головного мозга, но в отличии от артериовенозных ангиом, которые вызваны высокоскоростным кровотоком из артерий в вены для других типов новообразований характерный низкий кровоток. При этом, для них характерно вовлечение в процесс только одного вида сосудов.
Наибольшую опасность представляют артериовенозный тип нарушений, которые могут проявляться по геморрагическому типу (встречается в 70% случаев) и торпидному типу. При геморрагическом типе размер клубка переплетенных сосудов незначительных размеров, в отличии от торпедного типа, при котором узел сосудов значительно больших размеров, который получает кровоснабжение от средней мозговой артерии. Эффект сосудистых нарушений в головном мозге обусловлен несколькими факторами:
- «синдромом обкрадывания» мозговой ткани;
- давлением образования на мягкую и твердую оболочки головного мозга;
- кровоизлиянием в ткань/структуры мозга.
Неврологическая симптоматика варьирует в широком диапазоне и определяется локализаций и размером сосудистого образования. При поражении жизненно важных структур (таламус, мозжечок, ствол мозга) могут отмечаться головокружения, головные боли, тошнота, рвота, нарушения зрения, мышления, речи, ориентации в пространстве и контроле движений, тремор, судороги.
Венозная ангиома головного мозга
Такое образование состоит из патологически расширенных вен. Множественные ВА встречаются редко (в 2,5 — 9% случаев), чаще это единичные образования, локализующиеся преимущественно в белом веществе больших полушарий/мозжечка. Обнаруживаются в основном случайно при МРТ/КТ. Формирующие сосудистое образование вены имеют форму лучей, наподобие головы медузы, колеса велосипеда. Венозные ангиомы микроскопически представлены расширенными венозными каналами с утолщёнными и гиалинизироваными стенками. В атипичных случаях может присутствовать артериальный компонент.
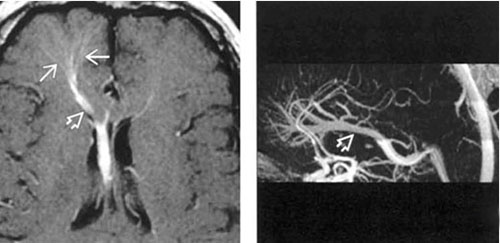
Венозная ангиома головного мозга
При венозных ангиомах функции сосудов практически не нарушены, часто протекают бессимптомно или со слабо выраженной неврологической симптоматикой. Так венозная ангиома правой лобной доли может проявляться в виде головокружения, головной боли в передней области головы, слабостью, тошнотой, нарушения речи, парезов, нарушения чувствительности, однако чаще протекает бессимптомно.
Инсульт при венозной ангиоме правой лобной доли — чрезвычайно редкое явление. Риск кровоизлияния очень низок и по данным разных авторов варьирует в пределах 0,22%-0,34% случаев в год. На энцефалограмме — часто определяется повышенная судорожная активность с наличием локальных эпилептиформных нарушений в правой височной области.
Кавернозная ангиома головного мозга
Клиническая симптоматика в значительной степени зависит от локализации каверном. Наиболее типичными из являются припадки эпилептического типа и развивающиеся очаговые неврологические симптомы, которые могут возникать на фоне общемозговой симптоматики и при отсутствии таковой. Основными жалобами являются субъективные неспецифические симптомы в виде головных болей. Эпилептические припадки возникают преимущественно у пациентов с супратенториальными каверномами. Течение эпилептического синдрома варьирует от очень редких приступов до часто возникающих припадков разной длительности и интенсивности с постепенным формированием фармакорезистентности.
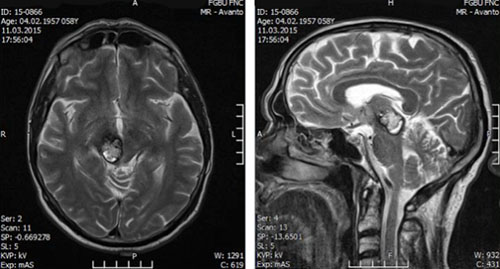
Очаговые симптомы характерны для каверном с локализацией в глубинных отделах (ствола мозга ствола мозга/мозжечка) и диэнцефальной области больших полушарий, включающие бульбарные/псевдобульбарные симптомы и выраженные глазодвигательные расстройства.
В большинстве случаев кавернозная ангиома протекает в различных сочетаниях и степени выраженности эпилептических и очаговых проявлений. Неврологический дефицит в виде нарушений сознания, гемипареза, как правило является следствием кровоизлияния, риск возникновения которого по различным данным, колеблется в пределах 4,0-23,5, а риск повторного кровоизлияния составляет в среднем 30%.
Ангиома спинного мозга
Неврологические проявления ангиомы спинного мозга чрезвычайно вариабельны и определяются локализацией сосудистой опухоли и ее типом:
- Неврологические симптомы артериовенозной гемангиомы сосудов спинного мозга могут напоминать поперечный миелит, рассеянный склероз, компрессию, спинальный инсульт. Гемангиома этого типа чаще развивается в поясничном и нижнегрудном отделах спинного мозга. В большинстве случаев заболевание начинается с синдрома прогрессирующего неполного поражения спинного мозга и сопровождаться симптоматикой двустороннего вовлечения спиноталамических/кортико-спинальных путей и задних столбов в проявлениях различной степени выраженности и сочетаниях. Практически у всех пациентов развивается парапарез с невозможностью/затруднениями в ходьбе. В ряде случаев этот синдром может проявляться эпизодически и протекать подостро, по клинике напоминая рассеянный склероз. Около 50% пациентов жалуются на корешковые боли или боли в спине, которые могут вызывать перемежающуюся хромоту. Иногда больные отмечают резкие, четко локализованные боли в спине. Также характерно изменение выраженности неврологических симптомов и интенсивности болей в определенных положениях тела или при нагрузке. У ряда пациентов под воздействием артериовенозных ангиом развивается миелопатия (нарушение проводимости спинного мозга), которой сопутствует синдром медленно прогрессирующего интрамедуллярного поражения спинного мозга.
- Кавернозные гемангиомы спинного мозга встречаются относительно редко. Жалобы и симптоматика зависят от уровня расположения кавернозной гемангиомы эпидурального пространства относительно уровня спинного мозга. Преимущественно это жалобы, обусловленные сдавлением нервных корешков и/или спинного мозга — жалобы на нарастающую слабость, боль в спине, нарушение чувствительности (онемение) в ногах и руках. Кавернозные гемангиомы спинного мозга имеют склонность к кровотечению, что может усилить сдавление спинного мозга, острую неврологическую симптоматику. Если гемангиома не сопровождается кровотечением и медленно растёт, неврологические симптомы могут носить хронический характер в форме радикулопатии. Реже отмечается дисфункция мочевого пузыря.
Ангиома кожи или красная родинка
У взрослых встречается довольно часто, но прогрессирует редко. Достигая размеров 20-30 мм, она не является угрозой для здоровья. Но гемангиома кожи лица или других открытых участков тела представляет косметический дефект. В редких случаях красная родинка на теле при частых повреждениях может нагнаиваться или кровоточить, тогда стоит вопрос об удалении. Также ангиомы могут локализоваться на слизистых оболочках. По строению и внешнему виду красные родинки отличаются. Различают несколько видов:
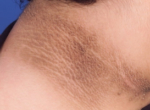
- Простая капиллярная — представляет собой пятно пурпурного или багрового цвета, образованное густой сетью переплетенных капилляров, плоское или выступающее над уровнем кожи. При надавливании оно бледнеет. Эта форма наиболее часто встречается (90-96% случаев) и характеризуется разрастанием новых сосудов и прорастанием в окружающие ткани.
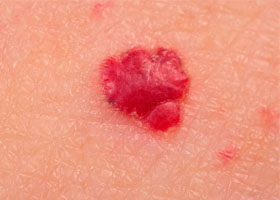
Фото ангиомы кожи (простая форма)
- Кавернозная — выглядит синюшно-багровым или фиолетовым подкожным узлом, упругим и эластичным наощупь с неровными очертаниями и шероховатой поверхностью. Небольшая часть узла возвышается над кожей, а основная расположена в толще ткани (проникает в подкожную клетчатку и в мышцы).
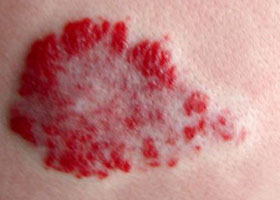
Кавернозная ангиома
Важно то, что при наклонах туловища опухоль увеличивается (усиливается приток крови) и уменьшается при возвращении туловища в обычное положение. Точно также она уменьшается в размерах при давлении на нее, но быстро восстанавливается. Кавернозное образование рассматривается как этап развития простой капиллярной ангиомы с образованием каверн (полостей). Кровь, находящаяся в них, образует мелкие тромбы в виду замедленного тока. Тромботические массы со временем прорастают соединительной тканью с формированием перегородок. Опасность этой формы заключается в склонности к кровотечениям при травмировании.
- Комбинированная ангиома рассматривается как промежуточная стадия между капиллярной и кавернозной. Это распространенное ярко-красное образование, не имеющее четких очертаний, которое возвышается над кожей. Поверхность бугристая и неровная, в некоторых местах отмечается переход в глубокие ткани.
- Отдельно стоит выделить кожный ангиоматоз, который развивается при редком инфекционном заболевании — болезни кошачьих царапин (БКЦ).
Бациллярный ангиоматоз
Характерен для атипичного течения доброкачественного лимфоретикулеза (болезнь кошачьих царапин). Встречается у пациентов старше 60 лет или иммуноскомпрометированных лиц (ВИЧ инфицированных). Течение болезни кошачьих царапин доброкачественное и часто проходит самостоятельно, но у данной группы лиц заболевание осложняется вовлечением сосудов кожи и отдаленных лимфатических узлов.
Доброкачественный лимфоретикулез возникает у лиц, контактировавших с кошками — все заболевшие отмечают наличие царапин или укусов. Возбудителями являются внутриклеточные микроорганизмы рода Bartonella. Резервуаром инфекции являются кошки — у них заболевание протекает бессимптомно. Возбудитель кошкам передается блохами. У человека имеется большая вероятность заражения от котят до 1 года, поскольку они чаще бывают инфицированы. Большая часть случаев инфицирования человека приходится на осенне-зимний период.
Через 3-7 дней после заражения формируются красно-коричневые папулы 3-5 мм, которые со временем наполняются мутным содержимым. После их вскрытия образуются язвочки и корочки. Через три недели, когда высыпания проходят, значительно увеличиваются лимфоузлы — от 1 до 8-10 см. Это характерный симптом болезни. Наиболее часто поражаются локтевые, шейные, подмышечные, подчелюстные и бедренные лимфатические узлы. Они плотные, болезненные и над ними гиперемирована кожа. Лимфаденопатия разрешается самостоятельно в течение 2-4 месяцев, но иногда продолжается до 12 месяцев. Нередко лимфоузлы нагнаиваются и образуются свищи, поэтому возникает необходимость их вскрытия. Помимо этого, больного беспокоит недомогание, слабость, отсутствие аппетита, повышенная температура, головная и суставная боль.
В организме человека бартонеллы внедряются в эндотелиальные клетки сосудов. Особенностью возбудителя является способность стимулировать разрастание клеток эндотелия и мелких капилляров, что приводит к ангиоматозу. В местах прикрепления бартонелл формируются скопления микроорганизмов, возникает воспалительная реакция с последующим разрастанием эндотелия сосудов.
Бациллярный ангиоматоз протекает с образованием безболезненных сосудистых образований (одиночных или множественных) в виде коричневатых папул на ножке, которые локализуются на различных участках тела. Образования разрастаются, возвышаются над кожей и иногда достигают величины фасоли. Поверхность их покрыта истонченным эпителием, при повреждении которого появляется кровоточивость. Иногда узелки могут быть пигментированными (имеют черный цвет) и покрыты чешуйками с едва различимым присутствием кровеносных сосудов.
При подкожном расположении сосудистых разрастаний образуются узловатые сплетения в виде глубоких узлов с покраснением кожи над ними. Узлы могут изъязвляться и инфицироваться. Бациллярный ангиоматоз кожи должен рассматривается как маркер поражения внутренних органов (печень, желудок, тонкий и толстый кишечник).
Следует упомянуть отдельные врожденные синдромы, характеризующиеся сочетанным ангиоматозом: нервной системы, кожи, глаз и даже внутренних органов.
Синдром Гиппеля-Линдау
Это системный церебровисцеральный ангиоматоз: ангиомы мозжечка сочетаются с гемангиомами спинного мозга, сетчатки глаз и множественными кистами почек, легких и поджелудочной железы, феохромоцитомой или почечноклеточной карциномой. На коже лица встречаются ангиоматозные невусы. Сосудистые опухоли могут быть доброкачественными и злокачественными. Кардинальными признаками синдрома является ангиома сетчатки и ангиобластома мозжечка. Преимущественное ангиоматозное поражение мозжечка обозначают опухолью Линдау, а ангиоматоз сетчатки — опухоль Гиппеля.
Болезнь Гиппеля-Линдау наследственная и обусловлена мутациями генов. Возраст, при котором может проявиться заболевание, колеблется от младенчества до 70 лет. У лиц с генной мутацией заболевание развивается к 65 годам с вероятностью 95%. Это заболевание встречается у лиц мужского пола. Для него характерно прогрессирующее течение: в детском возрасте протекает благоприятно, но в 35–40 лет приобретает злокачественное течение.
Клиническая картина чаще всего развивается в 18-50 лет, хотя в детском возрасте могут наблюдаться нарушения зрения, поскольку наиболее раннее проявление болезни — ретинальная ангиома. Ангиомы сетчатки представляют собой скопления ангиобластных клеток, но клинически проявляются при выраженном росте опухоли. При поражении сетчатки обнаруживаются расширенные сосуды глазного дна, застойные диски зрительных нервов. На поздних стадиях заболевания может развиться отслойка сетчатки, кровоизлияния в стекловидное тело и глаукома. Начало неврологических расстройств отмечается в 20-40 лет. В зависимости от локализации процесса появляются головокружение, головная боль, рвота и тошнота.
Выявляется пошатывание при ходьбе, нарушения координации, скандированная речь. Поражение внутренних органов характеризуется различными аномалиями. Чаще всего при синдроме Гиппеля-Линдау обнаруживается поликистоз почек, опухоли надпочечников или гипернефромы. Именно эти поражения приводят к летальному исходу. Кисты в поджелудочной железе и печени не проявляют себя и обнаруживаются случайно при компьютерной томографии внутренних органов.
Синдром Стерджа-Вебера
Это врожденный ангиоматоз мозговых оболочек и кожи, а также поражение глаз (глаукома). Обычно ангиоматоз лица и мозговых оболочек находятся на одной стороне. Триада синдрома («пламенеющий невус», нарушения зрения, неврологическая симптоматика) наблюдается у пятой части больных.
Характерным и ярким признаком синдрома Стерджа-Вебера являются ангиоматозные изменения кожи лица. Врожденное сосудистое пятно локализуется в области скулы и под глазницей. Со временем оно может увеличиваться в размерах.
Сосудистые пятна плоские, вишнево-красного цвета и исчезают при надавливании, что говорит о сосудистом их происхождении. Иногда они приподняты над кожей в виде клубничной ягоды. Ангиомы могут быть в виде мелких рассеянных очагов или сливаться в большое пятно, который называют «пламенеющий невус». Ангиоматоз иногда охватывает полость носа, рта и глотку. В 40% сосудистые образования на лице сочетаются с поражением сосудов туловища и конечностей.
Наличие ангиоматоза верхнего века указывает на повреждение мозга. Ангиоматоз мягкой мозговой оболочки чаще всего локализуется в затылочных и заднетеменных отделах. В 75%-85% случаев он клинически проявляется эпилептическими припадками, которые появляются на первом-втором году жизни.
Характерны эпиприступы по джексоновскому типу — судороги конечностей, противоположных по расположению ангиоматоза оболочек мозга и кожи лица. После каждого приступа возникает преходящий гемипарез, который со временем нарастает. У ребенка отмечается атрофия конечностей этой половины и отставание роста. В раннем возрасте развивается гидроцефалия, сама эпилепсия приводит к задержке развития психики и со временем нарастает умственная отсталость.
Со стороны глаз наблюдаются ангиомы сосудистой оболочки глаза (хориоидные ангиомы), колобомы (дефект структур глаза), глаукома, которая встречается у трети больных. В последствии глаукома вызывает помутнение роговицы.
Анализы и диагностика
Диагностическое обследование включает:
- МРТ с магниторезонансной ангиографией;
- компьютерную томографию;
- ангиографию.
Самым точным методом является МРТ, позволяющая выявить особенности строения мальформации и изменения ткани вокруг нее. Специфичность данного обследования составляет 96%. За счет повторных кровоизлияний сосудистое образование имеет яркое ядро и темное кольцо вокруг.
По данным КТ определяются округлые очаги, диаметр которых от 1 до 3–5 см. При внутримозговой гематоме выявляется дислокация срединных структур головного мозга. Часто обнаруживаются кальцификаты, а иногда — полностью кальцифицированные сосудистые образования, которые называют «мозговой камень». При контрастировании отмечается незначительное накопление контрастного вещества. При невозможности проведения МРТ, компьютерная томография используется как быстрый метод диагностики кровоизлияния из сосудистого образования.
Информативность ангиографии минимальная. Но метод используется для дифференциального диагноза периферической аневризмы и каверномы.
При локализации гемангиом в телах позвоночника высоко информативны:
- рентгенография;
- КТ, МРТ;
- спинальная ангиография.
При локализации ангиом в телах позвонков рентгенологическое обследование выявляет исчерченность тел позвонка, очаги распада и склероза костной ткани, появление ячеистой структуры кости («медовые соты»).
Компьютерная томография выявляет поражение тела позвонка в виде ячеистой структуры со склерозированными грубыми трабекулами. При МРТ тел позвонков обнаруживается «пятнистый» высокий сигнал (в Т1 и Т2). По данным спинальной ангиографии обнаруживали усиленную васкуляризацию образования, питание которого осуществляется из межреберных артерий.
Лечение
Многообразие форм и локализаций ангиом требуют различных методов лечения или их сочетаний. Кожная гемангиома носит характер больше косметического дефекта. При локализации ее на веках, носу, ушной раковине, слизистой полости рта, помимо косметических проблем, возникают еще и нарушения функций этих органов. Методы лечения можно разделить на медикаментозные (общее воздействие на ангиогенез) и локальные (хирургические и аппаратные).
Медикаментозное лечение рекомендуется только при быстром росте образования, расположении в зоне сосудисто-нервного пучка, обширности поражения, риске сдавления жизненно важных органов или наличии выраженного косметического дефекта. Проводится гормонами, цитостатиками, интерферонами и бета-блокаторами.
Гормональная терапия эффективна у детей первого полугодия жизни. Механизм действия сводится развитию межсосудистой соединительной ткани и повышение коллагенообразования. Образованная соединительная ткань сдавливает сосуды, они атрофируются и запустевают, что в конечном счете ведет к исчезновению сосудистых образований.
Продолжительность курса — 28 дней. После перерыва в 2 месяца возможно проведение повторных курсов. Некоторым больным достаточно два курса лечения гормонами, а некоторым — четыре. Уже после первой недели лечения отмечаются признаки уменьшения ангиом и их побледнение. К окончанию курса прекращался рост образований, и они уменьшались в объеме, появлялись бледные участки здоровой кожи. Прежде всего на гормонотерапию реагируют возвышающиеся участки образований. При высокой эффективности этого метода (98%) полного косметического результата достичь невозможно, поэтому применяются и другие методы.
Из интерферонов применяются интерфероны альфа 2а и 2в, которые обеспечивают обратное развитие опухоли за счет подавления продукции коллагена. Индукторы интерферона могут быть использованы местно в виде мази (Имиквимод). Однако длительное (3-4 месяца) применение мази вызывает раздражение и изъязвление кожи. Применение цитостатиков не нашло должного распространения, поскольку они обладают рядом побочных действий, в том числе и возможностью провоцировать ангиосаркомы.
Достаточно эффективным оказалось применение бета-адреноблокаторов внутрь (Пропранолол, Атенолол). Их действие заключается в сужении сосудов, остановке процессов ангиогенеза и провоцировании гибели клеток аномально разросшихся сосудов. Лечение проводится не менее полугода с постепенным снижением дозы. При поверзностных и небольших по размерам гемангиомах могут применяться крем (2% Пропраналол и 0,5-1% гель Тимолол) в течение 5-6 месяцев. В ряде случаев необходима комбинация с другими методами лечения. Из побочных действий следует указать бронхоспазм, урежение пульса, снижение давления, снижение уровня сахара.
Используется также компрессионная терапия — постоянная и периодическая. Сдавление сосудистого образования вызывает запустение сосудов, повреждение сосудов и тромбоз. Все эти факторы способствуют обратному развитию опухоли.
Доктора
Лекарства
- Гормональные препараты: Преднизолон.
- Блокаторы β-адренорецепторов: Пропранолол, Атенолол, Ацебутол, Тимолол.
Процедуры и операции
Для локального лечения наружных ангиом применяется:
- хирургическое иссечение (применяется реже по сравнению с другими более современными и эффективными методами);
- криодеструкция;
- СВЧ деструкция;
- СВЧ криодеструкция;
- лазерная коагуляция;
- склерозирующие методики;
- радиоволновая хирургия;
- рентгенотерапия.
Криодеструкция
Кратковременное воздействие хладоносителя на участок пораженной кожи. Используется жидкий азот (-1960 С), воздух (-1800 С), или углекислый газ («сухой лед» -790 С).
Показания:
- кавернозная ангиома (расположена под кожей);
- красная родинка (простая гемангиома, расположенная поверхностно, размером до 2 см).
Успеха достигают в 100% случаев с хорошими косметическими и эстетическими результатами. Проводится амбулаторно. Специальной подготовки не требуется, проводится без анестезии, бескровный метод. Время воздействия — 20-30 секунд для поверхностных гемангиом, и 10-15 секунд для образований слизистых оболочек. Возможно одновременное лечение нескольких ангиом, но общей площадью не более 10 см 2. При локализации в местах, подверженных травмированию (промежность, ягодицы), площадь однократного воздействия не более 5 см 2.
При крупных и обширных опухолях лечение проводят в несколько этапов с перерывами 10-21 день. Перерывы делаются для уменьшения местной реакции в области криовоздействия. Лечение начинают с периферии — это предупреждает распространение опухолевого процесса и быстро ограничивает рост.
Выраженный перифокальный отек бывает при криовоздействии в области лица, век, слизистой губ. На третий-четвертый день образовывается сухая корочка, а эпителизации под струпом происходит в течение 3-4 недель. Осложнения наблюдаются крайне редко, но все же бывают и связано это с отсутствием контроля над глубиной воздействия. Поэтому в некоторых случаях возможно появление рубцов.
СВЧ-криодеструкция
При глубокорасположенных или объемных образованиях проводят криоусиление предварительным СВЧ-воздействием в течение 3-5 минут, а потом криодеструкцию.
Лазерное лечение
Дает хорошие результаты при капиллярных мальформациях. Используются коротковолновые лазеры и длинноволновые. Первый вид лазеров имеет глубину проникновения 2 мм и эффективен для коагуляции мелких поверхностных сосудов. Длиноволновые проникают на глубину 6-7 мм и применяются при объемных и глубокорасположенных гемангиомах. Лазерное облучение нагревает сосуды, вызывая «взрыв» их, сокращение сосудов и внутрисосудистый тромбоз. Проводят 8-9 обработок.
Преимуществами этого метода является то, что можно контролировать глубину воздействия, поэтому имеется минимальный риск травмирования тканей и образования рубцов, короткий период заживления. На третий день в области обработки появляется корочка, которая через неделю отходит, обнажая розовое пятно. Через время пятно становится коричневатым, а через два-три месяца кожа приобретает обычный цвет. Возможно сочетанное применение Лазер + склерозирование (крем на основе Сиролимуса).
Склеротерапия
Для лечения небольших и глубокорасположенных гемангиом лица и носа успешно применяется склеротерапия. Введение 70% спирта или 1-3% тетрадецил-сульфата натрия вызывает асептическое воспаление и тромбирование сосудов. На месте инъекции возникает отек, который самостоятельно исчезает через 6 дней. Недостатком является болезненность и повторное введение препарата (не менее 10 раз), таким образом лечение более длительное.
Диатермокоагуляция
Применяется значительно реже при небольших ангиомах, если они располагаются в труднодоступных местах и нельзя воспользоваться другими методами.
Локальная СВЧ-гипертермия
Применяется при обширных и глубоких образованиях околоушной области. В образование вводится датчик (игла), который нагревает опухоль до температуры 43-44 С и в течение 5-6 минут. Метод не вызывает отеков, при необходимости может выполняться несколько раз.
Рентгенотерапия
Это высокоэффективный метод лечения детей 3-8 месяцев, поскольку в этом возрасте чувствительность к ионизирующему излучению ангиомной ткани очень высока. Обеспечивает излечение с полным восстановлением кожи. Близкофокусная рентгенотерапия может применяться для лечения ангиом области орбиты, где другие методы использовать затруднительно или невозможно. Также можно лечить простые сосудистые образования большой площади. Метод сложен и для получения эффекта требуется длительное время. Суммарная доза облучения для ребенка составляет 2000 рад — она дает хорошие косметические результаты в 67% случаев.
При этом нужно учитывать, что рентгеновские лучи при длительном применении неблагоприятно воздействуют на растущий организм: вызывают облысение волосистой части головы, тормозят рост ребенка, вызывают атрофию кожных покровов и незаживающие трофические язвы.
Оперативное удаление
Сосудистая опухоль головного или спинного мозга при быстром росте и сдавлении окружающих тканей, наличии осложнений в виде кровоизлияния подлежит удалению. Применяется:
- микрохирургическое удаление;
- радиолучевая терапия (протонный луч, гамма-нож, кибер-нож);
- эмболизация сосудов образования;
- пункционная вертебропластика.
При традиционном хирургическом вмешательстве полностью иссекаются гемангиомы. Необходимо их полное удаление поскольку в противном случае возможны постоянные осложнения в виде кровоизлияний. Вмешательство проводится, если образование располагается поверхностно, имеет небольшие размеры и его удаление не сопряжено со значимым повреждением тканей. Удаление каверномы проводится единым блоком или фрагментами. Глубоко расположенные невозможно устранить, поскольку имеется риск повреждения важных структур.
При глубоко расположенных сосудистых образованиях головного мозга используется эндоваскулярная эмболизация. К питающему сосуду подводится пластиковый катетер, через который в просвет вводится вещество, закупоривающее его просвет (сополимер винилэтиленового спирта). В результате устраняется патологический кровоток. При этом важно сохранить коллатеральные пути для снабжения здоровых участков мозга. Метод не имеет самостоятельно применения и используется как дополнение к радиохирургическому/хирургическому лечению. Эта комбинированная терапия все чаще применяется и находит больше сторонников. Подготовительная эмболизация крупных мальформаций значительно снижается риск кровоизлияний после хирургических вмешательств. Среди недостатков отмечают техническую сложность этой операции.
Радиохирургическое лечение (или стереотаксическая радиохирургия) включает техники гамма-нож и кибер-нож. Основным показанием к этому методу являются сосудистые образования размером до 3 см. На патологическое образование воздействуют слабой радиацией из нескольких точек, без повреждения окружающих тканей. Лечение безболезненное и высокоточное. Доза рассчитывается индивидуально и зависит от глубины и объема образования. Под воздействием радиации сосуды мальформации подвергаются некрозу, тромбозу и облитерациии (срастаются), но на это может уйти несколько месяцев (лет) — эффект наступает отсрочено, а за это время может произойти кровоизлияние. Наибольшего успеха при этом методе достигают при образованиях < 4 см3.
Не исключается опасность разрыва сосудов и ишемии ткани мозга. Это рассматривается как отрицательный момент лечения, а также имеется риск постлучевых осложнений. При крупных образованиях применяют «ступенчатую» лучевую терапию в два этапа — это ограничивает радиационные осложнения, но достигается большая частота окклюзий сосудов. Первоначально применяют низкодозовое облучение, а повторное облучение через 2-4 года. Повторный сеанс кибер-ножа устраняет остаточную мальформацию и увеличивает вероятность полного «закрытия» сосудов. Положительным моментом лечения является неинвазивность — лечение без разрезов и травмы тканей мозга.
При локализации процесса в позвоночнике
Длительное время для лечения применялась лучевая терапия, которая вызывала лучевой некроз образования и приостановку его роста. Лучевая терапия имеет недостатки: большая лучевая нагрузка, лечение не предупреждает возникновение компрессионного перелома позвоночника, не восстанавливает целостность пораженного позвонка, большое количество осложнений (радиационные плекситы и миелиты), опасно применение у молодых лиц и беременных.
Введение в гемангиому 96% спирта (алкоголизация) через несколько месяцев вызывало у пациентов остеонекроз тела позвонка с компрессионным переломом и сдавлением спинного мозга. В результате приходилось выполнять открытое вмешательству на позвоночнике.
Эмболизация цианакриловым клеем не нашла широкого распространения из-за высокой технической сложности и опасности. Открытые вмешательства выполняют при распространении опухоли со сдавлением спинного мозга. Радикальное удаление сосудистого образования тела позвонка сопровождаются значительной кровопотерей и нарушением функции позвоночно-двигательного сегмента после операции.
Выход был найден в виде пункционной вертебропластики: пораженный позвонок пунктируется и заполняется рентгенконтрастным костным цементом. Это стало переломным в тактике лечения агрессивных гемангиом. Костный цемент подавляет рост опухоли и стабилизирует тело позвонка. Выполняется операция как отдельная методика или в составе комбинированных вмешательств. Этот метод отличается высокой эффективностью и незначительным количеством осложнений.
Что же касается ангиом кожи, то этот метод хирургического удаления приемлем при локализации их на «закрытых» участках тела. Как корригирующий метод используется для удаления избытка кожи после спонтанного регресса туберозной гемангиомы.
У детей
Гемангиома новорожденных (ювенильная гемангиома) — частая опухоль этого возраста, встречающаяся у 10 из 100 малышей. Развивается в период от 2-х недель до 3-х месяцев. Чаще встречаются у девочек и у недоношенных. Возникают в следствие аномального образования сосудов в эмбриональном периоде (6-10 недель беременности) при нарушении ангиогенеза.
Провоцирующим фактором является гипоксический стресс в эмбриональном периоде, что подтверждается частым развитием этой патологии при патологической беременности. В этот период ингибиторы ангиогенеза матери сдерживают разрастание опухоли, а после рождения активность клеток сосудистого образования увеличивается и гемангиомы быстро проявляются.
У детей чаще встречаются простые кожные образования или подкожные кавернозные. Как правило, они не опасны для жизни, но отличаются быстрым прогрессирующим ростом, разрушают окружающие ткани и наносят косметический ущерб, особенно при локализации на лице и голове.
При локализации в важных органах могут нарушаться зрение и слух, нарушаться дыхание при локализации в дыхательных путях. Многие авторы считают, что у детей необходимо как можно раньше начинать лечение, поскольку в таком случае имеется наилучший прогноз для выздоровления. Недоношенность ребенка — это не противопоказание к раннему началу лечения.
Особенно это важно при образованиях, отличающихся быстрым ростом и непредсказуемостью «поведения». Иногда точечное образование щеки у ребенка в течение 2-3 недель превращается в обширную ангиому сложной локализации, захватывая околоушную область. Кроме того, сосудистые опухоли имеют склонность к изъязвлению, кровотечению и инфицированию. В таком случае течение заболевания продолжительное.
Универсального метода лечения этой патологии у детей нет. Используются различные методы и их комбинация. Наименьшую проблему в плане лечения представляют простые гемангиомы, а сложные по анатомической локализации — наибольшую.
Диета при ангиоме

Диета 15 стол
- Эффективность: лечебный эффект через 2 недели
- Сроки: постоянно
- Стоимость продуктов: 1600-1800 рублей в неделю
При данном заболевании специальной диеты не существует. Больные придерживаются общего стола — Диета 15 стол.
Профилактика
Причины развития новообразований точно не установлены, поэтому не существует и мер профилактики, которые наверняка позволили бы избежать этого заболевания. Учитывая то, что предпосылки развития патологии возникают в период внутриутробного развития, беременная может снизить риски ее возникновения. Беременная женщина должна вести здоровый образ жизни: отказаться от употребления алкоголя, консервантов и прочих вредных веществ, не подвергать себя повышенной инсоляции и контакту с инфекционными больными.
Считается, что развитие приобретенных кожных ангиом (особенно множественных венозных) могут спровоцировать повышенная инсоляция и злоупотребление солярием.
Вторичная профилактика у больных с таким диагнозом направлена на предупреждение различных осложнений:
- контроль артериального давления;
- отказ от вредных привычек;
- дозирование физических нагрузок, которые могут спровоцировать повышение давления и кровоизлияние;
- контроль эмоций и избегание стрессовых ситуаций;
- полноценный отдых и здоровое питание.
Последствия и осложнения
Рост ангиомы ведет к сдавливанию тканей головного или спинного мозга. Возможны следующие осложнения:
- ухудшение/потеря слуха и зрения;
- головная боль;
- болевой вертеброгенный синдром;
- эпилептические приступы;
- повышение артериального давления;
- нарушение координации движений;
- ухудшение речи;
- парезы;
- разрыв стенок сосуда и кровоизлияние в окружающие ткани.
Последствия кровоизлияния в мозг зависят от степени повреждения структур мозга в зоне кровоизлияния. Наиболее опасно кровоизлияние в область «красного ядра» и «черной субстанции», где расположены центры, отвечающие за движения, зрительные и речевые функции. Пропитывание миелиновых волокон и ганглиев делает прогноз очень серьезным: у 75% больных после кровоизлияния сохраняется неврологический дефицит от умеренной степени до выраженной. Через 3 месяца некоторые больные все равно умирают, а у многих остается выраженная степень инвалидизации.
Прогноз
Своевременно предпринятые меры по удалению патологических сосудистых образований, когда это возможно (при ангиомах 1-2-го класса риска) делают прогноз благоприятным. Рост ангиомы останавливается и ликвидируется патологическая симптоматика. При ангиомах 3-го класса риска лечение, а соответственно и прогноз, более сложные. Образования имеют глубокое внутримозговое расположение, и представляют угрозу для жизни. Наиболее целесообразный вариант — радиохирургическое вмешательство.
Радиохирургический исход в виде полной облитерации сосудов достигается только у 50% пациентов. Риск повторных кровоизлияний с грубой неврологической симптоматикой и инвалидизацией выше при наличии измененных сосудов.
При артериовенозных мальформациях 4-5-го классов риска прогноз крайне сложен. У больных имеется высокий риск внутримозгового кровоизлияния и развитие синкопальных состояний, а попытка устранения сосудистого образования практически безуспешна. Таким больным проводится консервативное лечение, а ангиографическая эмболизация рассматривается как жизнеспасающая операция, но предыдущие кровоизлияния все равно приводят больного к инвалидизации. Иногда заболевание сопровождается множественными осложнениями, которые становятся причиной летального исхода.
Список источников
- Гераськин А.В., Шафранов В.В., Исакова Ю.Ф. Пороки развития сосудов и доброкачественные опухоли// Детская хирургия: национальное руководство. — М.: ГЭОТАР-Ме-диа, 2009. — С. 1042-1063.
- Кожевников Е.В., Маркина Н.В., Кожевников В.А. Диагностика и лечение обширных комбинированных гемангиом и гемангиом сложной анатомической локализации у детей // Детская хирургия. — 2009. — № 6. — С. 31-34.
- Педаченко Е.Г., Кущаев С.В. Пункционная вертебропластика. — Киев: А.Л.Д., 2005. — С. 173-229.
- Зозуля Ю. А., Слынько Е. И. Спинальные сосудистые опухоли и мальформации. Киев: ООО «УВПК Эксоб», 2000. 379 с.
- Пащенко Ю.В., Вивчарук В.П., Пащенко К.Ю. Гемангиомы у детей: современные тенденции и перспективные направления лечения // Медицина неотложных состояний. – 2011. - №6 (37).





 Преднизолон
Преднизолон Тимолол
Тимолол














Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...