Кератоакантома кожи
Общие сведения
Опухолевидные поражения кожи — часто встречающиеся образования. Большой процент перехода доброкачественных в злокачественные опухоли является проблемой медицины. Кератоакантома — доброкачественная опухоль из плоского эпителия кожи. Она характеризуется быстрым ростом, сходна по гистологии с плоскоклеточным раком кожи, но в то же время отличается от последнего тем, что может самостоятельно регрессировать. Причем, регрессирует спонтанно она в типичных случаях, а в атипичных переходит в плоскоклеточный рак. В связи с этим атипичные формы считаются предраковым заболеванием.
Впервые болезнь была описана в конце XIX в. И за этот период времени применялись разные термины — роговой моллюск, сальный, псевдокарциноматозный моллюск, но на основании гистоморфологического изучения данную опухоль предложили называть кератоакантомой. Пик заболеваемости приходится на 50–70 лет. Данная опухоль чаще встречается у пожилых, болеет преимущественно мужчины. Располагается образование на открытой области тела, слизистой рта и редко — под ногтевой пластиной.
Поскольку образование сходно с плоскоклеточным раком, оно рассматривается как предраковое и у трети больных отмечается трансформация в плоскоклеточный рак. Кератоакантомы имеют общие признаки с карциномой — наличие атипичных клеток, инфильтративный рост и метастатическое распространение опухоли (редко). Учитывая это, пациенты нуждаются в соответствующем лечении и наблюдении. Если кератоакантому трудно отличить от рака кожи, то лечение проводится по протоколу плоскоклеточного рака.
Патогенез
Кератоакантома развивается из гиперплазированного эпителия волосяного фолликула и связанного с ним сальной железы. Появление опухоли на слизистой рта связывают с сальными железами, которые расположены эктопично во рту. В развитии опухоли имеют значение генетические факторы, нарушение иммунных механизмов и воздействие на этом фоне неблагоприятных факторов (рентгеновские лучи, солнечное облучение, высокая температура, химические агенты). Под воздействием этих факторов происходят изменения в коже, которые протекают в несколько стадий:
- I стадия — в эпидермисе образуется углубление, которое заполняется роговыми массами. Роговые массы окружены эпидермисом как «воротничок». В подлежащую дерму от образования отходят эпидермальные тяжи, базальная мембрана сохранена.
- II стадия — в основании кратера определяется эпителиальная гиперплазия и глубокие тяжи в дерме. В этих тяжах обнаруживают признаки атипии, а в дерме — отек и воспалительная реакция. Инфильтрат проникает в эпидермальные тяжи. Это состояние рассматривается как предрак.
- III стадия — нарушается целостность базальной мембраны, эпидермальные выросты распространяются глубже, а плоскоэпителиальные клетки отшнуровываются. Нарастает полиморфизм ядер, появляется патологическое ороговение и «роговые жемчужины» — признаки плоскоклеточного ороговевающего рака.
На I—II стадии возможна регрессия опухоли — роговая пробка уменьшается, прекращается пролиферация эпидермиса и базальный слой нормализуется. В инфильтрате увеличивается количество фибробластов, которые вырабатывают коллаген и эластин и в последующем формируется рубец. Изменения при множественной и солитарной кератоакантоме одинаковы, но в первом случае пролиферация и атипия не так выражены.
Классификация
По внешнему виду и размером опухоли различают:
- Солитарная или одиночная. Это наиболее распространенная форма, размер которой 3–5 см, поражает лицо или кожу кур.
- Гигантская. Характеризуется большими размерами (до 15–20 см).
- Множественные (генерализованные). Достаточно редкая форма, связанная со снижением иммунитета и наследственной предрасположенностью. Образования при этой форме расположены рядом и могут сливаться в большой очаг.
С клиникой точки зрения выделяют атипичные и типичные формы кератоакантомы. К атипичным формам относят:
- Стойкая. Эта форма не отличается от типичной, но ее развитие занимает больше года.
- Гигантская. Похожа по проявлениям на типичную, но имеет больший диаметр (более 3 см). Опухоль располагается на тыльной поверхности кисти, носу и щеках, имеет овальную форму. Отличается быстрым ростом и распространяется вертикально. Чаще встречается у женщин.
- Грибовидная. По виду это плоский или выпуклый узел с гладкой поверхностью.
- «Кожный рог». Опухоль и роговые массы выглядят как кожный рог высоко выступают над кожей.
- Мультинодулярная. Эта форма образуется при слиянии нескольких кератоакантом. Роговые кратеры, которые вначале имеют вид изолированных, позже сливаются и образуют псевдоязву.
- Центробежная. Это редкий вариант опухоли с горизонтальным ростом, при этом одновременно происходит заживление в центре, где образуется рубцовая ткань. Начинается заболевание с мелких папул, превращающихся в бляшки. Эти кератоакантомы чаще одиночные и крупные (достигают 20 см).
- Подногтевая. Считается редкой агрессивной формой, встречающейся у нестарых мужчин. Поражается I палец кисти. Развитию опухоли в большинстве случаев предшествует травма. Опухоль быстро растет, беспокоит болью и разрушает кость. Начинается с покраснения и припухлости пальца, потом постепенно нарастает боль. Быстро прогрессирующий процесс приводит к тому, что ногтевая пластинка отделяется от ложа, а на поверхности образуется узел с коркой.
- Плоская бляшковидная. Высыпания напоминают бляшку без выраженного кратера. По поверхности образования равномерно распределены кератотические массы. Продолжительность эволюции такая же как и у типичных опухолей.
- Кератоакантома на слизистых. Локализуется на десне, языке, щеке, твердом небе или конъюнктиве глаз. Опухоль выглядит твердым/мягким узлом с гладкой красной поверхностью, который не спаян с окружающими тканями. В центре узла есть вдавление.
- Множественная (тип Фергюссона-Смита). Возникает в молодом возрасте. Внезапно на туловище, руках и ногах появляются большое количество элементов (несколько сотен). Внешне многие похожи на солитарные опухоли. Течение длительное со спонтанным регрессированием и рецидивами.
- Эруптивная (тип Гржебовски). Сотни-тысяч мелких папул (до 2–3 мм) появляются в 50–60 лет. Папулы имеют телесный цвет и расположены на лице, руках и туловище, пациентов беспокоит зуд. Также могут поражаться веки, головка полового члена, слизистая рта и гортани. В центре элементов есть гиперкератотические пробки. Элементы сыпи проходят все стадии роста до инволюции и одновременно выявляются высыпания на разных стадиях развития. Разрешение элементов происходит в течение 3–6 месяцев и на месте разрешившихся отмечаются рубцы или участки депигментации. Течение длительное, волнами.
Нужно отметить, что большинство атипичных кератоакантом протекают длительно и волнообразно, редко самостоятельно исчезают и в 18% переходят в плоскоклеточный рак. В связи с этим пациенты должны тщательно наблюдаться онкологом.
Типичная кератоакантома кожи имеет следующие стадии:
- фаза роста (пролиферации) — красноватая папула или узелок имеют гладкую поверхность и быстро растут;
- зрелая стадия — узелок приобретает кратероподобное углубление, которое заполнено роговыми массами;
- стадия регресса — узелок с роговыми массами становится плоским, роговые массы отпадают (отшелушиваются), а на месте образования остается белый рубец.
Причины
Кератоакантома кожи развивается в следствие многих причин (иногда совокупности нескольких).
Предрасполагают к образованию кератоакантом следующие факторы:
- Радиоактивное излучение и воздействие ультрафиолетовых лучей.
- Курение (для локализаций на слизистой рта).
- Генетическая предрасположенность. Описаны семейные случаи, найдены мутации в рецепторе, трансформирующий фактор роста бета-1. По аутосомно-доминантному типу наследуется многие атипичные опухоли.
- Вирусы. Имеется связь с вирусной инфекцией — ДНК вируса папилломы человека 9, 19, 25, 16, 37 типов обнаруживалась в образцах кератоакантомы. В исследовании также показано увеличение вирусной нагрузки при созревании опухоли, а в стадии регресса ДНК вируса уменьшается или не определяется.
- Проведение иммунодепрессивной терапии, лечение ингибиторами тирозинкиназы.
- Пол и возраст. Известно, что заболевание встречается после 50 лет и мужчины в 3 раза болеют чаще.
- Травмы. Послеожоговые раны и татуировки имеют значение в образовании опухоли.
- Хронические воспалительные заболевания кожи. При любом воспалении продуцируются цитокины, повреждающие участки дермы, повышается проницаемость эпидермиса и нарушается его питание.
- Химические раздражители. Постоянный контакт с дегтем, горюче-смазочными веществами нефтепродуктами, инсектицидами.
- Сахарный диабет.
- Подагра.
Симптомы
Начинается процесс с небольшого покраснения, иногда беспокоит зуд и покалывание. Клинически типичная кератоакантома имеет вид округлых или полушарообразных твердых узлов на широком основании, выступающих над кожей, с кратером в центре, содержащем пастообразные роговые серо-коричневые массы. Эпидермис, подобно губам, наползает на края кратера. Периферический возвышающийся валик гладкий, розового цвета. Опухоль четко отграничена от здоровой кожи. Роговые массы свободно удаляются, а под ними обнаруживаются разрастания в виде папиллом. Узлы имеют размеры от нескольких миллиметров до 1–3 см, но поскольку образования быстро растут, то за 2 месяца могут увеличиться до 5 см. При больших размерах при распаде опухоль становится блюдцеобразной и образуется язва.
В развитии опухоли прослеживаются стадии. После активного роста (до одного месяца) наступает стабилизация опухоли, в течение которой она не изменяется и в таком состоянии сохраняется несколько месяцев. По окончании роста в центре образуется изъязвление с роговыми массами.
Кожа вокруг узла незначительно воспаляется и становится красно-синюшной. Через 4–8 месяцев происходит самостоятельная регрессия и исчезновение узла, на месте которого образуется рубец. При регрессе опухоль уплощается, границы становятся нечеткими, а роговые массы отторгаются.
Встречаются гигантские кератоакантомы — 5–20 см (чаще на тыле кисти и в области носа) в тех случаях, если фаза стабилизации отсутствует и опухоль продолжает расти. Фаза регресса — не единственный вариант развития кератоакантомы. Известны примеры многолетнего существования образований с рецидивами — фаза регресса не заканчивается, а снова переходит в стадию роста. Неблагоприятным исходом считается переход в плоскоклеточный рак кожи.
Чаще всего опухоли расположены на лице, предплечье, тыле кистей, ушных раковинах, кайме губ и других открытых участках. Обычно это единичные образования, но встречаются и множественные очаги, которые возникают и у молодых лиц. При множественных неоплазиях появляются одновременно несколько очагов. Типичной локализацией множественных кератоакантом являются лицо, шея и внутренняя поверхность рук.
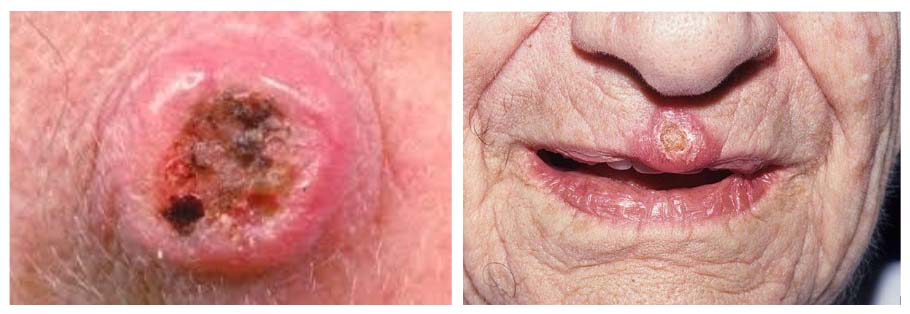
Фото кератоакантомы кожи разной локализации
Редкими локализациями считаются гениталии, слизистая рта и конъюнктива. На конъюнктиве опухоль выглядит белесым узелком с гиперкератозом, вокруг которого расширены сосуды склеры.
Анализы и диагностика
- Клинический осмотр дерматоонколога.
- Оптическая и цифровая дерматоскопия, которая позволяет рассмотреть опухоль под 10-кратным увеличением и зафиксировать ее размеры, что важно при наблюдении в динамике.
- Биопсия, гистологическое и иммуногистохимическое исследование. Определенные трудности возникают при дифференциации атипичных и типичных форм и связаны они со схожестью развития опухоли на ранних этапах, а также дифференциации их с раком кожи. В связи с этим актуальны и перспективны не столько гистологические, а иммуногистохимические методы, что позволяет с высокой точностью дифференцировать атипичные формы от плоскоклеточного рака. При небольших опухолях выполняют эксцизионную биопсию, а при крупных — диагностическую.
- Гистологическое исследование определяет стадию развития образования. На первом этапе базальная мембрана сохранена, а над ней в эпидермисе определяется углубление с роговыми массами. Изменений в дерме нет. На второй стадии вглубь дермы проникают тяжи (инвазия) плоского эпителия, в некоторых клетках которого выявляются признаки атипии. В базальном слое отмечаются многочисленные митозы (активное деление клеток). Признаков выраженного воспаления в дерме нет, хотя она пропитана нейтрофилами и лимфоцитами. На третьей стадии базальная мембрана разрушается и множество тяжей из плоского эпителия проникает внутрь дермы. Тяжи могут отрываться и в глубоких слоях кожи появляются островки эпителия. Важно вовремя определить переход доброкачественного образования в плоскоклеточный рак. Под сомнение доброкачественности ставит инвазия эпидермальных тяжей, отшнуровка клеток, ороговение и образование «жемчужин». Последние два признака встречаются при доброкачественных кератоакантомах и при раке. Однако распад (некроз) роговых жемчужин при доброкачественном процессе встречается редко.
- Для диагностики трансформации на ранних этапах делают реакцию бласттрансформации лимфоцитов на антиген, полученный из ткани рака.
- ИГХ-исследования являются более точными — они выявляют изменения экспрессии маркеров пролиферации (Ki-67) в опухоли.
Лечение
Известно, что некоторые кератоакантомы в редких случаях самостоятельно регрессируют, в связи с чем часто применяется выжидательная тактика — больной регулярно посещает онколога и наблюдается в течение 6–9 месяцев до полного исчезновения образования. Теоретически исчезновение опухоли может произойти через 6–12 месяцев после ее появления. С одной стороны, такая тактика оправдана, поскольку не применяется травматичное хирургическое и медикаментозное лечение. С другой стороны, длительное ожидание и отсутствие лечения атипичных форм может закончиться злокачественным перерождением и тогда лечение проводится по протоколу лечения плоскоклеточного рака кожи.
В каждом случае тактика лечения выбирается индивидуально:
- При высоком риске озлокачествления солитарной опухоли, больших размерах и по желанию больного сразу проводится удаление узла хирургическим иссечением, криодеструкцией, электрокоагуляцией, лазерной деструкцией (аргоновый и Со2 лазеры), радиочастотное удаление. Также применяется комбинация — криодеструкция и радиочастотное удаление.
- При подгогтевой форме ввиду агрессивного течения консервативные методы неэффективны и часто требуется ампутация фаланги.
- Местное лечение: инъекции в очаг кортикостероидов (триамцинолон), метотрексата и интерферона-альфа 2а (иммунотерапия); наружное применение цитостатиков в виде мази 5-фторурацила (Эфудикс) и проспидиновой; имиквимод — индуктор синтеза интерферона-альфа (крем Кераворт, Алдара); гель Виферон (иммунотерапия).
- Системное лечение — ретиноиды внутрь, цитостатики (внутривенно циклофосфамид, 5-фторурацил, метотрексат — внутрь).
- Применение ингибиторов EGFR тирозинкиназы (Эрлотиниб, Алвоген и Тарцева).
- При некоторых формах опухолей применяется фотодинамическая терапия.
- Лучевая терапия.
- При рецидивах возможны следующие варианты лечения — хирургическое иссечение, прием внутрь ретиноидов и небольших доз метотрексата, комбинация лучевого лечения с введением триамцинолона в очаг.
- При множественной эруптивной опухоли типа Гржебовски лечение проводится цитостатиками (циклофосфамид, метотрексат) или ретиноидами.
- При множественной кератоакантоме типа Фергюсон-Смита — внутривенное введение 5-фторурацила (5-дневные циклы перерывами в два дня в течение 1,5 месяцев).
- При центробежной форме применяют хирургического иссечение, ароматические ретиноиды (длительно до 6 месяцев), иногда — лучевую терапию.
Применение ретиноидов
Доказана высокая эффективность применения ароматических ретиноидов, которые оказывают иммуномодулирующее действие, кроме этого, предупреждают переход доброкачественной опухоли в плоскоклеточный рак, поскольку подавляют неконтролируемый рост эпителия. Из этой группы препаратов применяются: ацитретин (препарат Неотигазон), изотретиноин (Акнетин, Роаккутан), этретинат (Тигасон).
При атипичных кератоакантомах ацитретин принимают внутрь от 20 до 75 мг в день от 1–3 месяцев, при множественных высыпаниях — до 6 месяцев. Для повышения эффективности местно назначают интерферон альфа-2Ь в геля (Виферон). При таком лечении высыпания уплощаются через 2 недели, а с течением времени происходит полный регресс высыпаний, на месте которых остаются рубцы или участки депигментации. Такую же схему лечения применяют при эруптивной форме, а при отсутствии эффекта назначают циклофосфамид внутрь в течение 4 месяцев.
Иммунотерапия
Применяются препараты интерферона местно в виде введений в очаг и мази/геля. Противоопухолевый эффект интерферона доказан при базалиоме и меланоме кожи. Это связано с прямым воздействием на клетки опухоли, подавлением пролиферации и активацией клеток-киллеров и макрофагов. То есть включаются механизмы, которые восстанавливают нарушенный иммунный статус, что влечет регресс опухоли без грубых дефектов. Методика иммунотерапии применяется при любых формах опухоли и не имеет противопоказаний. Это не разрушительный и не агрессивный метод.
Внутрь очага вводится Реаферон 1 млн МЕ в разведении водой для инъекций, каждый день, до 10 сеансов. В первые сутки у больных повышается температура до 37,5–38,5 °C, а в местах введения — покраснение. Уменьшение опухоли на 50% происходит за 2-3,5 недели, а полное выздоровление за 7 недель. Метод внутритканевого лечения атипичных форм Реафероном дает выздоровление у 96% пациентов. На месте опухоли остается рубец или атрофия. Замечено, что при деструктивных методах лечения атипичных опухолей рецидивы бывают в 27% случаев, а после реаферонотерапии в течение 2–5 лет рецидивы отсутствуют.
Иммунокорригирующая терапия также включает применение индукторов синтеза α-интерферона. Имиквимод (крем Алдара, Кераворт) действует как модификатор иммунного ответа и противоопухолевый агент. Есть данные о том, что кератоакантома эффективно лечится нанесением этих кремов, которые выпускаются в пакетиках для разовой обработки. Длительность лечения – 4 месяца.
Доктора
Лекарства
- Цитостатики: 5-фторурацил, Метотрексат, Циклофосфан, Циклофоцил, Эндоксан, Проспидиновая мазь, Эфудикс.
- Ароматические ретиноиды: Неотигазон, Акнетин, Роаккутан, Тигасон.
- Препараты интерферона: Реаферон, Виферон.
- Индукторы синтеза α-интерферона: Алдара, Кераворт.
- Ингибиторы тирозинкиназы: Эрлотиниб Алвоген, Тарцева.
Процедуры и операции
Радикальным является метод хирургического иссечения опухоли с наложением швов, которые снимаются через 5–7 дней. Радикальный метод применяют при опухолях размером более 1 см, рецидивирующих опухолях и в случаях сомнительной доброкачественности. Опухоль удаляется с отступом от края очага на 5 мм (как при плоскоклеточной карциноме). Тем не менее, возможен рецидив опухоли.
Опухоли неагрессивные (подтверждается гистологией) и малого размера удаляются деструктивными методами с помощью аппаратов:
- криодеструкция;
- кюретаж;
- фотодинамическая терапия;
- лазерная деструкция;
- радиоволновая;
- электрокоагуляция.
Это бескровные и малотравматичные методы и при них тоже соблюдаются границы безопасности в 3–5 мм. Заживление происходит за 7–14 дней.
Фотодинамическая терапия основана на способности химических препаратов (фотосенсибилизаторы) накапливаться в опухоли, а потом под действием лазера определенной длины давать фотохимическую реакцию, что и приводит к уничтожению опухоли. В тканях развивается некроз и апоптоз клеток, но коллагеновые структуры, необходимые для репаративных процессов, не повреждаются. Это обеспечивает хороший косметический результат лечения. В качестве фотосенсибилизатора применяют Радахлорин, который вводят внутрь очага или методом аппликации на очаг. Световое пятно лазерного луча должно охватывать полностью новообразование и 1 см окружающей здоровой ткани.
Перед сеансом пациенту проводится анестезия раствором лидокаина. Больные получают 1 сеанс лечения, а после него назначаются антиоксиданты (бета-каротин, витамины С, А, Е) внутрь. Очаги обрабатываются раствором перманганата калия и мазью Левомеколь. При развитии вторичной инфекции дополнительно назначается антибиотик внутрь в течение 7 дней. Место обработки лазером остается без значительных изменений, регресс опухоли происходит медленно — иногда только через 3 недели размер уменьшается. Потом на месте опухоли остается рубцовая атрофия с гиперпигментацией.
Диета

Диета 15 стол
- Эффективность: лечебный эффект через 2 недели
- Сроки: постоянно
- Стоимость продуктов: 1600-1800 рублей в неделю
В специальном питании больные не нуждаются, достаточно привычного питания.
Профилактика
Эффективных способов профилактики данного заболевания не существует. Снизить риски появления опухоли можно избегая инсоляции, закрывая участки кожи от солнечных лучей и применяя защиту от солнечного излучения (крем со УФ-фильтром). При работе, связанной с химическими веществами важно применять средства индивидуальной защиты.
Пациенты, пролеченные по поводу кератоакантомы, подвержены развитию новых очагов. Наличие опухоли в анамнезе повышает риск появления в дальнейшем новых образований. Поэтому для своевременного выявления очагов пациенты должны тщательно осматривать свою кожу и каждый год осматриваться дерматоонкологом. Таким пациентам избегать пребывания на солнце и посещения солярия.
Последствия и осложнения
Из осложнений можно выделить:
- Присоединение инфекции и нагноение при содержании кожи в антисанитарных условиях.
- При крупных образованиях и глубоких изъязвлениях возможно кровотечение.
- Длительно персистирующая, больших размеров атипичная форма керетоакантомы в 19% трансформируется плоскоклеточный в рак, который имеет высокий риск метастазирования.
- Кератоакантома на губе, не подвергшаяся лечению, осложняет процесс приема пищи, а при локализации на спинке носа и в углу глаза вызывает деформацию органов и нарушение их функции.
Прогноз
В большинстве случаев течение заболевания доброкачественное и прогноз благоприятный — опухоль исчезает и в последующем не возобновляется. В отдельных случаях происходит трансформация в рак. В таких случаях основой благоприятного прогноза является своевременное и адекватное по объёму лечение. Из-за риска развития рака кожи многие врачи рассматривают прогноз как неопределенный. Даже после успешной операции имеется риск рецидива опухоли и особенно часто это встречается после криодеструкции.
Список источников
- Селезнев С. П., Тамразова О. Б., Сергеев В. Ю., Никитаев В. Г., Проничев А. Н. Пограничные состояния в дерматоонкологии. Медицинский алфавит. 2021; (34): 49-59.
- Клиническая диагностика доброкачественных и злокачественных новообразований кожи Учебно-методическое пособие для врачей. Потекаев Н.Н., Драпкина О.М., Каприн А.Д., Миченко А.В., Жукова О. В., Москва, 2019, 71 с.
- Юнусова Е.И., Юсупова Л.А., Гараева З.Ш., Мавлютова Г. И. Кератоакантома: клиника, диагностика, терапия/Дальневосточный медицинский журнал, 2021.
- Гельфонд М.Л. Дифференциальная диагностика опухолей кожи в практике дерматологов и косметологов/Практическая онкология, Т. 13, 2012, №2, с. 69–79.
- Федотов В. П. Псевдорак кожи (клиническая лекция)/Дерматовенерология. Косметология. Сексопатология. 2015, № 1–2, с. 45–57.





 Метотрексат
Метотрексат Циклофосфан
Циклофосфан Эндоксан
Эндоксан Неотигазон
Неотигазон Акнетин
Акнетин Роаккутан
Роаккутан Виферон
Виферон Алдара
Алдара












Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...