Защемление нерва
Общие сведения
Ущемление нерва (медицинский термин «компрессия нерва») — это синдром сдавления его окружающими тканями, которое приводит к болевым, двигательным и трофическим расстройствам. Чаще всего компрессионные расстройства связаны со спинномозговыми нервами, которые по анатомическому расположению имеют непосредственную связь с позвоночником. Особое расположение спинного мозга, его корешков, корешковых сосудов, суставов позвонков и межпозвонковых дисков обусловливает появление сосудистых, чувствительных и двигательных нарушений при патологических изменениях в межпозвонковых дисках и связочно-суставных структурах позвоночника.
Позвоночный столб составляют позвонки и расположенные между их телами межпозвоночные диски. Важную функцию выполняет связочный аппарат. Спинной мозг располагается внутри позвоночного канала, который образован позвонками. Он имеет два утолщения, которые соответствуют корешкам нервов, иннервирующим верхние и нижние конечности — это шейное утолщение и пояснично-крестцовое. Пояснично-крестцовое более обширное, а шейное более дифференцированное и сложное по строению, что связано со сложной иннервацией руки.
Из спинного мозга отходят двумя рядами корешки спинномозговых нервов. Передний корешок содержит двигательные нейроны, а задний — чувствительные нейроны и вегетативные волокна. Оба корешка соединяются в единый ствол (называется канатик funiculus), который через межпозвоночное отверстие выходит из позвоночного канала. Ствол нерва короткий поскольку, выходя из отверстия он сразу распадается на основные ветви.
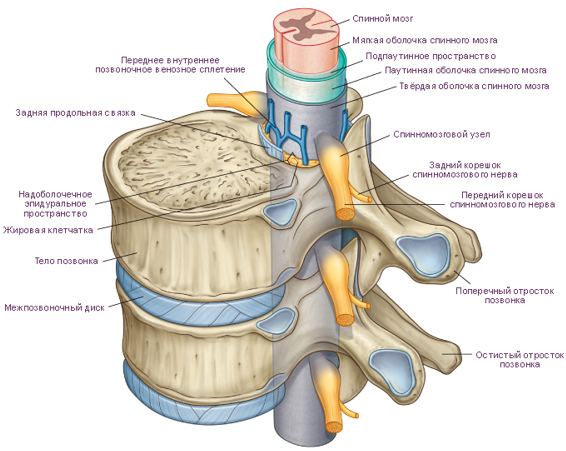
Строение
Воспаление канатика (фуникулит) сопровождается двигательными и чувствительными расстройствами, а при патологии корешка (радикулит) — нарушения только одной (чувствительной или двигательной) сферы. При воспалении ветвей нерва (заболевание «неврит») расстройства будут в зоне, иннервируемой данным нервом (рука, нога, пальцы, органы малого таза и так далее). Всего у человека 31 пара спинномозговых нервов. Компрессию корешков могут вызывать грыжи позвонков, нестабильные позвонки, опухоли, измененные сухожилия, деформированные межпозвонковые отверстия и хрящи.
Применяя в быту термин «защемление позвоночника», люди имеют в виду появление боли в том или ином его отделе. В медицине боль в поясничном отделе называется люмбалгия или люмбоишиалгия, в шейном отделе — цервикалгия, а в грудном — торакалгия. Также неграмотно выражение «ущемление спинного нерва», которое скорей всего подразумевает ущемление спинномозговых нервов в различных отделах позвоночного столба. В соответствии с отделами позвоночника спинномозговые нервы называются: шейные (8 пар), грудные (12 пар), поясничные (5 пар), крестцовые (5 пар) и копчиковые (1 пара).
Боли в позвоночнике имеют общее название дорсалгии (в быту применяют термин «защемление нерва в спине») обусловлены дискогенной радикулопатией. Радикулопатия, возникающая на фоне патологических изменений позвоночника (вертеброгенная), относится к тяжело протекающей форме патологии периферической нервной системы. Грубое сдавление приводит даже к повреждению волокон. Обычно это происходит в ограниченном пространстве при прохождении корешка в межпозвонковом отверстии при грыже межпозвонкового диска.
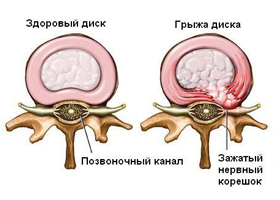 Компрессионное воздействие наблюдается, когда связочный аппарат позвоночника обызвествляется и формируются остеофиты, а также увеличиваются суставные фасетки. Возможно сочетание нескольких изменений, особенно когда высота межпозвонковых дисков значительно снижается. При этом происходит компрессия не только корешка, но и корешковых сосудов с развитием нарушения трофики нервного ствола. Сдавление может возникать в любом отделе позвоночника, но наиболее часто это встречается в пояснично-крестцовом отделе с вовлечением седалищного нерва и в шейном. Наряду с компрессией всегда присутствует патологическое рефлекторное напряжение мышц. Оно является дополнительным источником боли.
Компрессионное воздействие наблюдается, когда связочный аппарат позвоночника обызвествляется и формируются остеофиты, а также увеличиваются суставные фасетки. Возможно сочетание нескольких изменений, особенно когда высота межпозвонковых дисков значительно снижается. При этом происходит компрессия не только корешка, но и корешковых сосудов с развитием нарушения трофики нервного ствола. Сдавление может возникать в любом отделе позвоночника, но наиболее часто это встречается в пояснично-крестцовом отделе с вовлечением седалищного нерва и в шейном. Наряду с компрессией всегда присутствует патологическое рефлекторное напряжение мышц. Оно является дополнительным источником боли.
Отдельно нужно выделить туннельный синдром, объединяющий группу заболеваний, вызванных защемлением нервов в естественных каналах, которые образуются мышцами, сухожилиями или костями. Туннельные мононевропатии также возникают вследствие внешнего сдавления нервов при их поверхностном расположении.
Патогенез
Если рассматривать дискогенную радикулопатию, то в основе ее лежит механическая компрессия корешка грыжей межпозвоночного диска, которая возникает вследствие дистрофических процессов в диске. Развитию дистрофических процессов способствуют нагрузки на позвоночный столб (статические и динамические), травмы (микротравмы) позвоночника, гормональные нарушения. Чаще всего в процесс вовлекается участок корешка, начинающийся от твердой мозговой оболочки и длящийся до выхода из межпозвонкового отверстия.
В травматизации корешка также участвуют костные разрастания, рубцы эпидуральной ткани, увеличенная желтая связка. Все эти травмирующие факторы вызывают возникновение воспаления, отека и корешковой боли. Стойкое поддержание болевого синдрома связано не только с механическими факторами, но и с токсическими, дисметаболическими и иммунными процессами, которые запускаются при внедрении диска в эпидуральное пространство, а также веществами, которые высвобождаются из пульпозного ядра. Иммунная реакция провоцируется чужеродными тканями диска и периневральной ткани. Корешковый синдром часто сопровождается болезненными точками (тригерные зоны) на периферии — в мышцах бедра, голени, ягодиц, которые играют отдельную роль в поддержании боли.
Патогенез возникновения туннельных ущемлений связан с наличием механического сдавления и последующей ишемией нерва.
Причинами туннельных нейропатий также могут быть:
- длительная микротравматизация (любая бытовая, профессиональная или спортивная);
- определенные позы (сидение в позе «нога на ногу», «на корточках»);
- ятрогенные факторы (фиксация конечностей во время операции, фиксация при возбуждении пациентов);
- эндокринные нарушения (климактерический период, гипотиреоз, беременность, акромегалия);
- системные заболевания;
- болезни крови.
Классификация
По локализации процесса выделяют поражения:
- Черепных нервов (паралич лицевого нерва, невралгия тройничного нерва, языкоглоточная невралгия).
- Нервных сплетений, корешков и конечных нервных ветвей (поражения плечевого пояснично-крестцового сплетения, сдавление корешков при патологии позвоночника).
- Туннельные синдромы, касающиеся периферических нервов.
По степени повреждения:
- Нейропраксия — целостность сохранена, но отмечаются полные двигательные выпадения, и одновременно частичные чувствительные. Причина нейропраксии — тракция и компрессия (сдавление костными образованиями, опухолями или фиброзными образованиями).
- Аксонотмезис— нарушена целостность нервных волокон, при этом сохранены невральные оболочки. Отмечаются полные двигательные и чувствительные выпадения. Восстановление в процессе лечения наступает полное, но зависит от протяженности повреждения, на преодоление которого необходимо время. Причина данного повреждения — компрессия, тракция (растяжение), ишемия.
- Нейротмезис — нарушение целостности всех анатомических составляющих нерва. Спонтанное восстановление бывает редко, чаще требуется хирургическое вмешательство. Причина данного повреждения — ранения, переломы, прорастание опухолями.
Причины
Существует большое количество причин и факторов, которые могут вызвать и спровоцировать ущемление нерва. К основными причинам компрессии можно отнести:
- гипертрофированная желтая связка;
- грыжа диска, выпадение и выпячивание диска (у молодых людей);
- подвывих позвонков;
- остеофиты (у пожилых людей);
- позвоночный стеноз;
- подвывих позвонков;
- прирост соединительной и костный ткани;
- туберкулезный спондилит;
- опухоли окружающих нерв тканей;
- травма, в том числе и при занятиях спортом.
Туберкулезный спондилит сопровождается сколиозом, кифозом, клиновидной деформацией и деструкцией тел позвонков. Эти факторы уже сами по себе являются предрасполагающими к компрессии. Кроме того, возможен прорыв казеозных масс при туберкулезе позвоночника в эпидуральное пространство, что сопровождается компрессией одного или нескольких корешков. При туберкулезе позвоночника чаще поражается грудной отдел (60%) и поясничный (30%).
Провоцирующими факторами являются:
- переохлаждения;
- инфекционные заболевания;
- повышенная нагрузка на позвоночник;
- резкие движения;
- стрессы;
- интенсивные физические нагрузки;
- врождённые патологии позвоночника;
- приобретенные патологии позвоночника (остеохондроз, спондилез);
- ожирение;
- гормональные нарушения;
- избыточный вес;
- спазмы мышц;
- беременность;
- нарушения осанки.
Чаще защемление нерва происходит при чрезмерных физических нагрузках с неправильным распределением нагрузки. Интенсивная физическая активность при нетренированных мышцах приводит к увеличению напряжения в позвоночнике, спровоцированном дистрофическими изменениями или аномалиями развития. Спазмированные мышцы становятся еще одним источником боли, который запускает порочный круг «боль — спазм мышц — боль» и являются причиной хронического болевого синдрома.
Остеохондроз — самая распространенная причина ущемления корешков. При этом заболевании дегенеративно-дистрофические процессы в позвоночнике развиваются постепенно и затрагивают межпозвонковые диски. В начальной стадии хрящевая ткань дисков разрушается, они теряют влагу и эластичность. Пульпозное ядро диска уменьшается, диски истончаются. В результате таких изменений их физиологическая амортизационая функция нарушается.
На второй стадии процесс переходит на ткани, окружающие диск. При этом возможно формирование протрузий и ущемление корешков. Уже на этом этапе человек испытывает боль в позвоночнике иногда с иррадиацией в бедро или голень. Далее возможен разрыв внешней оболочки диска и выход пульпозного ядра за пределы диска — формируется грыжа диска. На 4-ой стадии образуются костные выступы на телах позвонков (остеофиты), которые еще больше усугубляют положение. Исходя из этого, возраст является предпосылкой к остеохондрозу и появлению компрессий корешков. Для остеохондроза в молодом возрасте характерен выраженный болевой корешковый синдром.
Чаще всего развивается остеохондроз пояснично-крестцовой области, поскольку именно этот отдел испытывает максимальную нагрузку весом. Остеохондроз шейного и грудного отделов бывает намного реже. Риск вертеброгенной радикулопатии повышен у людей, занимающихся тяжелым физическим трудом и имеющих семейный анамнез.
Защемление нерва в грудном отделе позвоночника является следствием остеохондроза грудного отдела и встречается реже, но заслуживает отдельного внимания. Грудной отдел является наименее подвижным и наиболее защищенным ребрами. В данном отделе реже формируются выпячивания дисков, и они редко бывают больших размеров.
Защемление нерва в шейном отделе сопровождается болями и представляет собой медицинскую проблему, поскольку хронические боли в шее ассоциированы с болью в плечевом поясе, плечевых суставах и голове. Причиной цервикальных радикулопатий являются дегенеративные изменения шейного отдела позвоночника и возникают они при внешней компрессии шейных нервов. Защемление шейного нерва чаще всего происходит в самом межпозвоночном отверстии, остеофитом (костные разрастания) или фрагментами диска. Цервикальная радикулопатия встречается у людей среднего возраста и пик заболеваемости регистрируется в 50–55 лет.
Болезнь развивается постепенно. Первым симптомом является периодическая боль в шее (в задней ее части) и часто сопровождающаяся напряжением мышц. Наиболее часто (70% случаев) страдает седьмой шейный корешок, реже — шестой корешок. Поражение третьего и четвертого встречается очень редко. Вовлечение седьмого и шестого корешков объясняется особенностями механики шейного отдела — наибольшая нагрузка как раз приходится на нижне-шейные диски, а это влечет более быстрое изнашивание их.
За микротравматизацию корешков на шейном уровне ответственны остеофиты, а патология дисков встречается гораздо реже. Это связано с тем, что шейный отдел позвоночника несет значительно меньшую нагрузку по сравнению с поясничным. Также задняя продольная связка препятствует выпадению диска назад, а на шейном уровне она развита лучше, чем в поясничном отделе. Тем не менее, грыжи в шейном отделе встречаются и последствия их более опасны, чем в поясничном отделе. Грыжа обычно возникает на уровне C5-C6 или C6-C7.
Если рассматривать защемление нерва в пояснице, то верхние поясничные корешки (L-1, L-2, L-3) поражаются редко (не более 3% корешковых синдромов). Чаще ущемляется L-4, обусловливая характерную клиническую картину. Компрессия корешка поясничного нерва L-V также часто встречается. Проявляется болями в пояснице, которая отдает в наружную поверхность бедра, внутреннюю поверхность стопы и первого пальца стопы.
При компрессии корешка в его канале боль развивается медленнее, но постепенно приобретает корешковую иррадиацию (когда задействованы ягодица — бедро — голень — стопа). Боль сохраняется в покое, нарастает в положении стоя и при ходьбе, но в отличие от ущемления грыжей диска облегчается при положении сидя. Боль не усиливается при кашле и чихании. При дискогенных радикулопатиях слабость мышц бывает легкой. Иногда на фоне резкого усиления болей может возникать парез стопы (парализующий ишиас), который связан с ишемией корешков L5 или S1. В большинстве случаев парез регрессирует за несколько недель.
Обычно рассматривается совместно пояснично-крестцовая радикулопатия — ущемление нерва в пояснично-крестцовом отделе. Это наиболее тяжелый вариант вертеброгенного болевого синдрома, поскольку для него характерна особенно интенсивная и стойкая боль с резким ограничением подвижности. Особенностью пояснично-крестцовых болей является то, что вовлекается седалищный нерв.
Крестцовое сплетение образуют соединяющиеся ветви спинномозговых нервов с пятого поясничного (L-V) по четвертый крестцовый (S-IV). Самая крупная из ветвей этого сплетения — седалищный нерв, ущемление которого называют ишиас. Из полости таза в ягодичную область этот нерв выходит через подгрушевидное отверстие. Далее он следует вниз под большую ягодичную мышцу. В нижней части бедра делится на две ветви: большеберцовый нерв и малоберцовый. Нередко деление седалищного нерва происходит в верхней трети бедра или даже непосредственно у крестцового сплетения, а иногда в области подколенной ямки. Ущемление этого нерва сопровождается стойкой и трудно поддающейся лечению болью.
Частая причина радикулопатии в пояснично-крестцовом отделе — грыжа диска между IV и V поясничными позвонками. Также часто поражается корешок S-1, компрессия которого проявляется болями в ягодице, отдающими в наружный край бедра, стопы и голени. При образовании грыжи выдавливается пульпозное ядро и позвонки садятся друг на друга (в народе называется «защемление позвонков»). У молодых пациентов из-за более высокого давления внутри диска пульпозное ядро легко проникает между волокнами фиброзного кольца. Поэтому в этой возрастной категории чаще развивается дискогенная радикулопатия. Замечено, что размеры грыжи не связаны с интенсивностью боли.
Туннельные синдромы, как уже указывалось выше, связаны с особенностями анатомии расположения нервов. Давление, оказываемое на нервы, проходящие по туннелям, создает патологическое состояние, которое называется периферическая компрессионная нейропатия. Ее клиническая картина отличается сочетанием боли, парестезий и двигательных нарушений:
- Срединный нерв проходит в области запястного канала, и компрессия его в этом месте называется синдромом запястного канала. Характерны: онемение, боль в кисти, усиление болей при сгибании кисти, атрофия мышц большого пальца. Срединный нерв также может ущемляться в локтевой области между головками пронатора.
- Седалищный нерв является самой длинной ветвью крестцового сплетения и включает в себя волокна корешков L4-S3. Этот нерв очень часто сдавливается по механизму туннельного синдрома. Принимает в этом участие грушевидная мышца таза — седалищный нерв проходит между грушевидной мышцей и крестцово-остистой связкой. При напряжении грушевидной мышцы при поясничном остеохондрозе возникает компрессия нерва. В быту это состояние называют «защемление нерва в ноге». Действительно, возникает боль ноющего характера в ягодичной области и в ноге на всем протяжении, не проходящая ни днем ни ночью, ни в каком положении. Характерна походка: во время ходьбы нога выносится вперед, как ходули. При осмотре определяется болезненность в области подвздошной кости, вертела бедра, крестцово-подвздошном сочленении. При ишиасе возможно «защемление мышцы ноги» — дисфункция скелетной мускулатуры, связанная с ее спазмом. Скелетно-мышечные боли возникают при патологии позвоночных сегментов (суставов, связочного аппарата) и мышцы реагируют напряжением на патологическую импульсацию.
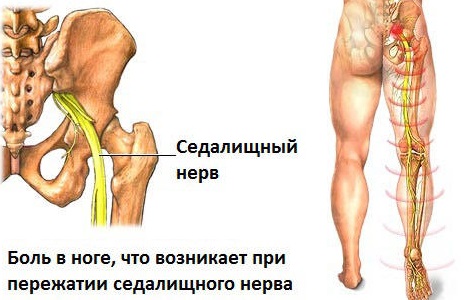
- Надлопаточный нерв проходит в области вырезки лопатки. Сдавление его (синдром вырезки лопатки) происходит в щели, которую образует вырезка лопатки и поперечная связка лопатки. Боль в данном случае локализуется в глубине плечевого сустава и иррадиирует по плечу и предплечью. Больного беспокоят интенсивные боли по ночам и в положении, если он лежит на больной стороне.
- Синдром грушевидной мышцы — это, собственно, компрессия седалищного нерва. Появляется при падениях, отведении ног в тазобедренных суставах в течении длительного времени (акушерские или урологические манипуляции). Грушевидная мышца — это внутренняя мышца таза, начинается у переднего края крестца и прикрепляется к большому вертелу бедренной кости со внутренней поверхности. Ее основная функция — отведение бедра. Клиника характеризуется выраженной болью под ягодицей, в области тазобедренного сустава и крестцово-подвздошного сочленения. Боль иррадиирует по задней поверхности ноги. Приведение бедра вызывает боль, усиливающуюся при ходьбе, в положении стоя. После длительного сидения и приседании на корточках у больного возникает перемежающаяся хромота. Боли уменьшаются в положении лежа, но подъем ноги ограничен. Объем движений в поясничном отделе не изменен.
- Синдром малой грудной мышцы. Дистрофически измененная малая грудная мышца вызывает компрессию сосудисто-нервного пучка, который проходит под ней. Предрасполагающими факторами к появлению этого синдрома являются работы, связанные с отведением плеча (малярные работы или труд художников). При отведении плеча данная мышца натягивается и прижимает нервный пучок к отростку лопатки. Такая постоянная микротравма приводит к механическому сдавлению артерии и поддерживает раздражение плечевого сплетения. Больной ощущает боли в грудной клетке с иррадиацией в плечо, а также предплечье и кисть. Иногда боль иррадиирует в лопаточную область и усиливается при нагрузке с участием руки.
- Локтевой нерв проходит в области локтевого канала (кубитальный канал) и чаще всего поражается при артрозе, травме, сдавлении канала во время наркоза, привычке ставить локти на стол. Участок нерва подвергается давлению извне и при длительном воздействии происходит дегенерация волокон. К синдрому невропатии локтевого нерва при отсутствии травматического фактора приводят частые сгибания в локтевом суставе, связанные с профессиональной деятельностью. Больные сахарным диабетом и страдающие алкоголизмом подвержены риску появления синдрома кубитального канала.
- Синдром передней лестничной мышцы. Является проявлением остеохондроза шейного отдела или травмы. Причина его — сдавление плечевого сплетения и подключичной артерии в области шеи между лестничными мышцами. Отмечается снижение давления на одной руке, уменьшение наполнения пульса на этой же стороне, боли и онемение в плечевом поясе, синюшность руки ниже места сдавления. Нередко этот синдром появляется у подростков, которые упорно занимаются спортом. При этом возникает постоянная травматизация лестничной мышцы на фоне физических нагрузок и быстрого роста скелета.
- Лучевой нерв чаще сдавливается в нижней трети плеча, проходя в спиральном канале. Причиной сдавления может быть давление извне во время глубокого сна. Признаками поражения лучевого нерва являются: невозможность разгибания кисти из-за слабости разгибателей кисти и пальцев — кисть имеет вид «свисающей». Также отмечается невозможность отведения большого пальца кисти.
- Бедренный нерв может сдавливаться гематомами или опухолями в промежутках между костями таза и подвздошной фасцией, а также в области бедренного треугольника. Картина
поражения включает слабость при сгибании и развороте бедра кнаружи, при разгибании голени, боли ниже паховой складки, которая усиливается при разгибании бедра. Также снижается или выпадает коленный рефлекс и могут отмечаться боли в коленном суставе. При этом функция мышц, приводящих бедро, не страдает (это бывает при поражении корешков L2-L4). - Невропатия малоберцового нерва — одна из мононевропатий нижних конечностей. Компрессионная невропатия развивается на уровне прохождения нерва у головки малоберцовой кости. Часто встречается у людей, работа которых связана с длительным нахождением «на корточках» (сборщики ягод, паркетчики) или после сидения в положении «ногу на ногу». Компрессия этого нерва может иметь вертеброгенный характер, то есть развиваться на фоне изменений костно-мышечного аппарата позвоночника (остеохондроз, спондилез) и рефлекторных мышечно-тонических нарушений. Проявляется болью в подошве и парезами сгибателей пальцев стопы — формируется «свисающая стопа».
- Половой нерв является отделом крестцового сплетения и выходит через подгрушевидное отверстие из малого таза в месте внутренней половой артерией. На своем пути он проходит через малое седалищное отверстие, входит в седалищно-прямокишечную ямку и проходит через канал Алкока, сформированный фасцией внутренней запирательной мышцы. Таким образом, создается много условий для сдавления нерва на его пути. В составе нерва есть чувствительные и двигательные волокна, которые обусловливают чувствительную и двигательные иннервацию соответствующих органов (мошонка, половые губы, половой член, клитор, мочеиспускательный канал и его сфинктер, прямая кишка).
Компрессия полового нерва может происходить в канале Алкока, при сдавлении его между связками (крестцово-бугорной и крестцово-остистой). Другими причинами поражения полового нерва являются: повреждение его при родах, травмы малого таза или злокачественные новообразования. У больных появляется жжение и парестезии в области половых органов, частые мочеиспускания (гиперактивный мочевой пузырь), ощущение инородного тела в прямой кишке. - Защемление лицевого нерва возможно в костном фаллопиевом канале, что вызывает его компрессию и нарушении функции. Он отвечает за мимику, функцию слюнных и слезных желез, чувствительность лица и за восприятие вкусов. Лицевой нерв имеет две ветви, но поражается чаще одна ветвь. Симптомы при невропатии лицевого нерва проявляются только на одной стороне лица.
Симптомы защемления нерва
Корешковые боли отличаются выраженной интенсивностью. «Защемление позвоночника» — так часто характеризуют свое состояние больные, поскольку оно проявляется болью, ограничивающей любые, даже незначительные движения в позвоночнике. Острую боль в области защемления усугубляют любые движения.
Интенсивность боли может быть разной — от выраженной, жгучей и стреляющей (часто для этого состояния применяется термин «прострел») в случае острого процесса (корешковые боли) или постоянной ноющей, не очень выраженной при хроническом процессе. В связи с эти различают острые боли, длящиеся от 2-х недель до 1,5-2 месяцев и хронические — более двух месяцев.
Характерные боли возникают после неловкого движения или интенсивной физической нагрузки. Они чаще носят ноющий характер и усиливаются при движении или в определенных позах, если при этом участвует пораженный отдел позвоночника и заинтересованные мышцы. При обследовании врач выявляет анталгическую позу (перекос туловища в другую сторону по отношению к тазу, связанный со спазмом мышц — это защитная реакция на боль), болезненность при пальпации мышц и области пораженного отдела позвоночника. Помимо изменений в скелетных мышцах могут быть выявлены чувствительные и двигательные нарушения. У человека может измениться или утратиться чувствительность какой-либо группы мышц. Признаки заболевания зависят от причины и места возникновения болезненного состояния. Чаще поражаются корешки: нижние поясничные и первый крестцовый, несколько реже – нижние шейные.
Симптомы защемления нерва в шейном отделе
Позвонки в шейном отделе отличаются повышенной подвижностью — они легко смещаются при нагрузках или травмах, а также подвергаются дегенеративно-дистрофическим изменениям. Ущемление может произойти на уровне любого шейного позвонка, но чаще наблюдаются в нижне-шейном отделе.
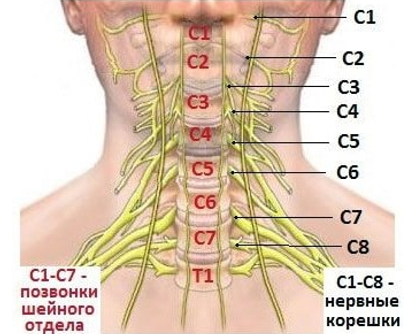
Первые признаки — боль в шее и скованность при движении. Боль обычно проходит или значительно уменьшается после применения растирок, мазей с противовоспалительными компонентами и выполнения легких упражнений. По мере прогрессирования остеохондроза и при формировании грыжи или остеофита радикулярная боль уже приобретает острый характер и не ограничивается пределами задней поверхности шеи. Она иррадиирует в руку, появляется онемение в руке и покалывание. Как и при грыжах поясничных дисков, болевые ощущения усиливаются при кашле, чихании или натяжении нервных стволов. При радикулопатиях шейного отдела возникает «длинная» боль — это боль, идущая от плеча, и может доходить до пальцев.
Боль усиливается при разгибании руки или поворотах головы. Значительное усиление ее отмечается при наклоне головы в сторону ущемленного корешка шейного нерва (их всего 8 пар) — больной как бы «смотрит» в сторону боли. Это объясняется тем, что поворот и наклон головы в сторону поражения вызывает сужение межпозвонковых отверстий, усиление микротравматизации, а это проявляется усилением боли.
Таким образом, болевые импульсы в зоне ущемления проявляются в виде цервикалгии (боль отмечается только в области шеи) и цервикобрахиалгии, когда болевые ощущения возникают в руке, шее и в плече. Это объясняется тем, что вовлекается плечевой нерв (правильнее сказать плечевое сплетение), образованное шейными нервами (CV-VIII), а также грудными (ThI-ll). Компессия плечевого сплетения сопровождается плексопатией и плекситом (когда присутствуют явления воспаления).
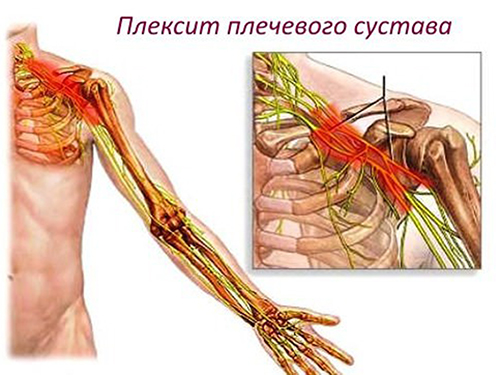
Сплетение может сдавливаться аномально расположенным первым ребром, измененными в результате остеохондроза лестничными мышцами или костной мозолью, возникшей после срастания перелома ключицы. Если поражается все плечевое сплетение, возникает паралич (или парез) руки и снижение чувствительности в ней. Изолированное повреждение верхнего ствола сплетения вызывает паралич и атрофию отдельных мышц руки, вследствие чего становится невозможным отведение руки в плечевом и сгибание в локтевом суставе. Движения пальцев сохраняются. При верхнем параличе больные жалуются на боли, снижение чувствительности в области наружной поверхности плеча и предплечья. Если поражается нижний ствол сплетения развивается паралич и атрофия мышц и сгибателей кисти. Движения плеча и предплечья в этом случае сохраняются в полном объеме. Выявляется снижение чувствительности кисти и пальцев, а также по внутренней поверхности предплечья.
Таким образом, можно отметить, что важный симптом радикулопатии — сочетание боли с симптомами выпадения: снижение чувствительности, утрата рефлексов, гипотрофия мышц и их слабость. Для изолированной компрессии корешка С6 характерны чувствительные и двигательные расстройства: снижение рефлекса с двуглавой мышцы (мышца плеча) и снижение чувствительности I пальца кисти. При компрессии корешка С7: боли и онемение III пальца кисти, а также полное выпадение рефлекса с трехглавой мышцы.
Масса неприятных ощущений связана не только с вовлечением корешков, но и близлежащих сосудов. В клинике это называется синдром позвоночной артерии (или «шейная мигрень»). Причина его — раздражение или ущемление позвоночного нерва при шейном остеохондрозе. В результате рефлекторно спазмируется позвоночная артерия. Отмечаются нарушения кровоснабжения головного мозга — головные боли, головокружения, повышение давления и даже нарушение зрения. Вестибулярные нарушения сочетаются с болью в шее.
Проявлением шейного радикулита при остеохондрозе может быть невралгия большого затылочного нерва. Она характеризуется постоянной, иногда резкой болью в затылке, которая обусловлена раздражением затылочных нервов. При этом состоянии больные фиксируют голову, наклоняя назад и в сторону — в таком положении боль несколько уменьшается.
Симптомы защемления нерва в грудном отделе позвоночника
Межреберные нервы являются ветвями I-XII грудных спинномозговых нервов. Выходя из позвоночного канала, вначале они лежат в борозде под нижним краем, потом проходят в межреберных промежутках между межреберными мышцами и заканчиваются на коже грудной клетки спереди — то есть охватывают всю грудную клетку. Передними ветвями этих нервов иннервируются межреберные мышцы, мышцы, поднимающие ребра, подреберные мышцы, поперечные мышцы груди и живота, косые и прямая мышцы живота. Характерные симптомы межреберной невралгии вызывает сдавление ствола межреберного нерва в костных каналах позвоночника, связочным аппаратом, рубцовыми тканями, мышцами или опухолями.
В появлении межреберной невралгии играют роль и такие заболевания позвоночника, как спондилит, остеохондроз, болезнь Бехтерева, кифоз. Дегенеративные изменения локализуются в дисках Th8-9 и Th11-12, поэтому параллельно развивается патология фасеточных суставов. Опорная функция грудных межпозвонковых суставов значительно увеличивается при поворотах. Большая нагрузка ложится на передние отделы дисков, где чаще происходят дегенеративные изменения, а при различных деформациях позвоночника одновременно страдают суставы ребер. Остеофиты, которые направлены в сторону спинномозгового канала, травмируют корешки, вызывая компрессионные корешковые синдромы. Компрессионные синдромы возникают при выпячивании дисков или выпадении грыж. Приступ часто провоцируется переохлаждением, инфекцией, стрессом или большими физическими нагрузками.
Симптомы защемления межреберного нерва или межреберная невралгия, проявляется болями в грудной клетке по ходу межреберных нервов. Они носят постоянный характер, усиливаются при движениях и кашле. Боль опоясывающая, пациент ощущает сдавливание в грудной клетке «обручем» и ощущение «кола в спине». Кроме болевых ощущений могут отмечать онемение кожи живота, между лопатками, а также ощущение «мурашек» в этих областях. Межреберные промежутки болезненны и их чувствительность резко повышена.
Грудной остеохондроз часто называют «болезнью-хамелеоном», поскольку разнообразные жалобы дают повод заподозрить заболевания сердечно-сосудистой системы, дыхательной или желудочно-кишечного тракта. Например, боли под лопаткой часто принимают за иррадиацию сердечной боли, но проведение ЭКГ с нагрузкой, исключает диагноз стенокардии. Остеохондроз может стать причиной нарушения функции желудка или кишечника.
Симптомы защемления нерва в пояснице
Поясничный отдел позвоночника включает поясничные позвонки L1-L5. Поясничное сплетение формируется ветвями 1-4-го поясничного нерва. Сплетение находится в глубине мышц на передней поверхности поясничных позвонков, а его ветви проникают на поверхность бедра (внутреннюю, наружную и переднюю).
Изолированные компрессии проявляются различными симптомами, по которым можно точно локализовать причину боли.
Для компрессии корешка L-4 характерными являются боли в коленном суставе и по внутренней поверхности бедра. Важно также то, что появляется слабость четырехглавой мышцы (это мышца бедра) с последующей атрофией и выпадение коленного рефлекса. Компрессия корешка L-II проявляется болью по внутренней и передней поверхности бедра, а также выпадением чувствительности в этих зонах. Кроме того, отмечается снижение коленного рефлекса.
Чаще всего поражается корешок L-5. Боль при его сдавлении локализуется в пояснице, ягодице, по поверхности бедра снаружи, голени, вплоть до стопы. Болезненные ощущения сопровождается уменьшением чувствительности голени. Больному при этой локализации компрессии трудно стоять на пятке. Если радикулопатия длительно существует развивается гипотрофия большеберцовой мышцы. Если выпячивание диска происходит в заднебоковом и в заднем направлении, отмечается сдавление спинного мозга. При этом появляется тяжелое осложнение — спастический парапарез и снижение чувствительности в ногах.
В клинической практике поясничный отдел позвоночника чаще рассматривается вместе с крестцовым, который связан с седалищным нервом, формирующемся волокнами поясничных и крестцовых корешков (L4-S3). Из симптомов можно отметить боль различной интенсивности: тупая или острая (прострелы). Проявляются боли на второй стадии остеохондроза. Болевые ощущения усиливаются при движениях и нагрузке. Тупую ноющую боль обозначают термином люмбалгия, а острую — люмбаго. В случае заинтересованности седалищного нерва — люмбоишиалгия. Защемление седалищного нерва и его воспаление (ишиас) наиболее часто связано с осложнениями остеохондроза. При этом состоянии поясничная боль сочетается с болью, которая иррадиирует по ходу седалищного нерва.
Учитывая то, что седалищный нерв после выхода из полости таза следует под большой ягодичной мышцей и идет вниз по бедру и далее делится на две конечные ветви в области подколенной ямки, поэтому при его ущемлении пациента беспокоят постоянные боли в ноге на всем протяжении на стороне поражения — ягодица, задняя сторона бедра и голени. Боли могут быть изолированными или дополнять боли в нижней части спины. При поражении нервных корешков поясничной области и седалищного нерва отмечается усиление боли при проведении пробы Вальсальвы (натуживание или кашель) и при подъеме вытянутой ноги. Характерно также расстройство чувствительности.
Тяжёлые случаи сдавления седалищного нерва становятся причиной осложнений в виде нарушений двигательных функций — пареза и паралича. Также на фоне усиления корешковых болей может возникать парез стопы (так называемый парализующий ишиас). Развитие этого синдрома связывают с ишемией в следствие сдавления L5 или S1 корешков. В большинстве случаев парез регрессирует при лечении в течение нескольких недель.
Симптомы ущемления и поражения лицевого нерва
Поскольку лицевой нерв двигательный, то компрессия его вызывает нарушение двигательной функции. Выражается оно в параличе мышц на соответствующей стороне поражения: сглаживаются кожные складки на лбу, глаз невозможно закрыть полностью при зажмуривании, опускается нижнее веко и уголок рта. Щека у больного «парусит», то есть надувается при разговоре (особенно при произношении согласных звуков). Во время еды пища выпадает изо рта.
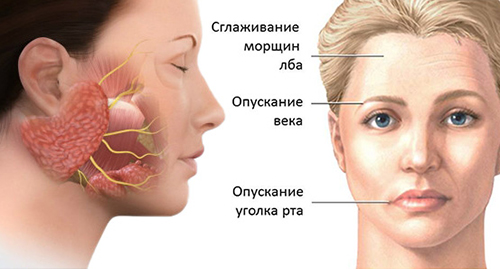
Поражение лицевого нерва имеет несколько степеней тяжести:
- Легкая степень. Больной может зажмурить глаза, наморщить лоб и приподнять брови. На больной стороне это получается хуже. Рот слегка перетягивается на здоровую сторону.
- Средняя степень. Еще может полностью закрыть глаз и при закрытии видна полоска склеры. Больному удается надуть щеку, но с трудом. Есть движения при попытке наморщить лоб и нахмуриться.
- Тяжелая степень. Закрыть глаз полностью не получается и постоянно видна полоска склеры, которая достигает ширины 3-5 мм. Больному не удается наморщить лоб и подвигать бровью.
Часто с поражением лицевого нерва встречается и воспаление тройничного нерва, проявлением которого является мучительная, стреляющая и приступообразная боль. Ее можно сравнить с внезапным электрическим разрядом. Чаще всего она затрагивает одну половину лица. Также могут отмечаться слезотечение и слюноотделение. Приступы провоцируются переохлаждением.
Симптомы ущемления локтевого нерва
Для компрессии локтевого нерва в локтевом суставе (синдром кубитального канала) характерно появление парестезий или онемения в 4-5 пальцах кисти, болей в области локтевого сустава. Иногда бывают боли и в области 4-5 пальцев. Больному трудно выполнять тонкие движения рукой, поскольку отмечается снижение силы в кисти. При сгибании локтя выраженность всех симптомов усиливается. При мягкой компрессии нарушения чувствительности непостоянны. При умеренной — в большей степени снижается сила в кисти и уже выявляется атрофия мышц. При выраженной компрессии отмечается выраженная слабость и атрофия мышц кисти — формируется «когтеобразная» кисть, также возникает атрофия мышцы, приводящей большой палец.
Анализы и диагностика
Наличие грыжи диска или стеноза корешкового канала на любом уровне, а также иной причины компрессии устанавливается при помощи:
- магнитно-резонансной томографии;
- компьютерной томографии.
Эти методы помогают выявить патологию позвоночника (нередко на нескольких уровнях) у 2/3 пациентов, не испытывающих боли в спине. Например, определяется равномерное выпячивание диска, фокальное выпячивание, стеноз позвоночного канала или артропатия фасеточных суставов. При любых тазовых болях обязательно проведение МРТ органов малого таза, а в диагностике компрессии полового нерва у женщин оказывается информативным трансвагинальное УЗИ.
Рентгенологическое исследование в двух или трех проекциях может выявить выраженные костные изменения в позвоночнике или суставах и место ущемления. При любой радикулопатии больной должен пройти консультацию невролога.
Как лечить защемление нерва?
Что делать при защемлении нерва? Прежде всего, обратиться к врачу, который после дообследования уточнит причину возникновения боли, исключит поражение двигательной функции и назначит лечение. Основная цель лечения — устранение боли и восстановление поврежденных нервных корешков.
Лечение защемления нерва в шейном отделе позвоночника
Ущемление нерва в шейном отделе позвоночника с интенсивной корешковой болью нуждается в обезболивании. С этой целью применяются анальгетики и нестероидные противовоспалительные препараты. При купировании острой радикулярной боли эффективны витаминные препараты, одновременно содержащие витамин В1, В6 и В12. Известно, что витамины группы В обладают нейротропностью и эффективно влияют на метаболические процессы в нервной системе, в том числе ее периферического отдела. Кроме того, эти витамины потенцируют эффекты анальгетиков и НПВС.
Хроническая боль в шейном отделе позвоночника с длительностью больше 6-7 недель требует назначения антидепрессантов. По мере стихания боли больному могут быть порекомендованы легкие упражнения, которые порекомендует специалист ЛФК или их можно найти в интернете.
Лечение защемления нерва в пояснице
Лечить защемление в пояснице порой представляет трудную задачу, учитывая то, что патологические изменения позвоночника в этой области более выраженные и часто сопряжены с поражением седалищного нерва. Для того, чтобы вылечить хроническую радикулярную боль потребуется несколько месяцев и комплексное консервативное лечение, включающее:
- устранение боли (спазмолитики, миорелаксанты, мочегонные средства, нестероидные противовоспалительные средства)
- иглоукалывание;
- массаж;
- физиотерапевтическое лечение;
- мануальную терапию;
- санаторно-курортное лечение.
Эти процедуры устраняют воспаление, боль и спазмы мышц, в какой-то степени восстанавливают обычное положение дисков, что ведет к декомпрессии сдавленных нервов. У большинства больных с дискогенной радикулопатией консервативной терапией можно достичь ослабления и регресса боли.
Местно можно использовать мазь для спины, компрессы раствором Димексида с Новокаином. Компрессы удобно использовать при ущемлении в локтевом суставе или при болях в плечевом суставе. Раствор Димексида готовится в разведении 1:3 и добавляется 2 мл новокаина. Марлевую салфетку, смоченную приготовленным раствором, прикладывают к месту болезненности, сверху накладывают компрессную бумагу (или пергаментную) и фиксируют на 1,5-2 часа. Предварительно нужно проверить переносимость данного раствора на тыльной поверхности руки.
Мазь от защемления нерва в спине обязательно должна содержать противовоспалительный компонент диклофенак (Вольтарен эмульгель, Диклак гель, Диклоран гель, Наклофен, Клодифен гель), индометацин (Индометацин гель и мазь), фенилбутазон (мазь Бутадион), ибупрофен (Долгит, Ибупрофен крем) или кетопрофен (Фастум гель, Кетопрофен гель, Кетонал гель, Кетопром гель). В некоторых случаях местное лечение оказывается малоэффективным и нужно подключить внутримышечные инъекции.
Какие уколы колоть?
- Основой консервативного лечения радикулопатии являются нестероидные противовоспалительные препараты (Мовалис, Диклофенак, Диклоберл). Независимо от того, в каком месте возникло ущемление эти препараты нужно применять с первых часов заболевания.
- При интенсивных болях можно использовать препараты с выраженным обезболивающим действием — Дексалгин, Трамадол внутримышечно.
- Включение в лечение миорелаксантов проводится коротким курсом (не более 14 дней).
- Эффективность при радикулопатиях показывает назначение витаминов группы В. Это могут быть отдельные витамины этой группы или их комбинация (Мильгамма).
- Нет достаточных оснований для назначения диуретиков.
- Возможно назначение Пентоксифиллина, который оказывает тормозящее действие на синтез фактора некроза опухоли альфа. Это цитокин, продуцируемый клетками иммунной системы, который участвует в воспалительных и иммунных реакциях.
Противовоспалительный эффект витаминов группы В подтвержден экспериментально. Установлено, что эта группа витаминов тормозит прохождение болевых импульсов на уровне задних рогов. Под действием этих витаминов создаются условия для регенерации нервных волокон. Улучшение обменных процессов в нервной ткани способствует регенерации структур позвоночника.
В тяжелых случаях назначаются уколы кортикостероидов – они наиболее эффективны для подавления воспаления. Но предпочтительнее эпидуральное их введение, которое создает высокую локальную концентрацию. Кортикостероиды вызывают значительное уменьшение боли, но эффективность их выше, если длительность боли составляет меньше трех месяцев.
Вводят кортикостероиды на уровне пораженного сегмента либо через крестцово-копчиковое отверстие. Трансламинарный доступ (игла вводится через паравертебральные мышцы или межостистую связку) более безопасен, нежели трасфораминальный доступ (через межпозвонковое отверстие). Вводятся кортикостероиды, которые образуют депо в месте введения — это суспензия гидрокортизона, пролонгированные препараты метилпреднизолона (Депо-Медрол) или бетаметазона (Дипроспан).
Данные препараты вводят в одном шприце с анестетиком (чаще 0,5% новокаин). Количество вводимого раствора зависит от места и способа введения — от 4 мл до 20 мл (в крестцово-копчиковое отверстие). В зависимости от эффекта последующие инъекции делают с интервалом в несколько недель.
Что делать, если боли выраженные? В таких случаях могут быть дополнительно назначены блокады. Для купирования боли, обусловленной миофасциальным синдромом (наличие болезненных триггерных зон в мышцах и фасциях) применяется блокада болезненных точек. При люмбоишиалгии в области ягодицы и поясницы отмечается несколько болезненных точек. При одинаковой их болезненности применяют поочередное блокирование. Используются местные анестетики (новокаин, лидокаин). Добавление к местным анестетикам глюкокортикостероидов и миорелаксантов усиливает эффективность терапии.
У больных с компрессионными невропатиями вводят раствор как можно ближе к стволу нерва (периневрально). При упорных болях под левой лопаткой эффективна блокада мышцы, поднимающей лопатку. Глубина введения иглы — 2-3 см и в каждую точку вводится 3 мл раствора. Лечение проводят 2 раза в неделю. После окончания блокады больному рекомендуется соблюдать постельный режим в течение 1-2 часов. Анальгетический эффект блокады сохраняется дольше, чем продолжительность действия анестетиков (часы и даже недели).
При уменьшении болей в результате лечения необходимо наращивать двигательную активность. Чаще всего боль в позвоночнике связана с малоподвижным образом жизни. Поэтому нужно начинать с лечебной гимнастики и делать упражнения (комплекс для любого отдела позвоночника можно найти в интернете) или заниматься йогой. В этот же период назначаются физиотерапевтические процедуры и щадящая мануальная терапия, направленная на релаксацию мышц. При ущемлении нерва в поясничном отделе позвоночника, обусловленном грыжей, необходимо носить жесткий корсет типа «пояс штангиста».
В некоторых случаях могут помочь костоправы в лечении защемления. Однако к их манипуляциям нужно относиться очень осторожно, тем более, если это касается патологии шейного отдела позвоночника. Противопоказания для вытяжения и активных манипуляций при шейном остеохондрозе является:
- Резко выраженный болевой корешковый синдром.
- Нестабильность позвонков.
- Вертебробазилярная недостаточность. Нарушение питания головного мозга, которое обусловлено стенозом позвоночных и подключичных артерий. Стеноз артерий может возникать при спондилезе шейного отдела, болезни Такаясу, аномалиях артерий или их расслоении. Проявляется головокружением, нарушением равновесия, зрения и движений в руках. Возможно развитие транзиторного ишемического инсульта.
- Нарушение спинномозгового кровообращения в шейном отделе спинного мозга. Проявляется резкой болью в шее, кратковременной потерей сознания, отсутствием движения в руках, ногах.
В лечении различных туннельных синдромов есть некоторые особенности. Для успешной борьбы с болью и воспалением необходимо:
- Прекратить физическое воздействие в пораженной области. С этой целью применяют иммобилизацию в области поражения ортезами, бандажами или лангетами. Иногда эффект от шинирования сопоставим с эффективностью инъекций гормональных препаратов.
- Изменить локомоторный стереотип — длительное выполнение работы, например рисование, малярные работы, работа на корточках и т.д. В некоторых случаях больным приходится менять профессию.
- Противовоспалительная терапия. Применяются НПВП с выраженным обезболивающим и противовоспалительным эффектом (препараты диклофенака или ибупрофена).
- При выраженной и длительно существующей боли иногда прибегают к назначению антиконвульсантов (Прегабалин, Зоник, Лирика), антидепрессантов (Флуоксетин, Дулоксетин).
- Блокада с анастетиком (Новокаин) и гормоном (Гидрокортизон) в область ущемления. К этой манипуляции прибегают в том случае, если неэффективно применение анальгетиков, компрессов, НПВП или в случае выраженного болевого синдрома.
- Введение Мелоксикама и Гидрокортизона в область туннеля.
- В плане симптоматического лечения можно применять противоотечные препараты, миорелаксанты и препараты, улучшающие питание и метаболизм нерва (витамины группы В, Параплексин, Нейромидин).
- Электрофорез или фонофорез с Димексидом, анастетиками или гормонами. Эти физиотерапевтические методы лечения эффективно уменьшают боль и воспаление.
Доктора
Лекарства
- Обезболивающие препараты: Дексалгин, Трамадол, Кетопрофен.
- Местные анестетики: Новокаин, Лидокаин.
- Противовоспалительные нестероидные средства: Вольтарен, Мовалис, Диклофенак, Рофекоксиб, Диклоберл, Бутадион, Кетопрофен, Ибупрофен, Индометацин, Кеторолак, Напроксен, Целекоксиб, Эторикоксиб.
- Глюкокортикоиды: Депо-Медрол, Дипроспан, Гидрокортизона ацетат суспензия.
- Витаминные препараты: Витамин В1, Витамин В6, Витамин В12, Мильгамма.
- Миорелаксанты: Диспорт, Баклосан, Мидокалм.
- Препараты метаболического действия: Параплексин, Нейромидин.
Процедуры и операции
Из физиотерапевтических процедур при радикулитах и туннельных синдромах различной локализации применяются:
- Электрофорез (сочетание воздействия постоянного электрического тока и медикаментов).
- Фонофорез (сочетание ультразвукового воздействия и медикаментов).
- Аппликации озокерита и парафина.
- Магнитотерапия.
- Грязелечение.
- Механическое воздействие в виде массажа (точечного и общего), остеопатии, рефлексотерапии, мануальной терапии, кинезотерапии.
Известная и популярная тракция поясничного отдела оказывается неэффективной и в ряде случаев может провоцировать ухудшение. Это связано с тем, что вызывает растяжение не заблокированного сегмента, а сегментов, расположенных выше и ниже участка поражения.
Отдельным лечебным методом стоит выделить лечебную физкультуру. Выполнение упражнений улучшает функцию позвоночника и уменьшает выраженность боли. Можно применять рекомендуемый реабилитологом комплекс упражнений, можно использовать гимнастику Тай-Чи или Айенгар-йогу, которые в исследовании эффективнее устраняют боль, чем обычные физические упражнения. Всем больным с патологией позвоночника показано плавание.
При тяжёлых состояниях для устранения причины защемления (костный отросток, опухоль, компрессионные переломы, поясничные грыжи) показано хирургическое лечение. Абсолютным показанием к нему является нарастание слабости мышц, парезы стопы или кисти, нарушение функции тазовых органов, анестезия аногенитальной области.
Оперативное лечение в некоторых случаях проводится немедленно, в некоторых — может быть отсрочено на 1,5-2 месяца, но в течение этого времени должно проводиться адекватное медикаментозное лечение. Если за эти сроки сохраняется выраженность болевого синдрома, ограничение подвижности переходят к оперативному вмешательству. Хирургическое лечение при остеохондрозе шейного отдела рекомендуется, если имеется картина сдавления плечевого сплетения или компрессия позвоночной артерии остеофитами.
При грыжах любых локализаций выполняется традиционная дискэктомия. Также возможно применение щадящих методик: микродискэктомия, аблация диска, лазерная декомпрессия межпозвонкового диска. Лазерная вапоризация эффективна при радикулопатии, которая связана с грыжей диска, но при сохранении фиброзного кольца. При этом оно выбухает не более чем на 6 мм и у больного отсутствуют двигательные расстройства.
Хирургическое лечение туннельных синдромов показано в том случае, если исчерпаны другие возможности лечения. Вмешательство заключается в освобождении нерва от компрессии и «реконструкции туннеля». После успешного хирургического вмешательства важно проводить мероприятия, которые будут способствовать полному выздоровлению и профилактике рецидивов. К ним относятся: применение ортезов, шин, бандажей, которые защищают от нагрузки, изменение по необходимости профессии, связанной с однотипной работой (локомоторными стереотипами), выполнение специальных упражнений.
Показания к применению хирургического лечения туннельных синдромов:
- недостаточный эффект консервативного лечения;
- признаки прямой компрессии нерва костью, опухолью, рубцами, спайками, гематомой;
- стойкий болевой синдром, который снижает трудоспособность пациента;
- прогрессирующий атрофический парез мышц.
Защемление нерва при беременности
Боли в пояснице и в ноге во время беременности обусловлены многими причинами: увеличение веса беременной, увеличение матки, которая сдавливает седалищный нерв, выходящий из позвоночника в малый таз, положение самого ребенка, вес которого в третьем триместре увеличивается, а он начинает активно двигаться. Все эти факторы приводят к тому, что у беременной сначала появляется тяжесть и «усталость» в пояснице и крестце, которые в первое время проходят после отдыха в положении лежа. По мере увеличения срока беременности болевые ощущения в пояснично-крестцовом отделе усиливаются. Выраженность их зависит от нагрузки, также могут присоединиться боли тянущего характера в ноге по ходу нижних конечностей.
Интенсивность болей может варьировать от ноющих, усиливающихся после нагрузки, до выраженных, стреляющих. Боль ограничивает движения, поскольку усиливается при попытке изменить положение тела, нагнуться или встать. Если учесть, что увеличенный живот тоже доставляет женщине дискомфорт, то возможности ее значительно ограничиваются — ей трудно передвигаться и выполнять ежедневную нетрудную работу. Иногда в поражённой конечности отмечается нарушение тактильных ощущений — женщина может жаловаться на онемение, покалывание в ноге или «ползание мурашек».
В том случае, если боль не выраженная, не вызывает особого дискомфорта и существенно не сказывается на качестве жизни женщины, лечение можно отсрочить и начать его после родов. Чаще всего после родов и прекращения давления на седалищный нерв и нагрузки на поясницу, дискомфорт и болевые ощущения проходят и в лечении нет необходимости.
Учитывая то, что большинство лекарственных средств противопоказаны или при беременности, нужно применять другие методы лечения. Уменьшить давление на седалищный нерв поможет гимнастика и определенные позы во время сна. Регулярное выполнение упражнений улучшает состояние беременной. В тяжелых случаях при выраженной боли, нарушениях чувствительности и потере контроля над мочеиспусканием женщине показана госпитализация.
Диета

Диета 15 стол
- Эффективность: лечебный эффект через 2 недели
- Сроки: постоянно
- Стоимость продуктов: 1600-1800 рублей в неделю

Диета при остеохондрозе
- Эффективность: нет данных
- Сроки: постоянно
- Стоимость продуктов: 1450-1780 рублей в неделю
Специальной диеты при данной патологии не существует, и больные могут придерживаться общей Диеты 15 стола. При уточненном остеохондрозе показана Диета при остеохондрозе, которая в какой-то степени способствует замедлению прогрессирования заболевания.
Профилактика
Профилактика радикулопатий включает следующие мероприятия:
- активный образ жизни, физкультура и спорт, пешие прогулки, посещение бассейна — особенно при сидячем образе жизни, лечебная физкультура укрепляет мышечный корсет;
- борьба с лишним весом, поскольку он оказывает повышенную нагрузку на позвоночник и суставы, приводит к уплотнению дисков, образованию грыж и ущемлению нервных корешков в любом отделе позвоночника;
- исправление нарушений осанки (сколиоз, кифоз), которые часто вызывают сдавление нервных окончаний;
- использование во время отдыха и сна ортопедических подушек и матрасов;
- равномерное распределение груза при его ношении на две руки, использование рюкзаков, не допущение резких поворотов и подъема тяжестей;
- профилактика травматизма в быту и на работе;
- своевременное обращение к врачам с целью профилактических осмотров.
Последствия и осложнения
Компрессионная невропатия различных периферических нервов может иметь следующие осложнения:
- Двигательные нарушения в виде слабости в ногах и руках, атрофия мышц, скованность при ходьбе, нарушение походки.
- Нарушение функции желудочно-кишечного тракта, нарушение мочеиспускания и дефекация при поражении нервов, которые иннервируют внутренние органы.
- При синдроме запястного канала возникают тяжёлые нарушения функции кисти.
- При неполном восстановлении двигательных функций в результате сдавления лицевого нерва развивается контрактура мимических мышц — сочетание пареза мышц и спазма на пораженной половине. Внешне это выглядит как будто парализована здоровая сторона.
- Ущемление локтевого нерва может вызывать паралич и потерю чувствительности руки или ладони.
Прогноз
Большинство больных с радикулопатией имеют благоприятный прогноз, но длительность восстановления может быть различной. При пояснично-крестцовой радикулопатии процесс выздоровления может длится три месяца, но у некоторых больных — более длительно (3-6 месяцев). В том случае, если обострение длится более 6 месяцев, можно спрогнозировать сохранение симптомов до двух лет. Такое течение заболевания отмечается при компрессии корешка в его канале. Благоприятными факторами является отсутствие стеноза позвоночного канала, которое подтверждается при КТ или МРТ.
Список источников
- Белова А. Н., Шепетова О. Н. Руководство по реабилитации больных с двигательными нарушениями. М., 1998. С. 221.
- Кукушкин М. Л. Патофизиологические механизмы болевых синдромов. Боль. 2003. № 1. С. 5—13.
- Подчуфарова Е. В., Яхно Н. Н., Алексеев В. В. и др. Хронические болевые синдромы пояснично-крестцовой локализации: значение структурных скелетно-мышечных расстройств и психологических факторов // Боль. 2003. № 1. С. 34—38.
- Берзиньш Ю.Э., Думбере Р.Т.: Туннельные поражения нервов верхней конечности. Рига, Зинатне, 1989 год, 214с.
- Белова А.Н. Клиника брахиоплексопатий. Неврол. журн. 2003; 5: 5: 14-17.





 Дексалгин
Дексалгин Мовалис
Мовалис Диклофенак
Диклофенак Депо-Медрол
Депо-Медрол Мильгамма
Мильгамма Диспорт
Диспорт
















Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...