Дыхательная недостаточность
Общие сведения
Внешнее дыхание — это процесс, обеспечивающий газообмен между воздухом атмосферы и кровью капилляров легких. Газообмен включает поступление кислорода в кровь и выделение углекислого газа. Для поддержания обмена кислорода и углекислого газа в легкие в минуту поступает 5–8 литров воздуха и столько же выводится из легких.
Процесс постоянного обновления воздуха в легких называется вентиляцией. Альвеолярно-капиллярная мембрана легких является границей между воздухом и кровью. Транспорт газов через нее происходит путем диффузии: кислород из воздуха альвеол поступает в кровь, а углекислый газ — наоборот, из крови в воздух альвеол. Для этого необходимо постоянное движение крови по легочным капиллярам — процесс перфузии крови. Далее немаловажным является нормальное кровообращение в организме, обеспечивающее доставку кислорода тканям, поскольку кислород, необходимый для тканевого дыхания, клетки получают из крови.
В целом нормальная функция дыхания определяется хорошей проходимостью дыхательных путей (вентиляцией), диффузией на уровне альвеолярной мембраны и состоянием кровотока в лёгких (перфузией). Для нормального газообмена необходимо, чтобы три эти процесса были согласованы между собой. При нарушении одного из условий возникает дыхательная недостаточность (код по мкб-10 J96) — это состояние, при котором система дыхания в силу различных причин не в состоянии обеспечить необходимый обмен газов между воздухом и кровью капилляров легких.
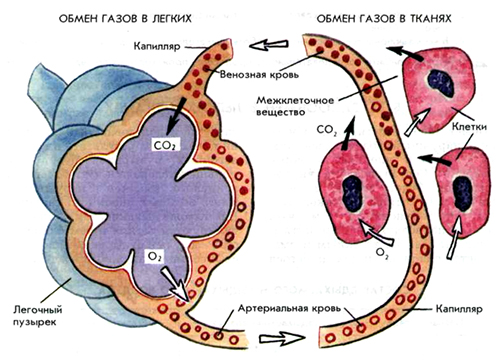
При дыхательной недостаточности отмечаются следующие изменения в газовом составе крови: гиперкапния (повышается уровень углекислого газа) и гипоксемия (снижен уровень кислорода в крови и его количество, доставляемое к тканям). Однако, на первых порах возможно обеспечение адекватного газообмена за счет компенсаторных механизмов — увеличения вентиляции (учащенное и глубокое дыхание) и перфузии. В связи с этим, проявлениями недостаточности дыхания являются не только изменения в газовом составе крови, но и появление немотивированной одышки для того, чтобы компенсировать газообмен.
По скорости развития дыхательная недостаточность бывает острой и хронической. Первая возникает быстро (в течение минут, часов, дней), а вторая нарастает постепенно на протяжении месяцев или лет. Если дыхательная недостаточность развивается у больных с заболеваниями легких, то применяется термин легочная недостаточность, но эти два термина недостаточности не однозначны, поскольку дыхательная недостаточность — понятие гораздо шире, так как развивается при недостаточности кровообращения, поражениях ЦНС, заболеваниях крови, отравлениях и заболеваниях бронхолегочной системы.
Несмотря на то, что дыхательная недостаточность вызывается разными причинами, симптомы ее идентичны и основным является одышка — ощущение нехватки воздуха. Возникает она или усиливается при физической нагрузке и сопровождается увеличением глубины и частоты дыхания. Одышка является защитно-компенсаторной реакцией, которая за счет гипервентиляции способствует поступлению кислорода в организм в увеличенном количестве. Усиленная вентиляция альвеолярного пространства приводит не только к поступлению кислорода, но и к удалению углекислого газа. Лечение же зависит от причины, вызывавшей дыхательную недостаточность, проводится индивидуально. Острая легочная недостаточность нуждается в неотложной помощи и проведении реанимационных мероприятий, поскольку представляет угрозу для жизни.
Патогенез
Патогенетический механизм дыхательной недостаточности состоит из нарушения вентиляции (транспорт кислорода), диффузии (обмен в мембране альвеол) и перфузии (транспорт крови). Диффузию газов обеспечивает различие давлений кислорода и углекислого газа в альвеолах и капиллярах. Растворимость кислорода в 20 раз меньше, чем углекислого газа, поэтому кислород диффундирует медленнее. В норме транспорт кислорода составляет 1л/мин, он значительно уменьшается при дыхательной недостаточности. Утолщение или изменение структуры альвеолярной мембраны (отёк, воспаление, лимфостаз) также уменьшают диффузию. Это происходит и при склерозировании мембраны, пневмокониозах, фиброзирующем альвеолите. Увеличить альвеолокапиллярную диффузию можно ингаляцией О2, уменьшением отека и проведением противовоспалительной терапии.
Ухудшение газообмена или повреждение транспорта кислорода за несколько минут приводит к гипоксии и гиперкапнии. Для всех форм дыхательной недостаточности характерна гипоксия, а для части — гипоксия с гиперкапнией. Гипоксемия определяется снижением РаО2 в крови меньше 60 мм. рт. ст. При легкой степени гипоксемии появляются тахипноэ, тахикардия, незначительно повышается давление, возникает сужение периферических сосудов. Тяжелая степень гипоксемии (РаО2 меньше 45) сопряжена с легочной гипертензией, брадикардией, нарушением сердечного выброса, общей гипотензией, задержкой натрия, головными болями, энцефалопатией, дезориентацией и судорогами. Также развивается лактатацидоз. Гиперкапния вызывает артериальную гипертензию, нарушения сознания и ритма сердца.
В ответ на изменения в газовом составе крови запускается ряд реакций, обеспечивающих максимальный транспорт кислорода к клеткам тканей. Сердечно-сосудистая система реагирует тахикардией и увеличением сердечного выброса. Сужение сосудов легких, возникающее в ответ на альвеолярную гипоксию, вызывает улучшение вентиляционно-перфузионных процессов. В крови характерно появление эритроцитоза, который сам по себе увеличивает емкость крови в отношении кислорода.
При этом компенсаторные механизмы имеют и отрицательное действие, поскольку со временем формируется легочная гипертензия, развивается легочное сердце и сердечная недостаточность. В легких кроме того развивается интерстициальный отек, уменьшается растяжимость легочной ткани и снижается продукция сурфактанта, что вызывает спадение легочной ткани. Под влиянием гипоксии происходит увеличение проницаемости клеток мозга с развитием его отёка (у больных проявляется повышенная возбудимость, эйфория, судороги и возможно развитие комы).
При повышении СO2 снижается рН крови и развивается дыхательный ацидоз. Увеличение в крови недоокисленных продуктов вызывает увеличение ионов Н+ с развитием метаболического ацидоза. Метаболический ацидоз — тяжелая форма нарушений кислотно-щелочного состояния, основой которого является накопление в крови кислот (оксимасляной, ацетоуксусной, молочной), образующихся в организме при нехватке или отсутствии кислорода. Недостаток кислорода в совокупности с метаболическим ацидозом нарушают функцию мембран клеток — К+ выходит из клетки, а Na+ и вода поступают внутрь клетки, вызывая их набухание.
К метаболическому ацидозу через время присоединяется респираторный алкалоз. Последний обычно развивается на фоне тяжёлой ДН, когда компенсаторные возможности системы дыхания истощаются. Связанный с гиперкапнией и гипоксией усиленный выброс катехоламинов (адреналин, норадреналин), приводит к чрезмерному возбуждению сосудодвигательного центра: усиливается тонус сосудов и сократительная способность миокарда. Постепенно происходит угнетение сосудодвигательного центра. Таким образом, острая дыхательная недостаточность протекает с нарушениями гемодинамики — сначала гипердинамия (тахикардия и гипертензия), а потом гиподинамия (брадиаритмия и гипотензия). К имеющимся нарушениям вентиляции присоединяется спазм бронхиол.
Классификация
По срокам развития:
- Острая.
- Хроническая.
По патогенезу:
- Вентиляционная (гиперкапническая), развивающаяся при избытке углекислого газа.
- Альвеоло-респираторная (паренхиматозная, гипоксическая), развивающаяся при недостатке кислорода.
При гиперкапническом варианте гипоксемия сочетается с гиперкапнией (рCO2 более 45 мм рт. ст.) Причины ее развития — повреждение внелегочных механизмов дыхания. Это приводит сначала увеличению рCO2, а потом к снижению рO2. При этой форме больного беспокоит бессонница ночью и сонливость днем, головные боли по утрам, учащенное сердцебиение, иногда возникает тремор рук. Этот тип дыхательных нарушений развивается в том случае, если углекислый газ в недостаточном количестве выводится из альвеол и накапливается. Данное состояние характерно для:
- врожденных миопатий;
- стеноза гортани;
- микседемы;
- полимиозита;
- полиомиелита;
- кифосколиоза;
- тяжелой травмы груди;
- аспирации слизи или рвотных масс;
- неврологических расстройств;
- легочной гипертензии;
- ожирения (гиповентиляционный синдром);
- синдрома ригидного позвоночника.
Для гипоксического (паренхиматозного) варианта характерно уменьшение давления кислорода в крови при нормальном давлении углекислого газа. Развивается при паренхиматозных заболеваниях легких, когда затрудняется или становится невозможной диффузия газов на уровне альвеол. Для гипоксической дыхательной недостаточности характерно наличие тахикардии, снижение артериального давления, потеря сознания, нарушения памяти. Кожа больного при гипоксической дыхательной недостаточности приобретает синюшный оттенок.
Данный вариант дыхательной недостаточности развивается при:
- отеке легких;
- хронической обструктивной болезни легких;
- пневмонии;
- респираторном дистресс-синдроме;
- саркоидозе;
- бронхиальной астме;
- бронхоэктатической болезни;
- пульмоните;
- легочной гипертензии;
- эмболии легочной артерии.
При всех интерстициальных заболеваниях легких развивается отек, воспаление, выпотевание в альвеолы серозно-фибринозной жидкости и формируется внутриальвеолярный фиброз. При пневмотораксе, плеврите и ателектазе отмечается спадание альвеол. Большое значение имеет обструкция на уровне мелких и средних бронхов (например, при бронхиальной астме и обструктивной болезни легких). Увеличение проницаемости капилляров легких (при эмболии легочной артерии, отеке легких и легочной гипертензии) также имеют значение в развитии паренхиматозной ДН.
По механизму нарушения дыхания:
- Обструктивная.
- Рестриктивная.
- Комбинированная.
Вентиляционная дыхательная недостаточность может протекать по обструктивному и рестриктивному типу. Обструктивная дыхательная недостаточность связана с возникновением преграды для прохождения воздуха по бронхам в результате уменьшения их просвета, спазма или наличия инородного тела. При этом типе одышка имеет экспираторный характер (при ней затруднен выдох). Такой тип одышки бывает при спазме голосовой щели, дифтерии, отеке гортани. В случае полной непроходимости воздуха на уровне гортани или трахеи наступает смерть от асфиксии.
Рестриктивный тип дыхательной недостаточности развивается при ограничениях растяжимости легочной ткани или невозможности ее расправляться. Экскурсию легких и максимальный вдох уменьшает диффузный фиброз, плевральные сращения, пневмония, интерстициальная эмфизема и отек легочной ткани.
Ухудшение растяжения грудной клетки возникает при пневмотораксе, высоком стоянии диафрагмы, кифосколиозе, диафрагмальной грыже, кишечной непроходимости и перитоните. Рестриктивная недостаточность характеризуется одышкой инспираторного типа (затруднен вдох). Часто встречаются смешанные варианты — комбинированная дыхательная недостаточность, при которой обструкция сочетается с рестрикцией.
Классификация дыхательной недостаточности по степени тяжести
Отмечают следующие стадии процесса:
- Дыхательная недостаточность 1 степени. Проявляется одышка только при повышенной нагрузке. Развитие одышки не требует участия вспомогательной мускулатуры, в покое одышка отсутствует. У больных периодически появляется цианоз носогубного треугольника, который усиливается при физической нагрузке или волнении больного. Больные беспокойные и несколько раздражительные. Лицо бледное и одутловатое. Давление в пределах нормы или несколько повышено. Внешнее дыхание при 1 степени: минутный объем дыхания повышен, понижены жизненная емкость легких, резерв дыхания, объем дыхания. Состав газов крови без изменения, углекислый газ в пределах нормы.
- Дыхательная недостаточность 2 степени. Появляется одышка в состоянии покоя. Одышка с участием дыхательной мускулатуры (межреберные промежутки и надключичные ямки). Цианоз носогубного треугольника, рук и лица, который не исчезает при вдыхании кислорода. Отмечается бледность кожи и ногтевых лож, повышенная влажность кожи, повышается давление, постоянная тахикардия. Периоды беспокойства, слабость и вялость. При 2 степени ЖЕЛ снижена на 25-30%, объем дыхания и резерв дыхания снижены на 50%. Уменьшается насыщение крови кислородом, при нормальном давлении углекислого газа. Дыхательный или метаболический ацидоз.
- Дыхательная недостаточность III степени. Проявляется выраженной одышкой в покое, частота
дыханий на 150% выше нормы. Дыхание парадоксальное, периодически возникает брадипноэ. Разлитой цианоз, генерализованная бледность, липкий пот, давление снижено. Тонус мышц и реакция резко снижен. Появляются судороги. - Дыхательная недостаточность четвертой степени — гипоксическая кома. Внешнее дыхание: снижены больше, чем на 50% минутный ОД, ЖЕЛ и объем дыхания. Резерв дыхания равен нулю. Насыщение крови кислородом менее 70%. Декомпенсированный ацидоз.
Как видно, классификация по степени тяжести учитывает выраженность легочной недостаточности. Основной синдром — одышка, по которому оценивают степень тяжести состояния. Степени дыхательной недостаточности и критерии их оценки важны для индивидуального подхода к лечению и прогнозу заболевания.
Причины
ДН возникает при многих ситуациях, заболеваниях и состояниях. Причины могут быть легочные и внелегочные, основными из которых являются следующие:
- поражение бронхов и легких: бронхоспазм, снижение тонуса бронхов, воспалительные изменения бронхов, инфильтраты в легких, пневмосклероз;
- деструкция легких, отек легких, сдавление и ателектаз легкого, недоразвитое легкое, отсутствие части легких после резекции, аллергический альвеолит, вирусная пневмония;
- поражение плевры (выпот в полость, пневмоторакс);
- нарушение проходимости (аспирация желудочного содержимого, инородных тел, задержка бронхиального секрета);
- изменение дыхательной экскурсии легких при плевральном выпоте или болевых синдромах грудной клетки и живота;
- отек легких при сепсисе, массивных гемотрансфузиях, утоплении, воздушной или жировой эмболии, аортокоронарном шунтировании;
- изменения со стороны дыхательного центра, возникающие при передозировке наркотиков, снотворных препаратов, коме, инсультах;
- нарушения подвижности грудной клетки – кифосколиоз, ожирение, деформация грудной клетки, травматическая асфиксия;
- патология дыхательной мускулатуры (паралич или дистрофические изменения мышц);
- нарушения кровообращения в малом круге (застой в малом круге кровообращения, спазм легочных артериол);
- поражения спинного мозга (опухоль, травма, сосудистая патология);
- периферические нейропатии;
- поражение передних корешков спинного мозга при полиомиелите, амиотрофическом склерозе;
- состояния, при которых повышается продукция углекислого газа (судороги, ожоги, травма, повышенная температура, сепсис).
Если синдром дыхательной недостаточности возникает остро, частой причиной является обструкция верхних дыхательных путей. Что это такое обструкция дыхательных путей? Это нарушение их проходимости, которые в острых случаях возникают при инородном теле в бронхах, заглатывании воды или рвотных масс. Возникает нарушение проходимости также при хронических заболеваниях бронхов.
У взрослых можно выделить следующие причины обструкции:
- обтурация инородными телами;
- ухудшение мукоцилиарного очищения и накопления мокроты;
- повреждение кашлевого механизма;
- воспалительные изменения дыхательных путей;
- ларингоспазм и спазм бронхиол.
Из хронических процессов необходимо отметить хронический обструктивный бронхит, осложнением которого является острая дыхательная недостаточность. Летальность при этом осложнении может достигать 24-38%.
Обструкция у детей развивается при аспирации околоплодных вод, содержимого желудка или мекония и встречается у новорожденных, перенесших тяжелую гипоксию и у детей, имеющих пороки развития желудочно-кишечного тракта. Обструкция может быть связана у детей с муковисцидозом, ларингоспазмом, отеком подсвязочного пространства или бронхоэктатической болезнью.
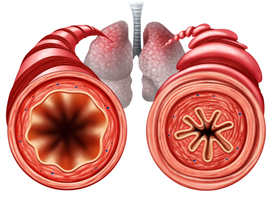
Бронхообструкция
Бронхообструкция может носить локальный и диффузный характер. Локальная бронхообструкция — это ограниченное сужение или закрытие одного бронха. Вызывается новообразованием, которое растет в просвет бронха, инородным телом, локальной деформацией бронха или образованием слизистой «пробки».
Диффузная бронхообструкция — это сужение просвета на всем протяжении всех бронхов. Она нарушает вентиляцию альвеолярного пространства, а это ведет к появлению дыхательной недостаточности и, в конечном счете, к легочной гипертензии. Диффузная обструкция может быть необратимой и обратимой. Обратимая бронхиальная обструкция возникает при бронхоспазме, отеке слизистой бронхов, гиперсекреции на фоне воспаления. Так, синдром бронхообструкции у детей появляется на фоне воспалительных заболеваний бронхов и исчезает при адекватном лечении.
Необратимая обструкция бронхов вызывается гиперплазией мерцательного эпителия и желез бронхиального дерева или перибронхиальным фиброзом, который ограничивает возможность бронхов расширяться и уменьшает эластическую поддержку мельчайших бронхов. Необратимую обструкцию вызывают такие бронхолегочные заболевания как эмфизема и хронический обструктивный бронхит. Следствием бронхообструкции является гипервоздушность легких, которая развивается по механизму воздушной ловушки.
Хроническая дыхательная недостаточность
Она развивается медленно — на это уходят месяцы и годы. При ее развитии включаются компенсаторные механизмы, которые позволяют долго поддерживать состав газов крови на приемлемом уровне. В первую очередь это происходит за счет увеличения работы дыхания.
На ранних стадиях хронической недостаточности дыхания нарушения газообмена обнаруживаются только при физической нагрузке. При прогрессировании характерна гипоксемия (низкое давление кислорода) и гиперкапния (повышенное давление углекислого газа), но рН крови длительно удерживается за счет метаболического алкалоза, который развивается компенсаторно. По мере декомпенсации уровень рН крови снижается (на 10 мм рт.ст. повышения давления углекислого газа на 0,03). Расстройства гемодинамики при этой форме недостаточности дыхания возникают поздно.
Причины хронической дыхательной недостаточности:
- заболевания, протекающие с обструкцией — бронхоэктатическая болезнь, ХОБЛ, муковисцидоз, реже — астма;
- хронические интерстициальные заболевания — пневмокониозы, легочный фиброз, саркоидоз, цирроз легких после туберкулеза или нетуберкулезных воспалительных заболеваний легких;
- опухоли дыхательной системы;
- деформация грудной клетки — патология грудной клетки является одной из причин, приводящих к ХДН, наиболее часто нарушения вентиляции отмечаются при кифосколиозе;
- тяжелое ожирение;
- заболевания сердца и сосудов — легочная тромбоэмболия, пороки сердца и сосудов, сердечная недостаточность;
- заболевания нервной системы — болезнь Паркинсона, рассеянный склероз, амиотрофический склероз, стойкие повреждения диафрагмальных нервов.
Хроническая дыхательная недостаточность имеет две стадии:
- Первая стадия характеризуется вентиляционной недостаточностью, но изменений в газовым составе крови нет: содержание кислорода и углекислоты нормальное. Газовый состав крови поддерживается резервами системы дыхания — увеличивается активность дыхательных мышц, вентиляция легких и частота дыхания.
- Вторая стадия более тяжелая, поскольку к вентиляционной недостаточности присоединяется гипоксемия и повышается содержание углекислоты в крови. Развивается газовый или дыхательный ацидоз.
Диагноз ХДН ставится при снижении давления кислорода в крови и снижении насыщения крови кислородом или при повышении напряжения углекислого газа более 45 мм рт. ст.
С течением времени развивается сердечно-легочная недостаточность — к легочной присоединяется правожелудочковая сердечная недостаточность. Она возникает при повышении давления в малом круге кровообращения и формировании легочного сердца — это гипертрофия правого желудочка, возникающая при заболеваниях лёгких (бронхит, поликистоз, бронхиальная астма, эмфизема, диффузный пневмосклероз). О легочной гипертензии свидетельствует систолическое давление более 30 и диастолическое – более 15 мм. рт. ст. Сердечно-легочная недостаточность проявляется одышкой (при нагрузке или в покое), тяжестью в правом подреберье, отеками на ногах, асцитом (при декомпенсации), цианозом, полнокровием шейных вен и пульсацией в эпигастральной области.
Симптомы дыхательной недостаточности
Основной симптом — одышка, что означит учащенное и затрудненное дыхание, в котором участвует вспомогательная мускулатура, чего не наблюдается при обычном дыхании. Прочие симптомы легочной недостаточности обусловлены наличием гипоксемии и гиперкапнии. Альвеолярная гипоксия влечет увеличение работы дыхательной мускулатуры, а это некоторое время способствует сохранению состава газов крови. При утомлении дыхательной мускулатуры снижается содержание кислорода в крови, а в последующем — повышение уровня СО2 в крови.
Основным признаком хронической недостаточности дыхания является одышка, которая развивается постепенно. Вначале она возникает при значительных нагрузках, а по мере прогрессирования снижается толерантность к нагрузкам и пациентов беспокоит одышка даже при незначительных усилиях и в покое.
Основной признак гипоксемии — цианоз, выраженность которого и распространенность говорит о тяжести недостаточности. При субкомпенсации отмечается только цианоз губ и ногтей, в стадии декомпенсации он уже распространенный, а в терминальной — генерализованный. Гемодинамические изменения, характерные для гипоксемии — это тахикардия и пониженное давление. При снижении давления кислорода ниже 30 мм. рт. ст. у больных наблюдаются обмороки.
В большинстве случаев хроническая недостаточность дыхания протекает с учащением дыхания, а снижение его до 12 в минуту служит грозным предвестником, который говорит о возможности остановки дыхания. Характерно вовлечение мышц, которые в норме не задействуются в дыхании (мышцы шеи, раздувание носа, участие брюшных мышц в выдохе).
Пальцы у некоторых больных имеют вид барабанных палочек, руки и ноги обычно теплые и влажные. При развитии гиперкапнии расширяются сосуды на лице и слизистой рта. Гиперкапния проявляется бессонницей, сонливостью днем, головными болями. При ее нарастании могут возникать периоды затемненного сознания. Одышка может уменьшаться из-за гиперкапнического угнетения дыхательного центра. Это часто вводит в заблуждение, поскольку предполагается улучшение состояния больного. Сердечно-легочная недостаточность развивается через несколько лет и причина тому — повышение давления в легочной артерии и перегрузка правых отделов сердца. Проявляется она усилением одышки, появлением отеков на ногах и асцита.
Острая дыхательная недостаточность развивается мгновенно. Основным проявлением этого состояния является остро возникшая нарастающая одышка. В дыхании участвует мускулатура и заметны движения крыльев носа. Если имеют место нарушения центральной регуляции, в дыхании участвуют только мышцы шеи и отмечаются движения гортани. Больные беспокойны и возбуждены, их поведение неадекватное.
По мере прогрессирования недостаточности дыхания на смену беспокойству приходит заторможенность, сознание утрачивается и при неоказании помощи больные впадают в кому. У детей могут быть судороги. Кожа цианотичная, холодная и влажная. При гиперкапнии кожа приобретает красно-багровый оттенок. На начальных стадиях у больных отмечается тахикардия и повышенное давление. При нарастании недостаточности дыхания тахикардия сменяется брадикардией и появляется тенденция к понижению давления. Характерно снижение диуреза и появление пареза кишечника.
По уровню декомпенсации дыхания и кровообращения, содержанию О2 и СО2 в крови выделяют III стадии ОДН.
- I стадия. Больной в сознании, беспокоен, жалобы на нехватку воздуха. Кожа бледная, влажная, невыраженный цианоз слизистых. Частота дыханий достигает 30 в одну минуту, ЧСС — 110 в 1 минуту, РaO2 70 мм. рт. ст., РaСO2 тоже снижено в виду одышки.
- II стадия. У больного выраженное удушье, появляется психомоторное возбуждение, бред, галлюцинации и нарушения сознания. Кожа влажная и цианотичная. ЧД достигает 35-40 в 1 мин, а ЧСС до 140 в 1 минуту, часто возникает аритмия, отмечается повышенное давление. РaO2 уменьшается до 60, а РaСO2 повышается — 50.
- III стадия. Сознание у больного чаще отсутствует, из-за гипоксии мозга развиваются судороги, зрачки расширены и не реагируют на свет. Тахипноэ переходит в брадипноэ — частота дыханий менее 8 в 1 минуту. Снижается давление, появляются аритмии. РаO2 уменьшается еще больше — 50, а РaСO2 выше 90.
К ОДН приводят травмы грудной клетки, тяжелое обострение астмы, обширные пневмонии, ателектаз, бронхиолит, спонтанный пневмоторакс, тромбоэмболии артерий легких, токсические поражения альвеол при вдыхании токсических веществ. При всех этих состояниях требуется неотложная помощь и коррекцией этого состояния занимается реаниматология. Более подробную информацию на эту тему предоставит реферат.
Анализы и диагностика
Окончательный диагноз недостаточности дыхания и степень ее выраженности ставится на основании исследования газового состава крови. Исследование состава газов крови включает:
- определение напряжения кислорода (РaO2);
- определение напряжения углекислого газа (РaСO2);
- определение насыщения гемоглобина кислородом (SaО2);
- кислотно-основное состояние (КОС).
Кроме определения газов крови в настоящее время используется пульсоксиметрия — это неинвазивный метод, который позволяет определить содержание оксигемоглобина в артериальной крови (то есть сатурацию крови, которая обозначается SpO2). При подозрении на тромбоэмболию легочной артерии назначается коагулограмма.
Лечение дыхательной недостаточности
Главные принципы:
- устранение причины, вызвавшей развитие недостаточности дыхания;
- создание микроклимата в помещении (проветривание, увлажнение);
- восстановление проходимости путей (у детей и лежачих больных — отсасывание слизи, назначение бронхолитических и отхаркивающих средств, проведение постурального дренажа);
- кислородотерапия (подача кислорода через маску, катетер или путем гипербарической оксигенации);
- респираторная поддержка — имеется в виду искусственная вентиляция легких;
- нормализация кровотока в легких (Эуфиллин, Бензогексоний, Пентамин);
- коррекция КОС;
- лечение заболевания.
Стандартная неотложная помощь при острой дыхательной недостаточности включает мероприятия, аналогичные мероприятиям при сердечно-легочной реанимации:
- разгибание и запрокидывание головы;
- обеспечение свободного дыхания (ослабить ремень, расстегнуть воротник);
- дать приток воздуха;
- успокоить больного и придать удобное положение — обычно больные предпочитают сидеть или полулежать;
- удаление инородного тела, если таковое имеется, из ротоглотки;
- кислородная терапия;
- интубация трахеи или установка воздуховодов — эта профессиональная процедура восстанавливает проходимость путей.
Устранение пневмоторакса заключается в дренировании плевральной полости, при инфекциях и пневмониях назначается антибактериальная терапия, при тромбоэмболии вводят Гепарин.
Интенсивное лечение недостаточности дыхания начинают с кислородотерапии. Неотложная помощь заключается в медикаментозном лечении, которое направлено на коррекцию ацидоза, устранение бронхоспазма и назначение кардиотонических средств. Для повышения проходимости применяются бронходилаторы через небулайзер (2-Агонисты и антихолинергические препараты) — самые эффективные бронхорасширяющие препараты. Традиционно используется теофиллин — для обеспечения эффекта его концентрацию поддерживают в пределах 10-15 мг/л.
В целом медикаментозная терапия легочной недостаточности определяется формой заболевания, которое явилось ее причиной. При тяжелом и жизнеугрожающем состоянии больной госпитализируется. Эвакуацию проводят в полусидячем положении на носилках.
В зависимости от состояния назначаются:
- Жаропонижающие средства при температуре выше 390 (Парацетамол, Ибупрофен).
- Ненаркотические анальгетики с целью обезболивания при пневмотравме или травме грудной клетки (Кеторолак внутримышечно или внутривенно, внутрь Лорноксикам или Ксефокам).
- При бронхообструкции – бронходилататоры (Атровент, Сальбутамол ингаляционно через небулайзер или в виде дозированного ингалятора со спейсором: Фенотерол, Сальбутамол каждые 20 минут). Комбинированные ингаляции Атровента с Фенотеролом каждые 30 минут. Ингаляции раствора Беродуала с суспензией Пульмикорта через небулайзер. Если бронхообструкция выраженная, рассматривается вопрос о системном применении глюкокортикоидов. Параллельно назначаются мукорегулирующие препараты (АЦЦ, Амброксол) и ингаляции увлажненным кислородом.
- При наличии пневмонии проводится лечение антибиотиками.
- Дезинтоксикационная терапия включает введение изотонического раствора, Гемодеза, раствора Глюкозы. В сутки вводится не более 1,5-1,7 л. Для лучшего усвоения тканями кислорода внутривенно вводится глюкоза, Ко-карбоксилаза, Аскорбиновая кислота, Цитохром С, рибофлавин, Унитиол.
- Коррекция метаболического ацидоза. С этой целью применяются ощелачивающие средства: раствор бикарбоната натрия, раствор Трометамола Н, Трисамин. Продолжительность эффекта раствора Трометамол Н больше, чем у бикарбоната натрия.
- При артериальной гипотензии восполняют жидкость введением Декстрозы Виал, Рефортан ГЭК 6%, Волювен. Если гипотензия не устраняется вводят в/в капельно Допамин (или Адреналин, Мезатон) на физрастворе до достижения давления 90. Противопоказано вводить Допамин при фибрилляции желудочков.
- При наличии легочной гипертензии рекомендуется применение нитратов, блокаторов кальциевых каналов и диуретиков.
- Для предупреждения эрозий слизистой ЖКТ используют Омепразол, Пантопрозол, Контролок, Нольпаза, Пангастро.
- При снижении активности дыхательного центра, которое наблюдается при ожирении и синдроме ночного апноэ, используют дыхательные аналептики (Этимизол внутримышечно или внутривенно).
Лечение легочной недостаточности тяжелой степени, состояния сопора и комы, нестабильность гемодинамики предусматривает применение принудительной искусственной вентиляции легких.
Доктора
Лекарства
- Бронходилататоры: Атровент, Сальбутамол, Беродуал, Беротек, Бриканил, Вентолин, Сальгим, Стери-неб, Саламол, Эуфиллин (раствор), Аминофиллин (раствор).
- Мукорегуляторы: Флуимуцил, АЦЦ, Амброксол, Ацетилцистеин Тева, Амбролитин, Лазолван, Флюдитек.
- Глюкокортикоиды ингаляционные: Будесонид, Пульмикорт, Бенакорт, Бенарин.
- Антибиотики: Амоксициллин + Клавулановая кислота, Азитромицин, Цефотаксим, Цефтриаксон, Левофлоксацин, Цефтазидим.
- Ненаркотические анальгетики: Кеторолак, Лорноксикам, Ксефокам.
Процедуры и операции
Оксигенотерапия — это применение кислорода в лечебных целях. К этому виду лечения относится ингаляционная и гипербарическая оксигенация. В практике широко распространена ингаляционная кислородотерапия, о положительном результате которой свидетельствует уменьшение одышки и цианоза, улучшение показателей состава газов крови, нормализация сердечного ритма и артериального давления.
Ингаляционная кислородотерапия показана при гипоксемии любого происхождения. Абсолютным показанием к ее проведению является дыхательная недостаточность II–III степени. Целевое назначение ее — достижение значений РаО2> 60, а сатурация кислородом крови SaO2> 70%. Оптимальным является поддержание РаО2 на уровне 65. Для доставки кислорода используются маска Вентури и носовые канюли.

Носовые канюли и кислородная маска
Если у больного отсутствует гиперкапния, то кислородотерапия не требует тщательного и постоянного мониторирования. Больным с хронической дыхательной недостаточностью показана кислородотерапия по «ситуации» — в период выполнения физической нагрузки. При хронической персистирующей гипоксемии необходима длительная кислородотерапия, общая длительность которой составляет 16 часов и более. Для достижения результата (при хронической недостаточности дыхания цель — снижение давления в артерии легких) один сеанс должен быть 4 часа и не более 2 часов перерывы между сеансами.
При острой дыхательной недостаточности эффективнее применение носоглоточного катетера, через который доставляется кислород. Катетер диаметром 3 мм с двумя отверстиями на конце, чтобы кислород хорошо рассеивался, вводится через нижний носовой ход в носоглотку после проведения местной анестезии. Нижний конец катетера располагается на 2 см выше голосовых складок.
Искусственная вентиляция показана больным, страдающим хронической обструктивной болезнью легких, у которых медикаментозная терапия не улучшает состояние, если отмечались случаи остановки дыхания, есть выраженные нарушения сознания, давление ниже 70 мм. рт. ст., а ЧСС более 160 или менее 50 в 1 минуту.
Предпочтительным методом является неинвазивная вентиляция легких. Среди многочисленных способов ее применяется дыхание с положительным давлением в дыхательной системе (аппарат CPAP терапии) и двухуровневым положительным давлением, создающимся на вдохе и выдохе (аппарат BiPAP).
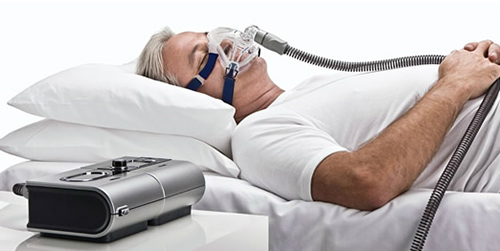
Аппарат BiPAP
Неинвазивная искусственная вентиляция легких (НИВЛ) имеет преимущества перед традиционной ИВЛ, поскольку не накладываются искусственные дыхательные пути путем трахеостомии. Это снижает риск инфекционных и травматических осложнений.
Тем не менее, для некоторых пациентов использование НИВЛ неэффективно. В таком случае накладывается микротрахеостома для проведения транстрахеальной кислородотерапии.
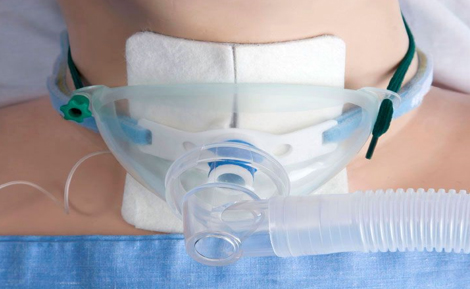
Микротрахеостома для проведения транстрахеальной кислородотерапии
Ее наложение показано пациентам с обильной и вязкой мокротой, которая трудно отделяется. Катетеризация трахеи дает возможность эффективной санации с последующим проведением кислородотерапии, которая может проводиться в домашних условиях. Выбираются надежные и удобные аппараты ИВЛ, которые смогут обслуживать родственники больного, обученные навыкам проведения ИВЛ на дому.
Дыхательная недостаточность у детей
Острая дыхательная недостаточность у детей возникает при различных заболеваниях респираторного тракта и способствуют этому анатомические и физиологические особенности органов дыхания в этой возрастной группе. Это узкие дыхательные пути, небольшой дыхательный объем, слабость дыхательных мышц, слабая активность сурфактанта.
Для каждого возраста характерны отдельные причины дыхательной недостаточности. У новорожденных причинами являются врожденные пороки легких и сердца, которые чаще всего наблюдаются у недоношенных. У детей 1-2 лет частыми причинами служат респираторные инфекции, а у детей с 7-ми летнего возраста – бронхиальная астма.
Если говорить об обструкции верхних путей, сопровождающейся острой дыхательной недостаточностью, то ее вызывают инфекции: стенозирующий ларинготрахеит, дифтерия, заглоточный абсцесс, ангина Людвига, эпиглоттит, грибковая инфекция, паратонзиллярный абсцесс, трахеит. Также большое значение имеют травмы (постинтубационный отек, ожоги, посттрахеостомический стеноз) и аспирации инородных тел.
Обструкция нижних путей обусловлена бронхиальной астмой, острым или хроническим обструктивным бронхитом, бронхиолитом, пневмониями или опухолями трахеобронхиального дерева. При этих заболеваниях преобладает бронхообструкция, в основе которой лежит несколько механизмов: отек слизистой, спазм мускулатуры бронхов, повышенная секреция слизи, спадении бронхиол из-за сдавления их раздутыми альвеолами. Развитие обструкции на уровне бронхиол проявляется одышкой с затрудненным выдохом, свистящими хрипами и выраженными нарушениями состава газов крови.
Аспирация рвотных масс у детей происходит в тех случаях, когда нарушен механизм кашля: кома, наркоз или угнетение ЦНС при отравлении. Аспирация пищи встречается у детей 2-3 месяцев жизни. Попадание пищи в дыхательные пути вызывает отек слизистой, а кислое желудочное содержимое способствует развитию дополнительного токсического отека. Это состояние проявляется выраженным ларинго- и бронхоспазмом, усиливающейся асфиксией и цианозом.
Каждое из перечисленных заболеваний имеет характерное начало и клинику. Общими симптомами дыхательной недостаточности являются слабость, потливость, цианоз, парадоксальное и свистящее дыхание, тахипноэ/брадипноэ, раздувание крыльев носа. Поражение ЦНС проявляется энцефалопатией, отеком диска зрительного нерва и даже комой. Со стороны сердца отмечаются тахикардия/брадикардия, аритмия, повышенное или пониженное давление и остановка сердца.
Неотложная помощь до госпитализации ребенка
- Придание удобного возвышенного положения с приподнятым головным концом.
- Освободить шею и грудную клетку от сдавливающей одежды.
- Улучшить проходимость путей, очистив ротовую полость от слизи, отсосав резиновой грушей содержимое носа, применив сосудосуживающие средства (Нафтизин). При западании языка положить ребенка на спину, максимально запрокинуть голову и выдвинуть нижнюю челюсть и язык вперед.
В дальнейшем лечение легочной недостаточности зависит от заболевания, которое ее вызвало и проводится в стационаре.
При стенозирующем ларинготрахеите первой степени:
- Ребёнка отвлекают игрушкой и успокаивают.
- Дают теплое щелочное питье (молоко с Боржоми 1:1, раствор питьевой соды).
- Обеспечивают доступ чистого воздуха.
- Применить ингаляции Вентолина (Сальбутамола) через небулайзер или спейсер (в данном случае достаточно 1-2 нажатий дозированного аэрозоля).
- Дать ребенку настойку Валерианы по 1 капле на год жизни трижды в сутки.
- Антигистаминные препараты: Фенистил, Дезлоратадин, Зодак, Цетрилев.
При стенозе второй степени к лечению добавляют:
- Ингаляции увлажненного кислорода.
- Продолжать ингаляции Сальбутамола до 4-х раз в день.
- Применять ингаляционные глюкокортикостероиды — Фликсотид 2 раза в день через небулайзер.
- Эффективно применение Вентолина вместе с Фликсотидом через небулайзер.
- Для уменьшения спазма гортани в/в медленно вводится раствор эуфиллина.
- Одноразовое введение преднизолона в/м или ректально (свечи Ректодельт).
- При возбуждении ребенка применяют раствор Седуксена внутримышечно или внутривенно.
При обструктивном бронхите и бронхиолите:
- Устранение бронхиальной обструкции: небулайзерные ингаляции Сальбутамола или Атровента. Возможно применение препарата Беродуал (комбинация ипратропия бромида с фенотеролом). У детей раннего возраста применяют дозированные аэрозольные ингаляторы со спейсером и лицевой маской.
- В случае нарастания дыхательной недостаточности к лечению добавляют системные глюкокортикостероиды (преднизолон внутримышечно) и повторяют ингаляции бронхолитиков. При невозможности их проведения вводят эуфиллин в/в капельно на физиологическом растворе.
- Проводится оксигенотерапия 40-60% кислородом.
- Инфузионная терапия.
- При значительной недостаточности дыхания и неэффективности проводимого лечения проводят интубацию трахеи и больного переводят на ИВЛ с 100% кислородом.
Помощь при бронхиальной астме средней тяжести:
- Придать ребенку удобное положение и успокоить его.
- Начать подавать увлажненный кислород (маска или в кислородной палатке).
- Ингаляции бронхолитиков короткого действия (Фенотерол, Вентолин, Тербуталин, Сальбутамол) в виде дозированных аэрозолями со спейсером или через небулайзер. Ингаляции проводят первый час каждые 20 минут.
- При неудовлетворительном эффекте добавить системные глюкокортикостероиды (преднизолон внутримышечно, внутривенно). Повторить ингаляцию бронхоспазмолитика.
- Если нет аэрозольных препаратов или небулайзера можно ввести 2,4% раствор Эуфиллина в/в струйно на изотоническом растворе.
- После устранения приступа продолжать ингаляции бронхолитиков каждые 4 часа в течение двух суток.
- Проводить базисную терапию бронхиальной астмы комбинированными препаратами (бронхилитик + глюкокортикостероид, например, Серетид) либо просто ингаляционными глюкокортикостероидами (Пульмикорт, Фликсотид) в течение 7–10 дней с увеличенной дозой препарата (берут препарат с большим содержанием гормона).
Лечение отека легких
Оказание помощи начинают с придания ребенку полусидячего положения. Внутривенно вводят Фуросемид. При отсутствии эффекта через 15-20 мин повторяют введение препарата в той же дозе и вводят Преднизолон. Обязательно кислородотерапия (кислород пропускают через 33% раствор спирта). Ребенка подключают к аппарату, создающему положительное давление в конце выдоха (режим PEEP). При неэффективности переводят на ИВЛ с положительным давлением в конце выдоха.
Неотложная помощь при аспирации инородного тела
Помощь заключается в быстром удалении инородного тела. Ребенка держат на руке животом вниз, при этом голова его находится ниже туловища. В этом положении наносят 5-7 ударов по спине, затем переворачивают малыша и производят толчки в грудную клетку на уровне нижней трети грудины. Если инородное тело прошло неглубоко и его видно, извлекают пинцетом. После освобождения проводят ингаляции 100% кислородом.
Отдельно стоит сказать о центрогенной форме дыхательной недостаточности. Угнетение дыхания возникает при угнетении дыхательного центра, которое развивается при травмах, энцефалитах, действии опиатов или барбитуратов. Последние часто применяются для обезболивания в родах (наркоз). Одним из таких препаратов является опиоидный анальгетик фентанил.
Некоторые лекарственные препараты, вызывающие угнетения дыхания должны с осторожностью применяться у детей. Так, имеются предостережения в отношении использования у детей до 2 лет Прометазина (действующее вещество антигистаминного препарата Пипольфен), поскольку зарегистрированы тяжелые случаи угнетения дыхания даже со смертельным исходом.
Проанализированы сообщения о серьёзных побочных реакциях у детей от 0 до 16 лет, которые принимали препарат в виде таблеток, сиропа или свечей. Среди побочных реакций в 30% случаев отмечалось угнетение дыхания и апноэ, 12% – судороги и 11% – кожные реакции. Доза прометазина, при которой отмечается угнетение дыхания составляет 0,45-6,4 мг/на кг веса.
Что касается санаторно-курортного оздоровления детей с заболеваниями бронхолегочной системы, то санатории Крыма — это общепризнанные здравницы для лечения органов дыхания. Детские специализированные санатории «Ясная поляна» и «Родина» расположены в пгт. Гаспра (Большая Ялта). Санатории «Днепр» и «Здравница» в г. Евпатория.
Некоторые предпочитают оздоравливать детей в местных санаториях. Прежде всего потому, что в детский бронхолегочный санаторий департамента здравоохранения города Москвы путёвку выделяют по Федеральной программе бесплатно в муниципальной поликлинике. Во-вторых, есть возможность частого посещения ребенка в санатории. Таких санаториев много, например № 8, 12, 15, 18, 23 и многие другие.
Под Санкт -Петербургом санатории расположены преимущественно в Курортном районе – это один из самых экологически чистых районов Санкт-Петербурга, расположенный по побережью Финского залива. Массивы сосновых лесов и мягкий морской климат создают благоприятные условия для оздоровления. Это санатории городов Сестрорецка и Зеленогорска, поселков Песочный, Комарово, Ушково, Солнечное, Репино, Серово. Санаторий «Чайка» и «Звездочка» находятся в пос. Ушково, работают круглогодично. Климат здесь умеренный — не жаркое лето и мягкая зима. Санаторий «Детские Дюны» находится в г. Зеленогорске. Детский санаторий «Колчаново» расположен в Волховском районе с. Колчаново на берегу реки Сясь. Санаторий круглогодичный. Продолжительность путевки 21 день.
Диета

Диета при бронхиальной астме
- Эффективность: лечебный эффект на 7-14 день
- Сроки: 14-21 день
- Стоимость продуктов: 2000-2200 руб. в неделю

Диета при бронхите
- Эффективность: нет данных
- Сроки: 7-14 дней
- Стоимость продуктов: 1600-1800 руб. в неделю
Специальной диеты при дыхательной недостаточности не существует. Питание соответствует основному заболеванию, вызвавшему это осложнение. За основу можно взять Диету при бронхиальной астме или Диету при бронхите. Основным в питании больных, страдающих хронической дыхательной недостаточностью, является соблюдение дробного и частого питания. Такой режим питания не перегружает желудок большим объемом пищи, которая не давит на диафрагму, ограничивая при этом экскурсию легких.
Профилактика
Профилактика недостаточности дыхания заключается в адекватном лечении заболеваний, которые ее вызывают. Прежде всего, это заболевания органов дыхания. В случае хронических заболеваний нужно выполнять рекомендации лечащего врача, не допускать переохлаждений и острых респираторных заболеваний, которые всегда вызывают обострение хронического бронхита и бронхиальной астмы.
Последствия и осложнения
Для ХОБЛ характерен диффузное поражение респираторной системы и постоянно прогрессирующая дыхательная недостаточность. Жизнеугрожающими признаками являются: РаО2<50 и рРСО2> 70. Дыхательная недостаточность приводит к осложнениям:
- Повышение давления в артерии легких.
- Формирование легочного сердца.
- Развитие недостаточности кровообращения.
- Кома.
- Остановка сердца.
- Летальный исход.
Прогноз
Прогноз при хронической недостаточности неудовлетворительный. Если РаО2 снижается до 60, выживаемость больных составляет не более 3-х лет. В случае своевременного и рационального лечения прогноз улучшается.
Список источников
- Левитэ Е.М. Дыхательная недостаточность. М.: МОЦ АРТ; 2009
- Авдеев С.Н., Третьяков А.В., Григорьянц Р.А., Куценко М.А., Чучалин А.Г. Исследование применения неинвазивной вентиляции легких при острой дыхательной недостаточности на фоне обострения хронического обструктивного заболевания легких. Анестезиолог и реаниматолог. – 1998.– № 3.– с. 45– 51.
- Аверин А. П. Особенности проведения искусственной вентиляции лёгких у новорождённых (развитие респираторной технологии, но вые стратегии). Интенсивная терапия 2005; 2: 101—103.
- Дворецкий Л.И., Стрекачев А.Ю. Антибактериальная терапия обострений хронического бронхита. Какой антибиотик лучше? // Пульмонология. – 2004.–N4.–C.117–123
- Дворецкий Л.И. Медикаментозная терапия обострений хронической обструктивной болезни легких // Consilium medicum. 2005. Т. 7. № 1. С. 5–10.




 Сальбутамол
Сальбутамол Беродуал
Беродуал Эуфиллин
Эуфиллин Будесонид
Будесонид Пульмикорт
Пульмикорт Флуимуцил
Флуимуцил Азитромицин
Азитромицин Цефотаксим
Цефотаксим Левофлоксацин
Левофлоксацин Кеторолак
Кеторолак













Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...