Эмфизема
Общие сведения
Термин «эмфизема» означает вздутие, которое вызывается скоплением воздуха или газа в различных тканях или органах. В связи с этим выделяют эмфизему легких, медиастинальную (пневмомедиастинум), подкожную, тканевую (при газовой анаэробной инфекции), при декомпрессионной болезни.
Сегодня мы более подробно рассмотрим патологическое состояние, которое часто встречается в пульмонологии — эмфизема легких, что это такое, как лечить. Это хроническое заболевание, при котором происходит патологическое расширение воздушных пространств с деструктивными и необратимыми изменениями эластических волокон альвеол. На ранних стадиях заболевания деструкция отмечается преимущественно в верхних отделах легких, а по мере прогрессирования распространяется на нижние. В легких со временем на месте функционирующей ткани развивается соединительная и, соответственно, еще больше снижается их эластичность.
В большинстве случаев эмфизема — это проявление или конечный этап развития заболеваний бронхолегочной системы, чаще всего хронического обструктивного бронхита. Однако, может развиться без фонового заболевания дыхательных путей (первичная форма). В любом случае это патологическое состояние прогрессирует и в конечном итоге приводит к инвалидности.
До формирования концепции хронической обструктивной болезни легких эмфизема легких рассматривалась как самостоятельное заболевание, на сегодняшний день она относится к хроническим обструктивным болезням легких, наряду с бронхиальной астмой и хроническим обструктивным бронхитом.
Патогенез
Природа первичной формы заболевания не ясна. Рассматривается молекулярно-биологическая концепция — дисбаланс в системе протеолиз-антипротеолиз. Еще в 1965 г. описан генетически обусловленный дефицит α1 протеазы у таких больных. Альфа-1-протеаза – это белок сыворотки, который подавляет активность протеаз (коллагеназы, эластазы нейтрофилов, трипсина) и защищает легкие от деструкции, обусловленной протеазами. При недостатке α1 протеазы возрастает активность эластазы и коллагеназы, что влечет разрушение эластического и коллагенового каркаса легкого.
Клиническим проявлением дефицита α1 протеазы является ювенильный цирроз печени и эмфизема, поэтому первичную форму заболевания можно считать системным заболеванием с несостоятельностью соединительнотканных структур не только легких, но и всего организма. Дефицит α1 протеазы наследуется.
Считается, что механизм дисбаланса в системе протеазы-антипротеазы лежит в основе патогенеза и вторичной формы заболевания. В силу различных причин (чаще всего воспаление, курение) происходит избыточная выработка протеаз или недостаток антипротеаз, а это ведет к аутолизу (разрушению) тончайших структур легочной ткани (альвеол). Центральное место в патогенезе отводится скоплению нейтрофилов в альвеолярных пространствах, которые вырабатывают нейтрофильную эластазу, разрушающую эластические волокна.
Дегенерация эластических волокон влечет анормальное увеличение всех составляющих ацинуса или какой-то определенной его анатомической части. Напомним, что воздухопроводящие пути заканчиваются ацинусами, включающими терминальные бронхиолы, альвеолярные ходы и альвеолярные мешочки. Одну дольку легкого составляют 50 ацинусов.
Есть еще одно объяснение постоянного разрушения эластина и коллагена. Воспаление ускоряет апоптоз (гибель клеток). При эмфиземе этому более подвержены альвеоциты 1 типа. Деструкция апоптозных клеток вызывает каскад реакций с выделением протеаз, что поддерживает неуклонное прогрессирование болезни даже при прекращении действия вредных факторов (курение, поллюанты).
Развитие старческой эмфиземы связано с инволюцией эластического каркаса легочной ткани с возрастом и возрастными системными нарушениями кровообращения.
В условиях несостоятельности стромы легкого срабатывает клапанный механизм. Даже небольшая слизистая пробка в просвете бронхиол не позволяет воздуху выйти при выдохе, но при вдохе она пропускает воздух в альвеолы. Сами альвеолы и вход в них расширяются. Если в норме вход не более 10 мм, то при эмфиземе — больше 20 мм. Заполненные воздухом альвеолы сливаются, образуя эмфизематозные пузырьки. Капилляры утончаются и запустевают. Разрушение эластических волокон, широкий вход в альвеолы и запустевание капилляров влечет уменьшение поверхности функционирующих альвеол. Не измененные альвеолы сдавливаются эмфизематозно измененными, а это дополнительно ухудшает вентиляционную функцию легких.
Функциональные изменения обусловлены следующими механизмами: нарушение эластического каркаса легких, что изменяет механические свойства легких, деструкция межальвеолярных перегородок и бронхиальная обструкция. Нарушение газообмена связано с ухудшением легочной вентиляции, нарушением кровообращения и затруднением диффузии газов через измененную альвеолокапиллярную мембрану.
Изменения в легочной ткани с возрастом нарастают. Степень их отражает деструктивный индекс, который определяется по параметрам: наличие альвеол с разрушенной стенкой, классических деструктивных процессов в эластических волокнах и кубоидального эпителия в стенке альвеол. У некурящих индекс может составлять 7-26%, а у курящих он более 90%. Этот индекс высокий при тяжелых формах эмфиземы.
Классификация
По распространенности:
- Диффузная эмфизема, при которой поражается почти вся легочная ткань. Включает первичную. Это самостоятельная нозологическая форма и развивается без бронхолегочной патологии и пневмосклероза. Раньше эту форму называли идиопатической или генетической. Вторичную — развивается на фоне поражения бронхов и легких. И инволютивную (старческую), как результат старения легкого при старении организма.
- Локальная, возникающая на месте рубцовых изменений в легком, бронхоэктазов, пневмосклероза, туберкулеза, перерастяжения части легкого после сморщивания или удаления его части.
- Особые формы: синдром Маклеода и викарная.
Морфологическая классификация отражает отношение патологического процесса к различным частям ацинуса:
- Панацинарная (панлобулярная, диффузная).
- Центрилобулярная (проксимальная, внутридольковая).
- Парасептальная (периацинарная или дистальная);
- Иррегулярная (околорубцовая).
- Буллезная.
Следует отметить, что разграничение по морфологическому принципу часто представляет сложности и возможно не всегда. Это касается смешанных типов и выраженных патологических изменений в органе.
Панацинарная эмфизема
Для нее характерно равномерное поражение конечных отделов легких, участвующих в газообмене. Поражается и разрушается весь ацинус: альвеолярные ходы, мешочки, между которыми стирается грань, межальвеолярные перегородки исчезают и внутридольковые структуры сливаются в одно пространство.
Количество сосудов в этих зонах уменьшено. Изменения преимущественно охватывают нижние отделы легкого (над диафрагмой). Первичная диффузная эмфизема всегда является панацинарной и регистрируется у больных с гомозиготным дефицитом a1-антитрипсина. Для нее характерна быстро прогрессирующая одышка с затрудненным вдохом, которая объясняется снижением дыхательной поверхности легких и уменьшением оксигенации крови. Встречаются и локальные панацинарные формы при тяжелом течении обструктивного бронхита. Они склонны к образованию булл.
Центрилобулярная эмфизема легких
Центрилобулярная эмфизема легких, что это такое? Для этой формы характерны изменения в центральной части ацинуса — респираторных бронхиолах, что создает вид центрального расположения полостей во вторичных легочных дольках. Бронхиолы увеличиваются и растягиваются из-за того, что в стенках их происходят деструктивные процессы. По периферии ацинуса бронхиолы окружены неизмененными или практически неизмененными альвеолами, если дегенаративный процесс не выражен и длится недолго.
Центрилобулярные измененные участки расположены большей частью в верхней доле, иногда в нижних долях в их верхушечных сегментах. Чаще развивается при хроническом обструктивном бронхите, при котором воспалительный процесс проходит на уровне мелких бронхов. Подобная форма эмфиземы также характерна для саркоидоза, пневмокониоза, фиброзирующего альвеолита, хронической интерстициальной пневмонии. Этот тип изменений может быть связан с курением.
Парасептальная эмфизема легких
Парасептальная эмфизема — что это? Данная форма характеризуется поражением отделов дистальных ацинусов, которые расположены дальше от центра и прилежат к перегородке между ацинусами или плевре. Развитие этой формы чаще всего связано с рубцовыми изменениями в легких после рецидивирующих спонтанных пневмотораксов. Эмфизема этого вида, расположенная субплеврально, сама значительно повышает риск пневмоторокса. При этом не очень нарушает функцию легких по сравнению с центрилобулярной и панацинарной.
Иррегулярная форма эмфиземы
При этом виде достаточно трудно установить отношение патологического процесса к ацинусу, поскольку поражаются альвеолы, респираторные бронхиолы, ходы и мешочки, характерно также расширение альвеолярных ходов. Развитие этого вида связано с рубцовыми изменениями или с фиброзом в легких. Такая эмфизема является локальной, поскольку развивается вокруг рубцов после пневмонии, туберкулеза, пневмокониоза, саркоидоза. Однако при диффузном пневмосклерозое, она может быть обширной. Это придает пораженному участку мозаичную картину — чередуются пневмосклероз и эмфизема.
Буллезная эмфизема легких
Буллезная эмфизема характеризуется образованием воздушных полостей (булл), превышающих 1 см в диаметре. Локализуется она большей частью в дистальном отделе ацинуса, затрагивая стенки альвеол. По размеру буллы бывают мелкие (меньше 1 см), средние (от 1 до 5 см), крупные и гигантские (больше 10 см). Форма их также может быть различной — круглые, овальные или полиморфные. Буллы могут быть тонкостенные и толстостенные, напряженные и спавшиеся, единичные и множественные. Эмфизему с множеством крупных булл иногда называют буллезной болезнью.
Фото буллезного легкого
Некоторые авторы не считают эту эмфизему отдельной формой, поскольку буллы могут формироваться при любой из перечисленных форм, как исход заболевания. Чаще всего она все-таки обнаруживаются при иррегулярной. На поздних стадиях развития диффузных центриацинарной и панацинарной форм эмфиземы также возможно появление множественных булл. В отличие от других типов эмфиземы при этой более выражена дыхательная недостаточность и снижается диффузия кислорода, что связано со уменьшением поверхности легких, участвующей в газообмене.
В клинике выделяют бессимптомные буллы, с клиническими симптомами (кашель, одышка, боль) и буллы с осложнениями в виде пневмоторакса. Половина больных жалуются на постоянный кашель, усиливающийся при физической нагрузке, частые обострения бронхита (после ОРВИ или гриппа) или бронхопневмонии. Буллы, достигая больших размеров, лопаются, осложняясь пневмотораксом (воздух попадает в плевральную полость). При этом легкое спадается, внезапно появляется чувство тяжести и боль в половине грудной клетки, где происходит спадение, выраженная одышка и затрудненное дыхание (вдох).
Выраженность одышки зависит от объема воздуха, поступившего в плевральную полость, и степени спадения легкого и смещения средостения. Чем больше объем воздуха, тем больше коллабирование легкого и более тяжелая одышка. При развитии этого состояния назначают противокашлевые наркотические препараты. Лечение пневмоторакса проводится незамедлительно: дренирование плевральной полости дренажной трубкой, эвакуация воздуха (декомпрессия) и расправление легкого. При неэффективности дренирования показано оперативное вмешательство. Современная торокоскопическая техника позволяет выполнять операции эндохирургическим методом.
Синдром Маклеода
Классический вариант этого синдрома — односторонняя дистрофия и эмфизема одного легкого. Поражается чаще всего целое легкое, однако встречаются случаи поражения одной доли. Течение заболевания хроническое, у детей отмечено незначительное улучшение функциональных показателей легких. Природа этого синдрома не выяснена. Основу его составляет односторонняя деструкция межальвеолярных перегородок с образованием тонкостенных кист или булл, заполненных воздухом, величина которых 1-20 см. При синдроме Маклеода отмечаются изменение стенок ветвей легочной артерии, уменьшение количества ветвей и их калибра. Также характерна закупорка мелких бронхов, поэтому синдром Маклеода многие авторы рассматривают вместе с облитерирующим бронхиолитом.
Возможно, в развитии этого синдрома изначально играет роль гипоплазия легочной артерии или гипоплазия самого легкого от бездействия. А при уменьшении объема функционирующей ткани легких наступает снижение кровотока.
Наиболее характерными симптомами являются одышка, постоянный кашель с мокротой, признаки одностороннего бронхита и дыхательная недостаточность. Периодически на фоне ОРВИ повышается температура и нарастает бронхиальная обструкция, которая требует назначения бронхолитиков. Все аускультативные данные максимальны над пораженным легким. Дыхание одного легкого ослаблено, выслушиваются свистящие хрипы иногда мелкопузырчатые. Рентгенологические изменения характеризуются уменьшением легкого и повышение его воздушности.
Лечение направлено на устранение бронхоспазма и подавление воспаления при обострении. Регулярная гимнастика, дренаж дыхательной системы, физиотерапия значительно повышают качество жизни больного.
Старческая эмфизема
Часто поднимается вопрос о том, что старческая эмфизема легких не может считаться истинной, поскольку утрата эластичности легочной тканью носит инволютивный характер, как процесс старения организма. При этой форме проявляется расширение респираторных ходов и альвеол, а также атрофия и межальвеолярных перегородок. При этом физиологические показатели легкого у стариков изменены незначительно — это зависит от физической активности человека. Возрастные изменения не вызывают развития легочной гипертензии и легочного сердца.
Викарная эмфизема
«Викарная» означает заместительная или компенсаторная. При удалении части легкого, например, на фоне туберкулеза или опухоли, при сморщивании или ателектазе, связанном с нарушением бронхиальной проходимости, соседние участки легкого берут на себя функцию утраченного легкого и вздуваются. Она не относится к истинной эмфиземе, поскольку эти процессы приспособительные. При данной форме не происходит деструкции легочной ткани, а в молодом возрасте даже развивается гипертрофия легочной ткани, отмечается усиление капиллярного кровообращения. Эластичность легочной ткани не страдает и функциональные нарушения не прогрессируют. Тем не менее, функция непомерно вздувшихся участков легкого снижается.
Еще один вариант эмфиземы легкого — клапанное вздутие легкого, частой причиной которого является воспаление бронхов. Механизм его развития прост: во время вдоха воздух легко входит в легкое, а во время выдоха бронх спадается, поэтому воздух не выходит, вызывая раздувание ацинусов. Возникает механизм воздушной ловушки.
Теперь рассмотрим эмфиземы других локализаций и причины их возникновения.
Пневмомедиастинум
Пневмомедиастинум или эмфизема средостения представляет скопление воздуха в пространстве средостения. В нем расположены важные органы: трахея, главные бронхи, перикард, сердце, пищевод, дуга аорты, верхняя полая вена и ее притоки, нервные стволы, лимфатические узлы, грудной лимфатический проток, крупные сосуды.
Возможность попадания воздуха обусловлена многими аспектами. Прежде всего, в средостении расположены органы, которые содержат воздух (трахея, бронхи, пищевод) и их повреждение влечет попадание воздуха в это пространство. Во-вторых, клетчаточные пространства легочной паренхимы сообщаются с передним средостением, поэтому повреждение альвеол может вызывать пневмомедиастинум. Поскольку средостение сообщается с клетчаточным пространством шеи, воздух из средостения распространится на шею, лицо и грудную клетку.
Пневмомедиастинум по механизму возникновения делят на спонтанный и травматический. Спонтанный может вызвать резкое повышение внутригрудного давления: чрезмерная физическая нагрузка, астматический статус, кашель, рвота, экстренное всплытие у подводников. Во всех этих состояниях происходит разрыв межальвеолярных перегородок и просачивание воздуха к корню легкого и в средостение.
Травматический пневмомедиастинум возникает при травме груди (авто травма) с повреждением трахеи, бронхов или легочной ткани. При этом воздух распространяется в средостение. Ятрогенная форма травматического пневмомедиастинума встречается при повреждении легкого при катетеризации подключичной вены, чрезбронхиальной биопсии легкого, после оперативного вмешательства или других манипуляциях (интубация трахеи, трахеостомия). При стоматологических операциях (экстракция нижних коренных зубов) также имеется возможность проникновения воздуха из клетчаточных пространств полости рта в средостение.
У больного при этом состоянии возникает боль за грудинной, которая связана с растяжением средостения. Боль усиливается при движении и дыхании, часто отдает в спину и плечи. У пострадавшего появляется гнусавость, связанная с просачиванием воздуха в ретрофарингеальное пространство. У половины больных отмечается одышка. У части больных пневмомедиастинум протекает бессимптомно. Если воздух распространяется в забрюшинное пространство, возникает дискомфорт в брюшной полости. В 50% случаев при этом состоянии наблюдается подкожная эмфизема, которая быстро нарастает и вызывает беспокойство у пациента.
Подкожная эмфизема
Подкожная эмфизема — это аномальное скопление воздуха в подкожной клетчатке, между фасциями или вдоль них. Проявляется она припухлостью тканей и крепитацией. Бывает локальной и распространённой. Локальная чаще всего встречается в области лица или шеи по разным причинам. Причиной появления скопления воздуха в области лица и шеи является повреждение придаточных пазух носа, трахеостомия, когда воздух попадает в клетчатку через рану, или интубация трахеи.
Эмфиземы челюстно-лицевой области встречаются в стоматологической практике при пломбировке каналов с их перфорацией, при санации каналов под десной при пародонтозе, выполнении процедур «air-flow» (сжатый воздух высокоскоростной бормашиной нагнетается в зубную лунку или под надкостничный лоскут). В этих случаях процесс носит локальный характер и не представляет опасности. Редко данный вид эмфиземы встречается при лапароскопии в месте введения иглы Вереша или троакара. Процесс носит локальный характер и быстро рассасывается.
Появление процесса в области грудной клетки связывают с субплевральным разрывом легкого при кашле, астматическом состоянии, булезной эмфиземе или воспалительном процессе в легких. Может встречаться при баротравме, подключении подключичного катетера, бронхоскопии или искусственной вентиляции легких. Если подкожная эмфизема связана с повреждением легких, ее называют пульмоногенная интерстициальная.
Подкожная эмфизема больших размеров бывает редко, но при клапанном пневмотораксе и при поражении крупных бронхов она достигает угрожающих размеров. Потерпевший превращается в мешок, наполненный воздухом, и такое состояние тяжело переносится. Больной жалуется на одышку, распирающие боли в теле и головную боль. Неотложная помощь связана с лечением заболевания, вызвавшего пневмоторакс.
Трупная эмфизема
Трупная или гнилостная эмфизема. Образующиеся при гниении тканей (процесс распада белков) газы, скапливаются в подкожной клетчатке, раздувая ее. Наиболее раздутым выглядят лицо, губы, живот, конечности, молочные железы и мошонка. Тело значительно увеличивается в объеме («гигантский» труп), кожа выглядит натянутой и упругой, а под ней ощущается крепитация. По степени выраженности эмфиземы, локализации ее на отдельных частях тела и сочетании локализаций, в судебной медицине устанавливаются сроки наступления смерти. В ряде случаев (при повышенной температуре среды и пребывании в воде) процесс развивается очень быстро (менее суток).
Причины
Основная причина развития эмфиземы — дисбаланс системы эластаза – антиэластаза. При первичной эмфиземе отмечается врожденный дефицит антиэластазы, а вторичной эмфиземе — повышенная активность эластазы под влиянием поллютантов (вредных факторов среды и курения).
Факторами риска данного заболевания являются:
- Профессиональные вредности и загрязнение среды (воздушные поллюанты). Они оказывают повреждающее, способствуют формированию хронических процессов в дыхательной системе и появлению дисбаланса протеолиз-антипротеолиз. Из поллютантов большое значение имеют диоксиды серы, диоксиды азота и озон. Эмфизема развивается также под воздействием углеводородов и угольной пыли. Вредные вещества, попадающие ингаляционно, повреждают мембраны эпителиальных клеток слизистой, а это вызывает выход воспалительных медиаторов, и нарушает антиоксидантную функцию эпителия. Истощение антиоксидантной системы поддерживает воспаление слизистой.
- Курение, которое может рассматриваться как самый агрессивный фактор. Табачный дым вызывает скопление нейтрофилов в терминальном отделе дыхательных путей. При исследованиях было подсчитано их количество до и после курения — число нейтрофилов увеличивается на несколько порядков, также повышается уровень нейтрофильной эластазы (фермент). Эластаза быстро расщепляет эластин — белок соединительной ткани, формирующий эластичные волокна. Можно сказать, что сигаретный дым усиливает действие протеаз. Кроме того, при постоянном курении в альвеолярных макрофагах накапливаются смолы табачного дыма. Удаление смолы из макрофагов затруднено и почти невозможно, и они поддерживают постоянное воспаление.
- Бронхолегочные инфекции. Воспаление стимулирует активность макрофагов и нейтрофилов в отношении расщепления эластазы. Бактерии самостоятельно выступают дополнительным источником расщепления эластазы. Это вызывает протеазно-антипротеазный дисбаланс. Немаловажное значение в этом процессе имеют респираторные вирусы, которые сами не вызывают нейтрофильной или макрофагальной реакции, но подавляя иммунитет, они провоцируют обострение воспалительных процессов с присоединением бактериальной инфекции.
- Потребление алкоголя.
- Длительный прием гормональных препаратов.
- Возраст. В старших возрастных группах эмфизема встречается чаще, поскольку сказывается кумулятивный эффект на протяжении жизни всех факторов риска и возрастные изменения в тканях.
Симптомы эмфиземы легких
Эмфизема легких у взрослых развивается постепенно. Длительное время человек не ощущает своей болезни и к врачу обращается, когда возникают признаки хронической дыхательной недостаточности и болезнь приобретает тяжелое инвалидизирующее течение. В этот период симптомы эмфиземы легких у взрослых становятся выраженными.
Клиническая картина включает признаки эмфиземы, характерные симптомы хронического бронхита (он часто предшествует), дыхательной и сердечной недостаточности, которые рассматриваются как осложнения эмфиземы. Если преобладают симптомы бронхита — это бронхитический тип (больной «кашляющий» и «синюшный»), эмфизематозный вариант «одышечный», «пыхтящий» и «розовый».
В клинической картине у взрослых преобладает одышка (основная жалоба). Она развивается исподволь и прогрессирует. Чаще всего выраженная одышка начинает беспокоить больного после 70 лет. В самом начале болезни она возникает только при значительной физической нагрузке, поэтому больные ее не замечают.
Одышка имеет экспираторный характер — затруднен выдох. Больной делает короткий, «хватающий» воздух вдох и удлиненный выдох в несколько этапов. Выдох осуществляется при сомкнутых губах, надувая щеки и надутых щеках (напоминает «пыхтение»). Бронхообструкция при эмфиземе является генерализованной. Толерантность к физическим нагрузкам при такой одышке резко снижена.
Даже в покое больные вынуждены принимать определенное положение, облегчающее дыхание. Больные сидят, наклонив вперед туловище и опершись руками о колени. Такое положение фиксирует плечевой пояс и включает в акт дыхания дополнительную мускулатуру. В акте дыхания участвует диафрагма. При тяжелой эмфиземе и значительных изменениях грудной клетки горизонтальное положение вызывает усиленное напряжение и работу диафрагмы, поэтому больные спят сидя.
Кашель не является характерной жалобой и чаще связан с хроническим бронхитом. Он бывает сухим или с небольшим количеством трудно отделяющейся слизистой мокроты. Нужно обращать внимание на прекращение отхождения мокроты, так как это говорит об усилении обструкции. Мокрота отделяется скудно, потому что процесс захватывает терминальный отдел путей. Поскольку при этом заболевании не преобладает бактериальное воспаление, мокрота имеет слизистый характер. Обострение бронхита сопровождается усилением кашля и увеличением количества мокроты, которая приобретает гнойный характер.
У больных отмечается выраженная потеря веса и они напоминают кахектичных людей и стесняются раздеваться даже при осмотре. Изменение веса связано с постоянной усиленной работой дыхательных мышц, которые преодолевают сопротивление конечного отдела дыхательных путей. Когда появляется синдром утомления респираторных мышц, болезнь быстро прогрессирует и признаки дыхательной недостаточности усугубляются.
Цвет кожных покровов у больного розовый и только в тяжелых случаях появляется цианоз он обусловлен гиперкапнией. У больных выявляется «вересковый язык» (голубой). Отмечается набухание вен на шее во время выдоха, поскольку повышается внутригрудное давление.
Перкуторный звук при эмфиземе легких — коробочный. При аускультации определяется ослабленное дыхание с удлиненным выдохом. При наличии бронхита выслушивается жесткое дыхание с сухими хрипами на выдохе, что говорит поражении мелких бронхов. Со стороны сердечно-сосудистой системы в терминальной стадии болезни отмечается формирование легочного сердца. Этот симптомокомплекс включает выраженную одышку (даже в покое), быструю утомляемость, сердцебиение, отеки голеней, увеличение живота, набухание шейных вен, цианоз, боли в области сердца и печени, головокружение.
Анализы и диагностика
Осмотр больного, перкуссия и аускультация выявляют ряд характерных для этой болезни изменений. Грудная клетка у больных приобретает цилиндрическую форму. Нижние границы легких расположены ниже нормы, верхушки легких выступают над уровнем ключиц. При аускультации — дыхание ослаблено, хрипы не характерны или выслушиваются в незначительном количестве после кашля.
Рентгенологическое исследование выявляет:
- низкое расположение диафрагмы;
- повышенная воздушность легких;
- ослабление сосудистого рисунка в легких, усиление его характерно для участков с буллезной эмфиземой;
- увеличение загрудинного пространства (признак Соколова);
- сужение и вытягивание тени сердца («капельное сердце»);
Компьютерная томография дополняет диагностику:
- позволяет обнаружить болезнь на ранних этапах;
- подтверждает гипервоздушность;
- выявляет уменьшение калибра сосудов и расширение корней легких;
- выявляет буллы (локализацию и размеры вплоть до 2 мм).
Бронхография — это разновидность рентгенологического исследования с помощью контрастного вещества. Для эндобронхиального введения контраста применяют специальные катетеры. Сначала заполняются бронхиальные ветви одного легкого с выполнением рентгенограмм в прямой и боковой проекциях. Через 2-3 дня производится исследование другого легкого. Бронхографическая картина выявляет картину «зимнего дерева без листьев».
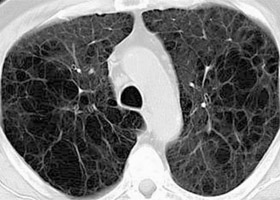
Магнитно-резонансная томография позволяет определить:
- локализацию процесса;
- буллы различной величины;
- повреждение альвеол и капилляров;
- увеличенное легкое и степень гипервоздушности;
- сдавливание здоровой ткани;
- наличие жидкости в плевре;
- опущение диафрагмы.
Метод важен при отборе на операцию по уменьшению объема легких.
Радиоизотопный метод исследования. В кровь и дыхательные пути вводят радиоактивные изотопы, которые накапливаются в легких. Импульсы от изотопов улавливаются гамма-камерой, а на основании комплекса сигналов компьютер дает изображение органа. С помощью этого метода дополнительно исследуется вентиляция и перфузия легких, то есть функция легких.
Торакоскопия. Эндоскопический осмотр плевральной полости. Выявляет мелкие субплевральные буллы, которые не определяются другими методами. Торакоскопия используется при лечении буллезной эмфиземы.
Исследование ФНД (функции внешнего дыхания). Выявляет увеличение общей емкости легких (ОЕЛ) и мертвого пространства и остаточного объема, с одновременным снижением жизненной емкости легких (ЖЕЛ). Отмечается повышение сопротивления на выдохе и снижение скоростных показателей. Подтверждает снижение эластических свойств легких.
Ингаляционные тесты с бронходилататорами. При этом заболевании обструкция носит необратимый характер.
Исследование газового состава крови. Измеряется напряжение кислорода в крови и углекислого газа. У больных определяется выраженное нарушение диффузионной способности легких, поэтому гипоксемические расстройства наступают раньше. Напряжение кислорода ниже 60 мм рт. ст. — признак выраженной недостаточности дыхания. Таким больным показана длительная терапия кислородом (12–15 часов в сутки). При повышенном напряжении СО2 в крови (гиперкапническая группа пациентов) не требуется срочного лечения.
Лечение эмфиземы легких
Как лечить эмфизему легких? Специальных лечебных программ при этом заболевании нет. Лечение такое же как при хронических обструктивных болезнях органов дыхания.
Предпринимаются попытки воздействия на патогенетические механизмы заболевания. Более 10 лет начали использовать заместительную терапию альфа-один-антитрипсином (выделяют из крови здорового человека). Заместительная терапия показана при наследственном дефиците a1-АТ. Препарат предназначен для внутривенного введения и инфузии нужно проводить пожизненно 1 раз в неделю. Эффективными оказались аэрозоли генноинженерного препарата a1-АТ. Заместительное лечение не может восстановить уже разрушенную структуру, но остановить прогрессирование заболевания возможно. Лечение дорогостоящее.
Для повышения синтеза a1-АТ использовали синтетический анаболический гормон Деназол. В исследованиях изучается возможность применения синтетических ингибиторов альфа1 протеиназы (Проластин). Вышеперечисленные средства действуют против разрушения стромы легких, но в настоящее время в клинической практике они широко не применяются.
С целью коррекции протеолиз-антипротеолизной системы более реально и доступно назначение антиоксидантов: витамины С, Е, b-каротин, глутатион, цинка и селена. С этой же целью применяется и Ацетилцистеин, который обладает антиоксидантным действием. Его можно применять при вторичной эмфиземе, но препарат не показан при наследственном дефиците a1-АТ.
Возможно применение препаратов, которые влияют на сурфактант альвеол и восстанавливают его свойства. С этой целью интратрахеально вводятся: пальмитиновая кислота, эвкалиптовое масло, ментол, фосфолипиды, камфора, дипальмитил-лецитин. Используются также липосомальный препарат на основе фосфолипидов — Липин. Положительно влияют на сурфактантную систему ингаляционное введение Лазолвана, Бромгексина, Глицерама. Такой способ доставки препаратов считается наиболее эффективным и перспективным. Нужно сказать, что методы воздействия на сурфактантную систему и эластические свойства легочной ткани недостаточно разработаны и широко не используются.
Лечение включает применение бронхорасширяющих средств, теофиллинов и кортикостероидов. При этом заболевании наблюдается невысокая эффективность бронхорасширяющих препаратов, которые более эффективны при обструктивном бронхите. В практике эти препараты назначаются из-за наличия сопутствующего легочного заболевания и являются базисными препаратами.
При этом заболевании применение более эффективно, а побочные реакции минимальные. В последние годы чаще используются пролонгированные средства (Сальметерол, Формотерол изихейлер) и комбинированные — Беродуал. У этих препаратов менее выражен нежелательный кардиотоксический эффект, что важно для пациентов старшего возраста.
При недостаточной эффективности предыдущих препаратов больным могут быть порекомендованы теофиллины, особенно пролонгированные его формы. При однократном приеме на ночь они эффективно облегчают ночную и утреннюю одышку. Показанием к их назначению является нарушение вентиляции и перфузии — как раз эти изменения характерны для больных эмфиземой. С осторожностью следует применять у пожилых в связи возможными аритмическими эффектами препаратов.
В некоторых случаях назначаются кортикостероиды. Однако показания к их применению противоречивы, поскольку они оказывают миопатическое действие (дегенерация мышечных волокон), которое нежелательно при эмфиземе. Также кортикостероиды усугубляют остеопороз, который сопровождает эмфизему.
Тем не менее, при быстром прогрессировании болезни, тяжелом течении и неэффективности максимальных доз бронхорасширяющих средств назначается пробная терапия. Преднизолон рекомендуется в дозе 15-20 мг в день, а через 3–4 дня оценивают его эффективность. Для лечения остеопороза применяют витамин D3 и препараты кальция.
Муколитические средства рекомендованы при обострении заболевания, а также в период ремиссии, если у больного отмечается мукостаз — застой в дыхательных путях трудно отделяемого, вязкого секрета. Это ухудшает мукоцилиарный транспорт и вентиляцию легких, способствует размножению патогенной микрофлоры и вызывает постоянные обострения.
Из муколитиков рекомендован длительный (3-4 месяца) прием Ацетилцистеина, который не только регулирует образование секрета, но и снижает образование свободных радикалов. Лазолван, кроме муколитического действия, препятствует инактивации α-1 ингибитора протеиназ и поэтому замедляет прогрессирование заболевания. Продолжительность приема зависит от эффекта, который оценивается по самочувствию больного: уменьшение одышки, облегчение кашля, улучшение характера мокроты и показателей внешнего дыхания. У ряда больных при правильном выборе препарата свойства мокроты улучшаются на 4-й день —увеличивается ее количество и уменьшается вязкость.
Эффективно одновременное назначение муколитических средств и бронхолитиков. Причем муколитики нужно назначать на несколько дней раньше, чтобы мокрота стала хорошо выводиться. Наличие вязкой мокроты затрудняет доступ ингаляционных средств к слизистой, а освобождение от слизи усиливает эффективность бронхолитиков и уменьшает их дозы. Бронхолитики в свою очередь усиливают действие муколитиков, улучшают мукоцилиарный клиренс, уменьшают воспаление и отек бронхов.
При этом заболевании нужно избегать назначения седативных и противокашлевых средств, которые усиливают стаз мокроты, что способствует распространению инфекционного процесса. Антибиотики показаны только в период обострения заболевания.
В комплексном лечении больных основное место отводится общим мероприятиям, которые могут повышать качество жизни пациентов. Прежде всего, больным следует отказаться от курения и ежедневно выполнять дыхательную гимнастику.
Доктора
Лекарства
- Бронхолитики. Сальбутамол, Вентолин небулы, Беротек, Беротек Н, Сальгим, Атровент, Атровент Н Беродуал, Беродуал Н, Ипратропиум-аэронатив, Формотерол-натив. Пролонгированные препараты теофиллина — Афонилум СР, Вентакс, Дурофилин, Спофиллин ретард, Диффумал, Ретафил, Теодил, Теостат, Теопэк, Теотард.
- Мукорегуляторные средства. Амброксол, Лазолван, Мукопронт, Амбробене, Флуимуцил, Мукосольван, Мукомист, АЦЦ, Мукодин, Флюдитек.
- Антибактериальные препараты. Амоксициллин, Цефуроксим, Кларитромицин, Азитромицин, Левофлоксацин, Ципрофлоксацин.
- Кортикостероиды. Метилпреднизолон, Преднизолон, ингаляционные — Беклометазон, Пульмикорт, Будесонид, Флунизолид, Фликсотид.
Процедуры и операции
Больным могут быть рекомендованы следующие процедуры:
- массаж грудной клетки;
- кинезотерапия (лечение посредством движения — улучшается газообмен и восстанавливается мышечная масса);
- ингаляциии через небулайзер;
- электростимуляция диафрагмы;
- использование устройств, которые создают положительное давление в конце выдоха (аппараты СПАП терапии);
- оксигенотерапия;
- специальная дыхательная гимнастика при эмфиземе легких.
Гимнастические упражнения направлены на предупреждение дыхательной недостаточности. Они тренируют дыхательные мышцы, укрепляют мышцы пресса, спины, увеличивают подвижность грудной клетки. При правильном их выполнении мышцы грудной клетки ритмично сокращаются и улучшается мышечная координация. В результате этих эффектов больной может контролировать собственное дыхание и у него уменьшается одышка. Пациентам с гипервентиляцией легких показана дыхательная гимнастика Бутейко — это метод с высоким уровнем доказательности. Возможна гимнастика с использованием специальных тренажеров, которые обеспечивают пассивный выдох. Эти приспособления создают положительное давление в конце выдоха.
Чрескожную электрическую стимуляцию диафрагмы выполняют специальным прибором —электростимулятор дыхания ЭСД-2П. Для этого используют четыре электрода, которые накладывают на определенные точки грудной клетки через салфетки, смоченные изотоническим раствором. Электроды закрепляют ремнем. При процедуре важно правильно провести индивидуальный подбор параметров: частота импульсов (соответствует частоте дыхания пациента), длительность вдоха-выдоха, напряжения (до ощущения сокращения диафрагмы), длительность импульса. Замечено, что при выраженной эмфиземе легких нужно задавать высокие показатели напряжения и длительности импульсов.
Процедуру выполняют натощак в положении лежа на спине. Продолжительность первого сеанса 15-20 минут, при хорошей переносимости она может достигать 30 минут. Сеанс можно проводить 1-2 в день. После него улучшаются спирографические показатели (ДО увеличивается благодаря увеличению амплитуды диафрагмы) и напряжение кислорода в капиллярной крови. При откашливании легко отходит мокрота. Но эффект от одного сеанса нестойкий, а после 5-6 сеансов наступает более стойкое улучшение. Своеобразная тренировка дыхания позволяет больным контролировать процесс вентиляции и периодически увеличивать дыхательный объем. Для повышения эффективности процедуру сочетают с массажем, ингаляциями кислорода, аэрозольной терапией при помощи ультразвукового ингалятора.
Широкое распространение получили ингаляции через небулайзер. Преимущества метода состоят в том, что:
- ингаляция легко выполнима даже при тяжелом состоянии больного;
- не требует координации вдоха;
- в дыхательные пути доставляются лекарственные препараты за короткое время;
- высокодисперсный аэрозоль способен достичь конечных отделов дыхательных путей.
Для небулайзерной терапии используют только определенные препараты:
- Муколитики: Лазолван, Амброгексал, Амбробене, Флуимуцил (специальные растворы). Флуимуцил назначают по 6 мл с растворителем 1:1 (физиологический раствор) 1 раз в сутки. Если возникает необходимость, доза препарата увеличивается. Лазолван применяют в количестве 2-3 мл, разведенном состоянии с физраствором.
- Бронходилятаторы: Беротек, Беродуал, Вентолин, Саламол.
- Глюкокортикоиды: Пульмикорт (суспензия для небулайзеров).
Оксигенотерапией достигается коррекция дыхательной недостаточности. Кислород доставляется с помощью носовых катетеров или масок. Предпочтение отдается длительной (до 16-18 часов) и малопоточной (2-4 л в минуту) кислородотерапии. Для домашних процедур используют концентраторы кислорода. При выраженной недостаточности дыхания применяют гелиево-кислородные смеси (они способствуют снижению энергозатрат и потребления кислорода) или вентиляцию легких с двумя уровнями положительного давления (аппарат BiPAP).
Комплексной программой лечения можно достичь улучшения качества жизни больного, поскольку нормализуется/улучшается функция дыхательной и сердечно-сосудистой систем, а также уменьшить риск их прогрессирования.
В большинстве случаев при буллезной форме проводится хирургическое лечение — буллэктомия (удаление булл). Она эффективна при крупных единичных буллах, если одышка прогрессирует отмечаются кровохарканья, частые легочные инфекции и выраженные изменения функции внешнего дыхания из-за сдавливания здоровой ткани легких. Перед операцией выполняется компьютерная томография. Она имеет высокую диагностическую ценность при этом заболевании, но видеоторакоскопия превосходит в этом отношении. Кроме того, дает возможность произвести минимально инвазивную торакоскопическую буллэктомию при одновременном выполнении плевроэктомии, рассечении спаек и коагуляции мелких и средних булл.
Часто выполняется эндоскопическое лазерное испарение булл, которое имеет преимущества перед диатермокоагуляцией и сокращает время операции. Для профилактики рецидива проводят электрокоагуляцию висцеральной и париетальной плевры в проекции удаленных булл. Однако торакоскопические операции не всегда проводятся успешно. После операций может развиваться асептический плеврит, поступать воздух в полость, долго не расправляться легкое. Наличие воздуха в полости затрудняет полное расправление оставшейся доли. Эти недостатки связаны с тем, что методика позволяет оперировать только ограниченную зону и не удается радикально произвести операцию.
Многие авторы считают, что при вмешательстве должна быть широкая торакотомия с полной ревизией плевральной полости, освобождение легкого от спаек, резекция буллезного участка, тщательная герметизация разреза (пластика лоскутом плевры, которая надежно герметизирует и аэростаз создается в первые часы после операции) и промывание плевральной полости йодинолом.
Возможны и другие оперативные методы лечения: трансплантация легких и редукция легочного объема. Трансплантация легких, безусловно, улучшает качество жизни. Тем не менее, ряд факторов лимитирует выполнение этой операции (проблема подбора донора, высокая стоимость, послеоперационные осложнения и операционная летальность).
Хирургическая редукция легочного объема — это удаление пораженных эмфиземой и нефункционирующих участков легкого, которые занимают большой объем. В последующем способные к газообмену части легкого расправляются. В них улучшается кровоток, вентиляция, параллельно увеличивается подвижность диафрагмы. Операции по редукции увеличивают выживаемость больных с верхнедолевой эмфиземой, которые имеют низкую толерантность (переносимость) к нагрузке.
Лечение эмфиземы легких народными средствами
Учитывая то, что данное заболевание достаточно серьезное и в настоящий момент не разработаны лечебные мероприятия официальной медициной, лечение народными средствами сомнительно. Применения средств народной медицины — это только дополнение к основному лечению. Оно поможет укрепить организм, предотвратить частые обострения, а это в свою очередь — предупредить прогрессирование болезни.
Народные средства включают преимущественно травы, обладающие отхаркивающим действием. При отсутствии аллергии, прием отваров трав позволяет вывести из дыхательных путей скапливающуюся мокроту, облегчить дыхание и избежать воспалительных осложнений. С этой целью используют:
- Корни первоцвета. Берут 40 г корней на 1 литр кипятка, проваривают 5 минут, настаивают до охлаждения. Принимать по 50 мл 3 раза в день во время приема пищи.
- Мать и мачеха. Для отвара берут 10 г сырья на 200 мл кипятка, отваривают 3-5 минут и настаивают. Принимают по 3 столовых ложки каждые 2-3 часа.
- Трава спорыша. Отвар готовят из расчета 20 г травы на 200 мл кипятка. Принимают 3 раза в день по 1 столовой ложке. Для усиления эффекта траву спорыша отваривают с травой мать-и-мачехи или цветами бузины.
- Корень девясила. На стакан кипятка необходимо взять 20 г измельченного корня девясила, проварить на водяной бане 5 минут, настоять. Принимают отвар по 1 столовой ложке трижды до еды.
- Медуница. Отвар готовят из расчета 10 г лекарственного сырья на 250 мл кипятка и проваривают несколько минут. После настаивания принимают 3 раза по 1 столовой ложке.
- Корень солодки. Солодка признана официальной медициной и на ее основе разработаны препараты, обладающие отхаркивающими, противовоспалительными и смягчительным действием. Необходимо смешать по взять 1 ст. л. измельченных корней на 400 мл кипяченой воды. Проварить и настоять. Принимать по 100 мл 2-3 раза в день до приема пищи.
- Лист подорожника. Растительное сырье в количестве 10г заливают 250г кипятка, настаивают и принимают 3-4 раза по 1 ст. л.
Эффективность повышается при использовании сборов: в равных пропорциях берут чагу, чабрец, зверобой, аир, репяшок, подорожник, корень лопуха, березовый лист. Одну столовую ложку смеси трав заливают 250 мл кипятка и настаивают. Принимают по одной столовой ложке 3-4 раза в день.
Учитывая то, что отхаркивающие растительные отвары нужно принимать длительно, важно не допустить привыкания к одному виду растения, поэтому нужно каждые 2-3 недели чередовать разные травы. Для повышения эффективности можно чередовать с отварами трав, обладающих иммуномодулирующим действием. С этой целью можно использовать листья березы, можжевеловые шишки, корни одуванчика и алтея, почки сосны.
При отсутствии аллергии у больного можно одновременно принимать смесь маточного молочка (3 г) и меда (100 г). Принимать по 0,5 ч. л (рассасывать) 2-3 раза в день. Курс 1-1,5 месяца.
У детей
Диффузное поражения легочной ткани у детей связано с наследственным дефицитом А1А. Обычно заболевание дебютирует в 2-х летнем возрасте в виде рецидивирующей бронхиальной обструкции, а к 7 годам развивается панлобулярная эмфизема, которая постепенно прогрессирует: появляется одышка и повышается прозрачность легких. Прогрессирующая эмфизема отмечается у подростков, когда курение и повторные инфекции ускоряют процесс. Лечение включает в/в введение А-1-АТ, который выделяется из сыворотки человека.
Также встречается врожденная лобарная (долевая) эмфизема, которая рассматривается как порок развития. Различают две формы: первая связана с клапанной обструкцией бронхов (перегиб, сдавление бронха), вторая — с атрезией бронхов.
Клапанный механизм при первой форме приводит к острому вздутию паренхимы легкого, увеличению его доли и сдавлению нормальной легочной ткани. Симптомы дыхательной недостаточности (одышка, асфиксия) и острые нарушения кровообращения проявляются после рождения. Ребенок беспокоен, отмечается значительный цианоз и одышка. В таких случаях показана неотложная операция (удалении раздутой эмфизематозной доли). Прогноз после операции благоприятный.
Диета при эмфиземе легких

Диета 11 стол
- Эффективность: лечебный эффект через месяц
- Сроки: 2 месяца и более
- Стоимость продуктов: 1800-1900 руб. в неделю

Диета 15 стол
- Эффективность: лечебный эффект через 2 недели
- Сроки: постоянно
- Стоимость продуктов: 1600-1800 рублей в неделю
Диета при этом заболевании должна повышать имунобиологические процессы в организме, ускорять репаративные процессы, восстанавливать потери белка (мокрота и воспалительная экссудация). Одновременно питание должно щадить сердечно-сосудистую систему. Больным показана Диета 15 стол, характеризующаяся физиологическим содержанием белков, жиров и углеводов. В питании увеличивается количество кальция, учитывая, что при эмфиземе имеется склонность к развитию остеопороза, дефицита витаминов А, Е, Д, С (как антиоксиданты) и группы В, участвующие во всех видах обмена. Витамин А необходим для улучшения процессов эпителизации слизистой дыхательных путей, витамин В12, медь и кобальт участвуют в кроветворении. Организм обеспечивается витаминами за счет употребления фруктов и овощей, растительных масел, жирной рыбы (или рыбьего жира).
Калорийность суточного рациона 3000-3500 ккал. С учетом уменьшения экскурсии диафрагмы и низкого его расположения, желудок не должен быть переполнен, та как это усугубит одышку. В связи с этим режим питания должен быть дробным (5-6 раз) и небольшими порциями. Для профилактики сердечной недостаточности в рационе ограничивается соль до 5-6 г в день и ограничиваются жиры животного происхождения, кондитерских изделий с кремом.
При появлении отеков количество употребляемой соли еще больше, а также вводятся продукты, содержащие калий (изюм, курага, финики, бананы), оказывающий мочегонное действие и одновременно улучшает функцию миокарда. С целью уменьшения вздутия кишечника и повышения внутрибрюшного давления, что также неблагоприятно сказывается на функции дыхания, рацион больного не должен содержать бобовых, большого количества дрожжевой выпечки и газированных напитков. Из рациона полностью исключаются алкогольные напитки.
После перенесенной операции на легких больным показана Диета 11 стол. Эта диета показана при пониженном весе и страдающим истощением, что важно для больных с эмфиземой. Питание разнообразное и включает повышенное количество белка, витаминов и минералов.
Профилактика
Среди профилактических мер нужно указать:
- запрещение курения;
- предупреждение респираторных заболеваний;
- исключение контакта с поллютантами;
- здоровое питание и образ жизни (прогулки на свежем воздухе);
- популяризация генетических консультаций, выявление носителей дефицита А1-АТ и воздержание от деторождения гомозиготных носителей дефицита;
- проведение исследования А1-АТ при приеме на работу в неблагоприятных условиях (связь с цементом, угольной пылью, асбестом). Сывороточный уровень <11 мкмоль/л подтверждает диагноз дефицита.
Последствия и осложнения
Чем опасна эмфизема легких? Поскольку больные пребывают в состоянии постоянной гипоксии, у них часто развиваются:
- остеопороз;
- дистрофия мышц;
- пневмония;
- хроническая дыхательная недостаточность.
Более серьезным осложнением, которое требует немедленного проведения лечебных мероприятий, является пневмоторакс, поскольку он может угрожать жизни больного. Считается, спонтанный (самопроизвольный) пневмоторакс — постоянный спутник буллезной эмфиземы с прогрессирующим истончением стенок. Разрыв воздушных образований в легких сопровождается выходом воздуха в плевральную полость. Кроме пневмоторакса буллезная эмфизема может осложняться плевритом, гемотораксом и эмпиемой плевры.
Эмфизема легких, прогноз жизни
Заболевание является неизлечимым и прогноз зависит от многих факторов:
- своевременности диагностики;
- адекватного лечебного подхода;
- соблюдения пациентом рекомендаций по образу жизни и лечению;
- длительности заболевания и его тяжести.
Тем не менее, имеется возможность влияния на прогрессирование болезни. Если основное заболевание имеет стабильное течение, при соблюдении всех рекомендаций врачей прогноз может быть благоприятным. Человек живет в привычном ритме, признаки дыхательной недостаточности незначительные и почти не прогрессируют.
Прогноз жизни при эмфиземе легких при тяжелом декомпенсированном течении неблагоприятный. Такие пациенты пожизненно принимают препараты для поддержания жизненно важных параметров дыхания. Скорость прогрессирования сложно спрогнозировать.
Продолжительность жизни зависит от степени компенсации процесса и возраста. Благоприятным прогнозом считается продолжительность жизни 5 лет с момента выявления заболевания. При лёгкой степени этот период времени проживают до 80% больных, при умеренной — 70%, в случае тяжёлой менее половины больных.
При врождённой форме с недостаточностью альфа1-антитрипсина прогноз неблагоприятный, поскольку болезнь неустанно прогрессирует, если не проводится заместительная терапия. Тем не менее замечено, что некурящие пациенты с врожденной формой имели нормальную продолжительность жизни.
Список источников
- Филатова А. С., Гринберг Л. М. Эмфизема и воздушные кисты легких // Пульмонология. 2008. № 5. С. 80–86.
- Высоцкий А. Г. Буллезная эмфизема легких: этиология, патогенез, классификация // Новости медицины и фармации // Аллергология, пульмонология и иммунология. 2008: 265–267
- Стародубов В. И., Леонов С. А., Вайсман Д. Ш. Анализ основных тенденций изменения заболеваемости населения хроническими обструктивными болезнями легких и бронхоэктатической болезнью в Российской Федерации в 2005–2012 годах // Медицина. 2013. № 4. С. 1–31.
- Синопальников А. И., Зайцев А. А. Современный взгляд на фармакотерапию обострений хронической обструктивной болезни легких // Лечащий Врач. 2009. № 10. С. 45–49.




 Атровент
Атровент Беродуал
Беродуал Амброксол
Амброксол Лазолван
Лазолван Эреспал
Эреспал Аугментин
Аугментин Цефуроксим
Цефуроксим Левофлоксацин
Левофлоксацин Пульмикорт
Пульмикорт Будесонид
Будесонид











Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...