ХОБЛ (хроническая обструктивная болезнь легких)
Общие сведения
Пациентам с наличием одышки, хронического кашля и выделением мокроты ставится предварительный диагноз ХОБЛ. Что это за заболевание? Расшифровывается данная аббревиатура как «хроническая обструктивная болезнь легких». Это заболевание связано с повышенным воспалительным ответом легочной ткани на действие вдыхаемых частиц или газов. Заболевание характеризуется прогрессирующим, необратимым (на конечных стадиях) нарушением бронхиальной проходимости.
Отличительной чертой его является прогрессирующее ограничение скорости воздушного потока, что подтверждается только после проведения спирометрии — обследование, которое позволяет оценить состояние легочной вентиляции. Показатель ОФВ1 (объем форсированного выдоха за первую минуту) — это объективный критерий бронхиальной проходимости и степени выраженности обструкции. По величине ОФВ1 оценивают стадию заболевания, судят о прогрессировании и оценивают проводимое лечение.
Хроническая обструктивная болезнь легких (ХОБЛ), что это такое, как оно возникает и какие процессы лежат в основе? Ограничение скорости воздушного потока вызывается поражением мелких бронхов (развивается сужение бронхов — обструктивный бронхиолит) и деструкцией паренхимы (со временем возникает эмфизема). Степень преобладания этих двух процессов в легочной ткани различна у разных больных, но общим является одно — именно хроническое воспаление терминальных дыхательных путей вызывает эти изменения. Общий код данного заболевания по МКБ-10 J44 (Другая хроническая обструктивная легочная болезнь).
ХОБЛ развивается у взрослых и большинство больных жалуется на одышку, кашель, частые зимние простуды. Существует много причин, которые вызывают это заболевание. Одной из причин, способствующих возникновению, является врожденная патология легких и хронические воспалительные заболевания легких, которые возникают в детском возрасте, продолжаются у подростков и переходят в ХОБЛ у взрослых. Это заболевание у взрослых является ведущей причиной смертности, поэтому изучению данной патологии придается большое значение.
Сведения и учение о ХОБЛ постоянно изменяются, изучаются возможности наиболее эффективного лечения и увеличения продолжительности жизни. Проблема настолько актуальна, что в 1997 г. Международной группой экспертов по ХОБЛ принято решение о создании Глобальной инициативы по ХОБЛ (GOLD). В 2001 г опубликован первый доклад рабочей группы. С тех пор доклады ежегодно дополняются и переиздаются.
Глобальная инициатива по ХОБЛ ведет мониторинг этого заболевания и представляет врачам документы, которые являются основой для диагностики и лечения ХОБЛ. Данные полезны не только врачам, но и студентам, изучающим внутренние болезни. Особенно необходимо опираться на этот документ, если пишется история болезни ХОБЛ, поскольку в документе полностью представлены причины заболевания, все этапы его развития, диагностика. История болезни по терапии будет написана грамотно, поскольку в документе представлена клиника заболевания, предложена формулировка диагноза и даны подробные клинические рекомендации по лечению разных групп пациентов в зависимости от тяжести заболевания.
В интернете доступны почти все документы Глобальной инициативы по ХОБЛ на русском языке. Если каких-то нет, то на официальном сайте GOLD можно найти и скачать документ ХОБЛ рекомендации gold 2015. Развитие обострений является характерным для хронической обструктивной болезни легких. По определению gold 2015: «Обострение ХОБЛ — это острое состояние, которое характеризуется ухудшением респираторных симптомов. Это вызывает необходимость изменения режима терапии».
Обострение утяжеляет состояние больного и является причиной обращения за неотложной помощью, а частые обострения приводят к длительному ухудшению показателей функции дыхания. С учетом возможных причин, наличия обострения, тяжести заболевания и неуточненной патологии с выраженной дыхательной недостаточностью и хроническим легочным сердцем код ХОБЛ по мкб-10 имеет несколько подгрупп: J 44.0, J 44.1, J 44.8, J 44.9.
Патогенез ХОБЛ
Патогенез представляется следующими механизмами:
- раздражающие факторы вызывают воспалительный процесс бронхолегочной системы;
- возникает усиленный ответ на воспалительный процесс, механизмы которого недостаточно выяснены (может быть генетически обусловлен);
- патологический ответ выражается в деструкции легочной ткани, что связано с нарушением баланса между протеиназами и антипротеиназами (в легочной ткани отмечается избыток протеиназ, разрушающих нормальную паренхиму);
- повышение коллагенообразования (фиброз), структурные изменения мелких бронхов и их сужение (обструкция), которое увеличивает сопротивление дыхательных путей;
- обструкция дыхательных путей еще больше препятствует выходу воздуха во время выдоха (создаются «воздушные ловушки»), развивается эмфизема (повышение воздушности ткани легких из-за неполного опорожнения альвеол при выдохе), которая в свою очередь тоже влечет образование «воздушных ловушек».
У больных ХОБЛ обнаруживается повышение концентраций маркеров окислительного стресса в мокроте и крови. Окислительный стресс усиливается при обострениях. В результате него и избытка протеиназ еще больше усиливается воспалительный процесс в легких. Воспалительный процесс продолжается даже тогда, когда больной прекращает курение. Выраженность воспаления в мелких бронхах, фиброза их и наличие экссудата (мокроты) отражается на степени снижения объема форсированного выдоха за первую секунду и отношения ОФВ1/ФЖЕЛ.
Ограничение скорости воздушного потока отрицательно сказываются на работе сердца и газообмене. Нарушения газообмена приводят к гипоксемии и гиперкапнии. Транспорт кислорода и углекислого газа по мере прогрессирования болезни ухудшается. В основе обострений и прогрессирования заболевания лежит воспалительная реакция. Она начинается с повреждения клеток слизистой дыхательных путей. Потом в процесс вовлекаются специфические элементы (макрофаги, нейтрофилы, активируются интерлейкины, фактор некроза опухоли, лейкотриен B4). Причем, чем больше выражена тяжесть заболевания, тем активнее воспаление, а активность его является фактором, предрасполагающим к обострениям.
Классификация ХОБЛ
Международной программой GOLD от 2014 года предложена спирометрическая классификация, которая отражает степени тяжести (или стадии) обструкции.

Но спирометрической оценки мало, необходима также четкая оценка симптомов и риска обострения у данного больного. В 2011 г предложена комплексная классификация, которая учитывает выраженность симптомов и частоту обострений. В связи с этим, все пациенты в международной программе GOLD делятся на 4 категории:
- A — низкий риск обострения, симптомы невыражены, меньше одного обострения в год, GOLD 1-2 (по спирометрической классификации).
- B — низкий риск обострения, симптомов больше, чем в предыдущей группе, меньше одного обострения в год, GOLD 1–2 (по спирометрической классификации).
- C — высокий риск обострений, более двух обострений в год, GOLD 3-4.
- D — высокий риск обострений, больше симптомов, чем в группе С, более двух обострений в год, GOLD 3-4.
В клинической классификации более подробно представлены клинические признаки заболевания, определяющие степень тяжести.

В данной классификации средней степени тяжести соответствует категория В.
По течению заболевание имеет следующие фазы:
- Ремиссия.
- Обострение.
Стабильное состояние (ремиссия) характеризуется тем, что выраженность симптомов практически не меняется в течение длительного времени (недели и месяцы).
Обострение — это период ухудшения состояния, которое проявляется нарастанием симптоматики и ухудшением функции внешнего дыхания. Длится от 5 дней и больше. Обострения могут постепенно начинаться или стремительно с развитием острой дыхательной недостаточности.
ХОБЛ — заболевание, которое объединяет многие синдромы. На сегодняшний день известно два фенотипа больных:
- Эмфизематозный тип (преобладает одышка, у больных обнаруживается панацинарная эмфизема, по внешнему виду их определяют как «розовые пыхтельщики»).
- Бронхитический тип (преобладает кашель с мокротой и частые респираторные инфекции, у больных при исследовании определяется центроацинарная эмфизема, а по внешнему виду это «синюшные отёчники»).
Данные типы выделяют у пациентов со средне тяжелым и тяжелым течением. Выделение этих форм важно для прогноза. При эмфизематозном типе легочное сердце развивается в поздние сроки. В последнее время дальнейшее изучение заболевания позволило выделить и другие фенотипы: «женский пол», «ХОБЛ в сочетании с бронхиальной астмой», «с быстрым прогрессированием», «с частыми обострениями», «дефицит α1-антитрипсина», «молодые больные».
Причины
Этиология (причины и условия возникновения заболевания) до сих пор изучается, но на сегодняшний день точно установлено, что ХОБЛ развивается при взаимодействии генетических факторов и неблагоприятных факторов окружающей среды. Среди основных причин выделяются:
- Длительное курение. Чаще всего заболеваемость имеет прямую зависимость от этого фактора, но при равных условиях имеет значение генетическая предрасположенность к заболеванию.
- Генетический фактор, связанный с тяжелой наследственной недостаточностью α1-антитрипсина. Дефицит α1-антитрипсина вызывает деструкцию легочной ткани и развитие эмфиземы.
- Атмосферное загрязнение воздуха.
- Загрязнение воздуха в жилых помещениях (отопление древесиной и биоорганическим топливом в помещениях с плохой вентиляцией).
- Воздействие профессиональных факторов (органическая и неорганическая пыль, газ, дым, химические реагенты, пар). В связи с этим у этих больных рассматривается ХОБЛ как профессиональное заболевание.
- Бронхиальная астма и хронический бронхит у курящих, которые увеличивают риск развития ХОБЛ.
- Врожденная патология бронхолегочных структур. Внутриутробное повреждение легких, неправильное их развитие повышает риск формирования данного заболевания у взрослых. Гипоплазия легких наряду с другими пороками развития бронхолегочных структур (секвестрации легких, пороки стенки трахеи и бронхов, кисты легких, пороки развития вен и артерий легких) являются причиной постоянного бронхолегочного воспаления и основой для хронического воспалительного процесса. Гипоплазия легких — недоразвитие легочной паренхимы, уменьшение числа разветвлений бронхов в сочетании с их неполноценной стенкой. Гипоплазия легких обычно развивается на 6-7 неделе развития эмбриона.
- Муковисцидоз. Заболевание проявляется в раннем возрасте, протекает с гнойным бронхитом и тяжелой дыхательной недостаточностью.
К факторам риска относятся: семейный анамнез, частые инфекции дыхательных путей в детском возрасте, малый вес при рождении, туберкулез и возраст (старение дыхательных путей и паренхимы напоминают процессы, которые происходят при ХОБЛ).
Симптомы ХОБЛ
Хроническая обструктивная болезнь легких проявляется прогрессирующей одышкой, кашлем с мокротой. Выраженность этих симптомов может меняться каждый день. Основные симптомы ХОБЛ у взрослого — одышка и чувство нехватки воздуха. Именно одышка является главной причиной инвалидизации больных.

Такие признаки, как постоянный кашель и мокрота, часто являются первыми проявлениями заболевания. Хронический кашель с мокротой могут появиться за много лет до развития бронхиальной обструкции. Вместе с тем, бронхообструкция может развиться и без предшествующего хронического кашля.
Аускультация выявляет сухие хрипы, которые возникают на вдохе или выдохе. В то же время отсутствие хрипов не исключает диагноз. Кашель чаще всего недооценивается пациентами и считается следствием курения. Вначале он присутствует периодически, а со временем — каждый день и практически постоянно. Кашель при ХОБЛ может быть без мокроты, а появление ее в большом количестве свидетельствует о бронхоэктазах. При обострении мокрота приобретает гнойный характер.
При тяжелом и крайне тяжелом течении у больного появляются усталость, потеря веса, отсутствие аппетита, депрессия и тревожность. Данные симптомы ассоциируются с риском обострений и имеют неблагоприятное прогностическое значение. При сильном кашле могут появляться кашлевые обмороки, которые связаны с быстрым увеличением внутригрудного давления при кашле. При сильном кашле могут возникать перелом ребер. Отек нижних конечностей — признак развития легочного сердца.
В клинике выделяют различные типы: эмфизематозный и бронхитический. Эмфизематозный тип — это пациенты пониженного питания и у них отсутствует цианоз. Основная жалоба — одышка и увеличенная работа дыхательных мышц. Больной дышит поверхностно и выдыхает воздух через полусомкнутые губы («пыхтит»). Характерна поза больного: в положении сидя, они наклоняют туловище вперед и упираются руками о ноги, облегчая тем самым себе дыхание. Кашель незначительный. При обследовании выявляется эмфизема легких. Газовый состав крови не очень изменен.
Бронхитический тип — больные вследствие выраженной гипоксемии цианотичны и отечны в виду сердечной недостаточности («синюшные отечники»). Одышка незначительная, а основным проявлением является кашель мокротой и признаки гиперкапнии (тремор, головная боль, спутанная речь, постоянное беспокойство). При обследовании обнаруживаются легочное сердце.
Обострение ХОБЛ провоцируются бактериальной или вирусной инфекцией, неблагоприятными факторами среды. Проявляется усилением всех симптомов, ухудшением спирографических показателей и тяжелой гипоксемией. Каждое обострение усугубляет течение заболевания и является неблагоприятным прогностическим признаком.
Анализы и диагностика ХОБЛ
Диагностика заболевания начинается с опроса больного и сбора жалоб. Ниже приведены основные моменты, на которые следует обратить внимание, и признаки заболевания.
Инструментальные и функциональные исследования
- Спирометрия. Это важное обследование для определения обструкции и ее тяжести. Проведение сприрометрии и постбронходилатационной спирометрии необходимо для диагностики заболевания и определения степени тяжести. Показатель отношения ОФВ1/ФЖЕЛ менее 0,70 после введения бронхолитика (постбронходилатационная спирометрия) подтверждает бронхообструкцию и диагноз. Спирометрия — это также инструмент оценки состояния здоровья. На основании порога 0,70 спирометрическая классификация выделяет на 4 степени тяжести заболевания.
- Плетизмография. Для пациентов с этим заболеванием характерна задержка воздуха в легких (увеличение остаточного объема). Плетизмография определяет общую емкость легких и остаточный объем. По мере увеличения бронхообструкции развивается гиперинфляция (увеличивается общая емкость легких, характерная для эмфиземы).
- Пульсоксиметрия. Показывает степень насыщения гемоглобина кислородом, после чего делаются выводы о проведении кислородотерапии.
- Рентгенография грудной клетки. Проводится для исключения рака легких, саркоидоза, туберкулеза. При обострении ХОБЛ данный метод исследования проводится для исключения всевозможных осложнений: пневмония, плеврит с выпотом, пневмоторакс. При легкой степени ХОБЛ рентгенологические изменения часто не определяются. По мере прогрессирования заболевания выявляется эмфизема (плоская диафрагма, рентген прозрачные пространства — буллы).
- Компьютерная томография обычно не проводится, но, если есть сомнения в диагнозе, исследование позволяет выявить буллезные изменения и их распространенность. Проведение КТ необходимо решении вопроса о хирургическом вмешательстве (уменьшение объема легкого).
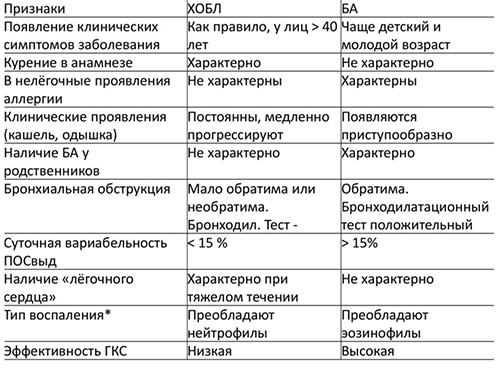
Дифференциальный диагноз заболевания зависит от возраста. У детей и молодых лиц при исключении инфекционных заболеваний, протекающих с респираторными симптомами, вероятным заболеванием является бронхиальная астма. У взрослых чаще наблюдается ХОБЛ, тем не менее, дифференциальная диагностика у них должна проводиться с бронхиальной астмой, которая отличается по клиническим проявлениям, анамнезу, но главным отличием является обратимость бронхиальной обструкции при бронхиальной астме. То есть бронходилатационный тест при проведении спирометрии положительный. Основные дифференциально диагностические признаки приведены в таблице.
Лечение ХОБЛ
Хроническая обструктивная болезнь легких протекает с периодами ремиссии и обострений. В зависимости от этого, лечение будет отличаться. Лечение подбирается индивидуально, и оно отличается в основных группах пациентов (группы А, В, С, D, о которых говорилось выше). Применение лекарственных препаратов уменьшает выраженность симптомов, снижает частоту обострений, уменьшает их тяжесть, улучшает общее состояние больного. В результате лечения повышается переносимость физической нагрузки.
Как и чем лечить ХОБЛ? Все препараты при лечении ХОБЛ можно разделить на основные группы:
- Бронхолитики. Они повышают объём форсированного выдоха и изменяют прочие показатели спирометрии. Это происходит за счет расслабления мускулатуры бронхов, что устраняет препятствие для выведения воздуха. Бронхолитики могут применяться по потребности или регулярно. Они представлены разными группами препаратов — β2-агонисты (короткого действия и длительного). Ингаляционные короткодействующие β2-агонисты являются препаратами «спасателями» и применяются для купирования бронхоспазма, а для длительного контроля над симптомами применяются ингаляционные средства длительного действия. Препараты с дозировкой короткого действия: Фенотерол (дозированный ингалятор 100 мкг доза), Сальбутамол (дозированный ингалятор 100 мкг доза), Тербуталин (порошковый ингалятор 400 мкг доза). Длительнодействующие: формотерол (Форадил, Атимос, Формотерол Изихейлер), салметерол (Серевентер). Антихолинергические препараты: короткого действия на основе ипратропия бромида (Атровент, Атровент Н, Ипратропия аэронатив) и длительно действующие с действующим веществом тиотрипия бромид (Спирива, Спирива Респимат). Комбинация β2-агонистов и М-холинолитиков: Беродуал, Беродуал Н, Ипрамол Стери-Неб, Ультибро Бризхалер. Метилксантины (таблетки и капсулы Аминофиллин, Эуфиллин, Теофиллин, Теопек, Теотард).
- Ингаляционные глюкокортикостероиды: Беклометазон, Будесонид, Флутиказон.
- Ингаляторы с комбинацией β2-агонисты+глюкокортикостероиды: Форадил Компи, Симбикорт Турбухалер, Зенхейл.
- α1-антитрипсинзамещающая терапия. Молодые люди с тяжелым дефицитом α1-антитрипсина и установленной эмфиземой являются претендентами для заместительной терапии. Но это лечение очень дорогое и в большинстве стран недоступное.
- Муколитические и антиоксидантные средства. Широкое применение этих препаратов не рекомендуется, тем не менее, у больных с вязкой мокротой отмечается улучшение при применении муколитиков (карбоцистеин и N-ацетилцистеин). Есть сведения в пользу того, что эти препараты могут уменьшить частоту обострений.
Самые важные моменты в назначении бронхолитиков:
- Ингаляционные бронхолитики длительного действия (и β2-агонисты и М-холиноблокаторы) — это основные препараты для поддерживающего лечения. Перечень препаратов длительного действия расширяется и включает средства 12-часового действия (Серевент, Форадил, Атимос, Бретарис Дженуэйр) и 24-часовые (Онбрез Бризхалер, Стриверди Респимат, Спиолто Респимат — комбинированный).
- При отсутствии эффекта от монотерапии назначают комбинацию β2-агониста (короткого действия или длительного) и М-холинолитика.
- Ингаляционные бронхолитики более эффективны таблетированных форм и оказывают меньше побочных реакций. Теофиллин имеет низкую эффективность и вызывает побочные эффекты, поэтому его применяют в тех случаях, когда нет возможности приобрести дорогие длительно действующие ингаляторные препараты. Многие препараты выпускаются для небулайзера в виде растворов. У больных с низкой скоростью потока на вдохе применение небулайзера имеет преимущества.
- Комбинация бронхолитиков, имеющих разные механизмы действия, более эффективны в отношении расширения бронхов. Комбинированные препараты: Беродуал Н, Спиолто Респимат, Ультибро Бризхалер, Аноро Эллипта, Дуаклир Дженуэйр, Спиолто Респимат.
При назначении глюкокортикоидов учитывается следующее:
- Ограничить сроки применения системных глюкокортикостероидов при обострении 5 днями (доза 40 мг в сутки).
- Фенотип ХОБЛ-астма и наличие эозинофилов в мокроте — эта группа больных, в которой применение ГКС (системных и ингаляционных) высокоэффективно.
- Альтернативой приему гормонов внутрь при обострении являются ингаляционные формы глюкокортикостероидов. Не рекомендуется длительное применение ингаляционных ГКС, так как они менее эффективны по сравнению с комбинацией β2-агонисты + глюкокортикоиды: салметерол/флутиказон (Серетид, Сальмекорт, Тевакомб), формотерол/будесонид (Форадил Комби, Симбикорт Турбухалер), формотерол/беклометазон (Фостер), формотерол/мометазон (Зенхейл) флутиказон (Релвар Эллипта — сверх длительно действующий).
- Длительное лечение ингаляционными глюкокортикоидами допустимо при тяжелой или крайне тяжелой форме, частых обострениях при условии недостаточного эффекта от длительно действующих бронхолитиков. Длительное лечение ингаляционными гормональными препаратами назначается только по показаниям, поскольку имеется риск побочных явлений (пневмония, переломы).
Предложены следующие схемы лечения пациентов различных групп:
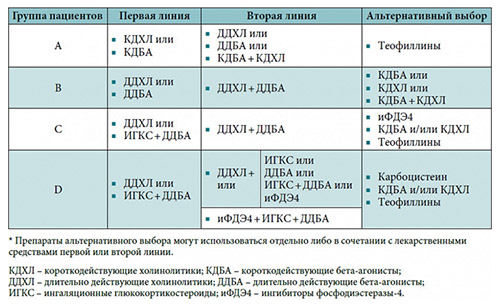
У больных группы А имеется невыраженная симптоматика и низкий риск обострений. Таким больным не показано назначение бронхолитиков, однако иногда у них может возникнуть необходимость в применении «по потребности» короткодействующих бронхолитиков.
У больных группы В клиническая картина средней степени тяжести, но риск обострений низкий. Им назначаются длительно действующие бронхолитики. У конкретного больного выбор того или иного препарата зависит от эффективности и облегчения состояния после его приема.
При выраженной одышке переходят к следующему этапу лечения — комбинация длительно действующих бронхолитиков разных групп. Также возможно лечение в комбинации короткодействующий бронхолитик + теофиллин.
У пациентов группы С имеются скудные жалобы, но высокий риск обострений. Для первой линии применяют ингаляционные гормональные препараты + длительно действующие β2-агонисты (длительно действующие М-холинолитики). Альтернативной схемой является комбинация длительно действующих бронхолитиков двух разных групп.
У больных группы D развернутая картина заболевания и имеется высокий риск обострений. В первой линии у данных больных применяются ингаляционные ГКС + длительно действующие β2-агонисты или длительно действующие М-холинолитики. Второй линией лечения является комбинация их трех препаратов: ингаляционный гормональный перепарат+ β2-агонист (длительно действующий) + М-холинолитик (длительно действующий).
Таким образом, при среднетяжелой (II) стадии, тяжелой (III) и крайне тяжелой (IV) для регулярного применения подбирается последовательно один из препаратов:
- М-холинолитик короткого действия — Атровент, Атровент Н, Ипратропиум Эйр.
- М-холинолитик длительного действия — Спирива, Инкруз Эллипта, Спирива Респимат.
- β2-агонисты короткого действия.
- β2-агонисты длительного действия: Форадил, Атимос, Формотерол Изихайлер, Серевентер, Онбрез Бризхалер, Стриверди Респимат.
- М-холинолитик + β2-агонист.
- М-холинолитик длительного действия + теофиллины.
- β2-агонисты длительного действия + теофиллины.
- Тройная схема: М-холинолитик + ингаляционный β2-агонист + теофиллины или ингаляционный гормональный препарат + β2-агонист (длительно действующий) + М-холинолитик (длительно действующий).
- Допускается сочетание препаратов длительного действия, которые применяются постоянно, и короткого действия — «по потребности», если одного препарата недостаточно для контроля одышки.
Форум, посвященный теме лечения, посещают больные, имеющие заболевание разной степени тяжести. Они делятся своими впечатлениями о препаратах и приходят к выводу, что подбор базисного эффективного препарата — очень трудная задача для врача и больного. Все единодушны в мнении, что зимний период времени очень тяжело переносится, и некоторые вообще не выходят на улицу.
В тяжелых случаях при обострениях применяют комбинацию гормона и бронхолитика (Форадил Комби) трижды в день, ингаляции Цефтриаксона. Многие отмечают, что применение АЦЦ облегчает отхождение мокроты и в целом улучшает состояние. Использование кислородного концентратора в этот период обязательно. Современные концентраторы имеют небольшие размеры (30-38 см) и вес, подходят для стационарного использования и в пути. На выбор больные используют маску или носовую канюлю.
В период ремиссии некоторые принимают Эраконд (растительный экстракт люцерны — источник железа, цинка, флавоноидов и витаминов) и многие выполняют дыхательную гимнастику по Стрельниковой утром и вечером. Даже больные с третья степенью ХОБЛ нормально ее переносят и отмечают улучшение.
Лечение при обострении ХОБЛ
Обострение ХОБЛ расценивается как острое состояние, которое характеризуется ухудшением респираторных симптомов. Обострение у больных может быть вызвано вирусными инфекциями и бактериальной флорой.
Системный воспалительный процесс оценивается биомаркерами — уровень С-реактивного белка и фибриногена. Предикторами развития у больного частых обострений являются появление нейтрофилов в мокроте и высокое содержание фибриногена в крови. Для лечения обострений применяется три класса препаратов:
- Бронхолитики. Из бронхолитиков при обострении наиболее эффективными являются ингаляционные β2-агонисты короткого действия в сочетании с М-холинолитиками также короткого действия. Внутривенное введение метилксантинов является второй линией лечения и применяется только при недостаточной эффективности у данного больного короткодействующих бронхолитиков.
- Глюкокортикостероиды. При обострении применяется преднизолон в таблетках в суточной дозе 40 мг. Лечение проводится не более 5 дней. Предпочтительна таблетированная форма. Альтернативой приему гормонов внутрь может быть небулайзерная терапия Будесонидом, который обладает выраженным местным противовоспалительным действием.
- Антибиотики. Антибактериальная терапия показана только при инфекционном обострении, которое проявляется усилением одышки, увеличением количества мокроты и появлением гнойного характера мокроты. Вначале проводится эмпирическое назначение антибиотиков: аминопенициллины с клавулановой кислотой, макролиды или тетрациклины. После получения ответов анализа на чувствительность флоры лечение корректируется.
Терапия антибиотиками учитывает возраст больного, частоту обострений за последний год, показатель ОФВ1 и наличие сопутствующей патологии. У больных до 65 лет при частоте обострений менее 4 раза в год и ОФВ1 >50% рекомендуют Амоксициллин или макролид (Азитромицин).
Азитромицин при нейтрофильном варианте воздействует на все компоненты воспаления. Лечение этим препаратом снижает число обострений почти в три раза. При неэффективности этих двух препаратов альтернатива — респираторный фторхинолон внутрь.
У больных старше 65 лет при обострениях более 4-х раз, с наличием других заболеваний и при ОФВ1 30-50% от нормы в качестве препаратов выбора предлагаются защищенный аминопенициллин (Амоксиклав) или респираторный фторхинолон (Левофлоксацин) или цефалоспорин ІІ поколения. Если больной за предыдущий год больше 4 раз получал антибактериальную терапию, показатель ОФВ1 <30% и постоянно принимал кортикостероиды, рекомендуется Ципрофлоксацин внутримышечно, или в высокой дозе левофлоксацин, или b-лактамный антибиотик в комбинации с аминогликозидом.
Новый класс противовоспалительных препаратов (ингибиторы фосфодиэстеразы-4) представлен рофлумиластом (Даксас). В отличие от ГКС, которые влияют только на уровень эозинофилов в мокроте, Даксас влияет еще и на нейтрофильное звено воспаления. Курс лечения в четыре недели снижает количество нейтрофилов в мокроте почти на 36%. Кроме противовоспалительного эффекта препарат расслабляет гладкие мышцы бронхов и подавляет фиброз. В некоторых исследованиях показана эффективность в уменьшении количества обострений. Назначается Даксас определенной группе больных, у которых отмечается максимальный эффект: с частыми обострениями (более двух раз в) и с бронхитическим типом заболевания.
Длительное лечение рофлумиластом в течение года на 20% снижает частоту обострений в группе «ХОБЛ с частыми обострениями». Назначается он на фоне лечения длительно действующими бронхолитиками. Количество обострений удается значительно снизить и при одновременном назначении ГКС и рофлумиласта. Чем тяжелее течение заболевания, тем больший эффект отмечается в отношении снижения количеств обострений на фоне такого комбинированного лечения.
Применение АЦЦ, Ацетилцистеина, Флуимицина и других препаратов с действующим веществом ацетилцистеин также оказывает противовоспалительное действие. Длительная терапия в течение года и высоких дозах (по две таблетки в день) снижает число обострений на 40%.
Лечение ХОБЛ народными средствами в домашних условиях
В качестве монотерапии лечение народными средствами не принесет результатов, учитывая то, что ХОБЛ серьёзное и сложное заболевание. Данные средства нужно сочетать с лекарственными препаратами. В основном применяются средства с противовоспалительным, отхаркивающим и общеукрепляющим действием.
В начальных стадиях ХОБЛ эффективно лечение медвежьей желчью и медвежьим или барсучьим жиром. По рецепту можно взять барсучий или свиной внутренний жир (0,5 кг), измельченные в блендере листья алоэ (0,5 кг) и 1 кг меда. Все перемешивают и подогревают на водяной бане (температура смеси не должна поднялась выше 37 С, чтобы не потерялись целебные свойства меда и алоэ). Смесь принимают по 1 ст. л. перед едой три раза в день.
Пользу принесут кедровая живица, кедровое масло и настой исландского мха. Исландский мох заваривается кипятком (столовая ложка сырья на 200 мл кипятка, настаивается 25-30 минут) и принимается по 0,25 стакана трижды в день. Курс лечения может длиться до 4-5 месяцев с двухнедельными перерывами. У больных легче отхаркивается мокрота и дыхание становится более свободным, немаловажным является то, что улучшается аппетит и общее состояние. Для ингаляций и приема внутрь используются отвары трав: мать-и-мачехи, подорожника, душицы, алтея, зверобоя, мяты, аира, чабреца, зверобоя.
Доктора
Лекарства
- Бронхолитики: Форадил, Атимос, Формотерол Изихейлер, Спирива, Инкруз Эллипта, Серевентер, Онбрез Бризхалер, Атровент, Атровент Н, Ипратропиум Эйр, Спирива Респимат, Беродуал, Беродуал Н, Фенипра.
- Глюкотрикоиды и глюкокортикоиды в комбинациях: Преднизолон, Будесонид, Серетид, Сальмекорт, Тевакомб, Форадил Комби, Симбикорт, Турбухалер, Фостер, Зенхейл, Релвар Эллипта.
- Антибиотики: Амоксициллин/Клавуланат, Амоксиклав, Азитромицин, Зиннат, Зинацеф, Кларитромицин, Левофлоксацин, Моксифлоксацин.
- Муколитики: Флуифорт, Бронхобос, Флюдитек, АЦЦ, Флуимуцил, Мукомист.
Процедуры и операции
Легочная реабилитация является обязательной и неотъемлемой составляющей лечения при данном заболевании. Она позволяет постепенно увеличить физическую нагрузку и ее выносливость. Различные упражнения улучшают самочувствие и повышают качество жизни, положительно влияют на тревожность и депрессию, часто возникающие у больных. В зависимости от состояния больного это может быть:
- ежедневная ходьба по 20 минут;
- физические тренировки от 10 до 45 мин;
- тренировки верхней группы мышц с помощью эргометра или выполнение упражнений на сопротивление с отягощением;
- тренировка инспираторных мышц;
- дыхательная гимнастика, которая уменьшает одышку и усталость, повышает переносимость нагрузке;
- чрескожная электростимуляция диафрагмы.
На начальном этапе больной может заниматься на велотренажере и делать упражнения с легким утяжелением. Специальная дыхательная гимнастика (по Стрельниковой или Бутейко) тренирует дыхательные мышцы и постепенно увеличивает объем легких. Посоветовать гимнастику должен пульмонолог или специалист по лечебной физкультуре, а также можно посмотреть видео дыхательной гимнастики при ХОБЛ.
Кислородотерапия
Кратковременная кислородотерапия назначается на период обострения заболевания, или в случаях, если имеется увеличивается потребность в кислороде, например, при физической нагрузке или во время сна, когда снижается насыщение гемоглобина кислородом. Известно, что длительное использование кислорода (больше 15 часов ежедневно, включая ночное время) увеличивает выживаемость пациентов с дыхательной недостаточностью и гипоксемией в покое. Этот метод остается единственным, который может снизить смертность при крайне тяжелой стадии. Длительная кислородотерапия показана лишь некоторым группам больных:
- у которых постоянно сохраняется гипоксемия РаО2 меньше 55 мм рт. ст. и имеются признаки легочного сердца;
- гипоксемия РаО2 меньше 60-55 мм рт. ст. и гиперкапния РаСО2 больше 48 мм рт. ст. с наличием правожелудочковой гипертрофии и низких показателей дыхания.
При этом учитываются и клинические проявления: одышка в покое, кашель, приступы удушья, отсутствие эффективности от лечения, нарушение сна, плохая переносимость физической нагрузки. Устройствами доставки кислорода являются: носовая канюля и маски Вентури. Последние более приемлемые устройства для подачи кислорода, но они плохо переносятся больными.
Газоток подбирается и изменяется врачом на основании насыщения крови кислородом. Продолжительность сеансов определяется принципом «чем дольше, тем лучше» и они обязательно проводятся в ночное время.
Кислородотерапия уменьшает одышку, улучшают сон, общее самочувствие, гемодинамику, восстанавливает метаболические процессы. Проведение ее в течение нескольких месяцев уменьшает полицитемию и давление в легочной артерии.
Вентиляционная поддержка
Больным с крайне тяжелой ХОБЛ необходима неинвазивная вентиляция, а также возможна комбинация длительной кислородотерапии и НИВ (при наличии гиперкапнии днем). Вентиляционная поддержка увеличивает выживаемость, но не влияет на качество жизни. С этой целью используются аппараты с постоянным положительным давлением на вдохе и выдохе.
Хирургическое лечение
Для уменьшения гиперинфляции, улучшения легочной функции и снижения одышки проводится операция уменьшения объема легкого. Данная операция также увеличивает эластическую тягу легких, повышает скорость выдыхаемого воздуха и переносимость физической нагрузки. Показана больным с верхнедолевой эмфиземой и низкой переносимостью нагрузки. Удаление буллы, не принимающей участия в газообмене, способствует расправлению близлежащей легочной ткани. Данный вид операции относится к паллиативным.
Диета

Диета 11 стол
- Эффективность: лечебный эффект через месяц
- Сроки: 2 месяца и более
- Стоимость продуктов: 1800-1900 руб. в неделю

Диета 15 стол
- Эффективность: лечебный эффект через 2 недели
- Сроки: постоянно
- Стоимость продуктов: 1600-1800 рублей в неделю
Диетотерапия направлена на:
- уменьшение интоксикации;
- улучшение регенерации;
- уменьшение экссудации в бронхах;
- восполнение потерь витаминов, белков и минеральных солей;
- стимуляцию желудочной секреции и улучшение аппетита.
При данном заболевании рекомендуется Диета №11 или Диета №15. Они полностью обеспечивают потребность организма в белке, жирах и углеводах, активизируют иммунологическую защиту, повышают защитные силы организма и сопротивляемость инфекциям. Это диеты с высокой энергетической ценностью (3000-3500 ккал и 2600-3000 ккал соответственно), в них повышено содержание белков – 110-120 г (больше половины составляют белки животного происхождения — это полноценные белки).
Это связано с тем, что хронический гнойно-воспалительный процесс сопровождается выделением экссудата, который в большом количестве содержит белок. Возникающие потери белка с мокротой устраняются повышенным его потреблением. Кроме того, в процессе болезни у многих больных появляется дефицит веса. Содержание углеводов в диетах в пределах нормы. При обострении углеводы уменьшают до 200-250 г в день. Диеты разнообразны по набору продуктов, не имеют особых ограничений в приготовления пищи, если это не диктуется сопутствующей патологией желудочно-кишечного тракта.
Предусматривается увеличенное содержание витаминных продуктов. В питании таких больных важны витамины А, С, В, поэтому рацион обогащается овощами, соками, фруктами, отварами шиповника и пшеничных отрубей, пивными дрожжами, облепихой, смородиной и другими сезонными ягодами, растительными маслами и орехами, печенью животных и рыб.
Овощи, фрукты, ягоды, соки, мясные и рыбные бульоны способствуют улучшению аппетита, что так важно для больных с тяжелым течением болезни. Можно употреблять все продукты за исключением жирной свинины, мяса утки и гуся, тугоплавких жиров, острых специй. Ограничение соли до 6 г уменьшает экссудацию, воспаление и задержку жидкости, что важно при сердечно-сосудистой декомпенсации.
Уменьшение количества жидкости предусматривается сердечно-сосудистой декомпенсации. В питание обязательно включают продукты с кальцием (семя кунжута, молоко и кисломолочные продукты). Кальций оказывает противовоспалительное и десенсибилизирующее действие. Тем более необходим, если больные получают гормоны. Суточное содержание кальция — 1,5 г.
При наличии выраженной одышки принимают легкую пищу небольшими порциями. При этом белок должен быть легкоусвояемым: творог, кисломолочные продукты, отварная курица или рыба, яйца всмятку или омлет. При избыточном весе нужно ограничивать простые углеводы (сладости, сахар, выпечка, печенье, торты, варенье и прочее). Высокое стояние диафрагмы при ожирении затрудняет и без того затрудненное дыхание.
Профилактика ХОБЛ
При данном заболевании существует специфическая профилактика и профилактика осложнений, возникающих в течение болезни.
Специфическая профилактика:
- Отказ от курения.
- Принятие мер по улучшению состояния воздуха на рабочем месте и в дома. Если в условиях производства невозможно этого добиться, больные обязательно должны пользоваться средствами индивидуальной защиты либо решать вопрос о рациональном трудоустройстве.
Профилактика осложнений:
- Также важен отказ от курения, которое утяжеляет течение заболевания. В этом решающее значение имеет волевое решение пациента, настойчивые рекомендации врача и поддержка близких. Однако, воздержаться от курения могут только 25% больных.
- Профилактика обострений заболевания заключается в вакцинации от гриппа и пневмококковой инфекции, что значительно уменьшает риск инфекционных заболеваний дыхательных путей, которые являются основным фактором, провоцирующим обострение. Каждому пациенту рекомендуется выполнять вакцинацию, которая наиболее эффективна у пожилых лиц и больных с тяжелыми формами заболевания. Применяются противогриппозные вакцины, содержащие убитые или инактивированные живые вирусы. Гриппозная вакцина на 50% уменьшает смертность при обострении ХОБЛ. Также влияет на снижение частоты обострений на фоне заболеваемости гриппом. Применение конъюгированной пневмококковой вакцины (по данным российских специалистов из Челябинска) уменьшает частоту обострений в 4,8 раза за год.
- Иммунокорректирующая терапия, которая сокращает время обострения, повышает эффективность лечения и продляет сроки ремиссии. С целью иммунокоррекции применяются препараты, которые способствуют выработке антител против основных возбудителей: Бронхо-Ваксом, ИРС-19, Имудон, Бронхо-мунал, Рибомунил. ИРС-19 и Имудон — местные препараты, которые недлительное время контактируют со слизистыми верхних отделов респираторного тракта. Бронхо-Ваксом имеет серьёзную доказательную базу эффективности в профилактике обострений ХОБЛ. С профилактической целью препарат принимается в течение месяца по одной капсуле натощак. Затем проводится три курса по 10 дней каждого месяца, с перерывом в 20 дней. Таким образом, вся схема профилактики длится пять месяцев. Количество обострений ХОБЛ снижается на 29%.
- Важным аспектом остается легочная реабилитация — дыхательная гимнастика, обычная физическая активность, пешие походы, занятия йогой и прочее.
- Обострения ХОБЛ могут быть предотвращены комплексными мероприятиями: физической реабилитацией, адекватным базовым лечением (прием бета-адреноблокатора длительного действия или М-холинолитика длительного действия) и вакцинацией. Несмотря на то, что у больного имеется патология легких, его следует побуждать к физической активности и выполнению специальной гимнастики. Больные ХОБЛ должны вести максимально возможный для них активный образ жизни.
Последствия и осложнения ХОБЛ
Можно выделить следующие осложнения заболевания:
- Острая и хроническая дыхательная недостаточность.
- Легочная гипертензия. Легочная гипертензия обычно развивается на поздних стадиях вследствие гипоксии и обусловленного ею спазма артерий легких. В итоге гипоксия и спазм приводят к изменениям стенки мелких артерий: гиперплазии (усиленное размножение) интимы (внутренний слой стенки сосудов) и гипертрофии мышечного слоя сосудов. В мелких артериях наблюдается воспалительный процесс, аналогичный с таковым в дыхательных путях. Все эти изменения в сосудистой стенке приводят к повышению давления в легочном круге. Легочная гипертензия прогрессирует и в конечном счете приводит к расширению правого желудочка и к правожелудочковой недостаточности.
- Сердечная недостаточность.
- Вторичная полицитемия — увеличение количества эритроцитов.
- Анемия. Регистрируется чаще, чем полицитемия. Большинство провоспалительных цитокинов, адипокинов, белки острой фазы, сывороточный амилоид А, нейтрофилы, моноциты, которые высвобождаются при легочном воспалении имеют значение в развитии анемии. Значение в этом имеет угнетение эритроидного ростка, нарушение метаболизма железа, продукция печенью гепсидина, который угнетает всасывание железа, дефицит у мужчин тестостерона, который стимулирует эритропоэз. Имеет значение прием лекарственных препаратов — теофиллин и ингибиторы АПФ подавляют пролиферацию эритроидных клеток.
- Пневмония. Развитие пневмонии у данных больных сопряжено с тяжелым прогнозом. Прогноз ухудшается, если у больного имеется сердечно-сосудистая патология. Одновременно, пневмония свою очередь часто приводит к сердечно-сосудистым осложнениям в виде аритмии и отека легких.
- Плеврит.
- Тромбоэмболия.
- Спонтанный пневмоторакс — скопление воздуха в плевральной полости, вследствие разрыва легочной ткани. У больных с ХОБЛ тяжесть пневмоторакса определяется совокупностью процессов: коллапсом легкого, эмфиземой и хроническим воспалительным процессом. Даже незначительный коллапс легкого приводит к выраженному ухудшению состояния больного.
- Пневмомедиастинум — скопление воздуха в средостении, появляющееся в результате разрыва терминальных альвеол.
У пациентов с ХОБЛ развиваются сопутствующие заболевания: метаболический синдром, нарушение функции мышц, остеопороз, рак легких, депрессия. Сопутствующие заболевания оказывают влияние на показатели смертности. Циркулирующие в крови воспалительные медиаторы усугубляют течение ишемической болезни сердца, анемии и диабета.
Прогноз
Предполагается, что ХОБЛ к 2020 г. выйдет на 3-е место среди причин смерти. Увеличение смертности связано с эпидемией курения. У больных снижение показателя ограничения воздушного потока связано с повышенным количеством обострений и сокращает продолжительность жизни. Поскольку каждое обострение снижает функцию легких, ухудшает состояние пациента и увеличивает риск смерти. Даже одно обострение уменьшает почти в два раза объем форсированного выдоха за первую секунду.
В первые пять дней обострения заболевания значительно возрастает риск аритмии, острого коронарного синдрома, инсульта, инфаркта миокарда и внезапной смерти. Количество последующих обострений быстро возрастает, а периоды ремиссий значительно сокращаются. Если между первым и вторым обострением может проходить пять лет, то в последующем между восьмым и девятым — около двух месяцев.
Важно прогнозировать частоту обострений, поскольку это влияет на выживаемость больных. Вследствие дыхательной недостаточности, которая развивается при тяжелых обострениях, значительно повышается уровень летальности. Прослежена следующая зависимость: чем больше обострений, тем хуже прогноз. Таким образом, обострение ассоциируется с плохим прогнозом и важно его не допустить.
Сколько живут пациенты с таким диагнозом? На продолжительность жизни при ХОБЛ влияет степень тяжести, сопутствующие заболевания, осложнения и количество обострений основного заболевания. Немаловажное значение имеет и возраст больного.
Как долго можно прожить при ХОБЛ 4 стадии? Однозначно ответить на этот вопрос сложно и нужно принимать во внимание все вышеперечисленные факторы. Можно ссылаться на статистические данные: это крайне тяжелая степень заболевания и при обострении 2 раза в год смертность в течение 3 лет наступает у 24% пациентов.
При 3 степени сколько живут больные с этим заболеванием? При тех же самых условиях смертность в течение 3 лет наступает у 15% пациентов. Даже при отсутствии частых обострений больные классов GOLD 3 и GOLD 4 подвергаются большему риску смерти. Сопутствующие заболевания утяжеляют течение болезни и часто становятся причиной смерти.
Список источников
- Зинченко В. А., Разумов В. В., Гуревич Е. Б. Профессиональная хроническая обструктивная болезнь легких (ХОБЛ) — пропущенное звено в классификации профессиональных заболеваний легких (критический обзор). В сб.: Клинические аспекты профессиональной патологии / Под ред. д.м.н., профессора В. В. Разумова. Томск, 2002. С. 15–18
- Глобальная стратегия диагностики, лечения и профилактики хронической обструктивной болезни легких (пересмотр 2014 г.) / Пер. с англ. под ред. А. С. Белевского.
- Чучалин А. Г., Авдеев С. Н., Айсанов З. Р., Белевский А. С., Лещенко И. В., Мещерякова Н. Н., Овчаренко С. И., Шмелев Е. И. Российское респираторное общество. Федеральные клинические рекомендации по диагностике и лечению хронической обструктивной болезни легких // Пульмонология, 2014; 3: 15–54.
- Авдеев C. Системные эффекты у больных ХОБЛ // Врач. – 2006. – № 12. – С. 3-8.



 Онбрез Бризхалер
Онбрез Бризхалер Форадил Комби
Форадил Комби Фостер
Фостер Азитромицин
Азитромицин Амоксиклав
Амоксиклав АЦЦ
АЦЦ Флюдитек
Флюдитек














Последние комментарии
Ольга К.: Раньше после лыж колено побаливало. Врач нашёл повреждения хряща. Сделал укол Флексотрон ...
Сергей Степанов: Занимаюсь тяжёлой атлетикой уже много лет, колени давно начали шалить. Врач посоветовал ...
Максим Леонидович: Раньше болело колено, кололи другой препарат. Теперь плечо — врач предложил поставить ...
Мирослава С.: Мне поставили диагноз метаболического остеоартрита коленных суставов ещё пару лет назад ...