Обструктивный бронхит
Общие сведения
В структуре бронхолегочной патологии безусловный лидер — бронхит — воспаление слизистой бронхов. Он является проявлением респираторно-вирусной инфекции, вызываемой вирусами парагриппа и гриппа, респираторно-синцитиальным и аденовирусами, рино-, коронавирусами. У детей от 1 года до 5 лет чаще выделяется респираторно-синтециальный вирус, у детей старше — риновирусы.
У детей с респираторными заболеваниями патологический процесс в бронхах часто протекает с развитием обструктивного синдрома — в 20-30% случаев респираторные заболевания протекают с бронхиальной обструкцией. Бронхообструктивный синдром — это нарушение проходимости бронхов, развивающееся в виду сужения их просвета. Бронхообструкция проявляется кашлем, одышкой и приступами удушья. Нередко встречается у детей раннего возраста и требует неотложной терапии. Наличие бронхообструктивного синдрома — основное отличие обструктивного бронхита от бронхита простого. Острый обструктивный бронхит имеет такой же код, как и острый бронхит. Код обструктивного бронхита по мкб-10 — J20.
Патогенез
Слизистая оболочка дыхательного тракта — естественный барьер для микроорганизмов и неинфекционных факторов. Существует баланс между агрессивным воздействием внешней среды и защитой системы респираторного тракта. Это равновесие неустойчиво, и при переохлаждении, курении, воздействии вирусной или бактериальной инфекции развивается воспаление. При респираторной инфекции слизистая участвует в уничтожении патогенов, но возникшая в ответ воспалительная реакция, вызывает повреждение тканей. Степень воспалительной реакции зависит от выраженности реакции организма.
Повреждающие факторы вызывают целый ряд иммунных реакций, которые активируют тучные клетки и базофилы, выход гистамина, серотонина и прочих медиаторов воспаления. Гистамин, эйкозаноиды и другие провоспалительные факторы усиливают проницаемость сосудов, вызывают отек слизистой бронхов, гиперсекрецию вязкой слизи и способствуют развитию бронхоспазма с обструкции дыхательных путей. Патогенетически обструкция дыхательных путей — это сочетание вирус-индуцированного воспаления, повышения тонуса бронхов, их спазма и усиленной продукции мокроты.
Механизм появления свистящего дыхания у грудных детей отличный, чем у более старших детей. У маленьких детей основное значение имеет не гиперреактивность слизистой, а тонус бронхиальной стенки и отек слизистой.
У детей раннего возраста хрящи бронхиального тракта очень податливы и реагируют втяжением на повышение сопротивления в воздухоносных путях. Также имеет значение постоянное положение лежа на спине и длительный сон. Развитие воспаления слизистой при воздействии вирусов способствует гиперсекреции слизи, развитию отека слизистой и нарушению мукоцилиарного транспорта. Предрасполагающие факторы анатомического строения и нахождение в положении лежа приводят к тому, что у грудных детей часто развивается обструктивный бронхит.
В основе патогенеза хронического обструктивного бронхита лежит хроническое воспаление, которое вызывает деструктивные изменения в паренхиме легких, изменению легочной ткани и появлению необратимой бронхиальной обструкции. Важно то, что воспаление развивается по всей дыхательной трубке и бронхообструкция при ХОБЛ является генерализованной. Длительное курение и воздействие других вредных факторов при ХОБЛ активирует иммунные механизмы и активную секрецию в слизистой провоспалительных факторов (простагландины и лейкотриены), которые играют важную роль в поддержании хронического воспаления, повышению секреции слизи, спазме мышц бронхов.
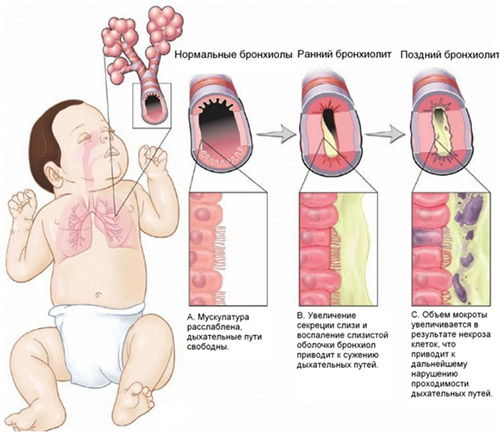
Развитие воспаления сопровождается повышенной секрецией слизи, поэтому кашель и выделение мокроты — обязательный симптом заболевания не только в период обострения, но и в период ремиссии. Одновременно с увеличением продукции слизи в бронхах изменяется и ее состав: уменьшается количество жидкого компонента (воды) и увеличивается количество муцинов, а это нарушает вязкостно-эластические свойства секрета. Увеличение вязкости мокроты нарушает мукоцилиарный транспорт — вязкая слизь имеет низкую скорость продвижения по тракту.
Хроническое воспаление бронхиальных путей сопровождается изменением клеток мерцательного эпителия и изменением соотношения слизеобразующих клеток и клеток мерцательного эпителия. Усиление слизеобразования как раз связано со значительным увеличением количества слизеобразующих клеток. Формирование вязкой и малоподвижной мокроты с одновременными изменениями мерцательного эпителия вызывают значительное ослабление «очистительной» функции бронхов — может наступить полный стаз слизи в мелких бронхах и изменение алвеол.
У больных ХОБЛ активный воспалительный процесс в мелких бронхах и альвеолах разрушает матрикс респираторного отдела легких — формируется центрилобулярная эмфизема. Перестройка структуры бронхов, сосудистой сети, развившаяся эмфизема в результате хронического воспаления становятся основными факторами необратимой обструкции бронхов при хронической обструктивной болезни легких. Нормализация процесса слизеобразования и состава слизи — важное звено в лечении больных ХОБЛ. Поэтому вместе с базисной терапией значение имеет применение препаратов муколитиков. Снижение вязкости слизи облегчает выделение мокроты.
Классификация
По этиологии:
- вирусный;
- бактериальный (Streptococcus pneumonia, Moraxella catarrahalis, Haemophilus influenza).
По течению:
- острый обструктивный синдром (длительностью до 3-4 недель);
- хронический бронхообструктивный синдром.
По клиническим проявлениям:
- острый бронхит (до 3-4 недель);
- острый обструктивный бронхит;
- бактериальный бронхит;
- рецидивирующий обструктивный бронхит;
- хронический.
В случае острого обструктивного бронхита (код острого обструктивного бронхита по мкб-10 — J20) проявления обструкции обусловлены острыми респираторными заболеваниями. Если говорить о детях грудного возраста, то ведущим фактором является Mycoplasma pneumoniae и Chlamidia pneumoniae. У детей до 3-4 лет — риновирус, респираторно-синтициальный, аденовирус, вирус коклюша. У детей старшего возраста — вирусы парагриппа, риновирус, аденовирус.
Рецидивирующий обструктивный бронхит некоторые авторы выделяют в самостоятельную нозологическую форму, поскольку он занимает одно из ведущих мест у детей среди заболеваний органов дыхания. Частота его в структуре заболеваний колеблется от 10 до 40%. Рецидивирующий обструктивный бронхит, как самостоятельный клинический вариант бронхита выделен в 1981 г. и рассматривается как аллергическое поражение бронхов с гиперпродукцией иммуноглобулинов Е, частыми рецидивами (3-5 раз в год) с наличием выраженного бронхоспазма. Под рецидивирующим обструктивным бронхитом понимают бронхит с эпизодами бронхиальной обструкции, которые возникают на фоне ОРВИ. Этот вариант бронхита чаще возникает у детей раннего возраста, когда имеется гиперреактивность бронхов на факторы внешней среды и определённые анатомические особенности бронхиального дерева.
При рецидивирующем обструктивном бронхите c приступом бронхиальной астмы имеется общность проявлений, гиперпродукция иммуноглобулина Е, аллергологический семейный анамнез (аллергодерматозы, поллиноз у членов семьи). Но отличием является то, что при бактериологическом исследовании бронхиального секрета при рецидивирующем бронхите выявляется бактериальная флора, а при эндоскопии — катарально-гнойный или гнойный эндобронхит со слизисто-гнойным содержимым в просвете бронхов.
Аллергический обструктивный бронхит развивается у детей с аллергическими заболеваниями. В анамнезе у таких больных отмечается атопический дерматит, пищевая аллергия в раннем детстве или аллергический ринит. У каждого пятого больного с аллергической патологией любое респираторное заболевание протекает тяжелее, чем у детей без аллергии. Аллергический обструктивный бронхит относят к респираторным аллергозам нижних дыхательных путей и его рассматривают как легкую форму бронхиальной астмы, поскольку этиология и патогенез этих двух заболеваний совпадают. Обструктивные аллергические бронхиты наблюдаются у детей и взрослых, но наиболее часто встречаются до 3 лет.
В аллергическом воспалении бронхов участвуют эозинофилы, тучные клетки, нейтрофилы, лимфоциты, поэтому оно сопровождается гиперреактивностью со стороны дыхательных путей. Вирусы создают предпосылки аллергической сенсибилизации у детей, которые предрасположены к атопии. Вирусы являются пусковым моментом развития аллергических заболеваний дыхательных путей, поскольку они активируют провоспалительные цитокины, которые дальше участвуют в аллергическом воспалении.
Вместо привычного термина «хронический обструктивный бронхит» с 80-х годов ХХ столетия и по настоящее время применяют термин «хроническая обструктивная болезнь легких». Код хронического обструктивного бронхита по мкб-10 — J44. Это заболевание характеризуется прогрессирующей бронхиальной обструкцией, которая связана с воспалением, возникающим на фоне воздействия факторов внешней среды (курение, профессиональные вредности, воздействие поллютантов). Морфологические изменения при ХОБЛ происходят во всех отделах: центральных и периферических бронхах, а также легочной паренхиме и сосудах.
Основная причина развития этого заболевания — вдыхание вредных веществ, а при обострениях в холодный период года важная роль отводится респираторным вирусам. Отмечено, что 80% обострений имеют инфекционную природу и являются основными причинами обращения за медицинской помощью и служат поводом для госпитализации. Для ХОБЛ характерно медленное и неуклонное прогрессирование бронхообструкции. Смертность при этом заболевании продолжает увеличиваться и по прогнозам к 2020 году ХОБЛ будет занимать 3-е место среди причин смертности. Это объясняется тем, что со временем бронхиальная обструкция нарастает и становится полностью необратимой, что влечет осложнения, несовместимые с жизнью. Лечение данного заболевания будет рассмотрено ниже.
Причины обструктивного бронхита
Если рассматривать заболевание у детей, причины обструктивного бронхита очень разнообразны:
- Важное значение имеет респираторная вирусная инфекция. В 50% случаев обструктивный бронхит вызывается респираторно-синцитиальным вирусом, вирусами парагриппа, реже — аденовирусом.
- Среди факторов окружающей среды особое значение имеет пассивное курение в семье. Табачный дым вызывает гипертрофию бронхиальных желез, нарушает мукоцилиарный клиренс, что в итоге замедляет продвижение мокроты. Пассивное курение вызывает деструкцию эпителия бронхиального дерева. Особенно ранимыми к воздействию этого фактора являются дети до года.
- Загрязнение атмосферы пылью (органической и неорганической) и индустриальными газами.
- Влияние факторов во время беременности, родов и первых месяцев жизни — токсикозы беременных, осложнения в родах, недоношенность, гипоксия в родах, аллергологический анамнез у матери, гиперреактивность бронхов, энцефалопатия, рахит и дистрофия, раннее искусственное вскармливание, респираторные заболевания в возрасте 6-12 месяцев.
- Врожденное недоразвитие хрящей бронхов. Это приводит к тому, что бронхи легко спадаются на выдохе. Первые проявления заболевания возникают до года — это или частые обструктивные бронхиты или пневмонии.
- Поражение респираторного тракта при хламидиозе характерно для детей до года. Поражение микоплазмами сопровождается сухим непродуктивным кашлем и явлениями обструкции.
Обструктивный бронхит у взрослых также развивается в ответ на действие инфекционного (бактерии, вирус,) и неинфекционного факторов (курение, профессиональные вредности и вдыхание аэрополлютантов). Острый обструктивный синдром у взрослых связан с острыми респираторными заболеваниями, которые осложняются бронхитом, а он в 60% случаев сопровождается бронхиальной обструкцией. При ХОБЛ у взрослых особое значение придается курению. Что касается хронической патологии, то ХОБЛ и астма составляют 90% случаев хронической бронхиальной обструкции.
Симптомы обструктивного бронхита
Основные признаки обструктивного бронхита независимо от возраста — это кашель с трудно отделяемой мокротой и одышка экспираторного типа (затруднен выдох).
Симптомы обструктивного бронхита у взрослых
Диагноз острого обструктивного бронхита ставят при наличии остро возникшего приступообразного надсадного непродуктивного кашля на фоне респираторно-вирусного заболевания. У больного появляется «свистящеее» дыхание с затрудненным выдохом, ощущение одышки и нехватки воздуха. Кашель и свистящие хрипы усиливаются ночью. Продолжительность кашля при остром процессе составляет не более 3-х недель.
Хронический обструктивный бронхит (ХОЗЛ) развивается постепенно, протекает латентно и с возрастом большинство больных начинают жаловаться на нарастающую одышку после частых простудных заболеваний в зимний период. Наиболее важными признаками заболевания у взрослых являются: кашель, выделение мокроты, а также прогрессирующая одышка. Обострение хронического процесса проявляется усилением одышки, кашля и увеличением количества мокроты. При легкой степени и среднетяжёлом течении обострения больные могут лечиться в амбулаторных условиях. У больных с тяжелым течением обострение часто сопровождается острой дыхательной недостаточностью, что требует интенсивного лечения в условиях стационара.
Хронический кашель — самый ранний симптом, который появляется в возрасте 45-50 лет и часто недооценивается больными, поскольку расценивается как следствие курения, частых простудных заболеваний и воздействия факторов среды. Сначала кашель носит эпизодический характер, а позже присутствует каждый день и в течение всего дня. Он чаще возникает при физической нагрузке, реже — ночью.
Мокрота отходит в небольшом количестве (не более 50 мл в сутки), имеет слизисто-вязкий характер и выделяется больше по утрам после кашля. Любой случай постоянного отхождения мокроты косвенно указывает на наличие ХОЗЛ. Если мокрота отделяется в большом количестве, можно заподозрить у больного наличие бронхоэктазов. Если мокрота приобретает гнойный характер, то это свидетельствует об обострении процесса. В мокроте возможно появление прожилок крови, что говорит о повреждении капилляров при упорном кашле.
Одышка является ведущим признаком хронического обструктивного заболевания легких. Именно она является поводом для обращения к врачу. Этот симптом появляется позже кашля на 10 лет. Одышка усиливается при физической нагрузке, и по мере нарушения функции легких со временем прогрессирует. Больные описывают одышку как ощущение нехватки воздуха, удушья или увеличивающихся усилий во время дыхания. Одышка является главной причиной инвалидизации больного.
Свистящее дыхание и стеснение в груди относительно нехарактерны для хронического течения заболевания. Ощущение стеснения в груди возникает при физической нагрузке вследствие сокращения межреберных мышц. Свистящее дыхание может изменяться в течение одного дня. Дистанционные хрипы чаще возникают в ларингеальной области. В ряде случаев у больного выслушиваются рассеянные сухие хрипы, возникающие на вдохе и выдохе. Отсутствие хрипов не исключает диагноз ХОЗЛ.
Симптомы обструктивного бронхита у детей
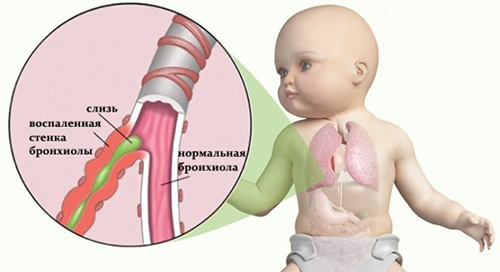 Поскольку признаки у детей возникают на фоне респираторно-вирусного заболевания, то для этого состояния характерно:
Поскольку признаки у детей возникают на фоне респираторно-вирусного заболевания, то для этого состояния характерно:
- повышение температуры;
- симптомы ОРВИ (насморк, боль в горле);
- приступообразный непродуктивный кашель, доходящий до рвоты;
- локализация хрипов изменяется после кашля;
- затруднено отхождение мокроты;
- дыхание со свистом и хрипами, которые слышны издалека (дистанционные хрипы);
- частые вдохи и удлиненный выдох, что свидетельствует об экспираторной одышке — малышу сложнее выдохнуть, чем вдохнуть;
- участия вспомогательной мускулатуры при дыхании;
- положительная реакция на бронхолитики.
Анализы и диагностика
В случае рецидивирующего обструктивного бронхита и подозрении на аллергическую природу заболевания проводятся исследования:
- Иммунного статуса — определяется содержание основных классов иммуноглобулинов (А, М, G).
- Определение концентрации общего IgE и специфических антител-IgE к аллергенам пищевым, бытовым, пыльцевым, грибковым и бактериальным. Определение специфических IgE необходимо для установления причинно-значимых аллергенов.
- Выявление инфицированности Mycoplasma pneumoniae, цитомегаловирусом, Mycoplasma hominis, Chlamidia методом ИФА.
Ведущее значение в диагностике ХОЗЛ имеет спирометрическое исследование. Для определения обструктивных нарушений измеряют ОФВ1, ФЖЕЛ (форсированная жизненная емкость легких) и соотношение ОФВ1/ФЖЕЛ. Это является наиболее чувствительным параметром оценки воздушного потока. Если ОФВ1/ФЖЕЛ<70% после применения бронхорасширяющего препарата в период ремиссии, то можно точно говорить об обструктивных нарушениях.
По результатам спирометрии ХОЗЛ классифицируется по степеням:
Легкая
- ОФВ1≥80% от должного;
- ОФВ1/ФЖЕЛ<70%.
Средняя
- 50% ≤ ОФВ1<80% от должного;
- ОФВ1/ФЖЕЛ<70%.
Тяжелая
- 30% ≤ ОФВ1<50% от должного;
- ОФВ1/ФЖЕЛ<70%.
Из дополнительных методов обследования применяется рентгенография легких, бронхоскопия (по показаниям).
Лечение обструктивного бронхита
Чем лечить бронхообструктивный синдром? Основой лечения являются ингаляционные бронходилататоры и глюкокортикостероиды. Во всех случаях обострения, независимо от тяжести, назначаются бронхолитические средства впервые или увеличивается их доза и частота применения, если больной принимал их раньше. Необходимость их назначения связана со способностью улучшать бронхиальную проходимость. Даже ее незначительное улучшение снижает сопротивление дыхательных путей, улучшает клинические проявления и состояние больных. Использование лекарственных препаратов показано при обострении. При обострениях надежным и быстрым способом доставки препаратов в легкие является небулайзерная терапия. Пациентов с ХОЗЛ в период обострения средней степени тяжести госпитализируют.
Лечение обструктивного бронхита у взрослых
Медикаментозная терапия включает:
- Бронхолитики — имеют основное значение в лечении. Они уменьшают выраженность обструкции бронхов. Бронхолитики используются «по требованию» или регулярно.
- Глюкокортикоиды назначают при тяжелом и крайне тяжелом течении с частыми обострениями, (два за год). При обострении используют антибиотики и пероральные стероиды (преднизолон 30–40 мг внутрь).
- Комбинированное лечение глюкокортикоидами и β2-адреномиметиками длительного действия. По сравнению с монотерапией отдельными препаратами оказывает существенное положительное влияние на функцию легких. Особенно улучшает качество жизни у больных с ОФВ1<50% от должного. Препараты лучше назначать в ингаляционной форме.
Бронхолитики короткого действия (Атровент, Ипратропиум натив, Фенотерол, Беротек, Сальбутамол) назначают в начальных стадиях по требованию или для купирования приступа. Для регулярной терапии их не применяют, отдавая предпочтение средствам длительного действия. Если рассматривать вариант неотложной помощи при остром обструктивном бронхите, то лучше использовать фиксированную комбинацию короткодействующего β2-агониста и холинолитика — Беродуал (ипратропия бромид + фенотерола гидробромид), который выпускается в аэрозольном ингаляторе или в растворе для небулайзерной терапии. Комбинированные препараты Ипрамол Стери-Неб и Комбивент (ипратропия бромид+сальбутамол) также сочетают бронхолитики короткого действия разных групп. Такие сочетания обладают большей эффективностью при бронхообструктивных заболеваниях, нежели монотерапия.
 Бронхолитики длительного действия (тиотропия бромид, сальметерол, формотерол) важны для постоянного применения, начиная со второй степени тяжести. В настоящее время препаратами выбора для лечения ХОБЛ являются препараты длительного действия Сальметер и Формотерол Изихейлер (12 ч) и ультрадлительного — Онбрез Бризхалер (24 ч). А комбинация двух ультрадлительных бронхолитиков Сибри Бризхалер (индакатерол + гликопиррония бромид) обеспечивает дополнительные преимущества, поскольку эффективно уменьшает симптомы и снижает риск обострений.
Бронхолитики длительного действия (тиотропия бромид, сальметерол, формотерол) важны для постоянного применения, начиная со второй степени тяжести. В настоящее время препаратами выбора для лечения ХОБЛ являются препараты длительного действия Сальметер и Формотерол Изихейлер (12 ч) и ультрадлительного — Онбрез Бризхалер (24 ч). А комбинация двух ультрадлительных бронхолитиков Сибри Бризхалер (индакатерол + гликопиррония бромид) обеспечивает дополнительные преимущества, поскольку эффективно уменьшает симптомы и снижает риск обострений.
Глюкокортикоиды — наиболее сильные противовоспалительные средства. При хроническом обструктивном бронхите во время обострения их назначают внутрь короткими (до 14 дней) курсами. Длительное применение глюкокортикоидов не рекомендуется, поскольку имеется опасность развития нежелательных побочных эффектов. Высокие дозы гормонов (флутиказона пропионат до 1000 мкг в сутки) повышают качество жизни больных и снижают количество обострений ХОБЛ при тяжелом и крайне тяжелом течении.
Для доставки препаратов применяются дозированные аэрозоли, ингаляторы (порошковые) и небулайзеры. При стабильном течении хронического бронхита чаще применяются дозированные аэрозоли и порошковые ингаляторы. Препараты, которые предназначены для использования в небулайзере, должны доставляться в легкие именно таким образом.
Небулайзерная терапия рекомендуется при обострениях ХОБЛ и у пациентов с тяжелым состоянием, которым трудно применять другие способы доставки. Небулайзерным методом достигается высокая местная концентрация препаратов, позволяющая эффективно и быстро устранять бронхоспазм. Распыляемое вещество почти не всасывается в кровь, поэтому не оказывает нежелательных эффектов на другие системы. Ингаляции проводятся при помощи наконечника или маски.
Ингаляторы с фиксированными комбинациями, включающими глюккокортикоид и бронхолитик, применяются у больных тяжелого и крайне тяжелого течения. Среди препаратов можно назвать Серетид, Тевакомб, Сальмекорт (флутиказона пропионат+сальметерол), Симбикорт (будезонид+формотерол), Биастен (будесонид+сальбутамол). Их длительное назначение (до года) улучшает проходимость бронхов, уменьшает клинические проявления, частоту обострений и улучшает качество жизни. Эти ингаляторы более удобны для больных.
Принципы бронхолитической терапии у взрослых:
- Предпочтителен ингаляционный путь введения бронхолитиков.
- Выбор между различными группами бронхолитиков и ксантинами зависит от индивидуальной чувствительности. У пожилых, имеющих заболевания сердечно-сосудистой системы, предпочтительны холинолитики. Ксантины эффективны при ХОБЛ, но имеют много побочных эффектов, поэтому относятся к препаратам «второго ряда». Положительным влиянием при ХОБЛ обладают теофиллины длительного действия (Теопэк, Неотеопэк, Теодур, Вентакс теотард).
- Ингаляционные бронхолитики длительного действия являются более удобными в применении.
- При ХОБЛ среднего, тяжелого и очень тяжелого течения рекомендуется регулярное лечение бронхолитиками длительного действия.
- Комбинация бронхолитиков разных групп повышает эффективность и снижает риск развития побочных эффектов.
В настоящее время внутривенное введение Теофилламина и Эуфиллина является терапией второй линии, поэтому назначается только в отдельных случаях, когда у больного отмечается недостаточный эффект от применения бронхолитиков короткого действия. Бесконтрольное применение теофиллина или эуфиллина вызывает тахикардию и аритмию.
Муколитическая и антиоксидантная терапия имеет также второстепенное значение при ХОЗЛ по сравнению с бронхолитиками и глюкокортикоидами. Она незначительно влияет на функцию легких и бронхов, однако применение препаратов ацетилцистеина уменьшает число обострений.
Муколитики (Амброксол, Лазолван) могут применяться у больных, имеющих вязкую мокроту. В этом случае важно разжижение мокроты и усиление ее выведения. Уменьшение кашля и количества мокроты в результате их применения свидетельствует об уменьшении активности процесса. Применение муколитических средств при хроническом обструктивном бронхите является симптоматическим и широкое использование их не рекомендуется.
Антиоксиданты (препараты ацетилцистеина — АЦЦ, Мукобене, Мукосольвин, Флуимуцил, Эвкабал), обладают антиоксидантным и муколитическим действием и способны снижать частоту обострений. АЦЦ может использоваться в течение длительного времени (до 6 месяцев) в дозе 600 мг в день. Среди этих препаратов можно назвать Эрдостеин, который оказывает положительное влияние на интенсивность кашля, снижает повреждающее действие табачного дыма на слизистую, повышает уровень иммуноглобулина A в клетках слизистой дыхательных путей.
Антибиотики необходимы для лечения обострений. Обладая антимикробным действием, быстро устраняют симптомы ХОБЛ, характерные для обострения и удлиняют межрецидивный период. При обострении применяются Амоксиуциллин/клавулановая кислота, Левофлоксацин, Ципрофлоксацин, Цефтазидим, Азитромицин. Последний обладает преимуществом поскольку подавляет продукцию муцина и гиперсекрецию слизи, что важно для этих больных.
Если рассматривать хронический обструктивный бронхит, то важными направлениями его лечения являются: уменьшение воздействия факторов внешней среды. Как лечить это заболевание, если не устранить главные причины? Больным рекомендуется переезд (по возможности) в другую местность, рациональное трудоустройство, исключающее загазованность и контакт с вдыхаемыми химическими веществами, а также отказ от курения. Такой комплексный подход к лечению уменьшает выраженность клинических проявлений, предупреждает прогрессирование заболевания, развитие обострений и осложнений, а также позволяет достичь удовлетворительной переносимости физической нагрузки и повысить качество жизни пациентов.
Лечение обструктивного бронхита у детей
По сравнению со взрослыми у детей преобладает острый обструктивный бронхит, который протекает на фоне ОРВИ. Основная задача — устранить проявления респираторного заболевания, бронхообструкцию и воспаление. После восстановления функции легких можно применять муколитики. Важное значение при лечении имеет обильное питье и пребывание на свежем воздухе.
Как вылечить бронхит с невыраженным бронхоспастическим компонентом? Для эффективного отхождения мокроты и уменьшения бронхоспазма необходимо применение бронхолитиков и отхаркивающих средств. В нетяжелых случаях лечение начинают с препарата Аскорил (сальбутамол + бромгексина гидрохлорид + гвайфенезин + рацементол). Его компоненты оказывают бронхолитическое и отхаркивающее действие. В нетяжелых случаях болезни детям можно давать сироп Инспирон (фенспирида гидрохлорид) в течение 7-10 дней. Он обладает противовоспалительным действием, уменьшает гиперреактивность и обструкцию бронхов, подавляет активность слизистых желез, поэтому способствует снижению продукции мокроты. Препарат к 5-м суткам приема купирует обструктивный синдром.
 Если у ребенка выраженный бронхоспазм, обязательна госпитализация. В данном случае нельзя обойтись без бронхоспазмолитических препаратов, которые вводятся ингаляционно. Более целесообразным является введение аэрозоля через небулайзер, что обеспечивает лучшее проникновение лекарства в периферические отделы легких.
Если у ребенка выраженный бронхоспазм, обязательна госпитализация. В данном случае нельзя обойтись без бронхоспазмолитических препаратов, которые вводятся ингаляционно. Более целесообразным является введение аэрозоля через небулайзер, что обеспечивает лучшее проникновение лекарства в периферические отделы легких.
Бета-2-агонисты короткого действия (Сальбутамол, Атровент, Ипратропиум натив, Фенотерол, Беротек) вызывают быстрое расширение бронхов и уже много лет используются для купирования приступов. Сальбутамол — бронхолитик, разрешенный для применения у детей с 1,5 лет. В России производится Сальбутамол-натив (раствор для ингаляций).
Если рассматривать комбинированные препараты бронхолитиков, то на первом месте у детей для оказания скорой помощи, применения в стационаре или домашних условиях является раствор для небулайзерных ингаляций Беродуал – комбинация бета-2-агониста и холиноблокатора (фенотерол+ипратропия бромид). Эти действующие вещества влияют на разные механизмы бронхоконстрикции, поэтому сочетанное их применение более эффективно.
Также эффективен Ипратерол-натив. Оба препарата можно использовать при остром обструктивном бронхите до шести лет. Необходимую дозу Беродуала разводят физраствором и ингалируют. Детям до 6 лет назначают 10 капель препарата на 1 ингаляцию, с 6 до 14 лет 10-20 капель. Делать ингаляции можно 3-4 раза в сутки с интервалом 4–6 часов.
У детей с хроническими заболеваниями легких и сопутствующим бронхоспазмом целесообразно использование бронхолитиков пролонгированного действия — Форадил. Наряду с бронхорасширяющим действием он оказывает и противовоспалительное.
Глюкокортикостероидная терапия назначается в связи с тяжестью обструктивного бронхита или присоединившегося бронхиолита. Если раньше назначались стероиды только внутрь, то сегодня применяются безопасные средства в виде ингаляций. Препаратом выбора при бронхиальной обструкции у детей является суспензия Будесонида, вдыхаемая через небулайзер. Будесонид назначают с шести месяцев, Фликсотид (флутиказона пропионат) – с одного года, Беконазе, Бекотид (беклометазона дипропионат) — с 4-х лет, Альвеско (циклесонид) – с 6-ти лет.
Доза глюкокортикостероидов соответствует тяжести заболевания. Будесонид обеспечивает эффект за счет сосудосуживания, уменьшения выпота плазмы и выработки мокроты в бронхах. Противовоспалительный эффект 1 мг препарата сопоставим с 58 мг вводимого внутривенно преднизолона. При недостаточном эффекте от гормональных препаратов они могут применяться в комбинации с бета-2-агонистами — можно сочетать Будесонид с Беродуалом в одной ингаляции. При использовании такой схемы бронхоспазм купируется на амбулаторном этапе.
Муколитическая терапия у детей при обструкции бронхов необходима. Для эвакуации мокроты необходимо сочетанное применение отхаркивающих средств с бронхолитиками и увлажнение дыхательных путей. Использование антигистаминных средств первого поколения нецелесообразно, поскольку они «подсушивают» слизистую бронхов и сгущают мокроту.
 Наиболее перспективными являются муколитики на основе амброксола — Лазолван, который можно применять в ингаляциях через небулайзер даже у новорожденных. Действующее вещество амброксол начинает действовать через полчаса и сохраняет действие 6-11 часов. Однако ингаляции нужно делать регулярно, поскольку максимального эффекта препарат достигает на 3-и сутки. Для маленьких детей важно то, что мокрота разжижается, но ее количество не увеличивается. Назначение с антибиотиками усиливает эффект. Под действием препарата усиливается движение ресничек эпителия и повышается секреция сурфактанта. Амброксол оказывает противовоспалительное и антиоксидантное действие, а после курса приема повышается уровень иммуноглобулина А. Лекарственные формы рассчитаны на разный возраст: раствор для ингаляций, сироп и пастилки для рассасывания.
Наиболее перспективными являются муколитики на основе амброксола — Лазолван, который можно применять в ингаляциях через небулайзер даже у новорожденных. Действующее вещество амброксол начинает действовать через полчаса и сохраняет действие 6-11 часов. Однако ингаляции нужно делать регулярно, поскольку максимального эффекта препарат достигает на 3-и сутки. Для маленьких детей важно то, что мокрота разжижается, но ее количество не увеличивается. Назначение с антибиотиками усиливает эффект. Под действием препарата усиливается движение ресничек эпителия и повышается секреция сурфактанта. Амброксол оказывает противовоспалительное и антиоксидантное действие, а после курса приема повышается уровень иммуноглобулина А. Лекарственные формы рассчитаны на разный возраст: раствор для ингаляций, сироп и пастилки для рассасывания.
Вирусы приводят к иммуносупрессии и у детей активизируется бактериальная флора. В связи с чем на фоне вирусного обструктивного бронхита развивается очаг бактериальной инфекции. В данном случае показано назначение антибиотиков макролидного ряда (Азитромицин, Джозамицин, Кларитромицин).
Доктор Комаровский о лечении обструктивного бронхита
- Увлажнение воздуха (50-70%) и обильное питье должны быть на первом месте, поскольку мокрота при данном заболевании вырабатывается в большом количестве, но она густая. Эти факторы способствуют ее разжижению.
- Вдыхание прохладного воздуха (180-200).
- Свободное дыхание через нос — использование сосудосуживающих капель при заложенности носа.
- Использование муколитиков у детей первых двух лет опасно для жизни, поскольку в этом возрасте дети не могут хорошо откашлять мокроту. Их применение должно контролироваться врачом.
- Постельный режим не показан, если у ребенка нет температуры, и он чувствует себя хорошо. Двигательная активность и вертикальное положение способствует эффективному выведению мокроты. При температуре 37,30 ребенку можно и даже нужно гулять на свежем воздухе.
- Если есть обструкция и высокая температура — это обструкция развилась на фоне ОРВИ и антибиотики не назначаются. Необходимость в них возникает при длительной лихорадке и подозрении на пневмонию, которая тоже сопровождается обструктивным бронхитом.
- Перкуссионный массаж способствует выведению мокроты.
- В остром периоде нельзя проводить ЛФК, а в период выздоровления — необходимо.
- Иммуностимуляторы повышают гиперчувствительность дыхательных путей, поэтому выработка слизи будет постоянной и в большом количестве. В связи с этим не рекомендуется использование иммуностимуляторв при этом заболевании.
- Назначают Сальбутамол в ингаляциях, антигистминные препараты, эуфиллин.
Лечение народными средствами обструктивных заболеваний органов дыхания неэффективно. Мало того, если упустить время и вовремя не начать лечение, возможны осложнения в виде пневмонии.
Доктора
Лекарства
- Ингаляционные бронхолитики для небулайзерной терапии: Сальбутамол, Вентолин, Сальгим, Атровент, Атровент Н, Беротек, Беротек Н, Беродуал, Беродуал Н.
- Глюкокортикоиды: Будесонид, Пульмикорт, Буденит Стери-Неб, Циклесонид, Кленил УДВ, Фликсотид, Альвеско.
- Муколитики: Лазолван, Амброксол, Мукобене, Мукосольвин, Флуимуцил, Эвкабал, Эрдостерин.
- Антибиотики: Амоксициллин/клавулановая кислота, Левофлоксацин, Ципрофлоксацин, Цефтазидим, Азитромицин, Джозамицин, Кларитромицин.
Процедуры и операции
Оксигенотерапия — одна из процедур, которая позволяет корректировать гипоксемию с помощью вдыхаемого кислорода. Бывает кратковременная и длительная оксигенотерапия. При обострениях ХОБЛ применяется кратковременная, а при крайне тяжелом состоянии больного — длительная.
Показания для длительной оксигенотерапии у больных ХОБЛ:
- крайне тяжелое состояние — при ОФВ1 <30% от должного;
- наличие гиперкапнии;
- наличие легочной гипертензии, отеков, которые связаны с декомпенсацией легочного сердца.
Длительное лечение кислородом проводить 15 ч в день и более. Скорость потока газа составляет 1-2 л/мин (иногда увеличивают до 4 л/мин). В качестве источников кислорода применяют баллоны, цилиндры с кислородом в жидком виде и концентраторы кислорода. Последние наиболее удобны для домашнего применения и экономичны.
Доставка кислорода осуществляется с помощью масок или назальных канюль. Последние более удобны. Доставка кислорода в альвеолы происходит в раннюю фазу вдоха. Газ, который поступает позднее, не участвует в газообмене. У больных с очень тяжелым течением ХОБЛ возможно использование длительной оксигенотерапии и вентиляции легких. Оксигенотерапия не назначается больным, которые продолжают курить.
К оперативному лечению прибегают в случае осложнений. Показания к оперативному вмешательству:
- Наличие буллезной эффиземы с большими буллами. Проводится буллэктомия — эта операция приводит к уменьшению одышки и улучшению функции легких.
- Верхнедолевая эмфизема — операция по уменьшению легочного объема. Эта операция остается паллиативной процедурой и не рекомендуется для широкого применения.
Обструктивный бронхит у детей
Острые респираторные инфекции у часто болеющих детей иногда могут протекать очень тяжело с выраженной гипертермией, ацетонемической рвотой и бронхообструктивным синдромом. Наиболее важное значение в возникновении бронхоспазма имеют особенности респираторной системы детей. Бронхи у них имеют меньший диаметр, нежели у взрослых. Слизистая бронхиального дерева в ответ на вирусную инфекцию быстро реагирует отеком и повышенной секрецией слизи. Узость бронхов и отек в значительной степени увеличивают аэродинамическое сопротивление. Например, отек слизистой только на 1 мм повышает сопротивление воздуха на 50%. Таким образом, уменьшение просвета дыхательных путей — существенный фактор, который предрасполагает к вирус-индуцированной обструкции, особенно в первые годы жизни ребенка.
Симптомы бронхиальной обструкции часто развиваются уже в первый день ОРВИ. У ребенка появляется шумное свистящее дыхание (хрипы слышны на расстоянии), затрудненный удлинённый выдох, одышка с участием мускулатуры. Дети беспокойные и часто меняют положение. Грудная клетка у них может быть вздута. При аускультации выявляют большое количество сухих свистящих хрипов и незначительное количество непостоянных влажных хрипов.
Особенностью купирования обструктивного синдрома при ОРВИ является применение бронхолититиков в комплексе противовоспалительной терапией. Объем терапии определяется тяжестью проявлений обструктивного синдрома. При нетяжелых проявлениях обструкции лечение заключается в сочетанном применении муколитиков и бронхолитиков, которые улучшают бронхиальную проходимость и способствуют лучшему отхождению мокроты.
Лечение в домашних условиях
Неотъемлемым условием лечения ребенка является обильное питье. Для начальной терапии применяют комплексный препарат сироп Аскорил экспекторант, оказывающий одновременно бронхолитическое и отхаркивающее действие. Применение препарата у детей с легким или среднетяжелым течением по оценке родителей и врачей очень эффективно. Детям до 6 лет сироп применяют 1 чайной ложке 3 раза в день, детям старшего возраста по 2 чайные ложки трижды. При начале лечения с первых суток отмечается более высокая эффективность. Продолжительность лечения составляет 7–10 дней.
Для воспалительных заболеваний дыхательного тракта с явлениями бронхообструкции характерно увеличение вязкости мокроты и значительное снижение мукоцилиарного клиренса. В случае, когда движения мелких бронхов и реснитчатый эпителий не обеспечивают нужный дренаж, развивается кашель как защитный рефлекс, восстанавливающий проходимость дыхательных путей. Поэтому подавлять кашель у детей с применением противокашлевых препаратов не нужно. Целью является разжижение мокроты и снижение ее вязкости — тем самым улучшается эффективность кашля.
Отхаркивающие препараты (сборы трав, растительные препараты, например Бронхипрет, щелочные растворы) и муколитики (Бромгексин, Амброксол, АЦЦ) улучшают мукоцилиарный клиренс и опосредованно уменьшают воспаление слизистых трахеи и бронхов. При лечении обструктивного бронхита на фоне ОРВИ у детей эффективно применение сиропа Бронхипрет. В результате его применения улучшалась динамика показателей внешнего дыхания (уменьшение выраженности бронхиальной обструкции) и улучшение биохимических показателей мокроты. Препарат выпускается в форме капель, сиропа, таблеток в оболочке.
В качестве противовоспалительного средства при воспалении дыхательных путей у детей применяется Эреспал. Его противовоспалительный эффект способствует разрешению кашля, уменьшению секреции мокроты, гиперреактивности и обструкции бронхов. Данное средство можно давать детям различного возраста, включая новорожденных.
Действующее вещество эреспала фенспирид уменьшает действие многих факторов, которые вызывают гиперсекрецию слизи, обструкцию бронхов и поддерживают воспаления. Также он оказывает спазмолитическое действие. Результаты многочисленных клинических исследований Эреспала свидетельствуют о эффективности его в качестве противовоспалительного, противокашлевого и бронхолитического средства при ОРВИ.
Комаровский большое внимание в лечении бронхита с бронхообструкцией уделяет увлажнению воздуха в квартире, обильному питью и лечебной физкультуре. Поскольку первые два мероприятия способствуют увлажнению дыхательных путей и разжижению мокроты, а активное движение ребенка и ЛФК облегчают очищение дыхательных путей от слизи.
Основные и эффективные методы ЛФК — вибрационный массаж и позиционный дренаж. Дренаж проводится в положении с поднятым тазом и опущенным головным концом в течение 5-10 мин — ребенок свисает с дивана и старается достать игрушку с пола. В это время он должен производить кашлевые движения. Именно такое положение вызывает отток мокроты из базальных отделов легких. Эффективность дренажа будет больше, если применять вибромассаж, ритмические сжатия грудной клетки и дыхательные упражнения. Дренаж можно проводить в периоды обострения и в состоянии ремиссии. Полезно использование дыхательных тренажеров (флаттеры), которые улучшают эвакуацию секрета из бронхиального дерева.
У детей первичный хронический бронхит — это редкость. Чаще развивается на фоне пороков развития легких или иммунодефицитных состояний и носит вторичный характер. При хронических заболеваниях легких лечебная физкультура и занятия спортом просто необходимы, поскольку они повышают физическую работоспособность больных. Ограничения могут быть только при выраженной дыхательной недостаточности и прогрессирующем «легочном сердце».
Стационарное лечение
При выраженном бронхообструктивном синдроме лечение проводится только в условиях стационара. В качестве неотложной помощи детям назначают бронхолитики короткого действия. Это могут быть ингаляции ипратропия бромида. Дозировка зависит от возраста: новорожденным – 1 капля на кг веса на ингаляцию, с 1 до 5 лет – 10 капель, с 6 лет — 15-20 капель.
Бронхоспазмолитическое действие ипратропия бромида развивается через 5-10 минут, достигает максимума за 1–1,5 часа, а общая продолжительность действия составляет 6–8 часов. В остром периоде проводят 2-3 ингаляции в день. Также назначают короткодействующие бронхолитики группы бета-2-агонистов. Например, Сальбутамол, который относится к быстродействующим и короткодействующим (4-5 часов) бронхолитикам.
У детей при тяжелой и среднетяжелой обструкции эффективно применение комбинации бронхолитика и муколитика ингаляционно. Но мукоактивные средства целесообразно добавлять в ингалируемую смесь со 2-3-х суток. Наиболее часто применяемым препаратом у детей является Лазолван.
В более тяжелых случаях используется сочетание бронхолитиков двух разных групп — фиксированная комбинация Беродуал для небулайзерного введения. При ингаляционном применении препарат оказывает быстрый (через 3-4 минуты) бронходилатирующий эффект. Ингаляции Беродуала проводят 3–4 раз в день.
При бронхиальной обструкции с симптомами дыхательной недостаточности назначают системные глюкокортикостероиды (внутрь). Длительность курса не более 3-5 дней. Ингаляционные стероиды (Пульмикорт суспензия) включаются в комплекс бронхолитической терапии даже при среднетяжелом приступе у детей раннего возраста. Препарат обладает выраженным противовоспалительным действием, подавляет высвобождение медиаторов воспаления, эффективно уменьшает обструкцию и реактивность бронхов. Комбинированное лечение (Пульмикорт + Беродуал + Лазолван) оказывает более быстрый эффект, чем ингаляции только Беродуала. Лазолван добавляют в ингаляции с третьего дня лечения.
В стационаре при тяжелом течении добавляют эуфиллин (внутривенно), проводят инфузионную терапию и ингаляции кислорода. При отсутствии эффекта ребенка переводят в отделение интенсивной терапии для проведения искусственной вентиляции легких.
Диета

Диета при бронхите
- Эффективность: нет данных
- Сроки: 7-14 дней
- Стоимость продуктов: 1600-1800 руб. в неделю
При остром бронхите с обструкцией особой коррекции в питании не проводится. Важно лишь соблюдать повышенный режим приема жидкости. При хронических обструктивных бронхитах уделяется внимание рациональному питанию, поскольку у таких больных отмечается снижение веса и потеря мышечной массы. Именно эти факторы ассоциированы с высокой летальностью. Пациентам рекомендуется высококалорийная диета и повышенное содержание белка. Показаны дозированные физические нагрузки, которые оказывают анаболическое действие.
Профилактика
Учитывая то, что обструктивный бронхит развивается на фоне респираторно-вирусных заболеваний, профилактика последних является одновременно профилактикой бронхообструктивных заболеваний. Поэтому для детей всех возрастов важно:
- Рациональный режим дня, разнообразные программы закаливания, полноценное питание, которые в комплексе формируют адекватный иммунный ответ организма ребенка.
- Ограничение контактов ребенка с больными ОРВИ (городской транспорт, людных места и массовые мероприятия). Особенно это касается часто болеющих детей.
- Увеличение времени пребывания ребенка на воздухе.
- Недопущение пассивного курения — важное условие профилактики и лечения.
- Осмотры ЛОР врачом и при необходимости лечение.
- Закаливание — основной метод повышения сопротивляемости. Сюда относится систематическое контрастное (водное или воздушное) закаливание, которое повышает устойчивость к температурным колебаниям среды и повышает иммунологическую реактивность. Адаптационные возможности детей поддаются тренировке, в результате чего организм легко приспосабливается к изменившимся температурным колебаниям. При закаливании нет необходимости использовать очень низкие температуры, в этом деле важна систематичность процедур и контрастность воздействия. Начинают закаливания с воздействия на подошвы ног, а потом постепенно переходят на все конечности и туловище. Длительность закаливающих процедур максимум 15-20 минут, поскольку важнее регулярность. Местные закаливающие процедуры касаются стоп и носоглотки. Эффективность закаливания оценивают не раньше, чем через четыре месяца, а выраженный эффект отмечается через год регулярных процедур. Было доказано, что сочетание этих местных закаливающих процедур через три месяца восстанавливало клеточные показатели носового секрета. Закаливание после ОРЗ нетяжелого течения можно возобновить через 10 дней, после длительной температурной реакции (четыре и более дней) через 2 недели, если лихорадка составляла 10 дней — через месяц.
- Проведение массажа грудной клетки и гимнастики.
- Если речь идет об аллергическом бронхите, важно выявление источника аллергии.
- По совету врача для предупреждения респираторных инфекций часто болеющим детям можно проводить сезонные курсовые (2 раза в год) приемы рекомбинатных интерферонов (Гриппферон, Виферон). Из средств неспецифической профилактики можно назвать адаптогены растительного происхождения: лимонник, женьшень, элеутерококк, левзея, эхинацея, а также препараты Иммунорм, Иммунал, Эхинацин ликвидум, Биоарон С.
Основные меры профилактики обострений хронического обструктивного бронхита такие же. Дополнительно к этому на первом месте должен стоять отказ от курения, что позволяет замедлить усиление бронхиальной обструкции.
Для профилактики катаральных обострений в осенне-зимний сезон у больных с ранними стадиями ХОБЛ можно использовать препараты ИРС 19 и Имунорикс. ИРС 19 — это иммунобиологический препарат, представляющий собой смесь лизатов бактерий. Он повышает естественный иммунитет и усиливает неспецифическую противоинфекционную защиту, повышая активность лизоцима, усиливая продукцию интерферона. Распыление препарата в носу и зеве образует мелкодисперсный аэрозоль, покрывающий слизистую, что приводит к развитию местного ответа со стороны слизистой.
Последствия и осложнения
Осложнениями острого обсруктивного бронхита являются:
- дыхательная недостаточность (при тяжелом течении), которая нуждается в интенсивной терапии;
- пневмония.
Рецидивирующая бронхиальная обструкция — это фактор риска снижения функции легких. Повторные эпизоды ОРВИ с обструкцией дыхательных путей формируют бронхиальную гиперреактивность. Это в свою очередь создает условия для развития хронических бронхитов или бронхиальной астмы, но это не значит, что эти заболевания обязательно разовьются. У больных с ХОБЛ со стажем возможно осложнение в виде кровохарканья и буллезной эмфиземы, которая ведет к выраженной дыхательной недостаточности.
Прогноз
Исходы острого обструктивного бронхита благоприятны. Даже если отмечаются повторные эпизоды обструктивного бронхита, то 50% из этих детей уже после четырех лет не болеют, еще 35% перестают болеть в более старшем возрасте. Наличие обструктивного синдрома в первые три года не рассматривается как фактор риска развития астмы в будущем. ХОБЛ является ведущей причиной летальности больных. Основная причина смерти — тяжелое обострение и острая дыхательная недостаточность.
Список источников
- Самсыгина Г. А. Противовоспалительная терапия острых респираторных инфекций у детей // Педиатрия. 2011. Т. 90, № 1, 102–107.
- Середа Е. В., Лукина О. Ф., Селимзянова Л. Р. Механизмы бронхиальной обструкции и терапевтическая тактика при бронхитах у детей // Педиатрия. 2010. Т. 89, № 5, 76–86.
- Терапевтические подходы к лечению бронхообструктивного синдрома у детей с хроническими заболеваниями легких // Методические рекомендации Правительство Москвы. Комитет Здравоохранения. — М., 1999. Середа Е. В., Рачинский С. В., Волков И. К. и др.
- Колобухина Л. В. Вирусные инфекции дыхательных путей.
- Респираторная медицина: руководство / Под ред. А. Г. Чучалина. М.: ГЭОТАР-Медиа, 2007. Т. 1. 600 с.




 Беротек
Беротек Беродуал
Беродуал Будесонид
Будесонид Пульмикорт
Пульмикорт Азитромицин
Азитромицин Левофлоксацин
Левофлоксацин Цефтазидим
Цефтазидим











Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...