Болезнь Педжета (костей)
Общие сведения
Болезнь Педжета (костей) — хроническое заболевание костной системы, относящееся к группе метаболических остеопатий. Синонимами данного заболевания являются деформирующая остеодистрофия и деформирующий остеит. При этом заболевании в костях (одной или нескольких) возникают очаги перестройки (ремоделирования) нормальной ткани в патологическую, что в итоге приводит к деформации костей и патологическим переломам. Википедия дает аналогичное определение, дополняя его сутью процесса: «…первоначальная усиленная резорбция кости сменяется интенсивным образованием неполноценной, хрупкой и склонной к переломам кости».
В норме костная ткань постоянно изменяется — идут непрерывные процессы резорбции (разрушения) и ее обновления. При данном заболевании эти процессы нарушаются: аномальные остеокласты усиленно разрушают кость, а потом происходит образование новой патологически измененной костной ткани с нарушенной структурой. В виду этого новообразованная костная ткань склонна к деформациям, искривлениям и переломам.
Это тяжелое заболевание костей скелета, которое имеет много осложнений, включая переломы, развитие тяжелых артрозов, требующих эндопротезирования (замена суставов на протез), саркомы кости и гигантоклеточной опухоли. Чаще поражаются позвонки, кости черепа, таз, длинные трубчатые кости конечностей. Реже встречаются изменения в ключицах, лопатках, ребрах, кистях и стопах.
Болеют преимущественно мужчины старше 55 лет — начало заболевания в более молодом возрасте нетипично и встречаемость возрастает с возрастом. Заболевание имеет генетическую предрасположенность. С учетом отсутствия настороженности в отношении данного заболевания оно плохо диагностируется, а следовательно, больные не получают необходимого лечения.
Диагноз устанавливается поздно — через 5–9 лет от появления первых симптомов. У многих пациентов болезнь Педжета выявляется случайно, когда обнаруживают высокий уровень щелочной фосфатазы или изменения в костях при рентгенологических исследованиях. Особенное внимание нужно уделять пожилым лицам, у которых появляются нетипичные боли в костях и суставах.
Патогенез
В патогенезе заболевания выделяют стадии:
- Остеолитическая — повышенная активность остеокластов в результате чего образуются множественные лакуны резорбции, которые заполнены остеокластами, кортикальная пластинка кости растворяется.
- Остеобластическая — одновременно с резорбцией повышается активность остеобластов (в 20 раз выше нормы) в результате чего формируются костные балки измененной архитектоники и образуется волокнистая ткань, создающая многочисленные мозаичные структуры. В то же время скорость резорбции выше скорости образования кости, поэтому поврежденные кости приобретают хрупкость.
- Заключительная — отсутствуют остеокласты, фиброзная ткань замещается не костной, а жировым костным мозгом, поэтому она мягкая и легко деформируется. Возможность злокачественной дегенерации.
На ранней стадии резорбции прежде всего подвергается губчатое вещество. Аномальные остеокласты, содержащие много ядер внутри клетки, усиленно разрушают кость. В ответ на увеличенную резорбцию происходит образование педжетной кости с повышенной скоростью. Часто повторяющийся процесс резорбции и новообразования дезорганизует архитектонику кости. На рентгенограмме на ранней стадии преобладают литические поля в трубчатых костях или костях черепа.
В фазу усиленного образования образуется неполноценная кость, которая откладывается неструктурно — коллагеновые фибриллы располагаются хаотично и образуется мозаичная волокнистая кость. Пораженные участки имеют повышенную васкуляризацию (в них много кровеносных сосудов). Костный матрикс имеет участки различной плотности — нормально минерализованные и слабо минерализованные. Постепенно участки с костными клетками уменьшаются и появляются участки склероза.
Классификация
Болезнь Педжета характеризуется локальностью изменений в костях, но может поражаться одна кость или несколько. В связи с этим выделяются следующие формы заболевания:
- Монооссальная — поражение только одной кости — преимущественно бедренной, большеберцовой, или любой кости таза. Однако в пределах одной кости бывает несколько измененных зон. Для этой формы характерен медленный рост (на несколько миллиметров в год), но бывают случаи интенсивного прогрессирования.
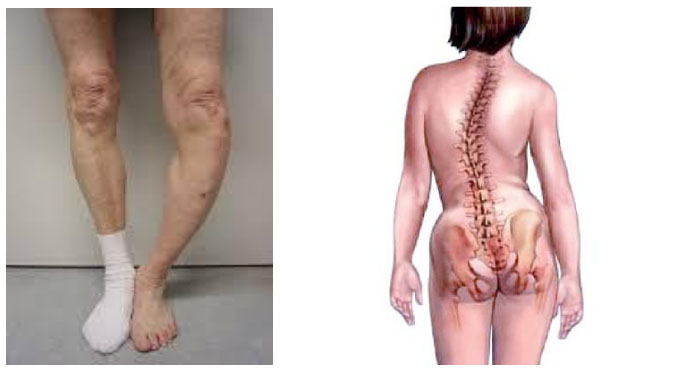
- Полиоссальная — вовлечение многих костей — эта форма встречается в 85%. Чаще поражаются кости, которые несут самую большую нагрузку: крестцовые, поясничные позвонки, большеберцовая, бедренная кости. Поражаются также кости свода черепа и челюсти. Ввиду сдавливания позвонков формируется кифоз и сколиоз. Кифосколиотическая деформация появляется в том случае, если поражается много рядом расположенных позвонков.
Стадии клинического течения заболевания:
- I стадия (начальная, разрежение кости) — преобладает активность остеокластов, болезнь может протекать без симптомов, но уже повышен уровень щелочной фосфатазы. Заболевание на этой стадии выявляется обычно случайно (по рентгенографии или анализам).
- II промежуточная стадия — идут процессы остеолиза и склероза. Симптомы также могут отсутствовать, но уже заметны деформации костей и функция суставов нарушена. Рентгенологически выявляют разрежение кости и очаги уплотнения.
- III стадия (склеротическая, имеется груботрабекулярная перестройка ткани). Появляются стойкие жалобы и деформации. Больные жалуются на постоянную боль в костях и суставах. Максимально выражены деформации скелета (кифоз с укорочением туловища, искривление ног). В местах прикрепления сухожилий появляются оссификаты (отложения кальция). На рентгенограмме выявляют склероз кости и участки с кистовидными разрежениями. Грубые костные балки располагаются хаотично, образуя сетчатый рисунок.
Причины
Существует несколько теорий развития этой болезни:
- Вирусная. Человек может многие годы быть носителем вируса без проявлений инфекции, но после воздействия провоцирующих факторов у него появляются симптомы инфекции. Многие сторонники вирусной теории, считают, что инфицирование костной ткани парамиксовирусами является значимым фактором развития данного заболевания. Берется во внимание тот факт, что парамиксовирусы могут длительное время персистировать в тканях человека бессимптомно. Наиболее значимыми инфекциями, после которых развивается болезнь Педжета, является респираторно-синцитиальная и корь.
- Генетическая, наследственная. Случаи семейного характера деформирующего остеита дает основание предположить наследственный характер болезни. Ведутся исследования в этом направлении. Описаны мутации в генах SQSTM1, который кодирует белок p62, участвующий в регуляции функции остеокластов, гене RANK, локусах 5q31 и 6p. У лиц с семейной болезнью выявлены 3 мутации в гене p62ZIP. Описаны также локусы на хромосомах 6q и 18q, которые предрасполагают к этой болезни. Деформирующий остеит возникает при разных мутациях одного гена или целого семейства генов.
- Загрязнение окружающей среды тоже рассматривается как один из факторов этого заболевания.
Симптомы
Много лет болезнь Педжета протекает без каких-либо симптомов и выявляется случайно при рентгенографии. Это доклиническая стадия и заболевание можно выявить по биохимическому анализу — повышение уровня щелочной фосфатазы. У 35% больных диагноз устанавливают при появлении осложнений. Симптомы остеодистрофии в развернутой стадии разнообразны, что зависит от локализаций поражений.
Как указывалось выше, может быть, полиоссальная или монооссальная форма. Поражение костей при полиоссальной форме множественное и не симметричное. Часто поражаются тазовые кости, бедренные, позвонки, большеберцовые и кости черепа. Ведущим симптомом при развернутой картине является боль в костях. Она описывается больными как постоянная, тупая, ноющая, глубокая, которая усиливается ночью и в покое. Вокруг очага поражения трубчатых костей образуется припухлость и покраснение кожи. Также отмечается скованность или ограничение подвижности в суставах, которые усиливаются после относительного отдыха.
Болезнь Педжета является причиной боли в спине, которая сопровождается не только резорбцией, но и деформацией фасеточных суставов новой костью. Оба процесса нарушают стабильность позвоночника и усиливают артропатию фасеточных суставов. Также избыточное образование ткани в позвоночнике сдавливает спинной мозг, что приводит к параплегии. Переломы позвонков сопровождаются сильной болью в спине. Кроме того, может проявиться вторичная боль в бедре из-за кальфицирующего периартрита.
Вторым отличительным симптомом является деформация костей. Аномальные «размягченные» кости не выдерживают вес тела — ноги искривляются (саблевидно-варусная деформация), а спина искривляется.
Патологические переломы могут возникнуть на любой стадии даже при легких травмах. На начальной стадии это связано со снижением прочности в зоне остеолиза. В более поздних стадиях из-за несостоятельности перестроенной аномальной ткани. Ввиду повышения нагрузки и нарушения конгруентности (сопоставимости суставных поверхностей) суставов при деформации костей развиваются артриты. При поражении костей таза часто развивается коксартроз и бывает перелом шейки бедра, что является серьезным осложнением. При тяжелом течении в костях формируются артериовенозные фистулы.
Симптомы болезни Педжета при поражении черепа включают головные боли (за счет синдрома обкрадывания), характерный вид головы и потерю слуха/зрения из-за нарушения иннервации нервов и нарушения кровоснабжения. Сам череп увеличен в размерах, выступают лобные бугры, а черт лица укрупнены. Избыточный рост кости в основании черепа может сдавливать ствол мозга с тяжелыми последствиями. Вторичное снижение слуха связано со сдавлением новообразованной тканью VIII пары нервов. Изменение височной кости в каменистой ее части приводит к сдавлению улиткового нерва, что становится причиной глухоты. Аномально разросшиеся кости оказывают избыточное давление на нервные корешки и спинной мозг. Сдавление нервов приводит к появлению парезов и параличей.
У больных выявляются нарушения обмена. Транзиторная гиперкальциемия (повышение уровня кальция в крови) характерна для множественного поражения костей, что связано с длительной иммобилизацией больного. Дело в том, что соблюдение постельного режима повышает резорбцию костей и нарушает их структуру. Но все же гиперкальциемия чаще встречается у тех лиц, которые страдают первичным гиперпаратиреоидизмом. При деформирующем остите отмечается повышенное выведение кальция с мочой (гиперкальциурия), но мочекаменная болезнь развивается не так часто. Гиперурикемия и развитие подагры встречается у мужчин, что связано с усилением в зоне поражения обмена нуклеарных кислот.
Анализы и диагностика
При осмотре больного обращают внимание на размеры головы, деформацию суставов, припухлость в области костей, снижение слуха. Далее назначаются обследования:
- Рентгенография пораженных областей скелета. Рентгенологическая картина пораженной области представлена костной резорбцией с плотными зонами по периферии, а также хаотичной структурой новой кости. В начальной стадии появляются только зоны просветления за счет разрушения костной ткани. Позже происходит грубая перестройка кости, а на поздней стадии — склеротические изменения. В костях таза и длинных трубчатых утолщается кортикальный слой, а сами кости увеличиваются и расширяются, отмечается деформации костей и переломы. При нелеченной болезни могут диагностироваться саркоматозные изменения. Очаговая деминерализация черепа выглядит четко отграниченным крупным литическо-склеротическим поражением, которое напоминает вату. Часто увеличивается лобная кость и кости мозгового черепа нависают над лицевыми костями. На рентгенограмме выявляются признаки внутричерепной гипертензии.
- Проведение сцинтиграфии костей. Используют радионуклидное сканирование с технецием, которое считается наиболее чувствительным методом. При сцинтиграфии можно увидеть весь скелет, она выявляет очаги повышенного костного обмена, их распространенность, локализацию и степень поражения. Кроме того, выявляются бессимптомные очаги поражения.
- КТ и МРТ не являются обязательными исследованиями. Оба метода необходимы для дифференциальной диагностики с другими заболеваниями. Компьютерная томография полезна для оценки переломов в том случае, когда при рентгенографии не получают четкого ответа в этом отношении. МРТ полезна при подозрении на озлокачествление образований, уточнения поражения мягких тканей. Также МРР проводится всем больным с признаками сдавления спинного мозга.
- Исследование креатинина сыворотки.
- Определение кальция и фосфора в крови (их уровень может быть нормальный или повышенный).
- Определение гидроксипролина в моче (уровень повышен). Гидроксипролин — аминокислота, входящая в состав коллагена, большинства органов и тканей. Ее уровень повышается при нарушении метаболизма соединительной ткани.
- Определение уровня щелочной фосфатазы (повышается в резорбтивной фазе).
- Определение маркеров костеобразования и резорбции.
- Учитывая снижение слуха, которое часто отмечается у этих больных, показана консультация ЛОР врача и проведение аудиометрического исследования.
Лечение
Единственным эффективным лечением является длительное назначение препаратов, которые подавляют резорбцию костной ткани (антирезорбтивные препараты). К таким лекарствам относятся биофосфанаты, назначение которых показано в активной фазе для предотвращения осложнений, с целью профилактики нарушений слуха и у больных с сердечной недостаточностью. Это препараты первой линии лечения.
Биофосфанаты могут применяться внутривенно (Памидронат, Аредиа), внутрь (Ксидифон, Скелид, Алендронат, Ризендрос, Актонель, Ибандронат, Бонвива) или внутримышечно (Зомета, Акласта). Схемы лечения, кратность и длительность приема подбираются индивидуально. Обычно таблетированные препараты назначаются ежедневно, внутривенные инфузии 1 раз в 2—3 месяца, а внутримышечные — раз в 6 месяцев. Интраназально может быть назначен Кальцитонин — гормон щитовидной железы, регулирующий кальциево-фосфорный обмен.
Поскольку бисфосфонаты подавляют функцию остеокластов, они эффективно контролируют заболевание. Их достоинство — выборочное действие на костную ткань и мощная способность повышать плотность кости. При их приеме замедляется или полностью останавливается ранняя остеолитическая стадия, снижается костный обмен и показатели маркеров костного разрушения. Они замедляют процесс ремоделирования костей, уменьшают активность болезни и боли в костях, продлевают ремиссию. Эти препараты не излечивают болезнь, но обеспечивают длительную ремиссию. Активность процесса у некоторых больных снижается на многие годы, даже после прекращения приема препаратов. Разрабатываются новые препараты с более высокой эффективностью. Самым первым препаратом из этой группы был Ксидифон, последующие разработки показали лучшую эффективность.
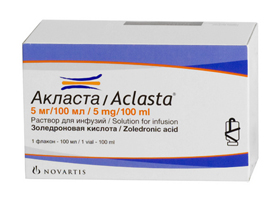
Более перспективным считается применение золендроновой кислоты (Акласта), имеющей большую эффективность по сравнению с другими противорезорбтивными средствами. Через 6 месяцев после инфузии Акласты у 96% больных нормализовался уровень щелочной фосфатазы и эффект не зависел от исходного уровня этого показателя, возраста и пола. Даже при однократном внутривенном введении 5 мг Акласты через 2 года у больных отмечается низкий уровень активности. Согласно исследованиям, однократная инфузия поддерживает нормальный уровень показателей (щелочная фосфатаза) в течение 3 лет. Высокие дозы внутривенных бисфосфонатов вызывают нарушение функции почек, поэтому этот способ введения противопоказан при изначальной почечной недостаточности. Также при внутривенном введении есть повышенный риск развития аритмий, в связи с чем внутривенные биофосфонаты не всем подходят и их назначают при отсутствии противопоказаний у больного.
Курсы приема таблеток чаще всего длится до шести месяцев. При легком и среднетяжелом течении ремиссия достигается за 3–6 месяцев, после чего больные наблюдаются — раз в квартал контролируют щелочную фосфатазу и 1 раз в год рентгенологический контроль. При стойкой ремиссии 1 раз в 3 года. Если наступает рецидив, лечение повторяют.
Другим препаратом является противоопухолевый антибиотик Пликамицин, который селективно влияет на остеокласты и дает быстрый эффект. После внутривенного курса в течение 10 дней уровень щелочной фосфатазу снижается на 50–60%. Данный препарат редко применяется, поскольку оказывает гепатотоксическое и нефротоксическое действие и может вызывать тромбоцитопению. В то же время его можно применять в виде резерва в тяжелых случаях, когда необходим быстрый эффект.
При деформирующем остеите на фоне приема биофосфонатов назначаются препараты кальция (500-1000 мг в день) и витамин D (800 МЕ).
Важным является и индивидуальные программы упражнений, которые помогут избежать дальнейшего повреждения вовлеченной кости. Для устранения боли короткими курсами назначают нестероидные противовоспалительные препараты внутримышечно или внутрь.
Доктора
Лекарства
- Биофосфонаты: Акласта, Ксидифон, Фосамакс, Аредиа, Актонель, Зомета, Золацид, Золта, Золеум, Алендронат, Ризендрос, Актонель, Ибандронат, Бонвива.
- Препараты кальция и витамина D: Кальцемин Адванс, Кальций D3 Никомед, Кальций + Витамин Д3 Витрум, Компливит Кальций Д3 Форте, Натемилле.
- Нестероидные противовоспалительные средства: Найз, Мовалис, Диклофенак, Диклоберл, Вольтарен, Ацефенак, Ксефокам, Лорноксикам, Лорнадо.
Процедуры и операции
Хирургическое лечение не всегда требуется и рассматривается как крайняя мера. Этот вид лечения применяется при переломах для их коррекции и выраженных артрозах — выполняется эндопротезирование суставов (тотальная замена). В редких случаях выполняется остеотомия для коррекции деформаций большеберцовой кости. Остеотомию делают при выраженном искривлении ног, которое ограничивает возможность самостоятельного передвижения, при сильной боли в суставах и при развитии параплегии.
При сдавлении спинного мозга необходимы нейрохирургические вмешательства. Развитие компрессионного синдрома позвоночника требует проведения декомпрессионной ламинэктомии. Это вмешательство устраняет компрессию, но не устраняет причины деформаций позвонков и их переломов, поэтому консервативное лечение должно обязательно продолжаться. Назначение бисфосфонатов практикуется не только после операции, но и перед ортопедическими операциями. Это ограничивает процесс резорбции, подавляет повышенную васкуляризацию новой кости и уменьшает риск послеоперационного кровотечения.
Диета

Диета при остеопорозе
- Эффективность: лечебный эффект, высокая эффективность
- Сроки: 1-3 месяца
- Стоимость продуктов: 2180 — 2260 рублей в неделю
Всем больным назначается диета, обогащенная кальцием. Поскольку при данном заболевании происходит разрежение костной ткани как при остеопорозе, то самой подходящей в данном случае будет диета как при остеопорозе.
Нужно стараться питанием обеспечить норму поступления кальция. Средняя потребность в нем составляет 800–1100 мг/сутки, а для лиц пожилого возраста и женщин в менопаузу возрастает до 1500 мг. Большое количество кальция содержат: вся молочная продукция умеренной жирности, рыба белая, морепродукты, хлеб ржаной, курица нежирная свинина, зеленый горошек, петрушка, салат, тыква, перец, фасоль, кабачки, морковь, брокколи, цуккини, оливки, абрикосы, кунжут, курага, апельсины, финики, фисташки, орехи, мак, малина. В белок рационе не должен превышать норму (не более 90-100 г в сутки), поскольку при высоком содержании животного белка ухудшается всасывание кальция.
Обязательным является включение продуктов, богатых витамином D: яичный желток, масло сливочное, рыбная икра, жирная морская рыба, печень трески, рыбий жир. Также полезно включать «магниевые» продукты, поскольку магний участвует в процессе нормального восстановления костей. Это любые орехи, морская капуста, бобовые, бананы, телятина, цельные крупы, листовые овощи, гречневая крупа. Цинксодержащие продукты: пшено, цельная овсяная крупа, бобовые, сельдерей, сельдь, семена тыквы, морепродукты.
Профилактика
Повлиять на наследственную предрасположенность невозможно. При семейном характере заболевания нужно иметь настороженность и близким родственникам больных рекомендуется контролировать биохимический анализ крови (уровень щелочной фосфатазы) и при необходимости проводить рентгенографическое исследование костей. Эти превентивные мероприятия могут выявить заболевание на ранней стадии и начать лечение, не допуская развития тяжелых осложнений, снижения качества жизни и инвалидизации. Учитывая влияние вирусов на развитие деформирующего остеита всем лицам, а особенно с наследственной предрасположенностью, нужно избегать контакта с инфекционными больными.
Последствия и осложнения
Осложнениями этого заболевания являются:
- Патологические переломы, в том числе и тяжелый перелом шейки бедра.
- Выраженные деформации костей, затрудняющие движения и выполнение элементарных бытовых действий.
- Артриты близлежащих суставов (тяжелое инвалидизирующее течение имеет коксартроз).
- Формирование артериовенозных фистул в костях.
- Сдавление ствола мозга с тяжелыми последствиями.
- Снижение слуха (связано со сдавлением VIII пары нервов).
- Сдавление спинного мозга и спинномозговых нервов с развитием парезов и параличей.
- Гиперкальциемия. Развивается у больных с переломами, находящихся в обездвиженном состоянии и при тяжелом течении деформирующего остеита.
- Гиперкальциурия и образование камней в почках.
- Гиперурикемия с развитием подагры.
- Развитие доброкачественной опухоли — остеокластома. Под действием высоких доз дексаметазона эта опухоль имеет обратное развитие. Хороший эффект дают химио- и лучевая терапия.
- Перерождение в злокачественную остеосаркому. Малигнезация встречается у 1% пациентов и заподозрить развитие остеосаркомы можно при внезапном усилении болей в костях.
Прогноз
Полностью заболевание не вылечивается. Однако раннее выявление заболевания и начало лечения предупреждают развитие тяжелых осложнений и прогноз в этом случае чаще всего благоприятный. Все осложнения значительно снижают качество жизни больных, ведя к инвалидизации. При отсутствии лечения продолжительность болезни больных колеблется от 4 до 9 лет. Малигнизация еще больше сокращает продолжительность жизни.
Список источников
- Башкова И. Б., Николаев Н. С., Безлюдная Н. В., Кичигин В. А. Диагностические аспекты костной болезни Педжета в клинической практике/Научно-практическая ревматология, 2017, 55 (6), с. 690–697.
- Корсакова Ю. Л. Болезнь Педжета: современные методы/ Современная ревматология 2010, №2, с. 11–17.
- Башкова И. Б., Безлюдная Н.В., Карпухин А С., Тихонов А.Г., Киселева И.Н., Кадырова Л.Р Костная болезнь Педжета в практике врача травматолога-ортопеда / Остеопороз и остеопатии. 2016; 19(2): 108.
- Злобина ТИ, Толстых АА, Калягин АН. Болезнь Педжета. Современные проблемы ревматологии. 2012; 4(4): 182-8.
- Бунчук Н.В. Деформирующий остит: через 100 лет после Дж. Педжета. /РМЖ, 2001; 9(7-8): 271.




 Акласта
Акласта Фосамакс
Фосамакс Зомета
Зомета Алендронат
Алендронат Найз
Найз Ксефокам
Ксефокам Мовалис
Мовалис Диклофенак
Диклофенак Лорноксикам
Лорноксикам


















Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...