Стенозирующий лигаментит (щелкающий палец)
Общие сведения
Стенозирующий лигаментит, также известный под названиями – болезнь Нотта, пружинящий, защелкивающийся или щелкающий палец, представляет собой воспалительную патологию связок кисти, характеризующуюся возникновением перемежающей контрактуры (ограничение/отсутствие подвижности) в одном или нескольких пальцах верхних конечностей.
Чаще всего подобное воспаление затрагивает кольцевидную связку большого пальца руки, реже поражает аналогичные связки среднего и безымянного пальцев, в отдельных случаях от него могут страдать связки указательного пальца и мизинца. Подобный «синдром щелкающего пальца» непременно сопровождается стенозом того или иного костно-фиброзного канала, вследствие чего происходит сдавливание связкой соответствующего сухожилия. Это в свою очередь приводит к развитию болезненности и к ухудшению сгибательно-разгибательной работоспособности пострадавшего пальца, который в процессе своего функционирования издает характерный щелчок.
Патогенез
Изначально болезнь Нотта возникает на фоне происходящего в определенной кольцевидной связке кисти асептического воспалительного процесса, источником которого в целом могут служить самые разные внешние и внутренние негативные факторы. Очаг такого воспаления, как правило, располагается у основания проксимальной пальцевой фаланги, что и становится причиной уплотнения в ней мягких тканей и постепенного формирования контрактуры связочного кольца. В результате этого двигательная способность находящихся внутри кольцевидной связки сухожилий поступательно осложняется, со временем приводя к развитию так называемого симптома «защелкивания» проблемного пальца, который фиксируется в одном согнутом положении и не разгибается без посторонней помощи.
Стенозирующий лигаментит кистевых пальцев чаще всего формируется постепенно на протяжении длительного промежутка времени, однако в некоторых случаях (примерно у 5% больных) может возникнуть внезапно. При остром течении данной патологии пациенты по большей части способны точно назвать время начала заболевания и указать на предполагаемую первопричину подобных проблем. В качестве ключевых негативных факторов стремительного развития стенозирующего лигаментита традиционно выделяют травмы кисти/пальцев или испытываемое ими чрезмерное внешнее давление. Основными признаками зарождения этого заболевания служат болезненность и припухлость проблемного пальца (или нескольких), утолщение кольцевидной связки, а также трудности в процессе его сгибания и разгибания.
В рамках своего прогрессирования болезнь Нотта проходит три общепризнанных стадии развития.
Стадия первая
В первой стадии больной начинает испытывать затруднения при движениях (сгибание/разгибание) тем или иным пальцем кисти, которые могут сопровождаться болезненностью и ощущением щелчка. Такие нарушения главным образом проявляются в утренние часы и/или после непривычной работы руками. Болевой синдром также может присутствовать при надавливании на ладонь в районе основания проблемного пальца.
Стадия вторая
На протяжении второй стадии болезненные щелчки при сгибании/разгибании проблемного пальца становятся привычным явлением и часто сопровождаются его защелкиванием в согнутом положении. Дабы распрямить такой палец пациенту требуется приложить существенное усилие или прибегнуть к помощи другой руки. На ладони ниже щелкающего пальца часто появляется достаточно плотное опухолевидное образование, при пальпации которого ощущается боль. Помимо этого болевой синдром начинает распространяться на всю кисть, а со временем нередко затрагивает и предплечье.
Стадия третья
На третьей стадии функциональная недостаточность больного пальца и соответственно всей кисти прогрессирует и проявляется даже при выполнении простых бытовых или рабочих действий. В это время активно формируется сгибательно-разгибательная контрактура, которая в итоге приводит к стойкой фиксации проблемного пальца в одном согнутом положении с невозможностью его выпрямления.
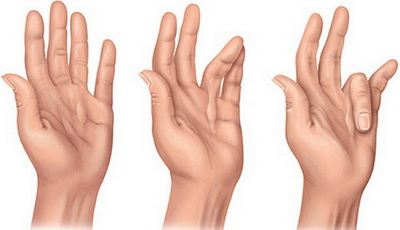
Стадии стенозирующего лигаментита
Некоторые медицинские источники выделяют также и четвертую стадию данного заболевания, характеризующуюся необратимыми изменениями в тканевых структурах поврежденной кисти, которые наступают вследствие игнорирования необходимого лечения. На этом этапе болезни пациент фактически утрачивает возможность выполнять проблемной рукой какие-либо сложные или тонкие манипуляции.
Классификация
Согласно международной классификации патология «Щелкающий палец» входит в группу заболеваний «Синовиты и теносиновиты», где ей присвоен код по МКБ-10 – M65.3 (Узелковая болезнь сухожилия).
Причины лигаментита
В процессе изучения стенозирующего лигаментита разными врачами выдвигались различные гипотезы его развития, которые основывались на наследственных, травматических, дегенеративно-дистрофических, воспалительных, аутоиммунных, эндокринных и прочих этиологических факторах. Тем не менее в точности установить первопричину болезни Нота у взрослых и детей не удалось до сего времени. Наиболее вероятным механизмом возникновения щелкающего пальца считается совокупное негативное воздействие на него двух или более неблагоприятных обстоятельств, среди которых особо выделяют такие:
- врожденные, приобретенные и/или анатомические особенности формирования тканей (в основном сухожилий и связок) опорно-двигательной системы человека;
- воспалительные асептические процессы, развивающиеся после различных травм кисти (ушибы, проникающие ранения, переломы);
- определенные виды досуга или профессиональной деятельности, связанные с перенапряжением кистей (шитье, парикмахерское дело, малярные, отделочные работы и т.д.);
- наличие дегенеративных (артроз), воспалительных (артрит) болезней либо других патологий (например, туннельный синдром) в кистях или в сопряженных с ними суставах рук;
- системные болезни, негативным образом влияющие на человеческий связочный аппарат (почечная недостаточность, диабет, гипотиреоз, ревматизм, подагра и т.д.).
Достоверно выявить истинную причину лигаментита пальцев верхних конечностей удается лишь у 10% всех пациентов с этой патологией. В остальных клинических случаях терапию болезни Нотта осуществляют без целенаправленного воздействия на этиологический фактор возникновения заболевания, делая основной упор на укрепление связок больной кисти и восстановление естественной подвижности всех пораженных пальцевых фаланг.
Другие лигаментиты
Помимо кистей лигаментит может поражать и другие части человеческой опорно-двигательной системы и в первую очередь суставные сочленения нижних конечностей (бедро, колено, стопу и голеностоп) так как они наряду с руками подвергаются существенным физическим нагрузкам. Чаще всего от лигаментита ног страдают люди, чья профессиональная, спортивная, бытовая или другая деятельность связана с травматизацией нижних конечностей и/или с чрезмерным напряжением ножной мускулатуры (строители, спортсмены, грузчики, танцовщицы и т.д.).
Лигаментит стопы
Более всего лигаментиту подвержены голеностопные суставы и непосредственно стопы, поскольку именно они состоят из множества мелких костей, соединенных посредством большого количества зачастую переплетенных друг с другом связок. Кроме того, высокая частота возникновения воспаления именно в районе этих суставов ног обусловлена эволюционным прямохождением человека. В случае полученных травм, системных болезней (например, подагра или ревматоидный артрит) или в силу прочих причин воспалиться может один или несколько элементов данной части связочного аппарата ног, что повлечет за собой возникновение негативной симптоматики лигаментита стопы и/или голеностопного суставного сочленения.
В зависимости от локализации воспалительного процесса ключевые симптомы заболевания (болевой синдром и отечность) могут беспокоить пациента в области подъема, подошвы, боков стопы или самого голеностопа. Боль способна иррадиировать в близлежащие участки ноги и усиливаться как во время интенсивных движений больной конечностью, так и после ее продолжительного бездействия.
Другие негативные симптомы лигаментита стопы и голеностопа могут быть связаны с ощущением онемения и повышенной чувствительности в проблемной зоне, а также с ограничением подвижности ближайшего к месту воспаления связок сустава, что мешает пациенту нормально передвигаться. При развитии лигаментита по причине возрастных изменений нередко поражаются обе ноги одновременно.
Лигаментит коленного сустава
Также как и в случае с голеностопом, суставное сочленение колена оплетают множественные связки (коллатеральные, медиальная, подколенная, латеральная, дугообразная и пр.), которые совместно с мышцами позволяют ему полноценно двигаться в заданной природой плоскости и предохраняют от неуместных для него движений.
При различных травмах в области колена, являющихся наиболее частой первопричиной лигаментита коленного сустава, может воспалиться любая из этих связок или даже несколько из них, что приводит к появлению соответствующих симптомов – боль, отечность, снижение двигательной амплитуды, нехарактерные щелчки в колене, подкожные гематомы и т.д.
Помимо этого посттравматический лигаментит, вследствие скопления крови в районе связочного аппарата, способен развиться несколько позже самого факта травмирования колена. Возникших по причине травм возрастных изменений и некоторых системных болезней, воспаление связок в околоколенной зоне чаще всего характеризуется хроническим течением. Острые случаи лигаментита колена обычно связаны с активизацией определенных инфекционных процессов и регистрируются врачами значительно реже.
Наиболее распространенным считается травматический лигаментит боковой внутренней связки колена, который, как правило, сопровождается частичным, а иногда и полным разрывом соединительных волокон. Охватывающий боковые связки коленного сустава воспалительный процесс в большинстве случаев обнаруживается у активных в физическом плане молодых людей и профессиональных спортсменов.
Вслед за повреждением боковой связки с одной стороны коленного сустава нередко воспаляется противоположная аналогичная связка, поскольку испытывает повышенную физическую нагрузку. Также во врачебной практике довольно распространены травматические лигаментиты коллатеральных (большеберцовая и малоберцовая) и крестообразных (передняя и задняя) связок коленного суставного сочленения. В этом случае чаще подвергается воспалению прикрепленная к внутренней поверхности сустава малоберцовая медиальная связка. В результате воспалительного повреждения коллатеральных и крестообразных связок возникает дестабилизация коленного сустава, сопровождающаяся его отечностью и выраженными болевыми ощущениями.
Кроме вышеперечисленных лигаментитов следует обратить внимание на воспаление собственной надколенниковой связки, которое зачастую ошибочно принимают за тендинит. Как и в предыдущих случаях, данный воспалительный процесс в основном развивается у спортсменов, испытывающих чрезмерные физические нагрузки в отношении коленной чашечки (велогонки, прыжки, теннис, бег с ускорением и т.д.).
Подобные эксцентрические нагрузки на нижние конечности довольно часто приводят к перегрузке и микротравмированию тканей коленного сустава, включая в частности и собственную связку надколенника. С возрастом вероятность развития такого лигаментита, в том числе и сугубо хронического характера, повышается, поскольку продолжительные тренировки становятся причиной формирования синдрома перегруженности и увеличения количества полученных травм (ушибов, растяжений, разрывы тканей и пр.), а возрастные изменения негативным образом влияют на все ткани колена (дистрофические костно-хрящевые процессы, снижение микроциркуляции крови и т.д.).
Лигаментит бедра
Лигаментит связок бедра наблюдается не так часто как аналогичные болезненные состояния в области других суставных сочленений, однако последствия такого воспаления могут носить самый плачевный характер вплоть до полного обездвиживания тазобедренного сустава. Как правило, сам воспалительный процесс в отношении бедренных связок выражен слабо или протекает бессимптомно, а первые признаки патологии пациент отмечает у себя уже на стадии перехода болезни в лигаментоз. Последний представляет собой дегенеративное заболевание внешнесуставного связочного аппарата, при котором его волокна постепенно замещаются хрящевыми тканями, а затем окостеневают. Вследствие этого связки перестают выполнять возложенные на них функции, а сам тазобедренный сустав утрачивает свою подвижность фактически в полном объеме.
Обычно лигаментоз как следствие лигаментита выявляют у пожилых пациентов (после 60-ти лет) или у людей, в течение жизни подвергающих собственные тазобедренные суставы чрезмерным нагрузкам (спорт, тяжелый труд). Еще одной причиной формирования этой патологии являются все те же, вовремя не обнаруженные или не леченные, травмы и микротравмы в районе бедра.
По ходу своего развития лигаментоз бедра проявляет себя нарастающим болевым синдромом в совокупности с проблемами передвижения на ногах, которые на поздних сроках болезни способны заставить человека использовать костыли и даже инвалидное кресло. Данное заболевание прогрессирует достаточно медленно и потому от начала его первых проявлений и до обращения к врачу зачастую проходит 6-12 месяцев. Этого времени вполне достаточно для патологического изменения тканей связок тазобедренного сустава, которые теряют эластичность, а значит и функциональность.
Щелкающее бедро
Своей негативной симптоматикой (болезненные щелчки при работе тазобедренного сустава и сопротивление движению) синдром щелкающего бедра довольно схож с лигаментитом, однако отличен от него задействованными в этом патологическом процессе тканями ноги. В этом случае первопричиной щелчков в области бедра могут служить проблемы с околосуставными мышцами или сухожилиями, а также дегенеративные изменения внутрисуставных элементов. В целом врачи выделяют три типа данного синдрома, а именно:
- Наружный тип – щелчки и болезненные ощущения возникают с наружной стороны бедра обычно в районе большого вертела, что вызвано патологическим трением об него широкой бедренной фасции (часто сопровождается трохантеритом).
- Внутренний тип – в большинстве случаев щелчки и боль обусловлены перекатом волокон подвздошно-поясничной мускулатуры через бедренную головку и ощущаются непосредственно в области тазобедренного сустава при сгибании бедра.
- Внутрисуставной тип – болезненные щелчки появляются в результате патологических изменений структурной целостности тех или иных суставных тканей (остеоартрит, хондроматоз, остеоартроз) или по причине травмирования тазобедренного сустава.
Все эти разновидности синдрома щелкающего бедра требуют индивидуального подхода к лечению с применением различных медикаментозных препаратов, физиотерапевтических методик, техник остеопатии и т.д.
Симптомы лигаментита
Симптомы острого стенозирующего лигаментита у взрослых очень специфичны, что во многих случаях позволяет специалисту распознать данное заболевание не применяя инструментальные методы диагностики. Для постановки верного диагноза на первых порах развития этой болезни пациенту обычно достаточно продемонстрировать врачу-ортопеду, как щелкает палец при сгибании кисти, а также описать собственные ощущения, испытываемые в этот момент.
При хроническом лигаментите распознать патологию становится несколько труднее, так как характерный симптом «защелкивания» может исчезнуть вследствие формирования в проблемном пальце сгибательно-разгибательной контрактуры. Болевой синдром отмечается как при остром, так и при хроническом течении болезни и может беспокоить пациента не только в случае сгибания кисти, но и в состоянии ее полного покоя. При пальпации проблемного пальца в области его основания обнаруживается болезненное уплотнение, напоминающее подвижный тяж.
В большинстве случаев каждой стадии развития стенозирующего лигаментита соответствует своя отчетливо выраженная симптоматика.
Стадия первая
На начальном этапе формирования патологи пациент испытывает спорадические болевые ощущения в районе основания одного пальца (редко нескольких) и четкую боль при физическом давлении на эту область. Также у него появляются периодические трудности, связанные со сгибанием или разгибанием этого пальца, которые особенно ярко выражены в утренние часы.
Стадия вторая
Во второй стадии появляются и быстро нарастают те самые случаи «защелкивания» пораженного пальца, доставляющие пациенту выраженные неудобства во всех сферах его деятельности. Препятствие в виде согнутого в одном положении пальца удается устранить с большим трудом, иногда прибегая для преодоления сопротивления связки к помощи другой руки. Болевой синдром сохраняется после обратного щелчка, возвращающего палец в нормальное состояние. Находящееся у основания проблемного пальца уплотнение становится чувствительным и болезненным даже в условиях неподвижности кисти.
Стадия третья
В завершающей фазе развития лигаментита заметно прогрессирует ограничение движений больного пальца и вследствие этого всей кисти в целом. После очередного прецедента «защелкивания» больной испытывает выраженные и длительные болевые ощущения, которые могут распространяться на всю ладонь и предплечье, а иногда даже на плечо. Зачастую пациент не способен полностью разогнуть/согнуть пострадавший палец даже с помощью противоположной руки, что говорит о формировании в кисти стойкой контрактуры.
Анализы и диагностика
На первых двух стадиях прогрессирования стенозирующего лигаментита постановка верного диагноза, как правило, не вызывает затруднений у опытного врача-ортопеда, поскольку симптоматика данного заболевания, как было описано выше, достаточно специфична. При обращении пациента к специалисту на третьей стадии развития патологии диагностировать эту болезнь становится несколько сложнее, так как наиболее характерное ее проявление в форме «защелкивания» пальца может отсутствовать.
В процессе диагностики стенозирующего лигаментита врач обращает внимание на пол и возраст пациента, выясняет факт наличия в прошлом и настоящем травм, а также бытовых и/или профессиональных нагрузок на руки, прослеживает анамнез заболевания. Особое значение в этом случае придают пальпации проблемного пальца и участкам кисти в пораженной области.
Для лигаментита характерным будет присутствие небольшого утолщения в структуре пострадавшего сухожилия, обычно локализующееся в районе основной складки больного пальца или ладонной дистальной складки, которое ощутимо перемещается в процессе сгибания/разгибания кисти с одновременным появлением специфичного щелчка с эффектом «защелкивания». Для выпрямления «защелкнутого» пальца пациент должен приложить определенное усилие, которое позволит ему вернуть патологическую связку в первоначальное положение. В случае долговременного бездействия больной кисти (неподвижное состояние) вся клиническая симптоматика лигаментита усугубляется.
Среди инструментальных методик диагностики болезни Нотта применяют рентгенологическое исследование, целью которого по большому счету является исключение травматических последствий, а также дистрофических и/или дегенеративных суставных заболеваний с подобными клиническими проявлениями. Например, лигаментит следует дифференцировать от контрактуры Дюпюитрена, артритических, артрозных и прочих схожих патологий, прежде всего поражающих мелкие суставные сочленения кистей.
Лечение стенозирующего лигаментита
Тактика терапии стенозирующего лигаментита определяется лечащим врачом в зависимости от стадии прогрессирования патологии, возраста пациента, его профессиональной деятельности, наличия в анамнезе провоцирующих болезнь факторов и присутствия некоторых других индивидуальных нюансов. В целом на начальном этапе развития данного заболевания, когда повреждение связки еще минимально, в первую очередь проводят интенсивное консервативное лечение с применением целесообразных лекарственных препаратов и методик физиотерапии.
В такой ситуации шанс на полное выздоровление достаточно велик и по данным разных специализированных клиник равен 50-70%. Во второй стадии формирования болезни Нотта методы консервативной терапии гораздо менее эффективны и в большинстве случаев уже не способны восстановить функциональность пострадавшей связки в полном объеме. Тем не менее, на этом этапе лечение щелкающего пальца без операции (медикаментозное и физиотерапевтическое) еще возможно и потому чаще всего терапию начинают именно с него, дабы избежать негативных рисков хирургического вмешательства.
На третьей завершающей стадии стенозирующего лигаментита, а также в случаях безрезультативности консервативного лечения на начальных этапах болезни, врачи рекомендуют пациенту хирургическую операцию, заключающуюся в рассечении патологически измененной кольцевидной связки и/или устранении образовавшейся контрактуры.
Доктора
Лекарства
В качестве лекарственной симптоматической терапии острого периода стенозирующего лигаментита в первую очередь используются медикаменты из группы НПВС (Ацеклофенак, Диклофенак, Индометацин, Нимесулид, Кеторолак и т.д.), которые призваны снизить интенсивность воспаления и болевых ощущений. С этой целью могут применяться как системные препараты (инъекции, таблетки/капсулы, суппозитории), так и их местные аналоги в форме кремов, мазей, пластырей, гелей (Найз, Кеторол, Доларен, Фастум и т.д.).
При сильных болях в кисти и выраженном воспалении вокруг патологической связки показано инъекционное введение глюкокортикоидов (Бетаспан, Дипроспан, Флостерон и т.д.), иногда в совокупности с местными анестетиками (новокаин, лидокаин). Такие инъекции, как правило, проводят непосредственно под кольцевидную связку, что позволяет получить наиболее значимый противовоспалительный эффект даже при однократном применении.
После стихания острого воспалительного процесса назначают ферментные препараты (лонгидаза, гиалуронидаза и т.д.), обладающие рассасывающим эффектом в отношении присутствующих в соединительной ткани контрактур.
Процедуры и операции
Помимо медикаментозного лечения пациенты на 1-2 стадиях стенозирующего лигаментита в обязательном порядке проходят курс физиотерапии и лечебной гимнастики, которые значительно увеличивают эффективность лекарственной терапии за счет положительного воздействия на основной патологический процесс и сопутствующие заболевания. Так, на начальных этапах прогрессирования болезни Нота показана иммобилизация пораженной кисти или, по крайней мере, значительное сокращение ее двигательной активности. Кроме того для таких больных индивидуально назначается комплекс процедур, состоящий из нескольких (трех-четырех) рационально подобранных методик физиотерапии и ЛФК упражнений, которые последовательно чередуются между собой в течение одних суток или в разные дни.
В зависимости от тяжести присутствующей симптоматики стенозирующего лигаментита в качестве физикального лечения может локально применяться магнитотерапия со статическим полем, электропроцедуры в виде электрофореза (например, с новокаином или гиалуронидазой), фонофореза (например, с гидрокортизоном) и персонально разработанные в отношении больной кисти физические упражнения. Подобные физиотерапевтические методики способствуют мобилизации внутренних резервов человеческого организма и запуску оптимальных в этом случае компенсаторных механизмов. Это приводит к скорейшему регрессу патологического процесса в проблемной связке, регенерации ее поврежденных тканей, а также к более активному восстановлению функциональности руки.
Такое комплексное консервативное лечение довольно длительное и требует нескольких месяцев, во время которых больному необходимо существенно ограничить объем движений пораженной кистью в целях снижения риска дополнительной травматизации проблемной связки. В случае успешного исхода медикаментозной и физикальной терапии пациенту рекомендуют для профилактики рецидивов пересмотреть свою бытовую и профессиональную деятельность в плане работы руками, поскольку физическая нагрузка на пальцы кистей чаще всего и становится причиной формирования стенозирующего лигаментита. При неэффективности вышеописанного лечения людям трудоспособного возраста с болезнью Нотта показано хирургическое вмешательство, которое вернет пострадавшей руке былую функциональность.
Плановую операцию под названием лигаментотомия выполняют с обязательной резекцией части пострадавшей кольцевидной связки. Под местной анестезией с использованием турникетного жгута хирург осуществляет линейный разрез (1-1,5 см) кожных покровов по ладонной поверхности в проекции кольцевидной связки в районе пястно-фалангового сустава. Затем рассекает и разводит подкожную клетчатку и идущий за ней ладонный апоневроз, фиксируя их кожными крючками так, чтобы освободить сухожилия и связки сгибателей пальца. Выделенная таким образом кольцевидная связка пересекается оператором в продольном направлении с последующим иссечением ее лентовидного сегмента шириной не менее третьей видимой части. В процессе данной операции достигается полноценная мобилизация соответствующего сухожилия с восстановлением физиологической подвижности ранее патологического межфалангового сустава.
Рану тщательно промывают, при необходимости дренируют и ушивают монофиламентной нитью с дальнейшим наложением стерильной мягкой повязки. В раннем послеоперационном периоде больному могут быть назначены антибиотики и адекватные его состоянию анальгетики. Во время реабилитации ему показан комплекс специальных физиопроцедур и упражнений лечебной гимнастики, призванных вернуть прооперированной кисти весь спектр ее движений. Швы обычно удаляют на 10-12 сутки, после чего пациент обязан продолжать практиковать реабилитационные процедуры в домашних условиях, а в будущем заниматься профилактикой рецидивов стенозирующего лигаментита. В качестве альтернативного оперативного лечения могут практиковать закрытую лигаментотомию (рассечение связки сквозь небольшой прокол в коже), однако риск рецидивов после подобных вмешательств возрастает.
Лечение народными средствами
Лечение щелкающего пальца в домашних условиях с использованием народной медицины возможно лишь в комплексе с адекватными ситуации медикаментами и соответствующими методиками физиотерапии, которые будут дополнять друг друга. Ниже будет приведено несколько популярных нетрадиционных рецептов, помогающих людям с болезнью Нотта бороться с негативными проявлениями данной патологии.
Лаванда
Возьмите 2 ст. л. предварительно высушенных цветков лаванды и залейте их в небольшой кастрюле 4 ст. л. любого растительного базисного масла (миндального, оливкового, персикового и т.д.). В течение 1,5 часа томите цветки лаванды в масле на водяной бане, после чего охладите полученное средство и перелейте его в удобную для хранения емкость. В дальнейшем используйте лавандовую микстуру для растирки кожных покровов вокруг пораженного лигаментитом участка кисти.
Полынь
Как можно мельче нарежьте 60 г сухой травы полыни и старательно смешайте ее со 100 г растопленного на водяной бане свиного смальца. Периодически перемешивая, 15 минут томите данную смесь на небольшом огне, не давая ей закипеть. Перелейте получившуюся массу в подходящую посуду с крышкой, охладите ее до загустевания и поставьте в холодильник. Ежедневно средним слоем наносите эту своеобразную мазь на проблемную область больной кисти.
Картофель
Непосредственно перед сном разотрите клубень незрелого (зеленого) картофеля в кашеобразную массу, используя для этого мясорубку, миксер или другие подручные средства. Обмотайте картофельную мякоть подходящим куском ткани из мешковины и нагрейте в кипятке до 38 °C. Наложите теплый компресс на пострадавшую кисть, сверху оберните его пищевой пленкой (можно надеть варежку) и продержите на руке вплоть до самого утра.
Пастушья сумка
Сухую траву растения пастушья сумка в объеме 40 г мелко нарежьте, залейте 400 мл медицинского спирта и настаивайте в темной стеклянной посуде на протяжении 7 суток. По прошествии этого времени отфильтруйте жидкость и каждый день используйте данную настойку в качестве прогревающих компрессов (марля, целлофан, хлопчатобумажная ткань), накладывая их на больную кисть и выдерживая три часа.
Хвоя
Измельчите приблизительно 200 г любой хвои (ель, сосна, кедр и т.д.) вместе с веточками, высыпьте ее в кастрюлю с 1 литром воды и поставьте на плиту. После закипания воды снизьте интенсивность огня и томите смесь еще в течение 30 минут. Отфильтруйте хвойный отвар, вылейте его в небольшой тазик и остудите до приемлемой температуры. На четверть часа полностью погрузите проблемную кисть в теплую жидкость. Повторяйте такие процедуры ежедневно.
Вредно ли щелкать суставами пальцев?
У некоторых людей существует привычка щелкать пальцами рук, которая со временем переходит из разряда забавы в настоящую зависимость, тем более что после совершения этого действия они действительно ощущают физическое облегчение в утомленных работой кистях. Безусловно, такие люди неоднократно слышали от окружающих о вреде подобного «щелканья» и самых плачевных последствиях для пальцевых суставов, но так ли это на самом деле, попробуем разобраться.
На сегодняшний день врачи-ортопеды рассматривают две одинаково заслуживающие доверия гипотезы хруста в суставных сочленениях пальцев рук, объясняющие возникновение в них характерного щелкающего звука. Первая из них предполагает, что при вытягивании или напряженном сжимании/разжимании пальцев происходит растяжение суставной капсулы с увеличением ее внутреннего объема и снижением давления синовиальной жидкости, в которой образуются и тотчас же со специфичным звуком лопаются пузырьки газа. Согласно второй теории суставной хруст в пальцах возникает вследствие резкого натяжения примыкающих к суставу сухожилий и связок в ответ на повышенную жестикуляцию кистями.
Большинство проведенных исследований в отношении принудительного хруста пальцами свидетельствуют в пользу абсолютной безвредности данного действия, но только в том случае, когда оно не сопровождается болевыми ощущениями, отечностью, повышением локальной температуры и прочими негативными проявлениями. Возникновение таких симптомов, скорее всего, указывает на присутствие в суставных и/или околосуставных тканях патологического процесса (артрит, артроз и т.д.), который будет усугубляться во время «щелканья» пальцами.
Профилактика
С целью первичной профилактики стенозирующего лигаментита врачи рекомендуют придерживаться следующих простых правил:
- оптимизируйте бытовые и профессиональные физические нагрузки на пальцы рук и кисти в целом;
- старайтесь регулярно делать перерывы и расслаблять руки во время рабочего процесса (гимнастика, самомассаж и т.д.);
- выполняйте специальные упражнения для кистей в домашних условиях (катание мячика ладонями, перебирание пальцами и т.д.);
- избегайте любых травм кистей, а в случае их травмирования незамедлительно обращайтесь за квалифицированной консультацией;
- вовремя выявляйте и лечите все патологии (аутоиммунные, дегенеративно-дистрофические, эндокринные и т.д.), способные спровоцировать болезнь Нотта.
В качестве вторичной профилактики рецидивов лигаментита (после консервативного лечения или оперативного вмешательства) пациенту необходимо предпринять следующие шаги:
- сменить место работы (по возможности), если она стала первопричиной развития болезни Нотта;
- снизить бытовые нагрузки в отношении ручного труда;
- заниматься гимнастикой для кистей;
- предупреждать любую травматизацию рук.
Болезнь Нотта у детей
Стенозирующий лигаментит у детей чаще всего развивается в возрасте от 1-го до 3-х лет, что многие врачи связывают с активным ростом костной и соединительной ткани в детском организме. Как правило, в этом периоде жизни ребенка страдают связки именно большого (первого) пальца, хотя также возможно ущемление сгибателей и других 4-х пальцев. Педиатры-ортопеды объясняют развитие болезни Нотта у детей диспропорцией между диаметром сгибательного сухожилия и соответствующим ему просветом кольцевидной связки, которая возникает в результате более стремительного роста сухожильной ткани. Именно такой своеобразный конфликт пальцевого сухожилия и связки становится причиной их неспецифического воспаления.
В процессе прогрессирования стенозирующего лигаментита родители могут заметить у своего ребенка затрудненное разгибание одного из пальцев, сопровождаемое характерным «щелчком», возникающим вследствие проскальзывания утолщенного сухожилия сквозь просвет кольцевидной связки (некоторые дети не способны полностью разогнуть проблемный палец). При внимательном осмотре ладони у основания больного пальца чаще всего обнаруживается небольшое болезненное уплотнение размером с горошину. Ребенок может жаловаться на боль в кисти и будет стараться по минимуму задействовать проблемную руку. При выявлении подобных симптомов и подтверждении диагноза терапию болезни Нотта у детей необходимо провести в течение ближайших месяцев (дабы избежать развития сгибательно-разгибательной контрактуры).
Следует отметить, что примерно в 70% случаев патология щелкающий палец у ребенка до 3-х лет поддается консервативному лечению с полным исчезновением всей негативной симптоматики. При необходимости оперативного вмешательства по поводу детского стенозирующего лигаментита, которое лучше всего проводить в возрасте 2-х лет, эффективность терапии составляет 80-90%. Как и в случае с взрослыми пациентами, предпочтительной хирургической методикой является открытая операция на кисти, поскольку после нее отмечается значительно меньшая частота возможных рецидивов.
Последствия и осложнения
Наиболее тяжелым осложнением стенозирующего лигаментита считается формирование стойкой сгибательно-разгибательной контрактуры, которая будет препятствовать нормальной работе пострадавшей кисти. Также следует помнить, что консервативное либо хирургическое устранение проявлений болезни Нотта не может служить стопроцентной гарантией отсутствия рецидивов данной патологии в будущем.
Прогноз
Прогноз на лечение стенозирующего лигаментита, в особенности при проведении своевременного и грамотного оперативного вмешательства, в целом благоприятный.
Список источников
- Элькин М.А., Ли А.Д. Стенозирующий лигаментит запястья и пальцев.—Л.: Медицина, 1968.—128 с.
- Дзацеева Д.В., Титаренко И.В.Стенозирующий лигаментит пальцев кисти // Вестн. хир.—2005.—№ 6.—С. 82-84.
- Кузнецова Н.Л., Гаев А.В. К патогенезу стенозирующего лигаментита // Ортопед. травматол.—1991.—№ 7.—С. 13-16.
- Волкова А.М. Хирургия заболеваний кисти.—Екатеринбург: ИПП «Уральский рабочий», 1993.—256 с.
- Титаренко И.В. Функциональное исследование кисти при ее заболеваниях // Российск. семейный врач.—2002.—№ 2.— С. 23-25.



 Ацеклофенак
Ацеклофенак Диклофенак
Диклофенак Индометацин
Индометацин Нимесулид
Нимесулид Кеторолак
Кеторолак Кеторол
Кеторол Доларен
Доларен Дипроспан
Дипроспан Флостерон
Флостерон Новокаин
Новокаин Лидокаин
Лидокаин Лонгидаза
Лонгидаза

















Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...