Плеврит
Общие сведения
Что такое плеврит? Что это за болезнь? Плеврит представляет собой воспаление плевры (плевральных листков), сопровождающееся образованием фибрина на поверхности плевры или скоплением экссудата различного характера в плевральной полости. Код по мкб-10: R09.1. Плеврит у взрослых как самостоятельное заболевание возникает крайне редко. В большинстве случаев воспалительный процесс является вторичным и обусловлен как заболеваниями со стороны легких, так и других органов и систем, значительно реже встречается в качестве самостоятельного заболевания. Плеврит может сопровождаться синдромом плеврального выпота (экссудативный плеврит, выпотной плеврит) или протекать с отложением фибринозных отложений (сухой плеврит). Зачастую эти формы относятся этапами одного патологического процесса. Удельный вес плевритов в структуре общей заболеваемости варьирует в пределах 3-5%.
Сухой плеврит
Самостоятельного значения не имеет. В большинстве случаев связан с туберкулезом внутригрудных лимфатических узлов или легких. Туберкулезный плеврит чаще возникает при субплевральной локализации очагов с последующим прорывом и обсеменением плевральной полости или в результате заноса возбудителей гематогенным путем. Сухой плеврит может трансформироваться в адгезивный плеврит, для которого характерны выраженные утолщение листков плевры. При этом, адгезивный плеврит часто приводит к нарушению вентиляционной функции легких. Реже он разрешается и без образования плеврального выпота. Но в подавляющем большинстве случаев сухой плеврит переходит в экссудативный.
Плевральный выпот
Представляет собой накопление жидкости в плевральной полости, которая подразделяется на транссудат и экссудат. Экссудат образуется в случаях нарушения проницаемость локальных капилляров и/или повреждения поверхность плевры. Транссудат появляется в случаях, если гидростатический баланс, оказывающий влияние на процессы образования/абсорбции плевральной жидкости, изменяется в сторону накопления в полости плевры жидкости. При этом, для белка проницаемость капилляров остается нормальной.
Плевральная жидкость в физиологических условиях образуется из верхушечной части париетальной плевры, которая дренируется через лимфатические поры на поверхности париетальной плевры, расположенные преимущественно в медиастино-диафрагмальной области и ее нижних отделах. То есть, процессы фильтрации/адсорбция плевральной жидкости — это функция париетальной плевры, а висцеральная плевра в процессах фильтрации не участвует. У здорового человека в плевральном пространстве с каждой стороны грудной клетки в норме содержится 0,1-0,2 мл/кг массы тела человека, которая находится в медленном движении.
Нормальный ток жидкости в плевре обеспечивается взаимодействием ряда физиологических механизмов. (различием онкотического давления крови/осмотического давления плевральной жидкости (35/6 мм рт. ст.)), наличием разницы гидростатического давления в капиллярах париетальной и висцеральной плевры, механическим воздействием во время актов дыхания. Если процесс выработки/накопления выпота в плевральной полости выше скорости/возможности его оттока, это приводит к развитию экссудативного плеврита.
Плевральный выпот – это вторичный синдром/осложнение рада заболеваний. При этом, на некоторых стадиях развития заболевания симптоматика плеврального выпота может преобладать в клинической картине, зачастую маскируя основное заболевание. Встречается у 5-10% больных с заболеваниями терапевтического профиля. На сегодняшний день увеличение количества пациентов с выпотным плевритом обусловлено широким распространением в популяции людей неспецифических заболеваний легких, а также туберкулеза (туберкулезный плеврит). Так, бактериальная пневмония сопровождается плевральным выпотом в 40-42% случаев, при туберкулезе легких — в 18-20%, случаев, у пациентов с левожелудочковой недостаточностью — 56%. Ниже представлена ориентировочная структура плевральных выпотов.
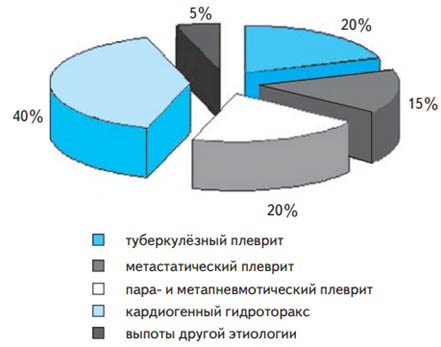
Достаточно часто встречается плеврит легких при онкологии. Встречаемость первичной опухоли плевры (мезотелиомы) незначительная, наиболее при онкологии встречаются метастазы в плевру. Метастатический плеврит — одно из частых осложнений онкологических заболеваний, особенно рака легкого, яичников, молочной железы. Так, при раке легкого он встречается в 18-60% (при запущенном процессе), молочной железы — в 40-46%, раке яичников — у 7-10%, при лимфомах — 20-26%. При других злокачественных новообразованиях (саркомы, рак толстой кишки, желудка, поджелудочной железы и др.) метастатический плеврит выявляется у пациентов в 2-6 % случаев.
В зависимости от характера протекающего в плевральной полости патологического процесса и свойств (специфики) накопившейся жидкости принято выделять:
- Гидроторакс — характерно накопление жидкости невоспалительного генеза.
- Гемоторакс — это скопление крови в полости плевры. Гемоторакс обычно развивается при разрыве легкого или крупных кровеносных сосудов (внутренней грудной артерии/межреберного сосуда) или образуется вследствие тупой/проникающей травмы. Гемоторакс после травмы часто сопровождает пневмоторакс (скопление в полости плевры воздуха) или гемопневмоторакс (скопление крови и воздуха). Гемопневмоторакс (син. пневмогемоторакс) также возникает преимущественно при травмах грудной клетки и часто сопровождается шоком. Объем кровоизлияния в плевральную полость может варьировать в широких пределах от минимального до массивного, которое определяется как быстрое накопление крови в объеме ≥ 1000 мл. Спонтанный пневмогемоторакс в 1,5-6,2% случаев может осложнятся внутриплевральным кровотечением.
- Эмпиема плевы — накопление гноя в плевральной полости (гнойный воспалительный процесс).
- Хилоторакс — встречается преимущественно при травме грудной клетки и представляет собой накопление в плевральной полости лимфы.
- Фиброторакс — формирование фиброзной ткани на базе фибринозных масс, откладывающихся на поверхности плевры.
Чаще фиброторакс является исходом туберкулезных экссудативных плевритов, гемоторакса, эмпиемы плевры, после травм грудной клетки, операций на легких. Со временем происходит обызвествление фиброзной ткани, что резко ограничивает вентиляцию легких.
Еще одним из вариантов развития острого экссудативного парапневмонического плеврита, туберкулеза является осумкование эксудата, который осумковывается по мере своего формирования за счет новых сращений фибринозных отложений и скопления выпота. Осумкованный плеврит легких рассматривается как еще один вариант из возможных осложнений.
Патогенез
В основе патогенеза сухого плеврита лежит воспалительная реакция париетальной/висцеральной плевры, сопровождающаяся гиперемией, утолщением плевральных листков и отеком. При этом, количество экссудата практически не изменяется и в процессе его обратного всасывания плеврой происходит оседание на поверхности плевры нитей фибрина в виде плевральных наложений, что затрудняет скольжение плевральных листков.
Патогенез скопления выпота в плевральной полости может быть различным, в зависимости от причины, среди которых наибольшее значение имеют:
- повышение проницаемости капилляров;
- повышение гидростатического давления в капиллярных сосудах висцеральной и париетальной плевры;
- повышение в плевральном пространстве отрицательного давления;
- нарушение целостности плевры, а также крупных сосудов, прилегающих непосредственно к ней (лимфатического грудного протока);
- снижение онкотического давления крови (плазмы);
- нарушения процесса лимфатического дренажа, способствующее повышению осмотического давления жидкости в плевральной полости.
На практике чаще встречается сочетанное действие нескольких из указанных патофизиологических механизмов.
Классификация
Единая классификация плевритов отсутствует. Наиболее часто клиницисты используют классификацию Н.В. Путова, согласно которой за основу положен ряд факторов.
По этиологии выделяют:
- Инфекционные.
- Асептические
- Идиопатические (неясной этиологии) плевриты.
По инфекционному возбудителю – стафилококковый, стрептококковый, туберкулезный, пневмококковый, и др.
По наличию/характеру экссудата:
- Фибринозный (сухой).
- Экссудативный.
По характеру выпота экссудативный плеврит подразделяется на серозный, гнойный, серозно-фибринозный, гнилостный, холестериновый, геморрагический, хилезный, эозинофильный, смешанный.
По течению воспалительного процесса: острый, подострый, хронический.
По локализации выпота выделяют: диффузный и ограниченный (осумкованный), который в свою очередь подразделяется на диафрагмальный, верхушечный, пристеночный, междолевой, костодиафрагмальный, парамедиастинальный.
По объему поражения: левосторонний/правосторонний и двусторонний плеврит.
Причины
Причины плеврита различаются в зависимости от этиологического фактора. Так, причинами развития плевритов инфекционной этиологии являются:
- Бактериальные/вирусные/грибковые/паразитарные инфекции (пневмококк, стафилококк, клебсиелла, стрептококк, кандидоз, кокцидиоидоз, бластомикоз, микоплазменная инфекция, эхинококкоз, амебиаз);
- Неспецифическая инфекция (туберкулез, бруцеллез, сифилис, туляремия, брюшной/сыпной тифы).
К причинам плевритов неинфекционной этиологии относятся:
- Злокачественные первичные опухоли плевры (мезотелиома), метастазы в плевру при онкологических процессах различной локализации (рак легкого, яичников, молочной железы, лимфомы).
- Травмы/хирургические вмешательства на грудной клетке.
- Коллагенозы (системная красная волчанка, системный васкулит, ревматоидный артрит, ревматизм, склеродермия).
- Заболевания органов пищеварения (поддиафрагмальный абсцесс, холецистит, панкреатит).
Симптомы плеврита у взрослых
Традиционно принятое деление плевритов на сухой и экссудативный является достаточно условным. В большинстве случаев сухой плеврит — это только начальная (первая) стадия формирования выпотного плеврита. В случаях, когда воспаление плевры на этой стадии стабилизируется, признаки не прогрессируют далее, то заболевание претерпевает обратное развитие. Такое течение заболевания расценивается как фибринозный (сухой) плеврит.
Сухой плеврит, симптомы
Клинические проявления начинаются чаще всего с выраженных болей в той или иной пораженной половине грудной клетки, которые усиливаются при натуживании, кашле, на высоте вдоха, вынуждая пациента ограничивать подвижность грудной клетки — лежать на пораженной половине. По мере снижения активности воспаления и постепенного покрытия фибринозными наложениями плевральных листков, чувствительность нервных окончаний, расположенных на плевре, снижается, что сопровождается уменьшением интенсивности болевого синдрома.
Классические симптомы включают сухой кашель, общее недомогание, ночную потливость, снижение аппетита. Температура тела преимущественно субфебрильная, реже — нормальная или достигает более высоких показателей (38-39°С). Лихорадка, как правило, сопровождается ознобами, незначительной тахикардией. В случае диафрагмальной локализации воспаления плевры проявления боли локализуются в верхней брюшной полости, напоминая симптомы острого холецистита, панкреатита или аппендицита. Симптомы плеврита легких при сухом верхушечном плеврите характеризуются болью в проекции трапециевидной мышцы. В случаях вовлечения в воспалительный процесс перикарда часто развивается плевроперикардит.
Продолжительность течения сухого плеврита варьирует в пределах 7-21 дней. Исходом заболевания может быть как полное выздоровление, так переход в экссудативную форму. Иногда сухой плеврит (чаще у пожилых лиц) приобретает хроническое течение и может длиться несколько месяцев с периодическими обострениями.
Экссудативный плеврит
Экссудативный плеврит в начальной стадии проявляется симптомами сухого плеврита (боль в грудной клетке, усиливающаяся при глубоком дыхании, чиханье, кашле, одышка различной степени выраженности, непродуктивный кашель). Далее экссудативный плеврит (код по МБК-10: J90) манифестирует симптоматикой основного заболевания, так и определяется объемом выпота. По мере нарастания объема выпота нарастают и симптомы — больные жалуются на выраженную одышку и ощущение тяжести в боку. В случаях большого объёма выпота больные находятся в вынужденном сидячем положении или некоторые из них лежат на больном боку, уменьшая таким образом давление на средостение. При экссудативном плеврите появляется общие симптомы в виде слабости, потливости, потери аппетита, фебрильной температуре тела (ознобы при эмпиеме плевры).
Появляются гемодинамические нарушения, обусловленные гиповентиляцией, развившиеся из-за вазоконстрикции в спавшемся легком, а также смещением средостения к здоровому легкому с его компрессией. У пациентов регистрируется выраженная тахикардия и быстро прогрессирующая артериальная гипотензия с нарастанием симптомов тканевой гипоксии. При выпоте, сочетающемся с ателектазом/пневмоциррозом – смещение происходит в сторону поражения. Аускультативно определяется резко ослабленное везикулярное дыхание над областью экссудата, в ряде случаев может вообще не прослушиваться; при большом объеме выпота на фоне сильного сдавливания легкого может выслушиваться бронхиальное приглушенное дыхание. При осмотре — расширение и незначительное выбухание межреберных промежутков. Нижний легочной край неподвижен. Над выпотом — тупой перкуторный звук.
Гнойный плеврит в развернутой фазе определяется преимущественно симптомами гнойно-резорбтивной лихорадки. Степень их выраженности и тяжесть состояния больного варьирует от умеренно выраженных до крайне тяжелых. При этом симптоматика не всегда коррелирует строго с размерами полости эмпиемы и объемом гноя. Как правило, на фоне нарастания интоксикации развиваются нарушения функции сердечно-сосудистой системы, печени/почек, которые при отсутствии адекватного/своевременного лечения могут проявляться органическими изменениями в них, характерными для септического состояния. Гнойно-резорбтивная лихорадка по мере прогрессирования постепенно переходит в истощение, нарастают водно-электролитные расстройства, что приводит к волемическим изменениям, снижению мышечной массы и похуданию. Больные становятся апатичными и вялыми, снижается реактивность организма, возникают риски тромбообразования.
Анализы и диагностика
Диагноз ставится на основании характерных жалоб, данных физикального обследования пациентов и результатов инструментального и лабораторного обследования, включающих:
- Лучевую диагностику (УЗИ, рентгеноскопию/рентгенографию, компьютерную томографию).
- Биохимические исследования крови.
- Бактериологическую диагностику экссудата (ПЦР, микроскопия, посев на питательные среды).
- Гистологическое исследование биоптата.
Лечение плеврита легких
Лечение у взрослых прежде всего должно быть направлено на лечение основного заболевания, вызвавшего плеврит, эвакуацию плеврального выпота и предупреждение осложнений. Так при лечении плевритов с выпотами невоспалительного генеза (транссудатов) этиологическая терапия, прежде всего, направлена на восстановление функции сердечной системы, печени, щитовидной железы, почек, коррекцию коллоидно-осмотического давления крови. У пациентов с асептическими воспалительными плевритами (т. е неинфекционной природы) проводится лечение аутоиммунных, аллергических и других патологических процессов, находящихся в основе клинической симптоматики этих заболеваний и плеврального выпота в том числе. Этиотропная терапия особое место занимает в лечении наиболее распространенных в практике плевритов инфекционного генеза, в первую очередь бактериального. Лечение плеврита инфекционного генеза комплексное и включает:
- Антибактериальную терапию с учетом чувствительности микрофлоры. Наиболее часто назначаются Ампициллин, Цефтриаксон, Цефтазидим, Цефотаксим, Цефепим, Цефоперазон, Амикацин, Гентамицин, Левофлоксацин, Ципрофлоксацин, Гентамицин, Меропенем, Кларитромицин и др. Следует помнить, что аминогликозиды больным с экссудативным плевритом, назначать не рекомендуется, поскольку препараты этой группы плохо проникают в плевральную полость. Для профилактики/лечения микозов однократно назначается Флуконазол.
- Десенсибилизирующую терапию (Димедрол, Аллергин, Гистадин, Бенадрил Зиртек, Цетрин и др.)
- Противовоспалительную терапию (НПВС – Диклофенак, Вольтарен, Мовалис и др.).
- Глюкокортикостероиды (Преднизолон, Метипред) при плевритах ревматической/туберкулезной этиологии с обязательным исключением эмпиемы плевры.
Назначение противовоспалительных/гипосенсибилизирующих средств способствует снижению интенсивности воспалительного процесса в плевральной полости, уменьшению сенсибилизации плевры, а также устранению риска гиперергической реакции плевры на действие возбудителя.
- Не менее важно уделять внимание повышению специфической/неспецифической резистентности, особенно у пожилых при гнойном плеврите, что достигается путем введения иммуноглобулинов, гипериммунной плазмы, иммуномодуляторов — поливалентный иммуноглобулин человека, у-глобулин (при выраженной недостаточности антителообразования), антистафилококковая/антисинегнойная плазма, стафилококковый анатоксин; для стимуляция Т-системы и повышения неспецифических защитных сил организма назначается Иммунал, Этимизол, Левамизол и др.).
- Дезинтоксикационную терапию. Направлена на выведение токсических веществ из организма, улучшение микроциркуляции, и реологических свойств крови, коррекцию белкового обмена, устранение гиповолемии. Как правило сочетается с форсированным диурезом. С этой целью показаны внутривенные капельные инфузии низкомолекулярных растворов Неокомпесана, Гемодеза, Реополиглюкина, Декстрозы и др.), изотонических растворов солей, раствора глюкозы. Форсирование диуреза осуществляется внутривенным введением Лазикса или мочегонных средств (Фуросемид).
- Симптоматическую терапию: горчичники, согревающие компрессы, при выраженном болевом синдроме — тугое бинтование (иммобилизация) больной половины грудной клетки, назначение ненаркотических анальгетиков (Кетопрофен, Кеторолак) противокашлевые средства (Либексин, Кодеин, Фармакод, Коделак Нео, Панатус, Терпинкод и др.), при недостаточности кровообращения — кардиотонические средства.
Важным процессом является своевременная эвакуация из плевральной полости экссудата, при необходимости – периодическое промывание плевральной полости антисептическими растворами. Особого внимания требует лечение и симптомы плеврита у пожилых людей, развившегося на фоне иммунодефицита.
Больному в остром периоде показан постельный режим. Как лечить плеврит в домашних условия? Лечение плеврита на дому должно проводиться после тщательной диагностики, под контролем врача и назначения курса медикаментов. Лечение плеврита народными средствами может рассматриваться исключительно в виде дополнительного метода. Для лечения пациента с плевритом в домашних условиях в качестве противовоспалительного /отхаркивающего средства могут использоваться настои трав: листьев мать-и-мачехи, липового цвета, травы подорожника, корня солодки/алтея, плодов фенхеля, спорыша, коры ивы белой и др. Самый популярный рецепт лечения плеврита народными средствами включает комбинацию этих трав. Рецепт можно найти в интернете, но лучше проконсультироваться с лечащим врачом.
Доктора
Лекарства
- Антибактериальные препараты (Ампициллин, Цефтриаксон, Цефтазидим, Цефотаксим, Цефепим, Цефоперазон, Амикацин, Гентамицин, Левофлоксацин, Ципрофлоксацин, Гентамицин, Меропенем, Кларитромицин).
- Десенсибилизирующие препараты (Димедрол, Аллергин, Гистадин, Бенадрил Зиртек, Цетрин).
- Противовоспалительные средства (Диклофенак, Вольтарен, Мовалис).
- Глюкокортикостероиды (Преднизолон, Метипред).
- Анальгетики (Кетопрофен, Кеторолак).
- Противокашлевые средства (Либексин, Кодеин, Фармакод, Коделак Нео, Панатус, Терпинкод).
Процедуры и операции
Плевральная пункция представляет собой прокол грудной клетки в области межреберья. Пункция плевральной полости (торакоцентез) выполняется как с диагностической, так и с лечебной целью. Показания для пункции плевральной полости — наличие в плевральной полости в большом объеме экссудата, воздуха или крови, затрудняющих процесс дыхания.
 Подготовка пациента не сложна и сводится к отмене приема препаратов (кроме жизненно важных), физических/психических нагрузок и курения. Перед проведением процедуры рекомендуется опорожнить кишечник/мочевой пузырь.
Подготовка пациента не сложна и сводится к отмене приема препаратов (кроме жизненно важных), физических/психических нагрузок и курения. Перед проведением процедуры рекомендуется опорожнить кишечник/мочевой пузырь.
Пункция может проводится по показаниям ежедневно или с интервалом через 1-2 дня. Для проведения процедуры используется стандартный набор для плевральной пункции, включающий специальную иглу и шприц объемом 50 мл при диагностической пункции или специальный набор для торакоцентеза — шприц с иглой для аспирации жидкости, катетер трехходовой краник, емкость для сбора плевральной жидкости (рис. выже).
Техника выполнения
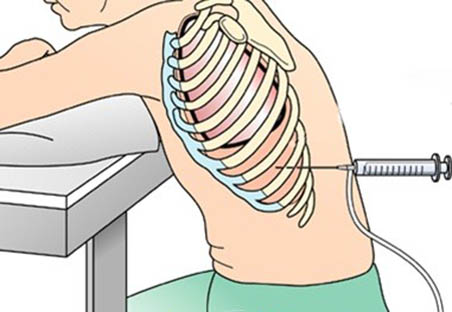
Манипуляция проводится сидя на стуле в положении лицом к спинке. При этом, туловище/голова должны быть наклонены вперед, а рука для расширения межреберных промежутков отведена за голову или опираться на спинку стула. Место пункции определяется ее целью. Так, пункция плевральной полости при пневмотораксе поводится в третьем/четвертом межреберье по средней подмышечной/передней линии. Пункция плевральной полости для удаления жидкостного содержимого поводится в шестом/девятом межреберье.
Место прокола обеззараживается, обкладывается стерильными повязками и проводится местная анестезия. Алгоритм процедуры несложный — врач левой рукой оттягивает вниз по ребру кожу, а правой рукой делает прокол шприцом с иглой кожи, подкожной клетчатки и мышечных мышц над верхним краем ребра. Далее игла медленно углубляется. В момент достижения иглой полости ощущается провал и с помощью поршня проводится забор жидкости (рис. ниже). При больших объемах жидкости может использоваться вакуумный аспиратор. Игла вынимается одним резким движением, место пункции дезинфицируется йодом и накладывается пластырь. После окончания процедуры больной должен полежать 2-3 часа.
В период реабилитации показаны физиотерапевтические процедуры — дыхательная гимнастика, массаж, лечебная физкультура, санаторно-курортное лечение. По показаниям проводится хирургическая торакотомия или удаление очага инфекции и ликвидация полости хирургическим способом (плеврэктомия/плевропневмонэктомия).
Плеврит у детей
Симптоматика плеврита у детей аналогична взрослым. У детей поражение плевры практически никогда не бывает изолированным и наиболее часто является осложнением пневмонии. Спецификой плеврита у детей является большая частота (встречаемость) гнойного плеврита. Так у детей в возрасте до 5 лет на его долю приходится 2/3 всех случаев диагностированного выпотного плеврита. Лечение принципиально не отличается, а его основой является рациональная антибиотикотерапия с учетом возраста/веса ребенка.
Диета
Как правило назначается диетическое питание, соответствующее основному заболеванию, вызвавшего плеврит. Например, при парапневмоническом плеврите назначается Диета при пневмонии, питание при воспалении легких, при плеврите туберкулезного генеза назначается Диета при туберкулезе легких и т.д. В том случае, если симптоматика плеврита выходит на первый план назначается диета, направленная на снижение воспалительной экссудации и повышенной реактивности плевры. Диета должна содержать физиологическую норму белка с ограничением углеводов до 200—250 г употребления свободной жидкости до 500—700 мл и поваренной соли до 3—5 г. Исключаются все пищевые продукты, усиливающие жажду (копчености, соленья, экстракты, консервы и др.).
Профилактика
Профилактика плевритов сводится к предупреждению и своевременному/адекватному лечению заболеваний, лежащих в основе их развития: острой пневмонии, ревматизма, туберкулеза, а также повышению общей сопротивляемости организма.
Последствия и осложнения
К осложнениям плеврита относятся: образование спаек, кальциноз плевры, эмпиема плевры, дыхательная недостаточность по рестриктивному типу. Особенно часто осложнения развиваются при эмпиемах плевры и парапневмонических плевритах. Так, осложнениями эмпиемы плевры могут быть: хронизация патологического процесса, развитие плеврокожных/бронхоплевральных свищей, гнойного перикардита, флегмоны стенки грудной клетки, сепсиса.
Прогноз
Прогноз при плевральных выпотах определяется основным заболеванием. При этом, развитие плеврального выпота ухудшает прогноз основного заболевания. При сухих плевритах прогноз благоприятный. Неблагоприятный прогноз связан преимущественно с метастатическим плевритом и плевритом туберкулезной этиологии.
Список источников
- Гостищев, В.К. Инфекции в торакальной хирургии: руководство для врачей / ВК Гостищев. - М., 2004. - 583 с.
- Тисленко, ЛН. Диагностика и лечение плевральных осложнений / ЛН. Тисленко // Материалы Всерос. конференции. - Красноярск, 2001. - С. 45-52.
- Бондаренко Ю. М., Ільницький Р. І. Плевральні випоти і плеврити // Клінічна пульмонологія / За ред. І. І. Сахарчука — Київ: Книга плюс, 2003. — С. 191–219
- Ханин, АЛ. Врачебные ошибки в ведении больных с заболеваниями плевры / А.Л. Ханин, А.А. Варин // Клиническая медицина. - 1999. - Вып. 77. - №5. - С. 49-52.
- Чучалин А.Г. «Плевра: патофизиологические и клинические аспекты». Пулъмонология № 1,1999; т. 9.




 Ампициллин
Ампициллин Цефтриаксон
Цефтриаксон Цефтазидим
Цефтазидим Кларитромицин
Кларитромицин Гентамицин
Гентамицин Левофлоксацин
Левофлоксацин Вольтарен
Вольтарен Мовалис
Мовалис Кетопрофен
Кетопрофен Коделак Нео
Коделак Нео Либексин
Либексин















Последние комментарии
Алексей А.: Диабет осложнил мои проблемы с суставами. Ноги постоянно болели. Попробовал Флексотрон ...
Марина: Статья поразительно безтолковая. Много противоречий. И, прежде всего, боль - в любом ...
Маша: Работаю сутки через трое. После ночной смены обычно отлёживаюсь весь день, потом ничего ...
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...