Метаболический синдром (инсулинорезистентность)
Общие сведения
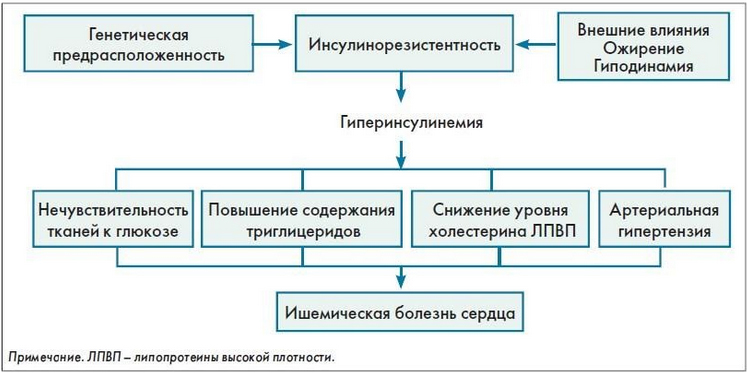
Термин «метаболический синдром» был предложен в 1991 г взамен термину «синдром Х», введенному в 1988 г. В это понятие включается комплекс взаимосвязанных гормональных, клинических и метаболических нарушений: инсулинорезистентность, нарушения липидного обмена, артериальная гипертензия, абдоминальное ожирение, предрасположенность к тромбозам, поражение печени и другие. Все эти нарушения имеют одно происхождение — нечувствительность тканей к инсулину и компенсаторное повышение его уровня в крови (гиперинсулинемия).
Поскольку ведущим и обязательным симптомом является инсулинорезистентность, в 1992 г предложен еще один термин для определения этой патологии — «синдром инсулинорезистентности». На сегодняшний день чаще других применяются «синдром инсулинорезистентности» и «метаболический синдром». Термин «инсулинорезистентность» не является тождественным синдрому инсулинорезистентности.
Инсулинорезистентность — это сниженная чувствительность тканей к инсулину и недостаточный ответ на него, в результате чего ухудшается усвоение тканями глюкозы и ее уровень в крови тоже повышается. Повышение глюкозы в свою очередь влечет повышенную выработку инсулина, его уровень в крови увеличивается, что усугубляет инсулинорезистентность.
Компенсаторная гиперинсулинемия направлена на поддержание нормального уровня глюкозы. Со временем компенсаторный механизм истощается и уровни сахара в крови становятся субнормальными. Поэтому инсулинорезистентность рассматривается как преддиабет — уровень глюкозы повышенный, но недостаточный для установления диагноза сахарный диабет. Инсулинорезистентность является ранним симптомом, который за много лет опережает проявление диабета 2 типа. Однако, наличие ее при метаболическом синдроме не всегда означает, что сахарный диабет обязательно разовьется (для этого необходима еще генетическая предрасположенность).
Для установления диагноза метаболический синдром необходимо наличие трех и больше изменений у больного. Изучение данной патологии в последние годы значительно расширило знания о ней и дает возможность констатировать, что больной с метаболическим синдромом — это пациент, который имеет не только сердечно-сосудистую патологию, абдоминальное ожирение, артериальную гипертензию и нарушение углеводного обмена, но и заболевания печени и желчевыводящих путей, нарушение обмена мочевой кислоты, а также микроальбуминурию (появление белка в моче).
Метаболический синдром чаще встречается, чем сахарный диабет и его развитие зависит от возраста: частота его увеличивается с возрастом. У женщин эта патология встречается чаще. Большое значение в увеличении частоты этого заболевания имеет образ жизни: ограничение двигательной активности, рост стрессовых нагрузок и увеличение калорийности рациона. Данная патология является фактором риска сердечно-сосудистых заболеваний и сахарного диабета, поэтому ей в последнее время уделяется большое внимание.
Метаболические изменения развиваются задолго до серьезных нарушений углеводного обмена и сердечно-сосудистых осложнений, поэтому активное выявление и лечение изменений на ранних стадиях может предупредить грозные осложнения.
Патогенез
Основным фактором, который обусловливает метаболический синдром, является абдоминальное ожирение, поскольку оно способствует развитию инсулинорезистентности, дислипидемии и гипертензии. Известно, что ожирение предшествует появлению всех остальных признаков данного синдрома. При ожирении риск артериальной гипертензии, сахарного диабета и дислипидемии увеличивается в 4 раза. В развитии рассматриваемой патологии имеет значение именно висцеральное ожирение. Висцеральная жировая ткань является метаболически активной и имеет более развитую сеть кровеносных сосудов. Адипоциты этой ткани имеют мало инсулиновых рецепторов, но много кортикостероидных рецепторов и β-адренорецепторов. Адипоциты секретируют биологически активные вещества, которые вызывают развитие метаболических нарушений (инсулинорезистентность и дислипидемию).
Инсулинорезистентность — ведущее звено патогенеза. Выделяется центральная и периферическая инсулинорезистентность. При периферической форме в мышцах уменьшается захват и утилизация глюкозы. В нарушениях чувствительности к инсулину имеют значение генные мутации. Периферическая резистентность к инсулину способствует появлению стеатоза печени, поскольку устраняется подавляющее влияние инсулина на липолиз (распад жиров) и активизируется липогенез (образование жиров). Развитие стеатоза печени запускает механизм, который усугубляет резистентность к инсулину. Скопление жиров в гепатоцитах связано с избытком жиров в питании и усилением липогенеза. Механизм артериальной гипертензии связан усилением инсулином реабсорбции натрия и увеличением им активности симпатической системы.
Классификация
Классификация метаболического синдрома включает клинические варианты:
- коронарный;
- гипертонический;
- печеночный;
- диабетический;
- дислипидемический;
- желчнокаменный;
- смешанный.
Типы метаболического синдрома:
- классический вариант;
- вариант без ожирения;
- без ожирения, но наличие нарушенной толерантности к глюкозе;
- без нарушения толерантности к глюкозе.
По течению:
- стабильное;
- прогрессирующее;
- рецидивирующее;
- регрессирующее.
По фазе:
- компенсация;
- декомпенсация.
По формам:
- полная форма;
- неполная.
Наличие больше 4 нарушений у больного свидетельствует о полной форме метаболического симптома, а при 2-3 составляющих говорят о неполной форме. В 1999 г. предложены основные критерии диагностики данного заболевания, касающиеся нарушения углеводного обмена. У больного может быть одно из проявлений:
- Повышение сахара натощак.
- Нарушение толерантности к глюкозе.
- Сахарный диабет.
- Инсулинорезистентность.
Дополнительные критерии включают:
- Артериальную гипертензию (выше 140 мм рт. ст. и выше 90).
- Ожирение.
- Микроальбуминурию (более 20 мкг/мин).
- Дислипидемию (триглицериды более 1,7 ммоль/л и снижение ЛПВП меньше 0,9 ммоль/л).
По определению ВОЗ метаболический синдром диагностируется при сочетании одного основного критерия и трех дополнительных. Но на практике широко применяется наличие 3 из 5 компонентов и отсутствует обязательный фиксированный компонент. Несколько позже в 2005 г. основным критерием стали называть абдоминальное ожирение и к нему добавляется 2 других компонента. Ужесточены нормы окружности талии — для мужчин меньше 94 см, а для женщин меньше 80 см, уровень сахара натощак 5,6 ммоль/л.
Все нарушения углеводного обмена связаны с увеличением инсулинорезистентности, и она всегда присутствует. При нарушении толерантности к глюкозе она выше, чем у пациентов с гипергликемией натощак. В связи с чем при нарушении толерантности к глюкозе более высокий риск диабета. Дополнительный критерий стеатоз печени отмечается у всех пациентов с метаболическим синдромом, а стеатогепатит обнаруживается у 42%. Патология желчевыводящих путей включает желчекаменную болезнь, билиарный сладж и холестероз желчного пузыря.
Метаболический синдром у мужчин
Мужчины реже обращаются к врачам и умалчивают проблемы со здоровьем, что затрудняет раннюю диагностику данного заболевания. Метаболический синдром у мужчин чаще встречается в возрасте 20-50 лет. Ведущим фактором развития у них является абдоминальное ожирение, артериальное давление и аполипопротеин В, который входит в состав холестерина низкой плотности. Прибавка веса в более молодом возрасте влечет большее количество компонентов метаболического синдрома. К группе риска должны относиться не только мужчины с ожирением, гипертонией, нарушениями липидного и углеводного обмена, но и с эректильной дисфункцией и храпом, часто сопровождающимся апноэ во сне.
Есть половые отличия нарушений углеводного обмена. У мужчин превалирует повышение глюкозы натощак, а нарушение толерантности к глюкозе встречается реже. У мужчин после 30 лет чаще встречается гипертриглицеридемия. Также существует связь метаболических нарушений с тестостероном. По мере увеличения веса уменьшается уровень тестостерона, а низкий его уровень связан с развитием метаболического синдрома и снижением половой функции. Поэтому предложен термин «гипогонадный метаболический синдром», который в свою очередь стимулирует наступление очень рано андропаузы, а у молодых мужчин нарушается оплодотворяющая способность. В данном случае показано назначение метформина и тестостерона, что благоприятно влияет на течение заболевания.
В развитии ожирения и данной патологии имеет значение гормон гипофиза пролактин. Набор веса, связанный с пролактиномами (опухоль гипофиза) более выраженный среди мужчин, поэтому при ожирении важно обследовать не только уровень тестостерона, глюкозы, инсулина, но и пролактина. Нормализация уровня пролактина — необходимый фактор в нормализации веса.
Метаболический синдром у женщин
В 50-69 лет метаболический синдром в одинаковой степени встречается среди мужчин и женщин, а в возрасте 70 лет — больше среди женщин. Увеличение частоты данной патологии у женщин старшего возраста связано с наступлением менопаузы. Дефицит эстрогенов изменяет чувствительность к инсулину, влияет на распределение жира в организме и липидный обмен. В связи с этим существует термин менопаузальный метаболический синдром. С возрастом у женщин прогрессируют нарушения углеводного обмена, и они более склонны к нарушениям толерантности к глюкозе и чаще это отмечается в пожилом возрасте. После 60 лет у 10-20% женщин развивается сахарный диабет.
Можно сказать, что пусковыми факторами метаболического синдрома являются менопауза и сахарный диабет. Большой клад в формирование данной патологии вносят ожирение общее и абдоминальное и низкий уровень липопротеидов высокой плотности. Риск смерти от сердечно-сосудистых заболеваний при наличии сахарного диабета и нарушенной толерантности к глюкозе в несколько раз выше у женщин, чем у мужчин.
Уровень липидов крови и их спектр тоже зависят от пола и возраста. У молодых женщин 20-45 лет отмечается благоприятный уровень липидов, а после 60 лет отмечается умеренная триглицеридемия. Однако риск смерти при наличии гипертриглицеридемии у женщин выше, чем у мужчин.
Причины
Развитие данной патологии связано с потреблением высококалорийной пищи и снижением физической активности, что влечет избыточный вес. Определенное значение имеют генетические факторы, но они пока малоизучены.
Концепция синдрома X (Reaven G.V., 1997)
Изучены некоторые гены, ассоциированные с развитием семейных случаев заболевания и обнаружены маркеры, которые расположены на хромосоме 1d21. Генетическая предрасположенность проявляется патологией при постоянном переедании и гиподинамии, причем последняя — более значимый фактор риска.
Помимо гиподинамии, ожирения и генетических дефектов молекулы инсулина, можно назвать и другие причины инсулинорезистентности:
- чрезмерное потребление углеводов;
- прием медикаментов (гормоны, адреноблокаторы);
- эндокринные заболевания (гипотиреоз, тиреотоксикоз, болезнь Иценко-Кушинга, феохромоцитома, акромегалия);
- избыточное употребление алкоголя;
- курение;
- цирроз печени;
- эссенциальная гипертензия;
- травма и ожоги;
- ревматоидный артрит;
- хирургические вмешательства.
Симптомы
Нарушения, которые объединены в метаболический синдром, длительное время не проявляются и протекают бессимптомно. Часто начинают формироваться еще в подростковом возрасте. Не все компоненты этого синдрома встречаются у больного одновременно. Ранние проявления — артериальная гипертензия и дислипидемия. Затем развиваются нарушения углеводного обмена — инсулинорезистентность, гиперинсулинемия, нарушение толерантности к глюкозе.
Симптомы инсулинорезистентности включают резкое изменение веса, усиление аппетита, нарушение состояния кожи, снижение работоспособности и сонливость. Основной признак инсулинорезистентности — абдоминальное ожирение (или андроидное ожирение), когда жировая ткань откладывается в области живота. Жировая ткань этой локализации отличается активностью. Абдоминальное ожирение диагностируется при объеме талии у мужчин более 94 см и более 80 см у женщин. Очень опасно внутреннее ожирение — накапливание жира вокруг органов.
 Андроидный (мужской) тип ожирения наиболее неблагоприятный и связан с развитием метаболического синдрома. Ожирение и инсулинорезистентность — это замкнутый круг, поскольку резистентность к инсулину вызывает повышение его уровня, а инсулин способствует ожирению, усугубляющему резистентность к инсулину.
Андроидный (мужской) тип ожирения наиболее неблагоприятный и связан с развитием метаболического синдрома. Ожирение и инсулинорезистентность — это замкнутый круг, поскольку резистентность к инсулину вызывает повышение его уровня, а инсулин способствует ожирению, усугубляющему резистентность к инсулину.
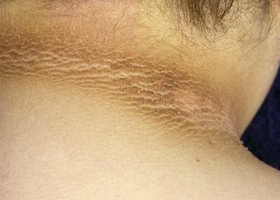
Черный акантоз — еще один симптом инсулинорезистентности. При этом кожа в складках (подмышечные впадины, шея, под молочными железами, паховые складки) имеет повышенную пигментацию и отмечается шелушение в этих местах.
Инсулинорезистентность у женщин проявляется поликистозом яичников, который проявляется бесплодием, нарушением месячных, гирсутизмом. Инсулинорезистентность диагностируется за много лет до сахарного диабета.
Симптомы метаболического синдрома, помимо инсулинорезистентности и ожирения включают:
- артериальную гипертонию;
- дислипидемию;
- повышение уровня мочевой кислоты и подагру;
- раннее развитие атеросклероза;
- гиперандрогению у женщин (повышение синтеза мужских половых гормонов);
нарушения гемостаза; - микроальбуминурию.
Анализы и диагностика
Пациентам с подозрением на эту патологию проводятся:
- Антропометрические измерения.
- Измерения артериального давления в динамике.
- ЭКГ.
- Биохимические показатели липидного обмена.
- Определение сахара натощак.
- Определение инсулина и анализ на инсулинорезистентность — это определение индекса HOMA IR. Для этого в крови определят уровни инсулина и глюкозы, а потом по формуле рассчитают индекс инсулинорезистентности homa ir. Анализ нужно сдавать, соблюдая следующие правила: перед сдачей анализа запрещено курить, нежелательно сдавать кровь после стрессов, также запрещены физические нагрузки. Норма индекса составляет <3,0 (в среднем 2,7), причем норма у женщин и мужчин одинакова. В подростковом возрасте индекс НОМА несколько повышается из-за физиологической резистентности к инсулину в этом возрасте. Индекс инсулинорезистентности повышен при многих состояниях — инсулинорезистентность, диабет беременных, тиреотоксикоз, заболевания печени, прием препаратов (адреноблокаторы, гормоны).
Лечение метаболического синдрома
Целью лечения при данном состоянии является контроль всех компонентов синдрома:
- нормализация веса за счет увеличение физической нагрузки и уменьшения калорийности пищи;
- контроль артериального давления, что позволяет в 2 раза уменьшить количество сердечно-сосудистых осложнений;
- снижение уровня липидов, что на 35% уменьшает риск смертности от ИБС;
- коррекция инсулинорезистентности и гипергликемии;
- дезагрегационная терапия.
Как снизить уровень инсулина? Лечение инсулинорезистентности заключается в соблюдении гипокалорийной диеты (исключение простых углеводов, уменьшение соли до 6 г и ограничение жиров) и повышении физической активности. Пациенты должны выполнять аэробные упражнения 30 минут в день и 150 минут в неделю. Нужно добиться уменьшения веса на 5% за первые полгода. Важен также отказ от курения и алкоголя. Одних этих мер бывает достаточно, чтобы привести индекс инсулинорезистентности в норму, поскольку уменьшение веса повышает чувствительность клеток к инсулину, улучшается усвоение глюкозы и снижается уровень инсулина в крови. Однако изменить свою жизнь могут только 5-10% пациентов.
В таких случаях назначаются препараты для уменьшения веса (Редуксин и Ксеникал) и повышающие чувствительность тканей к инсулину. Из этой группы препаратов чаще всего применяются метформин (препарат Глюкофаж или Сиофор) или розиглитазон (Роглит), а также их комбинация. Назначение этих препаратов дает значительное снижение индекса инсулинорезистентности, ожирения, С-пептида (показатель выработки инсулина) и уменьшает риск развития диабета. Помимо этого, незначительно снижается уровень триглицеридов и повышается уровень липопротеидов высокой плотности. На основании различных механизмов действия розиглитазона и метформина создан препарат Авандамет (комбинация розиглитазона и метформина).
Лечение артериальной гипертензии
Степень повышения давления зависит от возраста, выраженности ожирения и резистентности к инсулину. Препараты выбора при данной патологии — ингибиторы ангиотензинпревращающего фермента, имеющие нейтральное действие на метаболизм (липидный и углеводный обмен). При длительном применении эти препараты снижают риск появления диабета, поскольку они повышают чувствительность тканей к инсулину. Из этой группы могут назначаться Лизиноприл, Периндоприл, Рамиприл, Арентопрес, Хартил, Тритаце, Перинева, Престариум, Пренеса.
Важное место в лечении гипертензии также имеют антагонисты кальция, которые тоже оказывают нейтральное действие на метаболизм и в то же время имеют кардио- и ренопротективное действие. Успешно применяются для лечения Бетаксолол, Бетак, Бисопролол, Небиволол, Бинелол.
При метаболическом синдроме показано применение мочегонных препаратов, поскольку отмечается задержка натрия и жидкости в организме. Но при метаболических нарушениях не все мочегонные безопасны — с осторожностью назначаются тиазидные диуретики (гипотиазид). Метаболически нейтральны тиазидоподобные диуретики (Индапамид, Арифон, Акрипамид).
Лечение гиперлипидемии
Применяются гиполипидемические препараты: Зокор, Вазилип, Симвастатин, Правастатин, Атор, Аторвастатин, Атомакс. Сначала больным в течение 4-6 месяцев назначается гиполипидемическая диета. Если эффект от немедикаментозного лечения отсутствует, назначается медикаметозное лечение. Для предупреждения тромботических осложнений назначаются препараты аспирина Кардиомагнил, Тромбо АСС, Аспирин Кардио, Магникор), что снижает риск сердечно-сосудистых осложнений.
Доктора
Лекарства
- Сахароснижающие препараты: Сиофор, Глюкофаж, Роглит, Авандия.
- Гипотензивные препараты: Лизиноприл, Периндоприл, Арентопрес, Рамиприл, Хартил, Тритаце, Перинева, Престариум.
- Гиполипидемические средства: Зокор, Вазилип, Симвастатин, Правастатин, Атор, Аторвастатин, Атомакс.
- Диуретики: Индапамид, Арифон, Акрипамид.
Метаболический синдром у детей
Ожирение является основным фактором развития метаболического синдрома у детей. Среди причин ожирения в детском возрасте можно назвать беременность, сопровождающуюся внутриутробной гипоксией плода, наличие профессиональных вредностей у беременной, возраст родителей (больше 30 лет), характер питания беременной и наличие у нее избыточного веса в период беременности. Адипоциты (жировые клетки) закладываются у плода после 30-й недели беременности и продолжают накапливаться до конца трех лет. Важным фактором развития метаболического синдрома является и низкая и крупная масса ребенка. Новорожденные с малым весом (меньше 2500 г) с задержкой внутриутробного развития и гипотрофией тоже входят в группу риска по развитию инсулинорезистентности. Увеличенная масса тела новорожденного и искусственное вскармливание — факторы риска метаболического синдрома и диабета в зрелом возрасте.
Характер питания ребенка до года имеет значение в развитии гормонально-метаболических нарушений — дети, вскармливаемые молочными смесями, имеют высокую прибавку веса. Значение в появлении ожирения имеют аденовирусные инфекции, перенесенные в детстве. Повышают риск ожирения во взрослом возрасте психотравмирующие факторы, полученные в детстве. О наличии у подростков метаболического синдрома свидетельствует абдоминальное ожирение в сочетании с двумя признаками: повышение триглицеридов в крови, низкий уровень ЛПВП и любые нарушения углеводного обмена, включая инсулинорезистентность.
Выраженность инсулинорезистентности может быть разная: умеренная (индекс НОМА от 4 до 8) и высокая (индекс НОМА более 8). Степень выраженности резистентности к инсулину свидетельствует о риске сердечно-сосудистых нарушений и о необходимости проведения медикаментозного лечения.
У детей по сравнению со взрослыми чаще регистрируются неполные формы метаболического синдрома — не все 4 маркера синдрома, субклиническое течение и неосложненное. Однако, по данным последних лет у подростков с ожирением увеличилась частота атерогенных и тромбогенных осложнений. У 68% подростков с ожирением регистрируется жировая болезнь печени, а при метаболическом синдроме встречаемость достигает 84%. Стеатогепатит может выявляться уже в возрасте 10-20 лет. У большинства детей с метаболическим синдромом также имеются изменения поджелудочной железы.
В лечении основное место имеют борьба с ожирением и инсулинорезистентностью. С 2004 метформин одобрен для применения у детей с 10 лет, и он успешно применяется. У детей не используют препараты для подавления аппетита (Меридиа) и снижения всасывания (Ксеникал) в кишечнике. Основные направления лечения и профилактики — физическая активность и диета по физиологическим потребностям. Диета, которая предупреждает появление ожирения одновременно предотвращает инсулинорезистентность и метаболический синдром. Физическая нагрузка предупреждает висцеральное ожирение.
При беременности
Метаболический синдром неблагоприятно отражается на течении беременности. Беременные с этой патологией составляют 18-27%. Сама беременность и роды являются пусковым моментом для нарушений жирового, углеводного обмена и сердечно-сосудистых заболеваний (артериальная гипертензия). Это связано с тем, что даже при физиологической беременности у женщин с нормальным весом происходят гормональные и метаболические изменения.
У беременных энергообеспечение организма происходит за счет окисления углеводов, которое зависит от инсулина, поэтому секреция его постепенно повышается. Гиперинсулинизм, который отмечается и у здоровых беременных, является компенсаторной реакцией, за счет чего обеспечиваются анаболические процессы. Даже при филиологической беременности, начиная со II триместра, значительно увеличивается синтез инсулина. В тоже время развивается периферическая инсулинорезистентность, которую провоцируют эстрогены, пролактин и прогестерон. Ожирение усугубляет физиологические метаболические процессы. У женщин с ожирением происходят такие же процессы, но при высоком исходном уровне холестерина и липопротеинов низкой плотности.
Метаболический синдром вызывает следующие патологические изменения у плода и беременной:
- потеря плода;
- плацентарная дисфункция;
- тромбофилия, которая сопровождается риском тромбоза и тромботических осложнений;
- преэклампсия (средняя тяжесть и тяжелая), особенностью которой является раннее развитие (22-24 недели);
- гестационный диабет;
- раннее излитие околоплодных вод;
- преждевременные роды;
- гипотоническое кровотечение в родах;
- необходимость проведения кесарева сечения у каждой 3-й беременной;
- высокая вероятность рождения крупного плода (имеется прямая зависимость от веса беременной).
Также имеются неблагоприятные воздействия на плод: внутриутробная гипоксия, врожденные уродства (дефекты нервной трубки, брюшной стенки и крупных сосудов). У новорожденных отмечаются нарушения углеводного обмена, выраженность которых тем больше, чем больше ожирение у матери.
Диета при инсулинорезистентности

Диета при инсулинорезистентности
- Эффективность: лечебный эффект через месяц
- Сроки: постоянно
- Стоимость продуктов: 1500 руб. в неделю
Питание больных должно быть рациональным, но с низкой калорийностью. Основными принципами его являются:
- Снижение калорийности за счет уменьшения в питании сложных углеводов (каши, картофель хлеб макароны) и исключение простых (сладости, сахар, кондитерские изделия).
- Ограничение в рационе животных жиров и переход на употребление растительных масел. Потребление жира ограничивается на 30%. Полезно употребление продуктов с ω-3 жирными кислотами (семга, сельдь, пикша, льняное масло, семена льна, семена чиа, горчичное и рапсовое масло, морские водоросли, шпинат), снижающих риск развития ИБС.
- Ведение большого количества пищевых волокон за счет потребления фруктов и овощей, которые имеют низкую калорийность, содержат антиоксиданты, витамины и минеральные вещества. Овощи нужно употреблять до четырех раз в день.
- Белковая часть рациона представлена нежирными молочными продуктами, нежирными сортами мяса (говядина, куриное филе, индейка), нежирной рыбой (раз в неделю можно употреблять жирную рыбу).
- Ограничение соли — разрешается одна чайная ложка соли для всех блюд (пища готовится без соли).
Важно изменить не только рацион, но и способ приготовления пищи и режим питания. Пищу нужно готовить запеканием или тушением без жира, отваривать или готовить на пару. Пациентам рекомендуется частый и дробный прием пищи. Нужно избавиться от привычки делать перекусы неполезными продуктами (печенье, сухари, чипсы, бутерброды, чипсы, соленые орешки) и принимать пищу на ночь.
Профилактика
Профилактикой данной патологии является:
- Профилактика и своевременное лечение ожирения.
- Раннее выявление нарушений углеводного обмена и их коррекция.
- Увеличение физической активности.
Приоритетные группы для выявления метаболического синдрома: пациенты с ИБС, ранними проявлениями атеросклероза, а также пациенты, у которых есть хотя бы один признак метаболического синдрома. Ранние маркеры его:
- артериальная гипертензия + избыточный вес;
- избыточный вес + дислипидемия;
- сахарный диабет (или нарушение толерантности к глюкозе) + абдоминальное ожирение.
Последствия и осложнения
Метаболический синдром при отсутствии лечения осложняется:
- Сахарным диабетом, который имеет тяжелые осложнения.
- Ишемической болезнью сердца и инсультом — основная причина смерти больных с этой патологией.
- Повреждением периферических нервных волокон — сенсорная полинейропатия, сопровождающаяся болевым синдромом.
- Жировой болезнью печени.
- Тромбоэмболиями.
- Подагрой.
- Эректильной дисфункцией.
- Микроальбуминурией.
Прогноз
Прогноз при данной патологии благоприятный при условии ранней ее выявлении и принятии всех мер по устранению нарушений метаболизма жиров и углеводов. Единый комплексный подход к лечению, позволяющий повысить чувствительность к инсулину, может изменить прогноз в лучшую сторону.
Список источников
- Васюкова О. В., Витебская А. В. Инсулинорезистентность при ожирении у детей: спорность оценки // Проблемы эндокринологии. 2009. Т. 55, № 3. С. 8-12.
- Тюзиков И. А. Инсулинорезистентность как системный фактор патогенеза заболеваний почек // Сахарный диабет. 2014; 1: 47–56.
- Бокова Т. А. Факторы риска формирования метаболического синдрома у детей с ожирением// Российский вестник перинатологии и педиатрии, 2018; 63:(3), С 64-69.
- Красильникова Е. И., Быстрова А. А. Синдром инсулинорезистентности и печень // Эффективная фармакотерапия. Гастроэнтерология. 2011. № 2. С. 24–30.
- Лазебник Л. Б. Метаболический синдром // Гепатология. 2004. № 2. С. 4–14.






 Сиофор
Сиофор Глюкофаж
Глюкофаж Периндоприл
Периндоприл Тритаце
Тритаце Зокор
Зокор Симвастатин
Симвастатин Аторвастатин
Аторвастатин


















Очень многое зависит при метаболическом синдроме зависит от пациента. Моя тетя при весе в 130 кг, диабете 2-го типа и давлении , повышающемся до 200/140, целый день сидит на одном и том же месте, ест, что хочет (видите ли "здоровая еда невкусная"), соль вообще не ограничивает. Даже по дому ходить не хочет. О диете речи идти не может. Пьет только Моксонидин-СЗ от давления и Диабетон. Наверно, благодаря этому и пока держится. А мы уже перестали что-то советовать, бесполезно.