Респираторный дистресс-синдром
Общие сведения
Острый респираторный дистресс-синдром у взрослых (син. некардиогенный отек легких) представляет собой остро возникающее проявление дыхательной недостаточности, обусловленное диффузным воспалением паренхимы легких, которое развивается в виде неспецифической реакции на повреждающие агрессивные факторы различного генеза, приводящие к развитию некардиогенного отека легких с проявлением острой дыхательной недостаточности. Встречается острый респираторный дистресс-синдром (ОРДС) как у взрослых, так и у детей. Распространенность ОРДС колеблется в пределах 57-62 случая/100 тыс. населения/год, а показатели летальности зависят от этиологического фактора, тяжести течения/полиорганной недостаточности и могут варьировать от 16 до 82%.
В основе ОРДС взрослых, несмотря на его полиэтиологичность лежат патологические процессы, приводящие к повреждениям/изменению структур легочной ткани (альверно-капилярной мембраны), вызывающие нарушение проходимости мелких дыхательных путей и соответственно, несостоятельность транспортировки кислорода в легкие. Является частым осложнением различных заболеваний, отравлений, травм; наиболее часто ОРДС развивается при синдроме полиорганной недостаточности/системного воспалительного ответа. Быстро нарастающее снижение оксигенации/вентиляции организма вызывает развитие критических для жизни состояний, обусловленных кислородной недостаточностью головного мозга/сердца. Несмотря на существующую тенденцию к снижению показателей летальности, ОРДС остается важнейшей проблемой интенсивной терапии и современной пульмонологии. Респираторный дистресс синдром взрослых относится к критическим состояниям, требующим экстренной оценки состояния пациента и оказания неотложной помощи.
Респираторный дистресс синдром у детей (син. болезнь гиалиновых мембран, синдром дыхательных расстройств). Развивается у детей в первые дни жизни, то есть это патология новорожденных детей, обусловленная первичным нарушением образования (дефицитом) сурфактанта и функциональной/структурной незрелостью легких. Это способствует снижению эластичности ткани легкого, спаданию альвеол и развитию диффузных ателектазов, что проявляется резко выраженной дыхательной недостаточностью у ребенка уже в первые часы после рождения. Без немедленного лечения неизбежно развивается полиорганная недостаточность, приводящая к смерти ребенка.
Сурфактант представляет собой смесь поверхностно-активных веществ, покрывающих изнутри лёгочные альвеолы, основной функцией которых является недопущение спадения стенок альвеол за счет снижения поверхностного натяжения. В период внутриутробного развития плода синтез альвеолоцитами II типа сурфактанта начинается с 25-26 недели, но наиболее интенсивный процесс происходит начиная с 33-34 недели и на 35-36-й неделе гестации к моменту родов полностью завершается, что и способствует первичному расправлению легких. То есть, количество сурфактанта в легких обратно коррелирует с гестационным возрастом новорожденного. Созревание системы сурфактанта происходит под влиянием различных гормонов (кортизол, адреналин/норадреналин, гормоны щитовидной железы, эстрогены, катехоламины).
Синдром дыхательных расстройств у новорожденных — это самостоятельная нозологическая форма (МКБ-10: Р22.0). Иногда встречается термин этого заболевания «болезнь гиалиновых мембран» возникший по причине отложения гиалиноподобного вещества на внутренней поверхности альвеол/респираторных бронхиол. Частота возникновения возрастает по мере уменьшения гестационного возраста/массы тела ребенка при рождении.
Респираторный дистресс синдром новорожденных (РДС) относится к наиболее часто встречаемым/тяжелым заболеваниям недоношенных детей. На него приходится порядка 27% среди всех умерших детей, а у новорожденных детей, которые родились на 26-28 неделях гестации, этот показатель достигает 75%. Его встречаемость варьирует от 80 % у детей, рожденных на сроке гестации до 27 недель и 5-10% у рожденных на сроке гестации 35-36 недель. У доношенных детей синдром дыхательных расстройств возникает в 2-2,6% случаев и обусловлен преимущественно асфиксией в родах и морфофункциональной незрелостью ткани легких.
Патогенез
В основе патогенеза лежит системная воспалительная реакция в легочной ткани. В начальной стадии воспалительной реакции происходит активное выделение эндотоксинов, интерлейкина-1, фактора некроза опухоли и других провоспалительных цитокинов. Далее в патологический процесс включаются лейкоциты/тромбоциты, активированные цитокинами, которые локализуются в интерстиции, капиллярах/альвеолах и начинают выделять медиаторы воспаления (протеазы, кинины, свободные радикалы, активирующие комплемент, нейропептиды). В свою очередь продуцируемые медиаторы воспаления способствуют повышению проницаемости капилляров легочных для белка, что вызывает снижение онкотического давления между интерстициальной тканью и плазмой и выходу жидкости из сосудистого русла. То есть происходит отек альвеол/интерстициальной ткани. Таким образом, важнейшую роль в патогенезе отека легких играют эндотоксины, оказывающие прямое повреждение клеток эндотелия легочных капилляров и опосредованное повреждение за счет увеличения активности медиаторных систем организма.
Повышенная проницаемость капилляров легких при даже незначительном увеличение гидростатического давления в них, возникающее под действием различных этиологических агрессивных факторов резко усиливает альвеолярный/интерстициальный отек преимущественно в нижележащих отделах легких. На фоне отека легких нарушается процесс газообмена. Этому способствует и ателектаз, развивающийся за счет снижения активности сурфактанта. Резкое снижение вентиляции легких при сохраненной перфузии и шунтирование крови способствует развитию выраженной гипоксемии/гипоксии. Шунтирование крови обусловлено поступлением в артериальное русло венозной крови, не обогащённой кислородом, что вызвано ее проходом через ателектазированные (спавшиеся) участки легких/альвеолы заполненные жидкостью, то есть кровь не артериализируется, способствует нарастанию гипоксемии/гипоксии.
Также нарушению процесса газообмена способствует увеличение мертвого пространства, обусловленное окклюзией/обструкцией легочных капилляров. На фоне снижения эластичности легких появляется потребность в увеличении усилия дыхательных мышц на вдохе, в связи с чем развивается утомление дыхательных мышц, что является дополнительным фактором развития дыхательной недостаточности.
Эти повреждения легких в течение 2-3 суток переходит в следующую (вторую) морфологическую фазу, для которой характерно развитие бронхоальвеолярного/интерстициального воспаления, пролиферация интерстициальных и эпителиальных клеток. Для третьей морфологической фазы характерно быстрое развитие коллагена, что на протяжении 15-20 суток приводит к тяжелому пневмофиброзу (интерстициальному фиброзу с формированием мелких воздушных кист в паренхиме легких).
Таким образом для патологического процесса при ОРДС характерна стадийность, в которой выделяются несколько патоморфологических фаз:
- Острая фаза (продолжительность 2-4 суток) – характеризуется поражением эпителия альвеол и капилляров легких, альвеолярным/интерстициальным отеком легких, развитием микроателектазов. При благоприятном течении острота явлений постепенно стихает, а накопившийся транссудат рассасывается; при неблагоприятном течении переход в подострую/хроническую фазу.
- Подострая фаза – характеризуется развитием интерстициального/бронхоальвеолярного воспаления.
- Хроническая фаза – патоморфологически соответствует развитию выраженного фиброзирующего альвеолита, который характеризуется уплощением/утолщением капиллярно-альвеолярных мембран, агрессивным разрастанием соединительной ткани в них, формированием микротромбозов и быстрым запустеванием сосудистого русла.
Классификация
По этиологическому принципу выделяют ОРДС генетического (при патологии структуры сурфактанта обусловленной генетическим фактором), инфекционного, гипоксического, инфекционно-гипоксического, эндо/экзотоксического генеза.
Причины
Среди причин развития ОРДС у взрослых выделяют легочные (прямые) и внелегочные (непрямые) повреждающие факторы:
- К легочным факторам относятся: ушибы/травмы легких, инфекционно-воспалительные заболевания легких, пневмоторакс, аспирация жидкости, радиационный пневмонит, легочное кровотечение, тромбоэмболия легочной артерии, отравление токсическими газами, трансплантация легкого.
- К внелегочным факторам относятся: массивная гемотрансфузия, сепсис, ожоги, тяжелые неторакальные травмы, шок, передозировка лекарств/наркотических средств, обширные оперативные вмешательства, уремия, ДВС-синдром, онкозаболевания, панкреонекроз, системные патологии, сильное переохлаждение/перегревание организма, электротравма, утопление.
К основным причинам развития РДС у новорожденных относятся:
- нарушение процесса выработки/экскреции сурфактанта альвеолоцитами, обусловленное структурной/функциональной незрелостью тканей легких;
- врожденный (генетически обусловленный) дефект структуры сурфактанта.
Предрасполагающими факторами развития РДС у ребенка являются:
- дистресс плода, обусловленный различными негативными внутриутробными факторами (внутриутробная гипоксия, гемолитическая болезнь плода, асфиксия в родах, преждевременная отслойка плаценты и др.);
- пневмопатия у новорожденных (морфофункциональная незрелость тканей легких, аспирация околоплодных вод, ателектазы легких, отечно-геморрагический синдром и др.);
- преждевременные роды/кесарево сечение при отсутствии родовой деятельности;
- сахарный диабет 1-го типа у матери;
- недоношенность;
- асфиксия новорожденного;
- охлаждение ребенка, гиповолемия.
Симптомы
Клиническая симптоматика ОРДС у взрослых определяется фазой заболевания:
- I фаза (острого повреждения) продолжительностью до 6 часов после начала стрессового воздействия (действия повреждающего фактора). В большинстве случаев объективные изменения в лёгкие и жалобы еще отсутствуют.
- II фаза (латентная) развивается в зависимости от вида повреждающего фактора через 6-48 часов после его воздействия. Ранним признаком ОРДС у взрослых является одышка; в легких — жесткое дыхание, наличие сухих рассеянных хрипов, снижение РаО2, в ряде случаев тахикардия, на рентгенограмме органов грудной клетки определяется усиление сосудистого компонента лёгочного рисунка.
- III фаза (острой легочной недостаточности). Нарастание одышки, тахипноэ, появляются цианоз, в легких сухие/влажные хрипы, на рентгенограмме — двусторонние пятнистые/диффузные облаковидные инфильтраты, выраженный интерстициальный отёк, снижение эластичности легочной ткани.
- IV фаза (внутрилегочного шунтирования). Состояние тяжелое. Прогрессирование симптомов: развивается не устранимая ингаляциями кислорода гипоксемия, альвеолярный отёк лёгких, сердечно-сосудистая недостаточность, метаболический/респираторный ацидоз, полиорганная недостаточность, реже — гипоксемическая кома.
Анализы и диагностика
Диагноз ОРДС у взрослых ставится на основании жалоб, данных физикального обследования, клинической симптоматики, лабораторных и рентгенологических данных. Ведущим методом инструментальной диагностики является рентгенография грудной клетки. Основными признаками на рентгенограмме являются диффузное снижение прозрачности легочных полей, усиления лёгочного рисунка, наличие просветления в области корня легкого, диффузные двусторонние инфильтраты.
Лечение
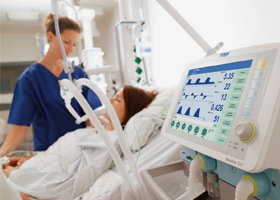
Специфическое лечение ОРДС отсутствует, и основная терапия направлена на лечение основного заболевания/стрессового фактора, вызвавшего ОРДС и на поддержание жизнедеятельности пациента. С этой целью проводится активная респираторная поддержка и фармакологическая терапия по показаниям.
Для купирования гипоксии проводится неинвазивная кислородотерапия через маску/носовой катетер. При недостаточной эффективности оксигенации/при тяжелых состояниях пациента, вызванных дыхательной недостаточностью/неспособностью пациента самостоятельно контролировать дыхание показана ИВЛ на фоне активной кинетотерапии (смена положения тела на живот/бок).
Назначение фармакологических препаратов определяется развивающейся клинической картиной и симптомами. Так, при сепсисе или инфекционных заболеваниях, вызвавших ОРДС показано назначение антибактериальных средств в зависимости от возбудителя и его чувствительности (Цефазолин, Ампициллин, Имипенем, Клиндамицин, Оксациллин и др.). Рекомендуется назначение респираторных фторхинолонов (Гатифлоксацин, Левофлоксацин).
На фоне респираторной поддержки, независимо от тяжести ОРДС, требуется инотропная поддержка гемодинамики. С этой целью назначаются Допамин, Дофамин. При отсутствии эффекта параллельно назначается титрование адреналина (норадреналина).
При появлении в системе гемостаза гиперкоагуляционных сдвигов необходимо назначать антикоагулянты (Гепарин, свежезамороженная плазма). Показано введение интратрахеально искусственного сурфактанта: Куросурф. Для стимуляции процессов образования/секреции сурфактанта пневмоцитами могут назначаться ингаляционные глюкокортикоиды (Беклометазон, Флутиказон, Будесонид, Мометазон), Бронхолитики (Аминофиллин), β2-адреномиметики пролонгированного действия (Салметерол, Онбрез, Формотерол). В фибропролиферативной стадии показан Метилпреднизолон в небольших дозах (2-3 мк/кг массы тела).
С целью седатации рекомендуется внутривенное введение таких препаратов как Мидазолам, Реланиум, Пропофол; при необходимости могут назначается мышечные релаксанты: Ардуан, Аперомид.
Доктора
Лекарства
- Антибактериальные средства (Цефазолин, Ампициллин, Имипенем, Клиндамицин, Оксациллин, Гатифлоксацин, Левофлоксацин).
- Седативные средства (Мидазолам, Реланиум, Пропофол).
- Мышечные релаксанты (Ардуан, Аперомид).
- Препараты сурфактанта (Куросурф, Экзосурф, Порактант альфа, Бовактант, Берактант, Сурфактант БЛ).
β2-адреномиметики пролонгированного действия (Салметерол, Онбрез, Формотерол). - Ингаляционные глюкокортикоиды (Беклометазон, Флутиказон, Будесонид, Мометазон).
- Кардиотонические средства (Допамин, Дофамин).
- Бронхолитики (Аминофиллин).
Процедуры и операции
Проведение оперативного вмешательства при ряде заболеваний, вызвавших ОРДС (травмы, хирургическая санация очага инфекции, переломы позвоночника/костей таза, черепно-мозговая травма и др.).
РДС у детей
К основным проявлениям РДС у детей относятся:
- Одышка, возникающая в первые часы жизни ребенка (60 и более дыханий/минуту).
- Экспираторные шумы, так называемое «стонущее дыхание».
- Дыхание «трубача» (раздувание щек)/раздувание крыльев носа/западение на вдохе грудной клетки, что проявляется втягиванием межреберий, подложечной области, надключичных ямок, мечевидного отростка грудины) с одновременным возникновением напряжения крыльев носа, не уменьшающего после оксигенотерапии, цианоз, раздувание щек, пена изо рта.
- Участие в акте дыхания вспомогательной мускулатуры.
- Цианоз/бледность кожных покровов.
- При аускультации — ослабление дыхания, позже сухие, мелкопузырчатые хрипы.
В большинстве случаев дыхательная недостаточность возникает непосредственно после рождения ребенка и нарастает первых 24-28 часов; при благоприятном течении на 3-4 сутки отмечается стабилизация состояния и на 5- 7 сутки РДСН чаще всего разрешается. У таких детей отмечается частая склонность к снижению температуры тела, нередко снижаются диурез и артериальное давление появляется мышечная гипотония, признаки угнетения ЦНС, периферические отеки, симптомы пареза кишечника. Характерна стадийность развития симптоматики и рентгенологических изменений в легких: постепенное усиление одышки, цианоз, раздувание щек (дыхание «трубача»)/крыльев носа, западение грудины, появление шумного выдоха, угнетение функции ЦНС.
Аускультативно-крепитирующие хрипы и ослабленное дыхание. Респираторные проявления сопровождаются артериальной гипотензией, бледностью кожи/цианозом, гипотермией и ригидностью грудной клетки.
При тяжелом течении наблюдаются выраженные признаки левожелудочковой сердечно-сосудистой недостаточности, отеки, олигурия, гиповолемия. Такая клиническая картина появляющаяся через 2–8 часов после рождения с постепенным нарастанием симптоматики является классической и характерна для детей с гестационным возрастом >30 недель.
У недоношенных детей, масса тела которых при рождении <1000 г такие характерные симптомы как выраженная одышка, дыхание «трубача», звучный выдох, раздувание крыльев носа нехарактерны. При аускультации уже с первых часов жизни ребенка выслушиваются крепитирующие хрипы на высоте вдоха, дыхание резко ослаблено.
Тяжесть синдрома дыхательных расстройств оценивается на основании развивающихся патологических сдвигов в соответствии с чем выделяют несколько степеней тяжести СДР.
- Легкая степень – развивается у относительно зрелых детей (гестационный возраст >30 недель), при рождении имеющих состояние средней тяжести. Клиническая симптоматика развивается исключительно на фоне функциональных нагрузок (пеленание, кормление, манипуляции). Газовый состав крови не изменен, частота дыхания менее 72 в мин. Состояние новорожденного в большинстве случаев в течение 3-4 дней нормализуется.
- Среднетяжелая степень – тяжелое состояние при рождении, ребенку нередко необходимы реанимационные мероприятия. Клиническая симптоматика дыхательных расстройств развиваются сразу после рождения в течение 1-2 часов и сохраняется на протяжении 7-10 суток. На фоне СДР практически у 50% детей развивается пневмония. Потребность в дотации кислорода на 7-8 сутки жизни ребенка, как правило, отпадает.
- Тяжелая степень – возникает у глубоко недоношенных и детей с морфофункциональной незрелостью тканей легких. Симптомы СДР (гипоксия, цианоз, апноэ, арефлексия, нарушение терморегуляции, резкое угнетение ЦНС) возникают сразу с момента рождения. Отмечаются нарушения со стороны сердечно-сосудистой системы (артериальная гипотония, тахикардия/брадикардия, на ЭКГ признаки гипоксии миокарда). Высокая вероятность летального исхода.
Лечение ребенка направлено на восстановление адекватной оксигенизации, устранение дефицита сурфактанта, обеспечение температурной защиты, поддержание достаточной проходимости дыхательных путей, ликвидацию гиповолемии, электролитных нарушений и проявлений полиорганной недостаточности. С целью температурная защита ребенка помещают в кувез (ОРС) и осуществляют постоянный мониторинг температуры тела.
Респираторная терапия направлена на обеспечение адекватной оксигенации; восстановление проходимости дыхательных путей; обеспечение адекватной вентиляции; назначение заместительной терапии сурфактантами.
Непосредственный выбор метода дыхательной терапии определяется выраженностью дыхательных расстройств, массой тела новорожденного и сопутствующего преморбидного фона. С этой целью при легкой форме СДР может проводится оксигенотерапия в кислородной палатке; неинвазивный СРАР, позволяющий поддерживать в дыхательных путях постоянное положительное давление, показан всем новорожденным детям гестационного возраста до 32 недель при наличии самостоятельного дыхания на фоне развития начальных признаков дыхательных расстройств и появлении зависимости от кислорода. Проведение традиционной ИВЛ рекомендуется при отсутствии у недоношенного ребенка самостоятельного дыхания. По показаниям ребенка можно переводить на высокочастотную ИВЛ.
Сурфактантная терапия. Обязательной является заместительная терапия экзогенными сурфактантами, которая проводится на фоне интубации и удаления мокроты. В России зарегистрированы несколько препаратов сурфактанта: Куросурф, Экзосурф, Порактант альфа, Бовактант, Берактант, Сурфактант БЛ. Также необходимо введение перорально/парентерально α-токоферола (витамин Е), оказывающего стимуляцию процесса синтеза цитохрома и сурфактантсберегающее действие.
С целью коррекции ацидоза показано введение 4% раствора Гидрокарбоната натрия, Кокарбоксилазы. При высоком риске развития присоединения вторичной инфекции или при раннем неонатальном сепсисе/врожденной пневмонии проводится антибактериальная терапия (Ампициллин, Клафоран, Фортум, Лонгацеф, Амикацин и др.). Характер и длительность антибактериальной терапии зависит от результатов бактериологического обследования. На начальном этапе показано проведение инфузионной терапии – (р-р Глюкозы 5-10%) из расчета 80 мл/кг в сутки. При развитии вторичной надпочечниковой недостаточности показано назначение глюкокортикоидов.
Диета
При ОРДС взрослых показано нутритивная поддержка подбирается в соответствии с основным заболеванием/повреждающим фактором, вызвавшим ОРДС, например, парентеральное/энтеральное питание при ожогах, сепсисе, остром панкреатите и др. Выбор места приложения энтеральной поддержки определяется множеством факторов — возможностью доступа (желудок, тонкий кишечник, двенадцатиперстная кишка), риском аспирации содержимого желудка, продолжительностью энтерального питания. В целом, пациентам с ОРДС показано назначение энтерального питания с низкоуглеводной/высоколипидной формулой с достаточным содержанием фосфора и магния.
Детям с СДР первые сутки энтеральное питание не назначается. Кормление (смеси, адаптированные для недоношенных детей, грудное молоко) начинают при уменьшении показателя одышки до менее 60/минуту, при отсутствии срыгиваний/апноэ. Вид кормления подбирается согласно срокам гестации, наличия глотательного/сосательного рефлексов, способности удерживать питание. При тяжелом РДСН — выраженном нарушении гемодинамики/гипоксемии (показатель РаО2 артериальной крови менее 50 мм. рт. ст.) назначается парентеральное питание, а затем, по мере стабилизации состояния, подключают энтеральное питание смесями/грудным молоком, что снижает риск развития некротизирующего энтероколита.
Объем вводимой жидкости первые сутки жизни варьирует в пределах 30-40 мл/кг и постепенно к 7 суткам жизни увеличивают до 70-100 и к 1 месяцу до 150-180 мл/кг. Раствор глюкозы вводится в первые сутки жизни, аминокислоты — с конца первых/начала вторых суток жизни, количество белка в первые сутки введения не должно превышать 1,5 г/кг с постепенным увеличением до 3 г/кг, а у родившихся детей с массой тела менее 1000 г – до 4 г/кг.
Профилактика
Специфическая профилактика ОРДС у взрослых отсутствует. Среди общих рекомендаций — минимизация риска воздействия повреждающих стрессовых факторов (травм грудной клетки, своевременное/адекватное лечение инфекционных заболеваний легких и др.).
В основе профилактики СДР у новорожденных — профилактика невынашивания беременности (преждевременных родов). Из медикаментозных средств при угрозе преждевременных родов следует проводить терапию, стимулирующую процесс созревания у плода легочной ткани (бетаметазон, дексаметазон, эуфиллин, тироксин). Детям, родившимся недоношенными, проводится ранняя заместительная терапия сурфактантом (в первые часы после рождения).
Последствия и осложнения
К возможным осложнениям ОРДС у взрослых относятся вентилятор-ассоциированная пневмония, асфиксия, баротравмы легких, бактериальные пневмонии, левожелудочковая сердечная недостаточность, развитие ДВС-синдрома.
Последствия СДР у новорожденных определяются гестационным возрастом, тяжестью дыхательной недостаточности, адекватностью/своевременностью проведения реанимационных/лечебных мероприятий, присоединившимися осложнениями.
Прогноз
Прогноз ОРДС у взрослых зависит от выраженности лёгочной дисфункции и наличия полиорганной недостаточности. В большинстве случаев прогноз неблагоприятный (смертность на уровне 75%). При положительном исходе могут развиваться состояния, требующие длительной респираторной поддержки и лечения. Прогноз СДР у новорожденных при раннем/своевременном лечении благоприятный. Высокий риск развития неврологических нарушений. Летальность варьирует в пределах 5-19%.
Список источников
- Каменева Е. А. Диагностика и интенсивное лечение острого респираторного дистресс синдрома у больных с тяжелой сочетанной травмой: автореф. дис. … д-ра мед. наук. М., 2010. 46.
- Власенко А. В, Мороз В. В., Закс И. О. Прошлое и будущее определений понятий острого повреждения легких и респираторного дистресс синдрома и их лечение. Новости науки и техники. Серия Медицина. Выпуск Реаниматология и интенсивная терапия. Анестезиология. ВИНИТИ РАН НИИ ОР РАМН 2000; 3: 2—13.
- Кассиль В. Л, Золотокрылина Е. С. Острый респираторный дистресс-синдром. М.: Медицина; 2006. 39—41.
- Александрович Ю.С., Пшениснов К.В. Интенсивная терапия в педиатрии. Острый респираторный дистресс-синдром в педиатрической практике // Вестник интенсивной терапии. — 2014. — № 3. — С. 23-29.
- Гребенников В.А., Миленин О.Б., Рюмина И.И. Респираторный дистресс-синдром у новорожденных. — М., 1995. — 136 c.




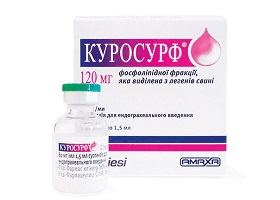 Куросурф
Куросурф Мидазолам
Мидазолам Допамин
Допамин Дофамин
Дофамин Цефазолин
Цефазолин Ампициллин
Ампициллин Ардуан
Ардуан Аминофиллин
Аминофиллин













Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...