Инфаркт легкого
Общие сведения
Инфаркт легкого (синоним легочная эмболия) является результатом нарушения кровоснабжения паренхимы легких, которое развивается при закупорке тромбом долевых и сегментарных ветвей артерии легкого. Это состояние рассматривается как один из вариантов (или осложнение) тромбоэмболии легочной артерии, которая развивается в мелких ее ветвях. Инфаркт легкого встречается в 15–25% случаев тромбоэмболий легочной артерии. По статистике инфаркт правого легкого чаще встречается, чем левого, также нижние доли поражаются чаще, чем верхние. Поскольку при тромбоэмболии мелких ветвей давление в легочной артерии практически не повышается и влияние на газообмен незначительное, то очень часто выраженных симптомов, как при ТЭЛА, не отмечается. В 65% случаев инфаркт легкого протекает бессимптомно или напоминает по течению пневмонию. В связи с этим это состояние часто не диагностируется вовремя и, соответственно, больной не получает адекватного лечения, что опасно различными осложнениями, вплоть до смертельного исхода.
Патогенез
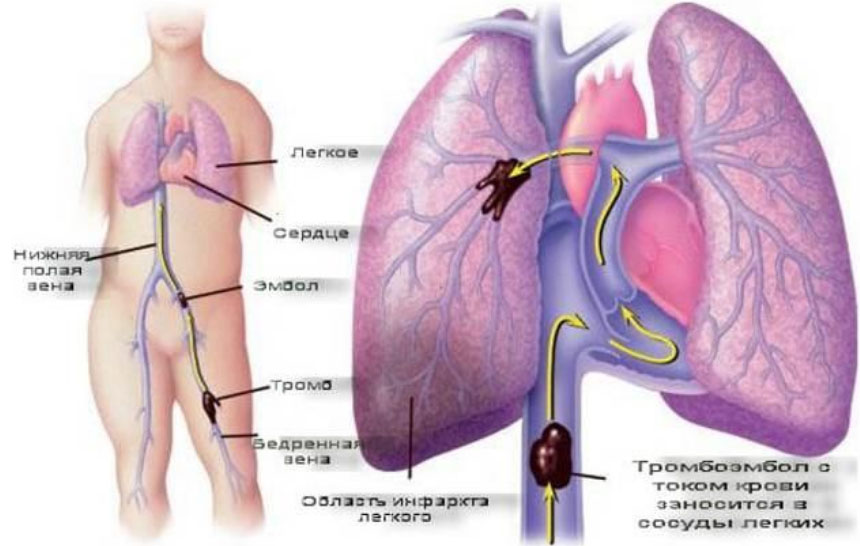
Нужно отметить, что тромбоз глубоких вен таза или нижних конечностей и ТЭЛА являются частью одного процесса. Начинается он с тромбообразования в венах. Этому способствуют основные факторы: повреждение стенки вены, замедление кровотока в вене повышенная коагуляция (свертываемость крови), которая может быть врожденной или приобретенной. Оторвавшийся тромб попадает в просвет легочной артерии и закупоривает ее. Важным условием для развития инфаркта легких является не только закупорка ветвей артерии, но и изначальное снижение кровотока в них при различных заболеваниях и снижение проходимости бронхов. Поэтому часто легочной инфаркт развивается на фоне застойной сердечной недостаточности, пневмонии или хронических заболеваний легких. В распространении инфаркта имеет значение ухудшение процесса фибринолиза и образование в зоне тромбоэмбола вторичного тромба, который увеличивает размеры первичного. При этом размер инфарктной зоны зависит от скорости образования вторичного тромба.
Инфаркт формируется через день после закупорки сосуда, а полное развитие завершается через неделю. При закупорке ветвей артерии в легких возникает участок ткани, которая не снабжается кровью (развивается ишемия легочной ткани) и этот участок легкого спадается. Ишемизированный участок по форме похож на пирамиду с основанием, которое направлено на периферию. В последующем поврежденная ткань легкого переполняется кровью, изливающейся из других участков и из легочных вен — развивается геморрагический инфаркт легкого. Поскольку инфаркт легкого развивается на фоне имеющегося венозного застоя, он имеет геморрагический характер. Этот участок выглядит отечным, темно-красным и полнокровным по сравнению со здоровой легочной тканью.
Через сутки после развития инфаркта на плевре виден налет фибрина, из-за чего она становится тусклой, немного выбухает, а в полости плевры скапливается геморрагическое содержимое (развивается геморрагический плеврит у 50% пациентов). Еще через сутки паренхима легких уплотняется. При благоприятном исходе через две недели с момента развития инфаркта очаг организуется — развивается рубцовая ткань. Процесс организации происходит с периферии и длится несколько месяцев. В очаге омертвения часто отмечается отложение солей кальция. Если в зоне повреждения есть условия для развития инфекции — возникает бактериальная инфаркт-пневмония или гнойное расплавление очага (абсцесс легких, гангрена легкого).
В легких развиваются нарушения гемодинамики, которые усугубляют положение. Закупорка сосуда и спазм в разветвлениях легочной артерии вызывают острое повышение давления в легочных артериях (легочная гипертензия), что приводит к перегрузке правой половины сердца. Спазм сосудов поддерживает высвобождение из тромбоцитов активных веществ (гистамин, серотонин, тромбоксан). Причем их действие не имеет зависимости от размеров тромба, в связи с чем тромбоз самой мелкой ветви приводит к значительным гемодинамическим нарушениям. Повышение легочного сопротивления и большая нагрузка на правые отделы сердца приводит к ограничению венозного притока в левые отделы, поэтому уменьшается сердечный выброс, минутный объем, снижается давление и нарушается кровоснабжение органов (сердца, почек, головного мозга).
Микропрепарат легкого при инфаркте имеет характерные особенности. При микроскопическом исследовании зона инфаркта имеет округлую или треугольную форму, определяется коагуляционный некроз с островками нормальной легочной паренхимы, окруженной некротическими массами. Очаг некроза заключен в капсулу. Со временем появляются разрастания грануляционной ткани разной зрелости — клеточный вал состоит из сидерофагов, гистиоцитов и лимфоидных клеток, могут быть скопления кристаллов гематоидина и мелких капель жира. Участки некроза пересекаются перегородками.
Классификация
По происхождению геморрагический инфаркт может быть:
- первичным (в данном случае источник тромбоэмбола неизвестен);
- вторичным (при тромбофлебите, пороках сердца, после операций и травм).
По распространенности:
- ограниченным (в результате закупорки субсегментарных ветвей артерии);
- обширным (закупорка более крупных ветвей легочной артерии, поэтому зона поражения значительно больше).
По наличию осложнений:
- неосложненным;
- осложненным (абсцесс, кровохарканье, сепсис, эмпиема плевры).
Причины
- Самая распространенная причина инфаркта легких, которая составляет 42% — тромбоэмболия ветвей легочной артерии различного калибра (в данном случае мелких ветвей артерии). В таком случае формируется инфаркт небольших размеров, протекающий без симптомов. Тромбоэмболия легочной артерии в свою очередь является осложнением травм, тромбофлебита вен нижних конечностей и вен таза, онкологических заболеваний, операций на сосудах, крупных суставах, грудной клетке, беременности и заболеваний, протекающих с повышением коагуляции. Большое значение в образовании тромбов имеет длительная иммобилизация больного.
- Наиболее часто источником тромбоэмболии являются тромбы в нижней полой вене — подвздошно-бедренный бассейн и вены таза, а тромбоз глубоких вен ног имеет меньшую угрозу для развития эмболии, но только до тех пор, пока тромб не продвинется в вены бедра. Наиболее опасны флотирующие тромбы, которые соединены с венозной стенкой одним концом и свободно фланируют в просвете сосуда. Реже источником эмболии являются тромбы в верхней полой вене. Один из основных факторов, который способствует тромбообразованию в венах ног — гиподинамия. При гиподинамии уменьшается работа мышц ног и замедляется кровоток в венах — это вызывает образование тромбов.
- Причиной инфаркта легкого также является сердечно-сосудистая патология. Можно сказать, что исходно нарушенное кровообращение создает условия для образования тромбоэмболов. Это может быть при мерцательной аритмии, митральном стенозе, перерастяжении правого желудочка, кардиомиопатии, инфаркте миокарда, инсульте, эндокардите, миксоме предсердия. При этом тромбы образуются в правом предсердии и с током крови попадают в легочные артерии.
- Травмы и переломы трубчатых костей сопровождаются множественными жировыми эмболиями, которые тоже закупоривают артерии и становятся причиной инфаркта легкого. Жировая эмболия встречается при тяжёлых или обширных травмах.
- Причиной тромбоза и инфаркта также являются легочная патология, ожоги, опухоль поджелудочной железы, приём контрацептивов и препаратов, повышающих свертываемость крови, удаление селезенки, прохождение курсов химиотерапии.
Тромбозы сосудов легких провоцируют застой кровотока в легких, постоянное повышение давления в системе легочной артерии и васкулит легочных артерий.
Факторами риска тромбоза считаются:
- Пожилой возраст.
- Инсульт.
- Наличие центрального венозного катетера.
- Курение.
- Ожирение.
- Болезнь Крона.
- Венозная недостаточность.
- Нарушения функции тромбоцитов.
- Нефротический синдром.
- Повышенная вязкость крови (например, при полицитемии или болезнь Вальденстрема).
- Состояние после химиотерапии.
- Системная красная волчанка.
- Путешествия на большие расстояния. При длительных полетах пассажиры, имеющие варикозное расширение вен, не должны пережимать обувью и одеждой ноги, профилактически использовать компрессионный трикотаж для ног (или эластичный бинт). Иногда рекомендуется введение низкомолекулярного гепарина (далтепарин, эноксапарин) перед полетом.
Симптомы
Симптомы инфаркта легкого зависят от калибра и локализации тромбированных сосудов. Немаловажное значение имеет количество закупоренных сосудов, а также исходные заболевания легких, сердца и компенсаторные механизмы организма. Симптомы появляются через три дня после закупорки ветвей легочной артерии.
Самые частые симптомы:
- внезапно усилившаяся/возникшая одышка;
- боль в грудной клетке (часто напоминает стенокардию);
- усиление боли при кашле и дыхании (если развился плеврит);
- бледность кожи и цианоз;
- повышение температуры;
- сухой кашель;
- периодические эпизоды кровохарканья (кровянистая мокрота), встречается у 30% больных;
- тахикардия (частота сокращений сердца больше 100 в одну минуту);
- нарушения сердечного ритма (экстрасистолия, мерцательная аритмия);
- снижение давления (иногда коллапс);
- в редких случаях — легочное кровотечение.
Бывают разные сочетания симптомов и разная степень их выраженности. Часто постановка диагноза при малых размерах инфаркта является сложным, поскольку в данном случае он протекает бессимптомно. Симптомы, считающиеся классическими (боль при глубоком вдохе, кашель, кровохарканье), не являются частыми. Чаще встречаются боль в сердце, усиление одышки, нарастание цианоза и нарушения ритма.
Инфарктная пневмония начинается с внезапно возникшей одышки, которая усиливается при переходе больного в вертикальное положение, тахикардии и болями в грудной клетке, связанными с вовлечением в процесс плевры. Одышка у больных всегда появляется внезапно, она не сопровождается бронхообструкцией («тихая», без свистящих хрипов). Одышка всегда возникает при учащенном дыхании (до 40 дыханий/минуту) и сопровождается снижением сатурации крови (насыщение крови кислородом меньше 90%). Боль связана с плевритом, который развивается над поврежденным легким. Она усиливается при кашле, движении, наклонах и при нажатии на межреберные промежутки. Если в плевральной полости накапливается экссудат, боль уменьшается или исчезает. Если в процесс вовлекается диафрагмальный участок плевры, у больных появляются симптомы острого живота: острая боль в подреберье, парез кишечника, икота, рвота в связи с раздражением диафрагмальной плевры.
Повышение температуры отмечается со второго дня болезни и длится до двух недель. Обычно она субфебрильная, а если развивается инфарктная пневмония, повышается до 38-39 . Кровохарканье чаще всего незначительное, появляется 7-9-го дня. Оно связано с излитием крови в альвеолы из-за разницы градиента давления в легочных артериях до тромба и после тромба. При этом состоянии больной принимает горизонтальное положение и ведет себя спокойно.
Еще стоит обратить внимание на такой симптом, как желтушности склер и кожи (встречается реже). Это связано с тем, что в области инфаркта происходит распад эритроцитов, что сопровождается повышением в крови свободного билирубина, который и придает склерам и коже желтушное окрашивание.
Анализы и диагностика
В диагностике помогают осмотр больного и аускультация (выслушивание) легких. При формировании инфаркта появляются ослабленное дыхание, влажные хрипы, притупление звука при перкуссии, крепитация (только при инфарктах легкого больших размеров и при инфаркт-пневмонии) и шум трения плевры (при плеврите). Плеврит развивается у 50% больных при субплевральной локализации инфаркта. Выпот (серозный или геморрагический) выявляется в небольшом объеме. Развитие стойкого экссудативного плеврита говорит о затяжном течении заболевания.
Для подтверждения диагноза важными являются следующие обследования:
- Клинический анализ крови. Инфаркт легкого сопровождается увеличением СОЭ, лейкоцитозом.
- Исследование газового состава крови. Выявляют признаки гипоксемии — снижении SaО2 меньше 90%.
- Биохимический анализ крови. Повышение уровня лактатдегидрогеназы. В тоже время нормальный уровень этого фермента не исключает наличие ТЭЛА.
- Иммуноферментное исследование крови на D-димер. Это продукт фибрина, который входит в состав тромба. Повышение его уровня больше 0,5 мкг/мл — достоверный признак и маркер тромбоэмболии. Нормальный уровень этого показателя исключает тромбоэмболию. Чувствительность метода 90%.
- Рентгенография органов грудной клетки. При рентгенологическом исследовании выявляется расширение корня легкого, деформация его, затемнение треугольной формы, расположенное субплеврально. Если инфаркт занимает один сегмент, он имеет форму треугольника, верхушка которого обращена к воротам легкого, а основание — к плевре. За счет инфильтрации окружающих тканей инфаркт может иметь округлую или неправильную форму. Иногда инфаркт определяется в виде горизонтальной тени, которая расположена выше диафрагмы на 2–3 см. На стороне поражения может быть высокое стояние диафрагмы. В плевральной полости определяется плевральный выпот. Возможны признаки легочного сердца — выбухание легочного ствола, расширение сердца вправо и верхней полой вены.
- Компьютерная томография. Выявляет типичную форму инфаркта в виде треугольника, максимальный размер которого не более 5–6 см. Компьютерная ангиография позволяет обнаружить вблизи очага тромбоэмболию сосуда — это самый важный момент в постановке диагноза. Тромбоэмбол находится внутри артерии, реже может быть обнаружен в вене.
- Радиоизотопное сканирование легких. Этому исследованию отводится решающая роль. Этот метод обнаруживает снижение кровоснабжения легких.
- Ангиопульмонография. Выявляет дефекты наполнения ветвей артерии легких или обструкцию их («обрыв»). Уточняет объем поражений и их локализацию.
- Ультразвуковое исследование вен ног (УЗДГ). При этом исследовании диагностируется тромбоз глубоких вен.
- Постановке диагноза помогает ЭКГ. На ЭКГ выявляется острая перегрузка правой половины сердца, блокада ножки пучка Гиса. Типичный для ТЭЛА симптом «триады» —S1–Q3–T3 (синдром Мак-Джина – Уайта).
- ЭхоКГ. Показывает расширение правого желудочка, тромб в правой половине сердца, а также повышение давления в артерии легких.
Лечение
При подозрении на тромбоэмболию больного госпитализируют в экстренном порядке. Еще на этапе скорой помощи вводят гепарин (10 000 ЕД). При боли и для разгрузки малого круга кровообращения применяются ненаркотические анальгетики (Анальгин) и наркотические анальгетики. Это позволяет уменьшить одышку. При инфарктной пневмонии боль имеет плевральный характер и можно обойтись внутривенным введением ненаркотического анальгетика Анальгина.
В стационаре после подтверждения диагноза приступают к интенсивной терапии в отделении реанимации.
Основные мероприятия включают:
- респираторную поддержку (ингаляции кислорода через назальный катетер);
- антикоагулянты (по показаниям тромболизис);
- продолжают обезболивание;
- борьбу с шоком.
Выживаемость больных при этом заболевании зависит от раннего назначения антикоагулянтов. Сначала вводят прямые антикоагулянты — гепарин внутривенно струйно. Обычная доза 10–20 тысяч МЕ. Гепарин не растворяет тромб, тем не менее останавливает процесс нарастания тромба. Также гепарин устраняет спазм артериол и бронхиол, уменьшая сосудосуживающий и бронхоспастический эффект серотонина и гистамина. Также Гепарин предупреждает рецидив тромбоэмболии. Гепаринотерапию назначают на 7–10 дней.
Для лечения немассивной тромбоэмболии и инфаркта легких используют низкомолекулярные гепарины (Клексан, Фраксипарин и Фрагмин), которые также эффективны, но безопасны, поскольку реже провоцируют тромбоцитопению (уменьшение количества тромбоцитов). Препараты назначают подкожно дважды в сутки в течение 4–5 дней.
Пациентам с кардиогенным шоком и низким давлением проводят тромболитическую терапию — Стрептокиназа, Тромбофлюкс, Эберкиназа, Урокиназа, Актилизе. Её назначают не позже двух недель с момента развития тромбоэмболии, но наибольший эффект тромболизиса отмечается при раннем назначении тромболитиков (в течение 3-5 суток). Предпочтителен короткий режим введения в течение 2-3 часов.
Тромболитики быстро растворяют тромбоэмбол, а это максимально быстро восстанавливает кровоснабжение легких, снижает давление в артериях легких, снижает нагрузку на правый желудочек и в целом повышает выживаемость больных. Раннее введение тромболитиков улучшает прогноз заболевания.
Противопоказания к тромболитической терапии:
- старческий возраст (старше 80 лет);
- обширные травмы;
- перенесенный мозговой инсульт;
- язвы желудочно-кишечного тракта;
- недавно перенесенные операции.
После окончания тромболитической терапии назначают низкомолекулярные гепарины (Клексан, Фраксипарин, Дальтеп, Фрагмин), а потом непрямые антикоагулянты (Фенилин, Варфарин). Непрямые антикоагулянты назначаются за двое суток до отмены прямых антикоагулянтов.
Длительное лечение непрямыми антикоагулянтами необходимо при рецидивирующем тромбозе и ТЭЛА. Продолжительность терапии 3–12 месяцев. В этом случае перед отменой гепарина больного переводят на прием Варфарина или Фенилина. При длительном лечении периодически контролируют протромбиновое время. При исчезновении/уменьшении угрозы тромбоэмболии препарат отменяют. Если была тромбоэмболия мелких ветвей артерий и не было рецидивов ТЭЛА достаточно профилактическое применение антиагрегантов Аспирин, Тиклид, Трентал. Это лечение более безопасно, если сравнивать с приемом непрямых антикоагулянтов.
При шоке и правожелудочковой недостаточности назначаются вазопрессоры (Допамин, Норадреналин, Добутамин). При инфаркт-пневмонии показаны антибиотики. В случае бронхоспазма и при нормальном давлении внутривенно медленно вводят раствор Эуфиллина. Препарат расширяет бронхи, снижает давление в артериях легких и оказывает антиагрегационное действие (препятствует соединению тромбоцитов друг с другом). При инфаркте легкого с наличием кровохарканья кровоостанавливающие препараты не назначаются, так как кровохарканье развивается на фоне тромбоэмболии.
Доктора
Лекарства
- Антикоагулянты: Клексан, Фраксипарин, Фрагмин, Гепарин, Дальтеп, Фенилин, Варфарин.
- Тромболитики: Стрептокиназа, Урокиназа, Актелизе, Тромбофлюкс, Эберкиназа.
- Антиагреганты: Аспирин, Тиклид, Трентал, Аспикор, Брилинта.
Процедуры и операции
При отсутствии эффекта от консервативного лечения проводится удаление тромба из легочной артерии, но к нему прибегают только при массивной тромбоэмболии, когда процессом охвачено больше 50% сосудов легких. Выполняется фрагментация тромба через катетер или чрескожная эмболэктомия. Любой вариант вмешательства показан в том случае, если через один час проводимого лечения систолическое давление не поднимается выше 90 мм рт.ст., снижен диурез и давление О2 в крови меньше 60 мм рт.ст.
В некоторых случаях прибегают к установке кава-фильтра в нижнюю полую вену. Чрескожная имплантация фильтра выполняется при:
- противопоказаниях к лечению антикоагулянтами;
- тяжелых геморрагических осложнения при применении антикоагулянтов;
- рецидиве ТЭЛА;
- распространении флеботромбоза, несмотря на проведение антикоагулянтного лечения;
- массивная ТЭЛА;
- протяженном «флотирующем» тромбе;
- тромбоэмболэктомии из легочной артерии;
- тяжелой легочной гипертензии;
- беременности в дополнение к лечению гепарином.
При обструкции ствола легочной артерии и главных ее ветвей, когда развивается массивная ТЭЛА, если неэффективен тромболизис и другая интенсивная медикаментозная терапия, показана хирургическая эмболэктомия. Однако операция сопряжена с высокой летальностью (50%).
Диета

Диета 15 стол
- Эффективность: лечебный эффект через 2 недели
- Сроки: постоянно
- Стоимость продуктов: 1600-1800 рублей в неделю
Специальная диета при данном состоянии не предусмотрена. Больные могут придерживаться общего стола, если нет противопоказаний по основному заболеванию.
Профилактика
Профилактика инфаркта легкого заключается в профилактике тромбообразования и включает:
- ношение лечебного компрессионного трикотажа при варикозном расширении вен;
- активный образ жизни;
- лечебная гимнастика для нижних конечностей;
- лечение тромбофлебитов;
- применение антикоагулянтов при оперативных вмешательствах на брюшной и грудной полости, на органах малого таза;
- ранний подъем и активные движения после оперативных вмешательств;
- соблюдение сроков применения внутривенных катетеров, которые используют для инфузионной терапии.
Последствия и осложнения
При обширных инфарктах легкого возможны следующие осложнения:
- Кровохарканье и легочное кровотечение.
- Плеврит.
- Развитие ателектаза.
- Инфаркт-пневмония.
- Абсцесс легких.
- Эмпиема плевры (гной в плевральной полости).
- Сепсис.
- Отек легких.
- Гангрена легкого.
- Спонтанный пневмоторакс.
- Острая правожелудочковая недостаточность.
Однако эти осложнения встречаются редко. Если рассматривать последствия инфаркта легкого, то можно выделить: уплотнение участка легкого (фиброз), рубцевание, деструктивные изменения (гангрена), после чего остается полость в легком, лёгочную гипертензию, снижение сердечного выброса.
Прогноз
Исход и прогноз заболевания зависит от величины инфаркта и сопутствующих заболеваний. При своевременном и правильном лечении инфаркт легкого не опасен и представляет угрозы для жизни. Раннее начало лечения с проведением тромболизиса и инфузии антикоагулянтов улучшает прогноз. Риск смерти повышается, если лечение проводится неграмотно. Неблагоприятный исход отмечается при выраженной сердечной недостаточности у больного и при развитии разных осложнений (отек легких, пневмония, абсцедирование). К сожалению, диагноз «тромбоэмболии мелких ветвей легочной артерии» часто не устанавливается при жизни больного. У 5%–30% пациентов регистрируется смертельный исход при легочной эмболии. Риск фатальных случаев повышается при отсутствии лечения, рецидивах тромбоза, сопутствующих тяжелых заболеваниях больного.
Список источников
- Копица Н.П., Юхновский А. Ю. Трудности и особенности диагностики тромбоэмболии легочной артерии в практике кардиолога/Украинский терапевтический журнал, 2010, №2, с. 55–62.
- Лискина И. В., Загаба Л. М., Дорофеева С. И. Инфаркт легкого как хирургическая патология: морфология и дифференциальная диагностика/Патология, 2015, №1 (33), с. 102–107.
- Площенко Ю.А., Борощук В.А., Костенко В. В., Солощук М.А., Котлярова Н.А. Тромбоэмболия легочной артерии: анализ современных рекомендаций и возможности рутинной практики на основе клинического случая/Острые и неотложные состояния в практике врача, 2015, № 2, с. 17–26.
- Баешко А.А. Профилактика тромбоэмболии легочной артерии /А.А. Баешко, А.А. Радюкевич // Хирургия. - 2004. - № 12, - с. 67-73.
- Мальцева О.А., Харитонов М.А., Салухов В.В., Николаев А.В. ,Богомолов А.Б., Морозов С.Л., Шевелев А.А Сочетание инфаркта легкого у больного старческого возраста с нозокомиальной инфекцией, вызванной Klebsiella pneumoniae/Consilum medicum 2019,том 21, № 11, с. 76-79.




 Гепарин
Гепарин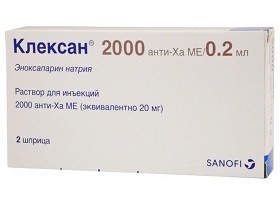 Клексан
Клексан Фраксипарин
Фраксипарин Фрагмин
Фрагмин Варфарин
Варфарин Стрептокиназа
Стрептокиназа Аспирин
Аспирин Трентал
Трентал Брилинта
Брилинта














Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...