Экстрасистолия
Общие сведения
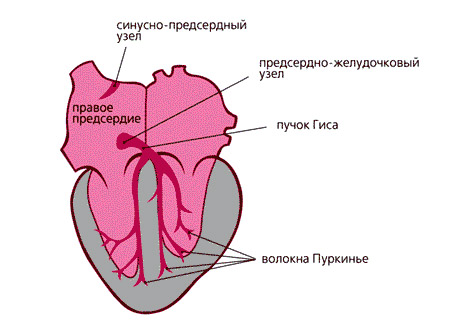
Главную роль в ритмичной работе сердца играет проводящая система сердца — это кардиомиоциты, организованные в два узла и пучок: синусно-предсердный узел, предсердно-желудочковый узел и предсердно-желудочковый пучок (волокна пучка Гисса и волокна Пуркинье, расположенные в области желудочков). Синусовый узел расположен в правом предсердии, он является водителем ритма сердца первого порядка, в нем генерируется импульс.
От него импульс распространяется на нижележащие отделы сердца: по кардиомиоцитам предсердий к предсердно-желудочковому узлу, затем к предсердно-желудочковому пучку. В ответ на импульс возникает сокращение сердца в строгом порядке: правое предсердие, левое предсердие, задержка в атриовентрикулярном узле, затем межжелудочковая перегородка и стенки желудочков. Возбуждение распространяется в одном направлении — из предсердий в желудочки, а рефрактерность (период не возбудимости участков сердечной мышцы) препятствует обратному его распространению.
Возбудимость — важнейшая особенность клеток сердца. Она обеспечивает движение волны деполяризации, от синусового узла к миокарду желудочков. Различные отделы проводящей системы также обладают автоматизмом и способны генерировать импульс. Синусовый узел в норме подавляет автоматию других отделов, поэтому он является водителем ритма сердца — это центр автоматии первого порядка. Тем не менее, в силу разных причин ритмичная работа сердца может нарушаться и возникают различные нарушения. Одним из которых является экстрасистолия. Это самое распространенное нарушение ритма сердца, которое диагностируется при различных заболеваниях (не только кардиологических) и у здоровых людей.
Эстрасистолия сердца, что это такое? Экстрасистолами называют преждевременные (внеочередные) сокращения сердца или его отделов. Преждевременное сокращение вызывается гетеротропным импульсом, который исходит не из синусового узла, а возникает в предсердиях, желудочках или атриовентрикулярном соединении. Если очаг повышенной активности локализуется желудочках, то возникает преждевременная деполяризация желудочков.
Преждевременная деполяризация желудочков, что это такое? Деполяризация означает возбуждение, которое распространяется по сердечной мышце и вызывает сокращение сердца в диастолу, когда сердце должно расслабляться и принять кровь. Так возникают желудочковые экстрасистолы и желудочковая тахикардия. Если эктопический очаг образуется в предсердии, возникает преждевременная деполяризация предсердий, которая проявляется не только предсердной экстрасистолией, но и синусовой и пароксизмальной тахикардией.
Если в норме за период длинной диастолы кровь успевает наполнить желудочки, то с увеличением частоты сокращений (при тахикардии) или в следствие внеочередного сокращения (при экстрасистолах) наполнение желудочков снижается и объем экстрасистолического выброса падает ниже нормы. Частые экстрасистолы (более 15 в минуту) приводят к заметному снижению минутного объема крови. Чем раньше появляется экстрасистола, тем меньший объем крови успевает наполнить желудочки и меньше экстрасистолический выброс. Прежде всего это отражается на коронарном кровотоке и мозговом кровообращении. Поэтому обнаружение экстрасистолии — это повод для обследования, установления ее причины и функционального состояния миокарда.
Патогенез
В патогенезе экстрасистолии имеют значение три механизма ее развития — это усиленный автоматизм, триггерная активность и повторный вход возбуждения (риентри). Усиленный автоматизм означает появление нового участка возбуждения в сердце, который может вызвать внеочередное сокращение его. Причиной усиления автоматизма являются нарушения электролитного обмена или ишемия миокарда.
При механизме риентри импульс совершает движение по замкнутому пути — волна возбуждения в миокарде возвращается к месту своего возникновения и снова повторяет движение. Это возникает в том случае, когда участки ткани, медленно проводящие возбуждение, прилегают к нормальной ткани. В этом случае создаются условия для повторного входа возбуждения.
При триггерной активности развивается следовое возбуждение в начале фазы покоя или в конце реполяризации (восстановление исходного потенциала). Это связано с нарушением трансмембранных ионных каналов. Причиной таких нарушений являются различные нарушения (электролитные, гипоксические или механические).
Согласно другой гипотезе, нарушение вегетативной и эндокринной регуляции вызывает дисфункцию синоатриального узла и одновременно активирует другие центры автоматизма, а также усиливает проведение импульса по атриовентрикулярному соединению и волокнам Гиса-Пуркинье. Клетки, расположенные в створках митрального клапана, при повышении уровня катехоламинов формируют автоматическую импульсацию, которая проводится на миокард предсердий. Клетки атриовентрикулярного соединения также становятся причиной возникновения суправентрикулярных аритмий.
Классификация
Экстрасистолию по локализации разделяют на:
- Желудочковую.
- Наджелудочковую (суправентрикулярную).
- Экстрасистолия из АV соединения.
По времени появления в период диастолы:
- Ранная.
- Средняя.
- Поздняя.
По форме:
- Мономорфные — форма всех экстрасистол на ЭКГ одинакова.
- Полиморфные — изменение формы экстрасистолических комплексов.
В практической работе основное значение имеет желудочковая экстрасистолия.
Желудочковая экстрасистолия
Данный вид экстрасистолии встречается у пациентов с ИБС, артериальной гипертензией, гипертрофией желудочков, кардиомиопатией, пролапсом митрального клапана. Часто возникает при гипоксемии и повышении активности симпатоадреналовой системы. Желудочковая экстрасистолия наблюдается у 64% больных после инфаркта миокарда и имеет большую распространенность среди мужчин. Причем распространенность заболевания увеличивается с возрастом. Отмечается связь возникновения экстрасистол со временем суток — в утренние часы чаще, чем во время сна.
Желудочковая экстрасистолия: что это такое, последствия
Желудочковые экстрасистолы что это? Это внеочередные сокращения, возникающие под влиянием импульсов, которые исходят из различных участков проводящей системы желудочков. Чаще всего источником их являются волокна Пуркинье и пучка Гиса. В большинстве случаев экстрасистолы неправильно чередуются с обычными сердечными сокращениями. Код по мкб-10 желудочковая экстрасистолия имеет I49.3 и шифруется как «Преждевременная деполяризация желудочков». Экстрасистолия без уточнения места исходящего импульса имеет код по мкб-10 I49.4 «Другая и неуточненная преждевременная деполяризация».
Опасность желудочковой экстрасистолии для человека представляют ее последствия — желудочковая тахикардия, которая может перейти в фибрилляцию желудочков (мерцания желудочков), а это является частой причиной внезапной сердечной смерти. Частые экстрасистолии вызывают недостаточность коронарного, почечного и церебрального кровообращения.
Желудочковую экстрасистолию классифицируют
По локализации:
- Правожелудочковая.
- Левожелудочковая.
По количеству очагов:
- Монотопная (имеется один источник импульсов).
- Политопная желудочковая экстрасистолия (наличие несколько источников импульсов).
По интервалу сцепления:
- Ранняя.
- Поздняя.
- Экстрасистолия R на Т.
По отношению к основному ритму:
- Тригеминия.
- Бигеминия.
- Квадрогеминия.
- Триплет.
- Куплет.
По частоте:
- Редкая — менее 5 в 1 минуту.
- Средняя — до 15 в 1 минуту.
- Частая желудочковая экстрасистолия — более 15 в 1 минуту.
По плотности:
- Одиночные экстрасистолии. Одиночная желудочковая экстрасистолия, что это такое? Это значит, что экстрасистолы возникают по одной на фоне нормального ритма.
- Парные — две экстрасистолы следуют друг за другом.
- Групповые (их называют еще залповые) — три и более экстрасистол, которые следуют друг за другом.
Три и более экстрасистолы, возникающие подряд, называют «пробежками» тахикардии или неустойчивой тахикардией. Такие эпизоды тахикардии продолжаются меньше 30 секунд. Для обозначения 3-5 экстрасистол, следующих друг за другом, используют термин «групповые» или «залповые» ЭС.
Частые экстрасистолы, парные, групповые и частые «пробежки» неустойчивой тахикардии иногда достигают степени непрерывной тахикардии, при этом 50-90% сокращений в сутки составляют экстрасистолические комплексы.
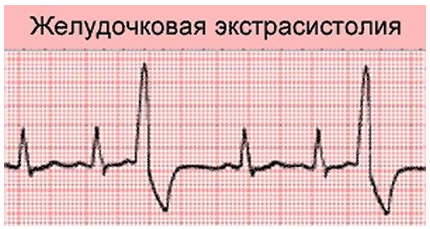
Желудочковая экстрасистолия на ЭКГ
- Сокращение предсердий отсутствует — на ЭКГ нет волны Р.
- Желудочковый комплекс изменен.
- После преждевременного сокращения — продолжительная пауза, которая после желудочковых экстрасистол самая длинная по сравнению с другими видами экстрасистол.
Одной из наиболее известных классификаций желудочковых аритмий является классификация экстрасистолии по Лауну-Вольфу 1971 г. Она рассматривает желудочковые экстрасистолии у больных с инфарктом миокарда.
Ранее считалось, что чем выше класс экстрасистолии, тем выше вероятность жизнеугрожающих аритмий (фибрилляции желудочков), но при изучении этого вопроса это положение не оправдалось.
Жизнеугрожающая желудочковая экстрасистолия всегда ассоциирована с кардиальной патологией, поэтому главной задачей является лечение основного заболевания.

Классификация желудочковых экстрасистол по Лауну была модифицирована в 1975 г и предлагает градацию желудочковых аритмий у пациентов без инфаркта миокарда.

С увеличением риска внезапной смерти связано возрастание класса экстрасистолий у пациентов с поражением сердца и уменьшением его насосной функции. Поэтому различают категории желудочковых экстрасистолий:
- Доброкачественные.
- Злокачественные.
- Потенциально злокачественные.
Доброкачественными считаются экстрасистолы у лиц без поражения сердца зависимо от их градации. Они не влияют на прогноз жизни. При доброкачественной желудочковой экстрасистолии лечение (антиаритмическая терапия) применяется только при выраженной симптоматике.
Потенциально злокачественные — желудочковые экстрасистолы с частотой больше 10 в минуту у пациентов с органическим заболеванием сердца и снижением сократительной способности левого желудочка.
Злокачественные — это пароксизмы тахикардии, периодические фибрилляции желудочков на фоне заболеваний сердца и функцией выброса желудочка меньше 40%. Таким образом, сочетание экстрасистолии высокой градации и снижение сократительности левого желудочка повышает риск смерти.
Наджелудочковая экстрасистолия
Наджелудочковая экстрасистолия: что это такое, последствия ее. Это преждевременные сокращения сердца, которые вызываются импульсами из эктопического очага, расположенного в предсердиях, АV соединении или в местах впадений легочных вен в предсердия. То есть, очаги импульсов могут быть разные, но расположены они выше разветвлений пучка Гиса, над желудочками сердца — отсюда и происходит название. Напомним, что желудочковые экстрасистолы происходят из очага, расположенного в разветвлении пучка Гисса. Синоним наджелудочковой экстрасистолии — суправентрикулярная экстрасистолия.
Если нарушения ритма вызваны эмоциями (имеют вегетативный характер), инфекциями, электролитными расстройствами, различными стимуляторами, среди которых можно назвать алкоголь, кофеинсодержащие напитки и препараты, наркотики, то они имеют преходящий характер. Но суправентрикулярная ЭС также может появиться на фоне поражений миокарда воспалительного, дистрофического, ишемического или склеротического характера. В данном случае экстрасистолы будут иметь стойкий характер, и их частота уменьшается только после лечения основного заболевания. У здорового человека тоже бывают наджелудочковые экстрасистолы, норма в сутки которых составляет до 200. Данная норма в сутки регистрируется только при проведении суточного мониторирования ЭКГ.
Одиночная наджелудочковая экстрасистолия (возникает по одной, редко и безсистемно) в клинике протекает бессимптомно. Частая ЭС может ощущаться как дискомфорт груди, комок в груди, замирание, волнение с последующей одышкой. Частые экстрасистолы могут ухудшить качество жизни человека.
Наджелудочковая экстрасистолия не связана с риском смерти, но множественные экстрасистолы, групповые и очень ранние (типа R на Т) могут быть предвестниками фибрилляции предсердий (мерцательная аритмия). Это наиболее серьезное последствие наджелудочковой экстрасистолии, развивающееся у больных с расширением предсердий. Лечение зависит от степени выраженности ЭС и жалоб больного. Если экстрасистолы возникают на фоне заболеваний сердца и имеются эхокардиографические признаки расширения левого предсердия, в таком случае показано медикаментозное лечение. Такое состояние часто отмечается у больных после 50 лет.
Предсердная экстрасистолия рассматривается как разновидность наджелудочковой экстрасистолии, когда аритмогенный очаг расположен в правом или левом предсердии. По данным холтеровского мониторинга в течение суток предсердные экстрасистолы наблюдаются у 60% здоровых лиц. Они протекают бессимптомно и не влияют на прогноз. При наличии предпосылок (поражения миокарда различного генеза) могут стать причиной наджелудочковой тахикардии и пароксизмальной наджелудочковой тахикардии.
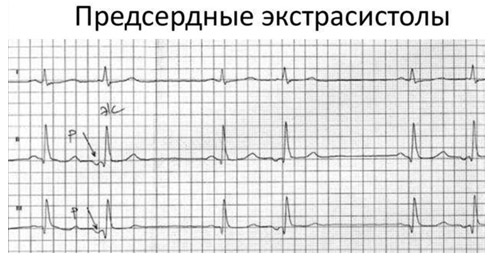
Предсердная экстрасистолия на ЭКГ
- Зубцы Р преждевременные.
- Всегда отличаются по форме от синусового зубца Р (деформированные).
- Изменена их полярность (отрицательные).
- Интервал PQ экстрасистолы нормальный или немного удлиненный.
- Неполная компенсаторная пауза после экстрасистолы.
Причины экстрасистолии
Кардиальные причины:
- Ишемическая болезнь сердца. Экстрасистолия служит ранним проявлением инфаркта миокарда, является проявлением кардиосклероза или отражает электрическую нестабильность в постинфарктной аневризме. Наджелужочковые ЭС тоже являются проявлением ИБС, однако в меньшей степени влияют на прогноз.
- Гипертрофическая кардиомиопатия. Желудочковая ЭС — самый ранний симптом гипертрофической кардиомиопатии и определяет прогноз. Суправентрикулярная экстрасистолия не характерна для этого заболевания.
- Дисплазия соединительной ткани сердца. При ней возникают аномальные хорды в желудочке, проходящие от стенки до межжелудочковой перегородки. Именно они являются аритмогенным субстратом для желудочковой экстрасистолии.
- Нейроциркуляторная дистония. Расстройства ритма и автоматизма при НЦД встречаются часто и отличаются разнообразием. У части пациентов обнаруживаются нарушения ритма в виде политопной экстрасистолии, пароксизмальной суправентрикулярной тахикардии и трепетания предсердий. Желудочковая и наджелудочковая экстрасистолии встречаются с одинаковой частотой. Данные нарушения ритма появляются в состоянии покоя или при эмоциональном напряжении. Характер экстрасистолий доброкачественный несмотря на то, что перебои в работе сердца и страх остановки его пугает многих пациентов, и они настаивают на лечении аритмии.
- Метаболические кардиомиопатии, в том числе алкогольная кардиомиопатия.
- Миокардит, включая инфекционный эндокардит и миокардит при аутоиммунных заболеваниях. Связь с инфекциями является характерным признаком миокардита. Экстрасистолии появляются волнообразно при обострениях миокардита. У больных выявляются антитела к вирусу Эпштейна–Барр, вирусам Коксаки, цитомегаловирусу, стрептококкам, фактор некроза опухоли (при иммунном миокардите). Отмечается умеренное расширение камер (иногда только предсердий) и незначительное снижение фракции выброса. Единственное проявление вялотекущего миокардита — экстрасистолы. Для уточнения диагноза вялотекущего миокардита проводится биопсия миокарда.
- Дилатационная кардиомиопатия. Для этого заболевания характерно сочетание желудочковой и наджелудочковой экстрасистолии, которая переходит в мерцательную аритмию.
- Врожденные и приобретенные (ревматические) пороки сердца. Желудочковая ЭС рано появляется при аортальных пороках. ЖЭС при митральных пороках свидетельствует об активном ревмокардите. Для митральных пороков (особенно стеноза) характерно появление на ранних этапах заболевания наджелудочковой ЭС, которая возникает из-за перегрузки правого желудочка.
- Рестриктивная кардиомиопатия сопровождается обоими видами ЭС в сочетании с блокадами. Амилоидоз протекает с рестриктивными изменениями и в форме поражения только предсердий с возникновением наджелудочковой ЭС и мерцательной аритмии.
- Гипертоническая болезнь. Тяжесть желудочковой ЭС коррелирует с выраженностью гипертрофии левого желудочка. Провоцирующим фактором ЭС может стать употребление калийнесберегающих диуретиков. Что касается наджелудочковой формы, то она менее характерна.
- Пролапс митрального клапана. ЖЭС чаще возникает при миксоматозной дегенерации клапана, а НЖЭС — на фоне митральной регургитации выраженной степени.
- Хроническое легочное сердце. При этом заболевании появляются наджелудочковые экстрасистолы и правожелудочковые.
- «Сердце спортсмена». Экстрасистолия и спорт довольно частые сочетания. Различные нарушения ритма и проводимости развиваются на фоне гипертрофии миокарда при неадекватном кровоснабжении. При впервые выявленной редкой ЖЭ и отсутствии патологии сердца разрешен спорт любого вида. Спортсменам с частыми желудочковыми экстрасистолами рекомендуется радиочастотная абляция очага аритмии. После проведения операции проводится обследование через 2 месяца, включающее ЭКГ, ЭХО-КГ, холтеровское мониторирование, стресс-тест. При отсутствии рецидива экстрасистолии и других нарушений ритма разрешаются все виды спорта.
- Травмы сердца.
Экстракардиальные причины:
- Нарушения электролитного баланса (гипокалиемия, гипомагниемия или гиперкальциемия). Длительная гипомагниемия связана с высокой частотой развития желудочковых экстрасистол и фибрилляции желудочков. У пациентов с гипомагниемией повышается летальность. Препараты магния используются как антиаритмические средства, которые сочетают свойства противоаритмических препаратов I и IV классов. Кроме того, магний предотвращает потерю клеткой калия.
- Передозировка сердечных гликозидов (они провоцируют оба вида экстрасистол), трициклических антидепрессантов, Кавинтона, Ноотропила, Эуфиллина, Амитриптилина, Флуоксетина, тиазидных и петлевых диуретиков, гормональных контрацептивов.
- Прием наркотических препаратов.
- Применение анестетиков.
- Прием антиаритмических средств IA, IС, III класса.
- Гипертиреоз. У пациентов с ЭС обязательно проводится скрининг гормонов щитовидной железы.
- Анемия. На фоне повышения гемоглобина течение экстрасистолии улучшается.
- Язвенная болезнь желудка длительно не рубцующаяся. В большем проценте случаев встречается предсердная экстрасистолия, но может быть и желудочковая. Экстрасистолия у больных с язвенной болезнью возникает чаще в ночное время и на фоне брадикардии. Эффективным препаратом в данной ситуации является Аллапинин.
- Инфекция.
- Стресс.
- Неврозы. При этом состоянии экстрасистолы сопровождаются страхом, паникой, повышенной тревожностью, которые очень слабо компенсируются самоуспокоением и нуждаются в медикаментозной коррекции. При нервозах экстрасистолы первых двух классов по классификации Лауна, потому нужно заниматься лечением невроза, а не сердца.
- Злоупотребление алкогольными напитками, чаем, кофе, интенсивное курение.
Все вышеперечисленные факторы можно разделить на три группы. Cуществует разделение экстрасистолий в зависимости от этиологических факторов:
- Функциональные. Сюда относятся нарушения ритма психогенного происхождения, связанные с химическими воздействиями, стрессом, употреблением алкоголя, наркотиков, кофе и чая. Функциональная экстрасистолия возникает при вегетососудистой дистонии, остеохондрозе, неврозах. Также встречаются случаи развития экстрасистолии у женщин во время месячных.
- Органические. Данная группа экстрасистолий развивается на фоне различных поражений миокарда: миокардит, кардиосклероз, инфаркт миокарда, ИБС, перикардит, пороки сердца, саркоидоз, гемохроматоз, амилоидоз, состояние после оперативного лечения на сердце, «сердце спортсмена».
- Токсические. Они обусловлены токсическим воздействием некоторых лекарственных препаратов, гормонов щитовидной железы при тиреотоксикозе, токсинов при инфекционных заболеваниях.
Экстрасистолия: форум людей, страдающих ею
Все вышеперечисленные причины подтверждаются в теме «экстрасистолия, форум». Чаще всего встречаются отзывы о появлении экстрасистол при вегетососудистой дистонии и неврозах. Психологические причины появления экстрасистолий — мнительность, страхи, тревожность. В таких случаях пациенты обращались к психотерапевту и психиатру, а прием седативных средств (Вамелан, Беллатаминал) или длительный прием антидепрессантов давал положительный результат.
Очень часто экстрасистолы были связаны с грыжей пищеводного отверстия диафрагмы. У пациентов отмечалась их связь с приемом большого количества пищи, в положении лежа или сидя. Ограничение пищи в объеме, особенно на ночь, было результативным. Часто встречаются сообщения о том, что прием препаратов магния (Магне В6, Магнерот), боярышника помогал уменьшить количество экстрасистол и они становились менее ощутимыми для пациентов.
Симптомы экстрасистолии
Симптомы экстрасистолии желудочковой более выражены, чем при наджелудочковой. Типичными жалобами являются перебои в работе сердца, чувство замирания или остановки сердца, усиленное сокращение его и учащенные сердцебиения после предыдущего замирания. У некоторых пациентов возникает головокружение, боль в груди и выраженная усталость. Может отмечаться пульсация шейных вен, которая возникает в систоле предсердий.
Одиночные желудочковые экстрасистолы — что это и как они проявляются? Это значит, что экстрасистолы возникают по одной среди нормальных сердечных сокращений. Чаще всего они не проявляют себя, и пациент их не ощущает. Многие пациенты ощущают перебои в работе сердца только в первые дни появления экстрасистол, а потом привыкают и не акцентируют на них внимания.
Такие симптомы как «сильный удар» и «остановка сердца» связаны с увеличившимся ударным объемом, который выбрасывается после экстрасистолы первым нормальным сокращением и длительной компенсаторной паузой. Эти симптомы больные описывают как «переворачивание сердца» и «замирание».
При частых групповых экстрасистолах пациенты ощущают сердцебиение или трепетание сердца. Ощущение волны от сердца к голове и прилив крови к шее связаны с кровотоком из правого предсердия к венам шеи при одновременном сокращении предсердий и желудочков. Боли в области сердца отмечаются редко в виде короткой неопределенной болезненности и связаны с раздражением рецепторов при переполнении желудочков во время компенсаторной паузы.
У некоторых больных появляются симптомы, которые свидетельствуют об ишемии головного мозга: головокружение, тошнота, шаткость при ходьбе. В какой-то степени эти симптомы могут быть обусловлены и невротическими факторами, поскольку общая симптоматика при аритмии является проявлением вегетативных нарушений.
Анализы и диагностика
Клинические и биохимические обследования:
- Клинический анализ крови.
- При подозрении на миокардит исследуются воспалительные маркеры (уровень СРБ), сердечные тропонины (TnI, TnT), натрийуретический пептид (BNP), кардиальные аутоантитела.
- Уровень электролитов крови.
- Исследование гормонов щитовидной железы.
Инструментальные исследования
- ЭКГ. Примеры ЭКГ основных видов (желудочковой и предсердной) были приведены выше. Предсердная экстрасистолия труднее диагностируется, если у пациента широкий комплекс QRS (похож на блокаду пучка Гиса), ранняя наджелудочковая ЭС (накладывается зубец Р на предыдущий Т и трудно идентифицировать зубец Р) или блокированная наджелудочковая ЭС (зубец Р не проводится на желудочки). Еще большие трудности представляют сложные нарушения ритма. Например, политопная экстрасистолия. При ней экстрасистолы генерируются несколькими источниками в сердце, которые локализуются в разных участках. На ЭКГ появляются экстрасистолы, которые имеют различную форму, различную длительность компенсаторных пауз, непостоянный предэкстрасистолический интервал. Если в дальнейшем возбуждение идет по одному пути, то экстрасистолы будут иметь одинаковую форму — это политопная мономорфная форма. Политопные полиморфные экстрасистолы возникают при разных направлениях импульсов. Этот вид аритмии говорит о серьезном поражении миокарда, выраженном электролитном дисбалансе и изменениях гормонального фона.
- Холтеровское мониторирование. Оценивает изменения сердечного ритма за сутки. Проводимое повторно холтеровское мониторирование на фоне лечения позволяет оценить его эффективность. ХМ проводится при наличии редких экстрасистол, которые не фиксируются при стандартном электрокардиографическом исследовании. Самое главное при исследовании — определить количество ЭС за сутки. Допустимо не более 30 ЭС в час.
- Пробы с физической нагрузкой. Тредмил-тест — исследование с нагрузкой на беговой дорожке с записью ЭКГ в реальном времени. Исследуемый идет по движущейся дорожке и нагрузка (скорость движения и угол подъема) изменяется каждые 3 минуты. Перед исследованием и во время него контролируется давление и электрокардиограмма. Исследование прекращается при появлении жалоб у пациента. При проведении пробы с нагрузкой имеет значение возникновение парных ЖЭС при частоте сердечных сокращений меньше 130 в минуту в сочетании с «ишемическим» ST. Если экстрасистолы возникают после нагрузки, то это указывает на их ишемическую этиологию.
- Эхокардиография. Изучаются размеры камер, структурные изменения сердца, оценивается состояние миокарда и гемодинамика, выявляются признаки аритмогенной его дисфункции, изменения гемодинамики во время экстрасистол.
- Магнитно-резонансная томография сердца. Осмотр и оценка функции правого и левого желудочков, выявление фиброзных, рубцовых изменений миокарда, участков отека, липоматоза.
- Электрофизиологическое исследование (ЭФИ). Оно проводится перед хирургическим вмешательством для уточнения расположения очага патологических импульсов.
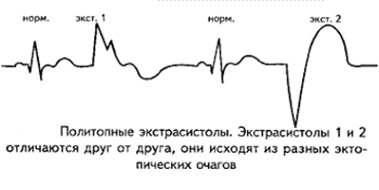
Политопная экстрасистолия
Лечение экстрасистолии
Как лечить экстрасистолию? Прежде всего нужно знать, что наличие экстрасистолии — это не показание для назначения противоаритмических препаратов. Бессимптомные и малосимптомные экстрасистолы не нуждаются в проведении лечения при отсутствии сердечной патологии. Это функциональная экстрасистолия, к которой склонны люди с вегетососудистой дистонией. Что нужно делать в таком случае?
Изменение образа жизни относится к важным этапам лечения экстрасистолии. Больной должен вести здоровый образ жизни:
- Исключить прием алкоголя и курение, ввести пешие прогулки на свежем воздухе.
- Устранить потенциальные факторы, которые вызывают аритмию — крепкий чай, кофе. Если возникает экстрасистолия после еды, нужно пронаблюдать, после какой пищи это происходит и исключить ее. Однако у многих экстрасистолы возникают после еды обильной и с употреблением алкоголя.
- Исключить психоэмоциональное напряжение и стрессы, которые у многих пациентов являются факторами, провоцирующими появление экстрасистол.
- Ввести в рацион продукты, богатые магнием и калием: изюм, крупы, цитрусовые, листовой салат, хурма, курага, отруби, чернослив.
Таким больным показано проведение эхокардиографии для выявления структурных изменений и наблюдения за функцией левого желудочка. Во всех случаях нарушения ритма больные должны обследоваться для исключения метаболических, гормональных, электролитных, нарушений и симпатических влияний.
При выявленном тиреотоксикозе, миокардите проводится лечение основного заболевания. Коррекция аритмий при электолитных нарушениях заключается в назначении препаратов калия и магния. При преобладающем влиянии симпатической нервной системы рекомендуется бета-адреноблокаторы.
Показания для лечения экстрасистолии:
- Субъективная непереносимость ощущений нарушения ритма.
- Частые групповые экстрасистолы, которые вызывают нарушение гемодинамики. Прогностически неблагоприятной считается наджелудочковая ЭС более 1-1,5 тыс. в сутки на фоне органического поражения сердца и с дилатацией предсердий.
- Злокачественная желудочковая ЭС с частотой 10-100/ч на фоне заболевания сердца, с обмороками, пароксизмами тахикардии или остановкой сердца.
- Потенциально злокачественная — угроза развития фибрилляции желудочков.
- Выявление при повторной эхокардиографии ухудшения показателей (снижение выброса, расширение левого желудочка).
- Независимо от переносимости частая экстрасистолия (больше 1,5-2 тыс. в сутки), которая сочетается со снижением сократимости миокарда.
Лечение экстрасистолии в домашних условиях заключается в приеме противоаритмических препаратов. Подбор препарата лучше делать в условиях стационара, поскольку это проводят методом проб и ошибок: больному последовательно (по 3-5 дней) назначаются препараты в средних суточных дозах и оценивается их эффект по состоянию больного и данным ЭКГ. Подобранный препарат пациент принимает в домашних условиях и периодически является на контрольное ЭКГ исследование. Для оценки противоаритмического эффекта амиодарона иногда требуется несколько недель.
Антиаритмические препараты при экстрасистолии
Применяются препараты разных групп:
- I класс — блокаторы натриевых каналов: Хинидин дурулес, Аллапинин, Этацизин, Ритмонорм, Аймалин, Ритмилен, Новокаинамид, Пульснорма, Этмозин. Эти препараты обладают одинаковой эффективностью. В неотложных состояниях используют внутривенное введение Новокаинамида. Все представители I класса антиаритмических препаратов влияют на увеличение смертности больных при органическом поражении сердца.
- II класс — это β-адреноблокаторы, которые уменьшают симпатическое влияние на сердце. Наиболее эффективны при аритмиях, которые связанны с психоэмоциональным напряжением и физической нагрузкой. Препараты Пропранолол, Коргард, Атенолол, Тразикор, Вискен, Корданум.
- III класс — блокаторы калиевых каналов. Препараты, увеличивающие продолжительность потенциала действия кардиомиоцитов. Кордарон (действующее вещество амиодарон) и Соталол (дополнительно имеет свойства бета-адреноблокатора).
- IV класс — блокаторы кальциевых каналов: Верапамил, Лекоптин, Изоптин, Фаликард.
 Амиодарон сочетает в себе свойства препаратов всех четырех классов и стал препаратом выбора в терапии всех аритмий, в том числе наджелудочковых и желудочковых экстрасистолий. По мнению кардиологов, этот препарат единственный, назначение которого безопасно у больных с поражением сердца и при сердечной недостаточности. При острой сердечной недостаточности и декомпенсации хронической СН при синусовой тахикардии и мерцательной аритмии амиодароном можно добиться улучшения гемодинамики и урежения ЧСС.
Амиодарон сочетает в себе свойства препаратов всех четырех классов и стал препаратом выбора в терапии всех аритмий, в том числе наджелудочковых и желудочковых экстрасистолий. По мнению кардиологов, этот препарат единственный, назначение которого безопасно у больных с поражением сердца и при сердечной недостаточности. При острой сердечной недостаточности и декомпенсации хронической СН при синусовой тахикардии и мерцательной аритмии амиодароном можно добиться улучшения гемодинамики и урежения ЧСС.
Распространенная схема лечения амиодароном: первая неделя — 600 мг/сут (3 таблетки в день) потом 400 мг/сут (2 таблетки в день), поддерживающая доза — 200 мг (принимается длительно). Поддерживающими дозами могут быть 100 мг или 50 мг в сутки. Критерий эффективности — исчезновение перебоев, уменьшение количества экстрасистол и улучшение самочувствия.
Недостаток амиодарона — при длительном приеме возникают побочные эффекты (мышечная слабость, изменение цвета кожи, фотосенсибилизация, тремор, нейропатии, повышение трансаминаз). Эти побочные реакции обратимы и после отмены/уменьшения дозы исчезают.
Многие кардиологи начинают подбор препаратов с β-адреноблокаторов. У больных с заболеваниями сердца препараты выбора — это амиодарон + β-блокатор в комбинации. У больных без поражения сердца, кроме этой комбинации применяют препараты I класса. Таким образом, амиодарон назначается при любом варианте экстрасистолии, в остальном имеются некоторые особенности лечения.
Желудочковая экстрасистолия: лечение
- При желудочковых ЭС доброкачественных и потенциально злокачественных лечение начинают, с препаратов I класса (их эффективность меньше, чем у амиодарона) и β- адреноблокаторов.
- При их неэффективности — III группа препаратов Кордарон (амиодарон) или Соталол. Применение амиодарона достаточно эффективно при всех наджелудочковых и желудочковых аритмиях. Эффективность препарата достигает 80% при аритмиях, которые не поддаются лечению всеми остальными антиаритмиками. Соталол также эффективный и безопасный, используется при лечении парных, одиночных и групповых желудочковых ЭС. Препараты III класса одинаково эффективны при наджелудочковых и желудочковых экстрасистолах, но при изолированной экстрасистолии не назначаются. Из-за их проаритмогенного эффекта (усиление аритмии или появление новых нарушений ритма) они применяются при неэффективности других препаратов.
- Иногда применяют Новокаинамид — эффективность высокая, но режим дозирования в таблетках неудобен.
- При злокачественных и потенциально злокачественных желудочковых ЭС (при перенесенном инфаркте) предпочтительным является использование Амиодарона или Соталекса (Соталол). Последний используется в случаях, когда амиодарон неэффективен. Эффективность амиодарона в устранении желудочковых экстрасистол достигает 90-95%, а Соталекса 75%.
- При тиреотоксикозе, ИБС и гипертонической болезни обосновано назначение β -блокаторов.
- При гипертрофической кардиомиопатии с нарушениями ритма — антагонистов Са.
- При дигиталисной экстрасистолии эффективен Дифенин.
- При желудочковой ЭС в остром периоде инфаркта миокарда — Лидокаин.
- У больных с сердечной недостаточностью уменьшение экстрасистол отмечается при приеме Верошпирона и ингибиторов АПФ.
- При тиреоидной дисфункции, развившейся на фоне приема Амиодарона переходят на прием антиаритмиков I класса, хотя их эффективность существенно меньше. В данном случае препараты I класса наиболее эффективны и безопасны.
- При эффективности монотерапии используются комбинации Соталола и Аллапинина (в меньших дозах, чем при монотерапии, комбинации Аллапинина и β-блокатора или антагониста кальция).
- Хинидин не должен назначаться при желудочковой экстрасистолии.
Наджелудочковая экстрасистолия: лечение
При отборе для лечения пациентов с наджелудочковой экстрасистолией, они делятся на три группы:
- Без патологии сердца, наличие экстрасистолии функционального вегетативного характера.
- Наличие сердечной патологии (кардиопатии, пороки, ИБС, миокардистрофии) без дилатации левого предсердия.
- Наличие сердечной патологии и дилатации левого предсердия больше 4 см. У таких больных есть риск развития мерцательной аритмии.
Всем пациентам без исключения даются общие рекомендации: ограничение курения, исключение алкоголя, уменьшение потребления кофе и крепкого чая. Также важно нормализовать сон — при необходимости использовать небольшие дозы Клоназепама.
- Если пациентов первой группы экстрасистолы не беспокоят, ограничиваются общими рекомендациями и разъяснениями о неопасности для здоровья таких нарушений. При наличии у лиц этой группы экстрасистол более 1000 в сутки или значительно меньше, но с плохой переносимостью, или если возраст пациентов более 50 лет, то необходимо проводить лечение. Назначаются антагонисты кальция (Верапамил, Дилтиазем) или β-адреноблокаторы. При НЖЭС эффективны именно эти группы препаратов. Начинают лечение с половинных доз, а при необходимости постепенно увеличивают. Назначается один из препаратов β-адреноблокаторов: Анаприлин, Метопролол, Бисопролол, Бетаксолол, Соталол, Небилет. Если экстрасистолы появляются в одно и тоже время, используют однократное назначение препарата в это время. Верапамил рекомндован при сочетании экстрасистол и бронхиальной астмы. При отсутствии эффекта от данных препаратов переходят на половинные дозы препаратов I класса (Пропафенон, Аллапинин, Хинидин дурулес). При их неэффективности переходят на Амиодарон или Соталол.
- Лечение больных 2-ой группы проводится по такой же схеме, но большими дозами. В комплексное лечение вводят также Триметазидин, Магнерот, Рибоксин, Панангин. Если нужно быстро достичь эффекта, амиодарон назначается без апробации других препаратов.
- Пациентам 3-ей группы начинают лечение с амиодарона 400-600 мг в сутки, Соталола или Пропафенона. Пациентам этой группы нужно принимать препараты постоянно. Используют также ингибиторы АПФ и Триметазидин.
- Больным с НЖЭС на фоне брадикардии рекомендуется назначение Ритмодан, Хинидин-дурулеса или Аллапинина. Дополнительно можно назначать препараты, учащающие сердечный ритм: Беллоид, Теопек (теофиллин), Нифедипин. При возникновении ЭС на фоне ночной брадикардии препараты принимают на ночь.
Пациенты первой-второй групп после 2-3 недель приема препарата могут снижать дозировку и полностью отменять препарат. Также отменяется препарат при волнообразном течении наджелудочковой ЭС в периоды ремиссии. Если ЭКС снова появляются, прием препаратов возобновляют.
Экстрасистолии, вызванные дисбалансом электролитов
Антиаритмическая активность препаратов магния обусловлена тем, что он является антагонистом кальция, а также обладает мембраностабилизирующим свойством, которое оказывают антиаритмики I класса (препятствует потере калия), кроме того, подавляет симпатические влияния.
Противоаритмический эффект магния проявляется через 3 недели и на 12% снижает количество желудочковых экстрасистол, а общее количество — на 60-70%. В кардиологической практике применяется Магнерот, который содержит магний и оротовую кислоту. Она участвует в обмене веществ и способствует росту клеток. Обычный режим приема препарата: 1-я неделя по 2 таблетки 3 раза в день, а затем по 1 таблетке 3 раза. Препарат можно применять длительное время, он хорошо переносится и не вызывает побочных эффектов. У больных с запорами нормализуется стул.
Остальные группы препаратов применяются как вспомогательные:
- Антигипоксанты. Способствуют лучшему усвоению организмом кислорода и повышают устойчивость к гипоксии. Из антигипоксантов в кардиологии используется Актовегин.
- Антиоксиданты. Обрывают реакции свободнорадикального окисления липидов, разрушают молекулы перекисей, уплотняют структуры мембран. Из препаратов широко импользуются Эмоксипин и Мексидол.
- Цитопротекторы. Прием Триметазидина снижает частоту экстрасистолии и эпизоды ишемической депрессии ST. На российском рынке доступен Предуктал, Триметазид, Триметазидин, Римекор.
Доктора
Лекарства
- Противоаритмические препараты: Пропранолол, Пропафенон, Аллапенин, Амиодарон, Соталол, Хинидин дурулес, Аллапинин, Этацизин, Ритмонорм, Аймалин, Ритмилен, Новокаинамид, Пульснорма, Этмозин.
- Бета-адреноблокаторы: Пропранолол, Коргард, Атенолол, Тразикор, Вискен, Корданум.
- Препараты магния и калия: Магнерот, Панангин.
- Антиоксиданты и цитопротекторы: Эмоксипин, Мексидол, Предуктал, Триметазид, Триметазидин, Римекор.
Процедуры и операции
Недостаточная эффективность консервативного лечения является показанием для хирургических методик. Как избавиться от экстрасистолии навсегда? Вариантом радикального лечения экстрасистолии является радиочастотная абляция очага эктопии. Она рекомендуется во всех случаях ЭС с частой 10 тысяч в сутки и более.
Радиочастотная аблация при наджелудочковой тахикардии — метод лечения первой линии. При аритмогенной дисплазии правого желудочка оперативное вмешательство должно быть ранним, поскольку с купированием аритмии останавливается жировая дистрофия миокарда. Если не выполнить операцию вовремя, на поздних стадиях возможна только трансплантация сердца. Необходимость в назначении противоаритмических препаратов после аблации может сохраниться, но эффективность их становится выше, чем до операции. В некоторых случаях пациентам удается отказаться от препаратов после аблации через 4-12 месяцев.
Для выявления аритмогенных очагов в ходе операции проводится электрофизиологическое исследование. Под местным обезболиванием катетеризируются магистральные сосуды. Потом катетеры (для диагностики) и аблационный электрод (для прижигания очага) вводятся в сердце. Процедура чаще безболезненна, но иногда больной ощущает дискомфорт в области сердца. Общий наркоз применяется при аблации сложных аритмий, к которым относятся желудочковые аритмии и фибрилляция предсердий.
Если имеется высокий риск угрожающих нарушений ритма (желудочковая тахикардия или фибрилляции желудочков) больным имплантируют кардиовертер-дефибриллятор. При экстрасистолии у больных с брадикардией имплантируется постоянный водитель ритма.
Лечение экстрасистолии народными средствами
Лечение народными средствами может применяться только в комплексе с медикаментозным. Полезными будут растения, овощи и фрукты, оказывающие седативное, противосклеротическое действие, содержащие калий и магний, снижающие свертываемость крови. Это может быть ирга, малина, цветы тысячелистника, плоды боярышника, смородина, абрикос, орехи, курага, изюм, слива, огурцы, арбуз, виноград, дыня, капуста, картофель, петрушка, ботва овощей, фасоль, свекла, яблоки, корень валерьяны, трава мелисы.
Растительные диуретики: цветки василька, кукурузные рыльца, лист толокнянки, лист брусники и березы. Восполнение потерь калия: листья березы, трава петрушки и грыжника, сок абрикосовый, айвовый, персиковый.
Следующие травы токсичны, поэтому применять их нужно с осторожностью. Однако, в этом нет необходимости, поскольку на их основе готовятся официальные препараты:
- трава аконита (препарат Аллапинин);
- кора хинного дерева (Хинидина сульфат);
- корни раувольфии змеиной (препарат Аймалин).
Экстрасистолия у детей
Появление экстрасистолий у детей являются следствием:
- гипоксии миокарда;
- гормонального и электролитного дисбаланса;
- нейровегетативных нарушений;
- воспалительных повреждений миокарда;
- анатомических повреждений миокарда;
- возникают без очевидных причин (идиопатические, встречаются в большинстве педиатрических случаев).
Частота встречаемости идиопатической экстрасистолии зависит от возраста. Единичные желудочковые экстрасистолы выявляются у 23% здоровых новорожденных. Частота встречаемости снижается до 10% у детей дошкольного возраста и школьников, затем вновь возрастает до исходных цифр у подростков.
Левожелудочковая экстрасистолия часто у детей имеет доброкачественное течение и самостоятельно разрешается с возрастом. Течение правожелудочковой экстрасистолии тоже благоприятно, но может являться следствием аритмогенной дисплазии правого желудочка.
Экстрасистолия у детей в 80% развивается на фоне нейровегетативных нарушений. Они могут не ощущать их или жаловаться на «замирания» сердца и неприятные ощущения. По характеру экстрасистолы чаще всего одиночные и непостоянные. Они регистрируются большей частью в положении лежа, а уменьшаются в положении стоя или после нагрузки. Частые и групповые экстрасистолы и сочетание их с прочими изменениями на ЭКГ имеют более серьезные причины и не очень благоприятный прогноз. Но и в этом случае вегетативная нервная система тоже имеет большое значение. Дети с экстрасистолией не нуждаются в неотложном лечении.
Решение о начале лечения принимается у детей с частой желудочковой экстрасистолией. Оно зависит от сопутствующей патологии сердца, возраста ребенка и гемодинамических нарушений, которые вызывают экстрасистолы. Но в любом случае проводится лечение основного заболевания.
- Идиопатические ЖЭ, учитывая их доброкачественное течение, чаще всего лечения не требуют.
- У детей с редкими экстрасистолами и хорошей их переносимостью проводится только комплексное обследование.
- Детям с частыми желудочковыми экстрасистолами, протекающими бессимптомно, при нормальной сократительной функции миокарда медикаментозное лечение также не проводится. В отдельных случаях с частой или полиморфной экстрасистолией назначаются бета-блокаторы или блокаторы кальциевых каналов, но постоянный их прием не рекомендуется.
- При частой желудочковой эктопии, наличии жалоб и развитии аритмогенной дисфункции миокарда решается вопрос о назначении бета-блокаторов или проведении аблации.
- При частой или полиморфной желудочковой экстрасистолии и неэффективности бета-блокаторов/блокаторов кальциевых каналов применяются антиаритмические средства I или III класса.
Экстрасистолия при беременности
При беременности одним из частых нарушений ритма сердца является экстрасистолия. У половины беременных она возникает без изменений сердца, эндокринной системы или желудочно-кишечного тракта. При беременности происходит изменение функции щитовидной железы, поэтому в первую очередь исключается эта причина. Среди других причин экстрасистолии у беременных следует отметить:
- изменение гемодинамики, возникшие в этот физиологический период у женщин;
- электролитный дисбаланс (гипомагниемия и гипокалиемия);
- гормональные изменения (повышение уровня прогестерона);
- нейроциркуляторная дистония;
- перенесенный ранее миокардит;
- кардиомиопатии;
- пороки сердца;
- эмоциональное возбуждение;
- злоупотребление кофе и крепким чаем;
- употребление алкоголя и курение;
- злоупотребление острой пищей;
- переедание.
Чаще всего у женщин в этот период регистрируются суправентрикулярные экстрасистолии (67%), потом следуют желудочковые (до 59%). Суправентрикулярные ЭС — частая находка при обычном плановом обследовании и регистрируется у здоровых женщин. Как раз для них характерны провоцирующие факторы, такие как стресс, инфекция, переутомление, курение, злоупотребление кофеинсодержащими продуктами и продуктами, вызывающими газообразование.
Желудочковые экстрасистолы либо впервые появляются, либо возрастает их частота при патологии беременности и при нормально протекающей.
Если аритмия не является угрозой для жизни женщины, то назначения противоаритмических препаратов избегают. Бессимптомные экстрасистолии не нуждаются в коррекции медикаментами, а лечение начинают с устранения провоцирующих факторов (эмоциональное и физическое перенапряжение, курение, употребление кофе и алкоголя).
Если все же возникает необходимость в назначении лекарственных препаратов, то подходы к лечению такие же, как у небеременных. При этом строго учитывается возможное влияние препарата на плод, течение беременности и родов.
Препаратами выбора при беременности являются блокаторы кальциевых каналов (Верапамил) и бета-адреноблокаторы (Бисопролол, Эгилок, Пропранолол). Чем в более позднем строке назначаются медикаменты, тем меньше риск их влияния на состояние плода и течение беременности. Так, есть сообщения о замедлении развития плода при приеме Атенолола и Пропранолола в I триместре, а назначение их во II триместре считается безопасным. Наиболее часто беременным при частой желудочковой экстрасистолии назначается Бисопролол. Этот препарат при исследованиях на животных не имел тератогенного действия.
Диета

Диета 10-й стол
- Эффективность: лечебный эффект через 1 месяц
- Сроки: постоянно
- Стоимость продуктов: 1700-1850 руб. в неделю

Диета при аритмии сердца
- Эффективность: лечебный эффект через 30 дней
- Сроки: постоянно
- Стоимость продуктов: 1700-1800 руб. в неделю
Питание пациентов зависит от основного заболевания на фоне которого развилась экстрасистолия.
- При всех заболеваниях сердечно-сосудистой системы базовым является Стол №10 с ограничением жиров животного происхождения и соли. Можно воспользоваться Диетой при аритмиях сердца или Диетой при сердечной недостаточности.
- При тиреотоксикозе больным показана Диета при гипертиреозе.
- Если причиной экстрасистол явилась анемия — Диета при низком гемоглобине.
Во всех случаях рекомендуется прием пищи небольшими порциями, поскольку большой объем употребленной пищи может стать провоцирующим фактором. Последний прием пищи должен быть самым легким и за 3 часа до сна. Во-вторых, из рациона исключаются кофеин содержащие продукты, повышающие газообразование (бобовые, большое количество хлеба и сдобной выпечки, виноград, изюм, напитки с газом, квас), алкоголь, острые блюда. Каждый больной, наблюдая за своим состоянием, может определить те продукты, которые именно у него вызывают ЭС.
Питание должно быть рациональным и сбалансированным по основным нутриентам. С учетом сердечно-сосудистой патологии овощи и фрукты должны преобладать в рационе. Также полезно ввести в него продукты богатые магнием (кунжут, мак, кешью, миндаль, лесной орех, гречневая и овсяная крупа, нешлифованный рис, свекла) и калием (абрикосы, персики, курага, умеренное количество изюма), чтобы не было вздутия — орехи, шпинат, вяленые помидоры, чернослив, мед, перга, картофель, арбузы, бананы, дыня, говядина, рыба.
Профилактика
Основной метод профилактики — своевременное лечение сердечно-сосудистых заболеваний. Пациентам с кардиальной патологией важно регулярное наблюдение (с обязательным проведением ЭКГ, холтеровского мониторирования, стресс-теста). При этом необходимо определить влияние вегетативной нервной системы на сердечно-сосудистую систему, оценить психоэмоциональное состояние, условия труда и вредные привычки.
Последствия и осложнения
Кроме неприятных субъективных ощущений, после экстрасистолии отмечается нестойкое восстановление функции синусового узла, а сами экстрасистолы могут вызывать нарушения гемодинамики. Эти нарушения зависят от степени преждевременности экстрасистол, их локализации и частоты, а самое главное — от состояния сердца. Короткий интервал R—R не дает качественного наполнения кровью в диастолу.
При очень ранних желудочковых ЭС объем крови и сила сокращения желудочков малы настолько, выброс крови очень маленький (систолы становятся малоэффективными). Частые экстрасистолы значительно уменьшают минутный объем сердца, коронарный и мозговой кровоток, нередко выпадает пульс (дефицит пульса). У больных ИБС во время двойных ЭС возникает стенокардия. Больные с атеросклерозом сосудов головного мозга могут жаловаться на выраженную слабость и головокружение. При редких экстрасистолах очень заметных изменений объема выброса крови не происходит.
Можно выделить основные последствия желудочковой экстрасистолии:
- Выраженная гипертрофия левого желудочка.
- Значительное уменьшение фракции выброса левого желудочка.
- Риск перехода в трепетание или на фибрилляцию желудочков.
- Основное осложнение злокачественной желудочковой ЭС — внезапная смерть.
Последствия наджелудочковой экстрасистолии:
- Увеличение полостей сердца (развивается аритмогенная кардиомиопатия).
- Развитие суправентрикулярной тахикардии. Она характеризуется учащенной сердечной деятельностью (во время приступа ЧСС достигает 220-250 ударов в минуту), которая внезапно начинается и прекращается.
- Развитие мерцательной аритмии (синоним фибрилляция предсердий). Это хаотичное и частое сокращение предсердий. Во время приступа ЧСС значительно повышается. Возникновение фибрилляции предсердий — это критерий злокачественности наджелудочковой экстрасистолии.
Прогноз
Экстрасистолы в большинстве случаев безопасны, а прогностическое значение их полностью определяется степенью поражения сердца и состоянием миокарда. При отсутствии поражения миокарда и нормальной функции ЛЖ (если фракция выброса 50% и более) экстрасистолия не представляет опасности для жизни больного и не влияет на прогноз, поскольку вероятность развития фатальных аритмий крайне низкая.
Такие аритмии относят к идиопатическим. При органическом поражении миокарда экстрасистолия считается неблагоприятным признаком. Желудочковые экстрасистолии, если они диагностируется при ИБС, связаны с риском смерти. Высокие градации экстрасистол наиболее опасны. Больные с потенциально злокачественными ЭС нуждаются в лечении для снижения летальности. Политопная ЖЭ имеет худший прогноз, чем единичная монотопная. Редкие ЭС не повышают риск смерти.
Список источников
- Диагностика и лечение фибрилляции предсердий. Рекомендации РКО, ВНОА, АССХ, 2012 // Российский кардиологический журнал. 2013. № 4. С. 5–100.
- Люсов В.А., Колпаков Е.В. Аритмии сердца. Терапевтические и хирургические аспекты. – М. : ГЭОТАР-Медиа, 2009. – 400 с.
- Шпак Л.В. Нарушения сердечного ритма и проводимости, их диагностика и лечение: Руководство для врачей. – Тверь, 2009. – 387 с.
- Нормативные параметры ЭКГ у детей и подростков / Под ред. Школьниковой М. А., Миклашевич И. М., Калинина Л. А. М., 2010. 232 с.
- Шевченко Н.М. Кардиология// МИА. – Москва 2004 г. – 540 с. 7. Чазов Е.И., Боголюбов В.М. Нарушения ритма сердца// М.: Медицина, 1972.






 Амиодарон
Амиодарон Ритмонорм
Ритмонорм Атенолол
Атенолол Магнерот
Магнерот Панангин
Панангин Триметазидин
Триметазидин Мексидол
Мексидол













Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...