Полинейропатия
Общие сведения
Полинейропатия — это целая группа заболеваний периферической нервной системы, которая характеризуется диффузным множественным поражением периферических нервов. Это широко распространенное неврологическое расстройство, которое вызывается различными причинами и очень часто является осложнением соматических заболеваний: сахарный диабет (нейропатия встречается у каждого второго больного), системная красная волчанка (частота поражений периферических нервов достигает 91%), склеродермия (10-86%), хронический алкоголизм (10-15%). В связи с этим заболевание полинейропатия МКБ-10 имеет код G60-G64 с множеством подрубрик в зависимости от причин. В ряде случаев причина полинейропатии остается невыясненной.
Под влиянием различных факторов (механические, дистрофические, обменные, токсические, ишемические) развиваются изменения миелиновой оболочки и осевого цилиндра нервного волокна. Почему поражению чаще подвержены периферические нервы и возникает периферическая полинейропатия? Это связано с особенностями строения нервных клеток (нейронов). Отростки (аксоны и детриты) получают питание из тела нейрона. Поскольку длина отростков (в частности, аксонов) в тысячи раз больше размеров тела нейрона, то терминальные участки волокон получают меньше питания и очень чувствительны к различным неблагоприятным воздействиям.
Кроме того, периферическая нервная система не защищена гематоэнцефалическим барьером или костной тканью как головной и спиной мозг, поэтому может быть повреждена механически или действием токсинов. Также при выходе нерва из спинного мозга и входе в него шванновские клетки отсутствуют, поэтому эти участки нервов представляют собой зону максимальной химической уязвимости.
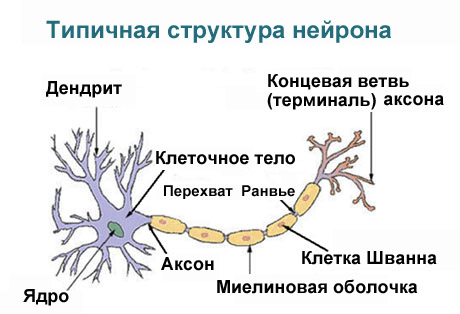
Единицей поражения при этом состоянии являются волокна (сенсорные и моторные), входящие в состав периферических нервов. Полный полинейропатический синдром — это комплекс сенсорных, двигательных и вегетативных симптомов, а вероятность повреждения того или иного нервного волокна зависит от его длины, калибра, интенсивности обмена и антигенного состава. При поражениях периферических нервов могут страдать либо осевые цилиндры (аксона или дендрита) тогда применяется термин «аксонопатия», либо разрушаться миелиновые оболочки — «миелинопатии».
По данным около 70% поражений носят аксональный характер. Могут поражаться не только терминальные волокна, а и тела нейронов, корешки спинномозговых нервов и нервные стволы. Полирадикулонейропатия — это вовлечение в процесс корешков спинномозговых нервов и нервного ствола. Она возникает на фоне поражения цитомегаловирусом и вирусом иммунодефицита человека. В данной статье мы коснемся наиболее часто встречающихся неврологических расстройств — диабетическая и алкогольная полинейропатия: что это такое, как они лечатся и каковы меры профилактики этих заболеваний.
Патогенез
В основе развития полинейропатии — дистрофические, обменные, ишемические, аллергические, токсические и механические факторы, которые вызывают изменения осевого цилиндра и миелиновой оболочки нервов. Вышеперечисленные повреждающие факторы вызывают гиперпродукцию свободных радикалов в нейронах. Кроме непосредственного поражения нейронов возникает дисфункция мелких сосудов, что усугубляет оксидативный стресс.
В основе патогенеза полиневропатии при сахарном диабете лежит действие гипергликемии. Метаболические нарушения и микроангиопатия, возникающие при диабете, вызывают изменение трофики нервного волокна. На начальной стадии нейропатии изменения функции нервов полностью (частично) обратимы, если поддерживается уровень сахара в крови. Анатомические нарушения нервов развиваются позже и уже регресс невозможен.
Транспорт глюкозы в нервное волокно зависит от уровня инсулина — при его недостатке возникает хроническая гипергликемия, что приводит к высокому уровню глюкозы в нервной ткани. Избыточный уровень глюкозы запускает другой путь метаболизма, в котором глюкоза превращается в сорбитол и фруктозу, накопление которых вызывает нарушение нервной проводимости. Гликирование затрагивает белок аксонов и миелиновой оболочки.
Повреждения периферических нервов включают:
- Аксонотмезис — повреждение, сопровождающееся дегенерацией аксонов и их атрофией. В клинике это проявляется потерей чувствительности.
- Демиелинизацию — повреждение миелиновой оболочки. Развивается замедление проведения импульса или его полное блокирование. У больного появляется гипо- или анестезия.
- Невротмезис — полный разрыв нерва, после чего регенерация не возможна.
Классификация
По происхождению:
- Приобретенная.
- Врожденная (наследственная).
По клинической картине:
- Симметричная.
- Асимметричная.
По этиологии:
- Дисметаболическая (диабетическая, алиментарная, алкогольная, при критических состояниях, при почечной недостаточности и онкологических заболеваниях).
- Воспалительная (борелиозная, дифтерийная,ВИЧ-ассоциированная, лепрозная).
- Аутоиммунная (острая и хроническая демиелинизирующие, мультифокальная моторная, паранеопластическая, при системных заболеваниях).
- Токсическая (медикаментозная и связанная с производственной интоксикацией).
По течению:
- Острая. Развивается в течение нескольких дней и до месяца. Примером может случить токсическая форма, аутоиммунная, сосудистая, уремическая, различные интоксикационные.
- Подострая. Прогрессирует в течение двух недель до 1-2-х месяцев.
- Хроническая. Клиническая картина развивается несколько месяцев и лет. Примером могут служить диабетическая полинейропатия, развившаяся на фоне гипотиреоза, наследственные, печеночные, диспротеинемические, лекарственные, паранеопластические нейропатии, на фоне витаминной недостаточности и при системных заболеваниях.
По патогенетическому механизму:
- Аксональная полинейропатия (аксонопатия). Аксональная нейропатия связана с первичным повреждением осевых цилиндров нервов. Характерна дистальная локализация, выраженность симптоматики. Выпадение рефлексов и трудность их восстановления (чаще не восстанавливаются). Выраженная болевая гипестезия. Нарушение чувствительности в дистальных отделах (по типу «носков» или «перчаток»). Выраженные вегетативно-трофические расстройства. Длительное течение и восстановление с остаточными неврологическими нарушениями.
- Демиелинизирующая — поражение миелиновой оболочки нерва. Характерно симметричное поражение, проксимальная локализация и невыраженная симптоматика. Выпадение рефлексов и их восстановление. Умеренная болевая гипестезия и вегетативно- трофические нарушения. Выздоровление быстрое с минимальным дефектом.
- Нейронопатия — поражение тел нервных клеток (нейронов).
Разделение на аксональную и демиелинизирующую форму правомочно только на ранних стадиях процесса, поскольку при прогрессировании заболевания возникает сочетанное повреждение осевых цилиндров нервов и миелиновых оболочек. Если полинейропатия проявляется в дистальных отделах, ее называют дистальная полинейропатия. Ключевым критерием полинейропатии является не только дистальная локализация процесса, но и симметричность.
Существуют три типа волокон: моторные (толстые и покрыты миелиновой оболочкой), сенсорные (толстые миелинизированные, которые проводят глубокую чувствительность), тонкие, проводящие температурную болевую и чувствительность и вегетативные (тонкие без миелиновой оболочки). Мелкие сосуды нервов располагаются в эндоневрии и обеспечивают питание волокон. Процессы демиелинизации чаще развиваются при аутоиммунных поражениях, а токсико-дисметаболические процессы играют роль в повреждении аксонов. В зависимости от типа поврежденных волокон полиневрит может проявляться сенсорными, моторными и вегетативными симптомами. В большинстве случаев затрагиваются все типы волокон и это проявляется комбинированной симптоматикой.
Сенсорная полинейропатия характеризуется нарушением чувствительности. Преобладание преимущественно сенсорных симптомов характерно для токсических и метаболических нейропатий. Это может быть повышение или снижение чувствительности, ощущение ползания мурашек, жжение. Сенсорная нейропатия проявляется также онемением, чувством покалывания или наличия инородного тела. При этом боль более характерная для алкогольной, диабетической, токсической, амилоидной, опухолевой, интоксикационной (передозировка метронидазола) полинейропатий.
Парестезии, жжение, повышенная чувствительность, аномальные ощущения и прочее возникают при дефиците витамина В12, паранеопластической и хронической воспалительной демиелинизирующей нейропатии. Если поражаются волокна, которые проводят глубокую чувствительность, у больного возникает так называемая сенситивная атаксия — шаткость походки. Двигательные (моторные) нарушения преобладают при диабетической, дифтерийной, свинцовой нейропатии, синдроме Гийена-Барре, болезни Шарко-Мари-Тута. Двигательные нарушения — это периферические тетрапарезы, которые начинаются со стоп. В процесс вовлекаются также мышцы туловища, шеи, а в отдельных случаях возникает бибрахиальный паралич (охватывает обе руки).
Сенсомоторная полинейропатия протекает с поражением сенсорных и моторных (двигательных) нервов. Примером такого вида нейропатии является диабетическая и алкогольная. Сенсомоторная нейропатия развивается также при дефиците витамина В1 и по симптоматике напоминает алкогольную и диабетическую. Мотосенсорная полинейропатия протекает с преобладанием двигательных расстройств и чаще всего это наследственные формы. Наследственная мотосенсорная полинейропатия (болезнь Шарко–Мари–Тутса) обусловлена мутациями в 60 генах. Она имеет хроническое прогрессирующее течение. Протекает в двух формах — демиелинизирующая (I тип, наиболее частая) и аксональная (II тип), что устанавливается при электронейромиографическом исследовании.
Первый тип заболевания начинается в детском возрасте — проявляется слабостью в стопах, а затем медленно прогрессирует атрофия мышц ног («ноги аиста»).
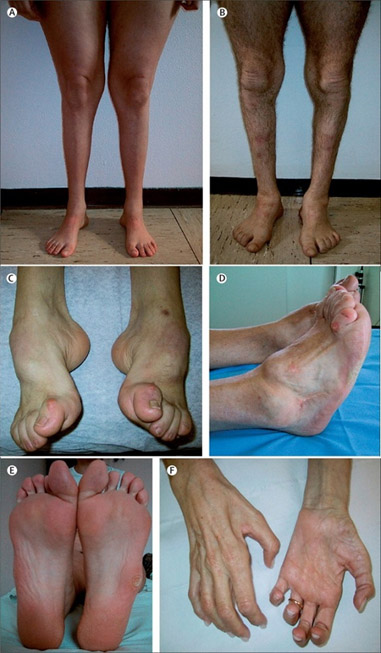 Атрофия мышц кистей присоединяется позднее. У больных нарушаются по типу «перчаток» и «носков» вибрационная, болевая и температурная чувствительность. Также выпадают глубокие рефлексы с сухожилий. Бывают случаи, когда единственными признаками у всех членов семьи, которые являются носителями заболевания, является деформации стоп (они имеют высокий свод) и молоткообразная деформация пальцев ног. У некоторых больных можно пальпировать утолщенные нервы.
Атрофия мышц кистей присоединяется позднее. У больных нарушаются по типу «перчаток» и «носков» вибрационная, болевая и температурная чувствительность. Также выпадают глубокие рефлексы с сухожилий. Бывают случаи, когда единственными признаками у всех членов семьи, которые являются носителями заболевания, является деформации стоп (они имеют высокий свод) и молоткообразная деформация пальцев ног. У некоторых больных можно пальпировать утолщенные нервы.
Развивается сегментарная демиелинизация и скорость проведения импульсов замедляется. Заболевание прогрессирует медленно и не сказывается на продолжительности жизни. Второй тип заболевания прогрессирует еще медленнее и слабость развивается на поздних стадиях. Скорость проведения возбуждения почти нормальна, но амплитуда потенциала действия чувствительных волокон снижена. При проведении биопсии отмечается аксональная дегенерация.
Вегетативные симптомы при любом виде нейропатии делятся на висцеральные, вазомоторные и трофические. Из висцеральных наиболее часто отмечаются кардиальные (гипотензия при перемене положения тела, фиксированный пульс — он не меняется при физической нагрузке и глубоком дыхании), гастроинтестинальные (нарушается моторика ЖКТ), урогенитальные, нарушения потоотделения, респираторные симптомы, изменение терморегуляции и зрачковых реакций.
К вегетативнотрофическим относят истончение кожи, деформацию ногтей, образование язв и появление артропатий. Вазомоторные симптомы проявляются изменением температуры кожи кистей и стоп, отечность их, мраморная окраска.
Приобретенная полинейропатия нижних конечностей связана с соматическими и эндокринными заболеваниями, а также интоксикациями, в том числе и эндогенными (патология почек, печени, поджелудочной железы). Таким образом полиневрит нижних конечностей имеет разные причины, что отражает код по МКБ-10.
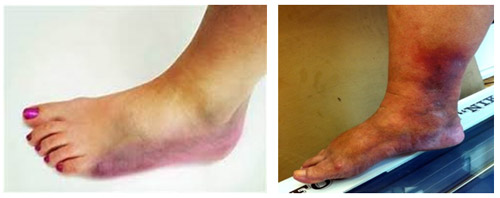
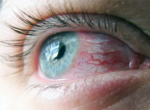
Фото изменений кожи при диабетической нейропатии
Полинейропатия верхних конечностей характерна для синдрома Льюиса-Самнера. Заболевание начинается со слабости и потери чувствительности сначала в ногах, а развернутая стадия заболевания протекает с нейропатией верхних и нижних конечностей. У больных появляется тремор пальцев кисти, а потом выраженная слабость в кистях, что затрудняет выполнение обычной работы на кухне, прием пищи, завязывание шнурков.
У 5-25% больных отмечается нарушение иннервации мочевого пузыря и расстройства мочеиспускания. Постепенное вовлечение в процесс нервов верхних конечностей отмечается при сахарном диабете, алкоголизме и онкологических заболеваниях. При всех этих заболеваниях процесс начинается с нижних конечностей, а потом вовлекается кисть, предплечье, туловище.
Нейропатии профессионального генеза, связанные с воздействием вибрации, ультразвука или функционального перенапряжения также протекают с поражением верхних конечностей. При воздействии локальной вибрации обычно развивается периферический ангиодистонический синдром: ломящие, ноющие, тянущие боли в руках, беспокоящие по ночам или при отдыхе. Боли сопровождаются ощущением ползания мурашек и зябкостью кистей. Также характерны внезапные приступы побеления пальцев рук.
При действии ультразвука типичным является развитие чувствительных нарушений и вегетативно-сосудистых. Через 3-5 лет работы с ультразвуком у больных появляются парастезии рук, онемение пальцев, повышенная чувствительность их к холоду. Вегетативно-чувствительный полиневрит проявляется снижением болевой чувствительности в виде «коротких перчаток», а на поздних стадиях — «высоких перчаток». У больных появляется пастозность кистей, ломкость ногтей. При физическом перенапряжении рук, воздействии неблагоприятных микроклиматических условий на производстве, работе с охлаждающими жидкостями и растворителями также развивается вегетативно-сосудистая невропатия верхних конечностей. Нужно отметить, что симптомы и лечение полинейропатии нижних и верхних конечностей не отличаются.
Диабетическая полинейропатия
Является наиболее распространенной формой полинейропатий. Диабетическая полинейропатия, код по МКБ-10 имеет G63.2. Встречается у каждого второго больного диабетом. У 4% больных она развивается уже через 5 лет с начала заболевания. Частота поражений периферической нервной системы находится в прямой зависимости от длительности, тяжести и возраста больного.
Диабетическая нейропатия в большинстве случаев представлена дистальной симметричной сенсорной формой, которая имеет медленно прогрессирующие течение с присоединением моторных нарушений. Начинается нейропатия с утраты вибрационной чувствительности и выпадения рефлексов (коленных и ахилловых). Одновременно появляется интенсивный болевой синдром, с усилением болей в ночное время.
Поскольку в процесс вовлекаются длинные нервные волокна, то появляются все симптомы в области стоп, а затем переходят на вышележащие отделы ног. Характерно поражение разных типов волокон. Боли, жжение, снижение температурной чувствительности характерно для поражение тонких сенсорных волокон. При поражении толстых сенсорных уменьшается вибрационная чувствительность и проводимость, ослабляются рефлексы. А вовлечение вегетативных волокон проявляется снижением давления, нарушением ритма сердца, потоотделением. Моторная полинейропатия бывает реже и при ней появляется амиотрофия: атрофия мышц стопы, перераспределение тонуса сгибателей и разгибателей пальцев (формируется молоточкообразная деформация пальцев стоп).
Основные препараты для лечения — Тиоктовая кислота, Мильгамма, Гапагамма. Более подробно лечение будет рассмотрено ниже.
Алкогольная полинейропатия
Этот вид нейропатии развивается подостро и по механизму — это токсическая полинейропатия нижних конечностей. Имеет место непосредственное токсическое воздействие этанола на метаболизм в нервных клетках. Токсическая полинейропатия в данном случае протекает с поражением тонких волокон нервов. При обследовании регистрируется аксональный тип поражения.
Преобладают расстройства чувствительности и боли. Кроме того, вазомоторные, трофические расстройства (гипергидроз, отек ног, нарушение цвета, изменение температуры) также характеризуют алкогольный полиневрит. Симптомы и лечение практически не отличаются от диабетической нейропатии, но среди важных нужно выделить корсаковский синдром, с которым сочетается алкогольная невропатия.
Корсаковский синдром — это расстройство памяти, при котором больной не помнит настоящие события, дезориентирован, но у него сохраняется память на события прошлого. Алкогольные нейропатии рассматриваются как вариант алиментарных, поскольку связаны с дефицитом витаминов (преимущественно группы В, А, РР, Е) из-за воздействия этанола. Течение болезни регрессирующее. Лечение более детально будет рассмотрено в соответствующем разделе. Алкогольная полинейропатия код по МКБ-10 G62.1
Дисметаболическая полинейропатия
Помимо диабетической и алкогольной нейропатии, которые рассмотрены выше, дисметаболическая также включает нейропатии, развивающиеся при тяжелой почечной и печеночной патологии и при амилоидозе.
Печеночная нейропатия может развиться при хронической и при острой патологии печени: билиарный цирроз, гепатит С, алкогольный цирроз. В клинике преобладает смешанная сенсомоторная полинейропатия в сочетании с энцефалопатией. Вовлечение вегетативной системы проявляется гипотензией при смене положения тела, нарушение моторики ЖКТ.
Уремическая нейропатия развивается у половины больных с ХПН. Для этого вида характерны сенсорные и сенсомоторные нарушения, имеющие симметричный характер. Заболевание начинается с синдрома «беспокойных ног» и болезненных судорог. Позже присоединяется жжение и онемение ног. Гемодиализ оказывает в целом положительный эффект, но у 25% больных отмечается усиление сенсорных проявлений.
Алиментарные нейропатии связаны с недостатком витаминов В, А, Е в рационе при недоедании или нарушении их всасывания. Это состояние часто встречается у больных после гастрэктомии (удалении желудка), при заболеваниях почек, печени, поджелудочной железы и щитовидной. В клинике преобладают парестезии и ощущение жжения в ногах. Снижаются коленные и ахилловы рефлексы. Также развивается атрофия мышц дистальных отделов ног. Двигательные нарушения при этом виде нейропатии не характерны. У 50% больных возникает патология сердца (кардиомегалия, аритмия), отеки, гипотензия, анемия, стоматит, потеря веса, глоссит, дерматит, понос, атрофия роговицы.
Амилоидная нейропатия возникает у больных с наследственным амилоидозом. Данный вид проявляется болевым синдромом с нарушениями температурной чувствительности в ногах. Моторные и трофические нарушения развиваются на поздних стадиях.
Демиелинизирующая полинейропатия
Наличие миелина в оболочке обеспечивает изоляцию и увеличивает скорость проведения. Эта оболочка является самой уязвимой частью периферического нерва. Страдает она при разрушении миелина или недостаточном синтезе его. При разрушении основное значение имеют токсические и иммунные механизмы — то есть повреждение миелиновой оболочки развивается при аутоиммунной или метаболической агрессии. Недостаток витаминов и обменные нарушения становятся причиной недостаточного синтеза миелина.
Термин «демиелинизирующая» означает повреждение миелиновой оболочки. В данном случае происходит демиелинизация нервных волокон, а осевые цилиндры сохранены. Для миелинопатий характерно течение с периодическими обострениями, симметричность процесса, гипотрофия мышц и выпадение рефлексов. Умеренно выражена болевая гипо- или гиперестезия. Если действие повреждающего фактора устраняется, миелиновая оболочка может восстанавливаться в течение 1,5-6 месяцев. Диагноз устанавливается на основании электронейромиографического исследования: выявляется снижение проведения возбуждения.
При продолжительности заболевания до 2-х месяцев говорят об острой форме. Острая воспалительная демиелинизирующая полинейропатия или синдром Гийена-Барре (синоним острая постинфекционная полирадикулонейропатия) выражается в прогрессирующей мышечной слабости, снижении рефлексов и нарушении чувствительности. У части больных развивается тяжёлая острая воспалительная нейропатия.
Ранними клиническими симптомами являются: мышечная слабость, незначительные чувствительные расстройства. При данном заболевании имеет место монофазное течение: все симптомы развиваются за 1-3 недели, потом следует фаза «плато», а затем — регресс симптомов. Однако в острую фазу могут быть серьезные осложнения: тяжелые двигательные нарушения в виде параличей и слабость дыхательных мышц, что проявляется дыхательной недостаточностью. Дыхательная недостаточность развивается у 25% больных и иногда является первым симптомом заболевания. Риск дыхательной недостаточности в значительной степени увеличивают заболевания дыхательной системы (ХОБЛ). Больного переводят на ИВЛ, а наличие бульбарных нарушений является показанием к немедленному переходу на ИВЛ.
Хроническая воспалительная демиелинизирующая полинейропатия (ХВДП) — это приобретенная аутоиммунная полинейропатия. Встречается эта патология в любом возрасте, но чаще после 48-50 лет. Мужчины болеют чаще. Аутоиммунная нейропатия развивается после острых респираторных вирусных инфекций, гриппа, гастроэнтерита или после вакцинации. Хотя хроническая воспалительная нейропатия связана с инфекционными процессами, но больные не могут назвать точное время возникновения первых симптомов заболевания. Тем более, что у половины больных оно начинается незаметно и первые симптомы неспецифичны, поэтому недооцениваются пациентами. У женщин заболевание может начинаться на фоне беременности (в III триместре) или после родов — объясняется это тем, что иммунологический статус в этот период ослаблен.
Первые жалобы — нарушение чувствительности и слабость мышц в ногах. Двигательные нарушения преобладают над чувствительными: появляются затруднения при вставании (с дивана или унитаза), ходьбе, подъеме по лестнице, на ступеньку автобуса, невозможность залезть в ванную. Такие ограничения в повседневной жизни заставляют обратиться к врачу. Слабость мышц ног симметрична и распространяется по восходящему типу. При прогрессировании заболевания вовлекаются мышцы рук и нарушается мелкая моторика — больные теряют возможность писать и начинают испытывать сложности с самообслуживанием. Они не могут передвигаться, поэтому используют ходунки, кресло-каталки.
Выделяют четыре фенотипа ХВДП:
- преобладание симметричной мышечной слабости в конечностях;
- асимметричная мышечная слабость без нарушения чувствительности;
- симметричная слабость в конечностях и нарушение чувствительности;
- асимметричная мышечная слабость с нарушением чувствительности.
Хроническая воспалительная полинейропатия требует продолжительного проведения иммуносупрессии кортикостероидами (преднизолон, метилпреднизолон) и цитостатиками (циклофосфан). На фоне непродолжительных курсов лечения часто развиваются обострения.
Токсическая полинейропатия
Этот вид связан с воздействием вредных производственных факторов, медикаментов, эндогенных токсинов, а также с отравлением угарным газом. В последнем случае нейропатия развивается остро. Свинцовая нейропатия развивается подостро — на протяжении нескольких недель. Морфологически связана с демиелинизацией и дегенерацией аксонов. Заболеванию предшествуют общая астенизация: головная боль, головокружение, утомляемость, раздражительность, нарушение сна, ухудшение памяти. Затем появляются двигательные дефекты, чаще асимметричные. Предшествует поражение двигательных волокон лучевых нервов. При поражении лучевого нерва развивается «свисающая кисть». Если в процесс вовлекается малоберцовый нерв появляется «свисающая стопа». Вместе с параличом возникает боль и нарушается чувствительность, но чувствительные расстройства незначительные. Чувствительные нарушения отмечаются при умеренно выраженном отравлении. Течение заболевания длительное (иногда длится годы), поскольку свинец медленно выводится из организма.
Мышьяковая токсическая полинейропатия возникает при повторных воздействиях мышьяка. Источниками мышьяка являются инсектициды, медицинские препараты или красители. Профессиональная интоксикация встречается у плавильщиков и протекает она мягко. У больных развивается симметричная сенсомоторная нейропатия — доминируют боли и нарушена чувствительность. Мышечная слабость развивается в нижних конечностях. Кроме этого, возникают выраженные вегетативно-трофические нарушения: сухость кожи, гиперкератоз, нарушение пигментации, отеки. На ногтях появляется утолщение (белая поперечная полоска Месса). У больных выпадают волосы. На деснах и небе образуются язвы. Диагностика основывается на выявлении мышьяка в волосах, ногтях и моче. Восстановление функций продолжается многие месяцы. Код по МКБ-10 этого вида нейропатии — G62.2.
Как ни странно, но почки также подвержены данному заболеванию. Иннервация почек представлена симпатическими и парасимпатическими волокнами. Симпатические нервы отходят от ганглиев симпатического ствола и берут начало в нижних грудных и верхних поясничных отделах спинного мозга, потом вступают в почечное сплетение. Это эфферентная система иннервации, по которой импульсы идут от мозга к почке. Нервное почечное сплетение находится в клетчатке между почечными сосудами и надпочечником. От сплетения нервы к почке идут многими путями: вдоль почечной артерии, вдоль мочеточника, оплетают канальцы, создавая нежные нервные сети. Афферентные нервные волокна проводят нервные импульсы от периферии, в данном случае почки, к мозгу.
Полиневрит почек связан с нарушением функции нервных волокон, которые обеспечивают связь мозга с почками. Дистрофические или воспалительные процессы в нервных волокнах почек развиваются при общей интоксикации организма или инфекционных процессах. Часто пиелонефрит и гломерулонефрит заканчиваются полиневритом. Причиной данной патологии также может стать травма или злоупотребление алкоголем.
У больных появляется боль в пояснице, которая иррадирует в бедро или промежность, нарушение мочеиспускания.
Причины
Среди причин данного состояния выделяют:
- Сахарный диабет.
- Избыточный вес и гипертриглицеридемия увеличивают риск нейропатии даже при отсутствии сахарного диабета.
- Метаболический синдром. Также является фоном для формирования сенсорной нейропатии. Инсулинорезистентность, как один из симптомов метаболического синдрома, приводит к повреждению периферических нервных волокон.
- Гипотиреоз.
- Гипертиреоз.
- Токсический фактор. Алкоголь, фосфид цинка, мышьяк, свинец, ртуть, таллий, некоторые лекарственные препараты (эметин, висмут, соли золота, мелфалан, циклофосфамид, пенициллин, статины, сульфаниламиды, бортезомиб, леналидомид изониазид, антибиотики, левомицетин, метронидазол, нитрофураны, доксорубицин, талидомид).
- Дисметаболические причины (печеночная недостаточность, уремическая, амилоидная).
- Коллагенозы.
- Злокачественные новообразования.
- Авитаминоз. При хроническом дефиците витамина В1 развивается сенсорно-моторная нейропатия. Дефицит витамина В6 приводит к развитию симметричной сенсорной нейропатии, с онемением и парестезиями. Недостаток витамина В12 проявляется подострая дегенерация спинного мозга и сенсорная периферическая нейропатия (онемение и выпадение сухожильных рефлексов).
- Инфекционные факторы. Известны случаи нейропатий при дифтерии, лепре, СПИДе, ботулизме, вирусных инфекциях, инфекционном мононуклеозе, сифилисе, туберкулезе, септицемии. Дифтерийная полинейропатия связана с токсическим влиянием коринебактерии дифтерии. Разрушение миелина начинается с терминальных разветвлений нервов. Проявляется парезом конечностей, отсутствием рефлексов, а затем присоединяются нарушения чувствительности. Нейропатия при СПИДе отмечается у 30% больных и проявляется симметричной сенсорной формой за счет поражения аксонов. Сначала выпадает вибрационная чувствительность и появляется выраженный болевой симптом.
- Системные заболевания. Наиболее частое развитие нейропатий отмечается при системной красной волчанке, узелковом периартериите, склеродермии, саркоидозе, амилоидозе, ревматоидном артрите.
- Паранеопластические процессы. Нейропатии этого генеза встречаются редко. Проявляются моторными и сенсорными нарушениями. Неврологический дефицит развивается подостро.
- Аллергические заболевания (пищевая аллергия, сывороточная болезнь).
- Аутоиммунные. К данным формам относится хроническая воспалительная демиелинизирующая нейропатия и синдром Гийена-Барре.
- Наследственные. Мотосенсорная I и II типа.
- Воздействие физических факторов: холод, шум, вибрация, сильные физические нагрузки, механическая травма.
Симптомы полинейропатии
Клинические проявления зависят от степени вовлечения тех или иных волокон. В связи с этим выделяют моторные (двигательные), сенсорные и вегетативные симптомы, которые могут проявляться на нижних или верхних конечностях и иметь симметричный или асимметричный характер.
Двигательные нарушения: тремор, различные параличи и парезы, фасцикуляции, снижение тонуса мышц (миотония), мышечная слабость (больше проявляется в разгибателях), атрофия мышц, гипофлексия. В тяжелых случаях больные теряют способность удерживать в руках предметы, самостоятельно стоять и передвигаться.
Сенсорные изменениям включают: парестезии, снижение тактильной чувствительности и болевой, утрату мышечной проприорецепции, что сопровождается неустойчивостью при ходьбе.
Вегетативные нарушения: тахикардия, гиперактивный мочевой пузырь, повышенная потливость конечностей, лабильность давления, отеки конечностей, истончение кожи, трофические язвы, нарушение цвета кожи и температуры. Часто полинейропатии протекают с нарушением всех трех видов нарушений, но преобладанием какого-либо одного.
Симптомы алкогольного полиневрита
Алкогольный полиневрит проявляется парестезиями в дистальных отделах конечностей, имеющими симметричный характер. Характерны боли в ногах, которые имеют различную степень выраженности, у больных возникают внезапные непроизвольные болезненные сокращения мышц и дизестезии (аномальные ощущения). Выявляется снижение температурной, вибрационной и болевой чувствительности в дистальных отделах, умеренная атрофия мышц голеней, выпадение рефлексов (ахилловых и коленных).
В дальнейшем алкогольная полинейропатия нижних конечностей сопровождается слабостью и парезом конечностей. В частности, при поражении малоберцового нерва появляется перонеальная или петушиная походка, которая обусловлена отвислой стопой.
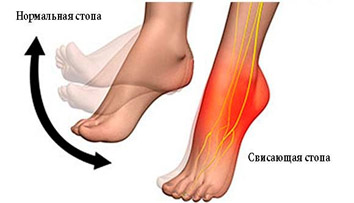
Фото и схематическое изображение перонеальной походки
Быстро развиваются гипотония, атрофия парализованных мышц. Сухожильные рефлексы сначала могут быть повышенными, а в дальнейшем снижаются или выпадают. Вегетативно-трофические нарушения проявляются изменением цвета кожи, гиподрозом (понижение потоотделения) кистей и стоп, а также выпадением волос в области голеней. Алкогольная нейропатия сочетается с мозжечковой атаксией и эпилептическими припадками.
При хроническом алкоголизме с запоями алкогольная болезнь проявляется не только полинейропатией, но и нарушением всасывания витамина В1, который имеет большое значение в метаболизме нейронов, передаче возбуждения в ЦНС и синтезе ДНК. Лечение будет рассмотрено в соответствующем разделе.
Диабетическая полинейропатия нижних конечностей
Выделяют два клинических варианта:
- острая болевая сенсорная (чувствительная);
- хроническая дистальная сенсомоторная.
Развитие острой формы связано с повреждением тонких волокон, не имеющих миелиновой оболочки. Сенсорная полинейропатия нижних конечностей возникает остро и на первый план выходят следующие симптомы: дистальные парестезии, чувства жжения, гиперестезии, прострелы, нейропатические боли, режущие боли в конечностях. Боль усиливается в покое и ночью, становится менее выраженной при активной деятельности в дневное время. Раздражители в виде легкого прикосновения одежды значительно усиливают боль, а грубое воздействие не вызывает ощущений. Сухожильные рефлексы не нарушены. Возможно изменение температуры кожи, ее цвета и повышение локального потоотделения.
Хроническая дистальная сенсомоторная форма развивается медленно. Нарушение чувствительности может сочетаться с умеренными двигательными нарушениями и трофическими. Сначала больных беспокоит онемение, зябкость, парестезии пальцев стоп, которые со временем распространяются на всю стопу, голеней, а еще позже поражаются кисти рук. Нарушение болевой, тактильной и температурной чувствительности симметричное — отмечается в области «носков» и «перчаток». Если нейропатия протекает тяжело, то имеет место поражение нервов туловища — снижается чувствительность кожи живота и груди. Снижаются и угасают совсем ахилловы рефлексы. Вовлечение в процесс ветвей большеберцового или малоберцового нервов сопровождается атрофией мышц и формированием «отвисающей» стопы.
Часто появляются трофические нарушения: сухость и истончение кожи, изменение ее цвета, похолодание стоп. Из-за снижения чувствительности больные не обращают внимания на потертости, мелкие травмы, опрелости, которые превращаются в трофические язвы и формируется диабетическая стопа.
Диабетическая полинейропатия с присоединением инфекции при травмировании становится причиной ампутации конечности. Болевой синдром вызывает неврозоподобные и депрессивные нарушения.
Анализы и диагностика
Диагностика полинейропатии начинается со сбора анамнеза. Врач обращает внимание на прием лекарственных препаратов, перенесенные инфекционные заболевания, условия работы больного, наличие контакта с токсическими веществами и соматические заболевания. Также выясняется наличие поражений периферической нервной системы у ближайших родственников. Ввиду распространенности алкогольной полинейропатии важно узнать у больного его отношение к алкоголю для исключение хронической интоксикации этанолом.
Дальнейшая диагностика включает:
- Электронейромиографию. Это наиболее чувствительный метод диагностики, который выявляет даже субклинические формы. Стимуляционная электронейромиография оценивает скорость проведения импульсов по чувствительным и моторным волокнам — это важно для определения характера поражения (аксонопатия или демиелинизация). Скорость проведения импульса точно определяет степень повреждения. Медленная скорость передачи (или блокирование) указывают на повреждение миелиновой оболочки, а снижение уровня импульсов означает аксональную дегенерацию.
- Исследование ахилловых и коленных рефлексов для оценки моторной функции.
- Исследование спинномозговой жидкости. Оно показано при подозрении на демиелинизирующую нейропатию, при инфекционном или неопластическом процессе.
- Тесты на мышечную силу, выявление фасцикуляций и судорожной активности мышц. Эти исследования указывают на повреждение двигательных волокон.
- Определение повреждения чувствительных волокон. Проверяется возможность больного воспринимать вибрации, прикосновение, температуру и боль. Для определения болевой чувствительности производят укол большого пальца иглой. Температурную чувствительность определяют инструментом Tip–therm (разница в ощущении тепла и холода), а вибрационную — камертоном или биотезиометром.
- Лабораторные исследования: клинический анализ крови, определение гликированного гемоглобина, уровня мочевины и креатинина, печеночные пробы и ревмопробы. Токсикологический скрининг проводится при подозрении на интоксикацию.
- Биопсия нервов. Этот метод применяется редко для подтверждения наследственных полинейропатий, поражений при саркоидозе, амилоидозе или лепре. Существенно ограничивают эту процедуру инвазивность, осложнения и побочные явления.
Лечение полинейропатии
В ряде случаев устранение причины является важным условием лечения, например, если у пациента имеет место алкогольная нейропатия, то важным является исключение употребления алкоголя. При токсической форме — исключение контакта с вредными веществами или прекращение приема медикаментов, оказывающих нейротоксическое действие. При диабетической, алкогольной, уремической, и других хронических нейропатиях лечение заключается в уменьшении выраженности клинических проявлений и замедлению прогрессирования.
Если рассматривать лечение в целом, то оно должно быть направлено на:
- улучшение кровообращения;
- купирование болевого синдрома;
- уменьшение окислительного стресса;
- регенерацию поврежденного нервного волокна.
Все препараты для лечения полинейропатии нижних конечностей можно разделить на несколько групп:
- витамины;
- антиоксиданты (препараты липоевой кислоты);
- вазоактивные препараты (Трентал, Сермион, Алпросталн, Вазапростан);
- симптоматическое лечение боли (нестероидные противовоспалительные средства, местные анестетики — гели и крем с лидокаином, антиконвульсанты).
При нейропатиях предпочтение отдается витаминам группы В, которые оказывают метаболическое действие, улучшают аксональный транспорт и миелинизацию. Витамин В1, находящийся в мембранах нейронов, оказывает влияние на регенерацию нервных волокон, обеспечивает энергетические процессы в клетках. Дефицит его проявляется нарушением обмена веществ в нейронах, передачи возбуждения в ЦНС, поражением периферической нервной системы, снижением чувствительности к холоду, болезненностью икроножных мышц. Витамин В6 оказывает антиоксидантное действие и необходим для поддержания синтеза белков в осевых цилиндрах. Цианокобаламин важен для синтеза миелина, оказывает анальгетический эффект и влияет на метаболизм. Поэтому витамины группы В называют нейротропными. Наиболее эффективна комбинация этих витаминов. Из поливитаминных препаратов можно назвать Нейромультивит, Нейробион, Витаксон, Комбилипен Табс, Нейрогамма, Полинервин, Юнигамма.
Доказано, что применение витаминов группы В имеет важное значение при лечении нейропатической боли. Кроме того, есть препараты, в которых витамины группы В сочетаются с диклофенаком (Нейродикловит, Клодифен Нейро). Такая комбинация эффективно уменьшает болевые ощущения у больных с различными формами полинейропатии.
Из антиоксидантов в лечении заболеваний периферических нервов различного генеза применяются препараты α-липоевой кислоты, которая комплексно воздействует на эндоневральный кровоток, устраняет оксидативный стресс и улучшает кровообращение. Препараты липоевой кислоты (Тиогамма Турбо, Тиоктацид, Берлитион, Альфа-Липон, Диалипон, Эспа-Липон) помимо этих эффектов, также уменьшают нейропатическую боль, поэтому их считают универсальными препаратами доля лечения полинейропатии любого происхождения. В комплексном лечении обязательно применяются препараты, улучшающие кровообращение — Трентал, Сермион.
Традиционно для купирования боли применяются нестероидные противовоспалительные средства (Ибупрофен, Диклофенак, Кеторолак, Кетотифен, Целебрекс), местно можно использовать гели с лидокаином. Помимо традиционных препаратов, применяемых для устранения боли, оправданным является применение антиконвульсанта Габагаммы (900-3600 мг в сутки).
Препаратом, участвующим в синтезе фосфолипидов (основных компонентов миелиновой оболочки), и улучшающим процесс регенерации при повреждениях периферических нервов является Нуклео ЦМФ Форте. Он также восстанавливает проведение импульса и мышечную трофику.
Препараты для лечения диабетической полинейропатии:
- Традиционными для лечения данной полиневропатии считаются препараты α-липоевой кислоты. Оригинальный представитель — Тиоктацид, который назначается по 600 мг/сут и оказывает выраженный клинический эффект. Уже после 3-х дней лечения у больных уменьшаются боли, жжение, онемение и парестезии. После приема в дозе 600 мг/сутки в течение 14 дней у больных со сниженной толерантностью к глюкозе улучшается чувствительность к инсулину. В тяжелых случаях назначают 3 таблетки Тиоктацида по 600 мг в течение 14 дней, а затем переходят на поддерживающую дозу — одна таблетка в сутки.
- Актовегин оказывает антиоксидантное и антигипоксическое действие, улучшает микроциркуляцию, и обладает нейрометаболическим действием. Он тоже может считаться препаратом комплексного действия. При лечении диабетической нейропатии назначают 20% инфузионный раствор Актовегина, который вводится в течение 30 дней. В последующем больному рекомендуется прием таблеток по 600 мг 3 раза в день в течение 3-4 месяцев. В результате такого лечения уменьшаются неврологические симптомы и улучшаетсяпроводимость.
- Значимым препаратом является витаминный препарат Мильгамма в виде инъекций и драже Мильгамма композитум. Курс лечения включает 10 внутримышечных инъекций, а для длительного эффекта применяется Мильгамма композитум — в течение 1,5 месяцев по 1 драже 3 раза в день. Курсы лечения этими препаратами повторяют 2 раза в год, что позволяет достигать ремиссии.
- При лечении болевой формы часто используются антиконвульсанты: Лирика, Габагамма, Нейронтин.
- Учитывая то, что при диабете имеются электролитные нарушения, больным показаны инфузии раствора Калия и магния аспарагината, который восполняет дефицит ионов и уменьшает проявления дистальной полинейропатии.
- При гнойных осложнениях с дезинтоксикационной целью больным назначается Церулоплазмин 100 мг внутривенно капельно на изотоническом растворе в течение 5 дней.
Лечение токсической нейропатии при отравлениях заключается в проведении детоксикационной терапии (кристаллоиды, растворы Глюкозы, Неогемодез, Реосорбилакт). Так же, как и в предыдущих случаях назначаются витамины группы В, Берлитион. При наследственных полинейропатиях лечение имеет симптоматический характер, а при аутоиммунных заключается в достижении ремиссии.
Лечение народными средствами может применяться как дополнение к основному медикаментозному лечению. Рекомендуется прием мумие, отвара трав (корень девясила, лопуха, календула), местное применение ванночек с отваром сосновой хвои. Посещая форум, посвященный лечению диабетической нейропатии, многие, основываясь на своем опыте, рекомендуют тщательно ухаживать за стопами и носить удобную ортопедическую обувь. Такие мероприятия помогут предупредить появление мозолей, натоптышей, потертостей и не будет почвы для образования микротравм.
Особое внимание нужно уделять чистоте стоп, чтобы не было условий для размножения бактерий и инфицирования ими. Любую, даже маленькую рану или потертость нужно сразу обработать антисептиком. В противном случае микротравма может закончиться гангреной. Иногда этот процесс происходит стремительно — в течение трех суток. Носки нужно менять каждый день, они должны быть хлопковыми, а резинка не должна сильно перетягивать голень и нарушать кровообращение.
Доктора
Лекарства
- Антиоксиданты: Тиогамма Турбо, Тиоктацид, Берлитион, Альфа-Липон, Диалипон, Эспалипон, Актовегин.
- Витамины: Нейровитан, Нейрорубин, Нейродикловит, Нейробион, Мильгамма, Мильгамма композитум, Ретинола Ацетат.
- Аналгетики: Трамадол, Залдиар.
- Антиконвульсанты: Лирика, Габагамма, Нейронтин.
- Нестероидные противовоспалительные препараты: Диклоберл ретард, Нимесулид, Целебрекс, Ибупрофен, Диклофенак, Кеторолак, Кетотифен, Ксефокам рапид.
Процедуры и операции
В подостром и восстановительном периоде при всех видах полинейропатий применяются:
- электронейростимуляция;
- парафино-озокеритовые аппликации,
- массаж;
- гальванотерапия;
- магнитотерапия;
- вихревые ванны;
- грязелечение;
- дарсонвализация;
- гипербарическая оксигенация;
- акупунктура;
- лазеротерапия;
- ультразвуковая терапия.
Гипербарическая оксигенация проводится по 60 минут (режим 1,25 атмосферы). Количество сеансов от 8 до 12. После 3-4 сеансов у больных уменьшается интенсивность болей, и они начинают самостоятельно передвигаться. Показана лечебная физкультура, которая поддерживает мышечный тонус и предупреждает развитие контрактур. При развитии дыхательных нарушений (синдром Гийена–Барре, дифтерийная полинейропатия) проводится искусственная вентиляция легких.
Диета

Диета 9-й стол
- Эффективность: лечебный эффект через 14 дней
- Сроки: постоянно
- Стоимость продуктов: 1400 - 1500 рублей в неделю
При диабетической нейропатии больным показан стол в соответствии с основным заболеванием — Диета №9. В рационе ограничиваются углеводы (преимущественно за счет простых), животные жиры и холестеринсодержащие продукты.
Профилактика
Учитывая вторичный характер полиневритов, лечение основного заболевания является профилактикой данного состояния. Особенно это подтверждается на примере сахарного диабета — строгий контроль и поддержание уровня сахара на допустимом уровне не допускает раннего и тяжелого течения нейропатии.
Последствия и осложнения
- язвенные поражения стопы;
- некроз и гангрена (синдром диабетической стопы);
- ампутации конечности;
- деформации стопы;
- нарушения движения;
- нарушение функции конечности;
- слабость мышц;
- атрофия мышц.
Прогноз
При правильно установленном диагнозе и вовремя назначенном лечении прогноз при многих нейропатиях благоприятный. Восстановительные процессы в нервных волокнах включают ремиелинизацию, аксональную регенерацию, а при частичном повреждении нервов — коллатеральную реиннервацию. Восстановление отличается по длительности: ремиелинизация занимает 2-12 недель, а развитие коллатеральной иннервации происходит за 1-1,5 месяца. Чтобы произошла аксональная регенерация необходима сохранность базальной мембраны. Прогноз при хронической воспалительной полиневропатии считается благоприятным, поскольку большинство больных (70–80%) имеют хороший ответ на лечение и удается достичь стойкой ремиссии. Если лечение проводится длительно (6-12 месяцев), длительность ремиссии может составлять 5 лет и более.
Что касается диабетической нейропатии, то прогноз условно неблагоприятный, поскольку заболевание хроническое и медленно прогрессирующее. Дегенеративные изменения нервных волокон при сахарном диабете очень плохо восстанавливаются или не восстанавливаются вообще. Еще хуже прогноз, если у больного имеется кардиальная вегетативная (автономная) периферическая недостаточность. Тяжелое поражение вегетативной иннервации сердечно-сосудистой системы значительно увеличивает риск желудочковых аритмий (фибрилляций желудочков) на 50% ухудшает прогноз продолжительности жизни и повышает летальность больных.
Если рассматривать острые воспалительные нейропатии, развившиеся после инфекционных заболеваний, то прогноз, если предшествует инфекция, разный. Если полинейропатии предшествует инфекция, прогноз зависит от тяжести основного заболевания — гриппа, кори, паротита, инфекционного мононуклеоза, дифтерии, ВИЧ-инфекции, боррелиоза или лепры.
Дифтерийные периферические нейропатии появляются через 1-2 недели от начала заболевания — это парезы конечностей, более выраженные и чаще встречаемые в нижних конечностях. Также отмечается нарушение поверхностной чувствительности. Восстановление утраченных функций происходит постепенно (в течение года). Нужно сказать, что двигательные и чувствительные нарушения редко оставляют моторный дефицит.
ВИЧ-ассоциированная нейропатия чаще всего проявляется симметричной слабостью в ногах. У 60% больных развиваются парезы в ногах, выпадают ахилловы рефлексы. Высокоактивная антиретровирусная терапия дает относительное улучшение неврологической симптоматики.
Лепрозные полинейропатии чаще встречаются на территории Беларуси. Сначала выпадает поверхностная чувствительность (болевая, температурная) в местах проявлений лепры на коже. По мере прогрессирования присоединяются мышечные атрофии у основания большого пальца кисти, а также межкостных мышц кисти и развитие контрактур кистей. Поскольку течение основного заболевания прогрессирующее, то периферические нейропатии заканчиваются серьёзными двигательными выпадениями.
Боррелиозные нейропатии проявляются парестезиями и болями в конечностях, позже появляется атрофия мышц. Причем руки всегда поражаются тяжелее — выпадают глубокие рефлексы. На ногах сохраняются ахилловы и коленные рефлексы. Несмотря на то, что болезнь регрессирует, часто сохраняется остаточные нарушения движений.
Список источников
- Морозова О.Г. Полинейропатии в соматической практике // Внутренняя медицина. 2007. № 4 (4). С. 37–39.
- Воробьева О.В. Полинейропатии. Возможности альфа-липоевой кислоты в терапии полинейропатий, ассоциированных с соматическими заболеваниями // Здоровье Украины. 2007. № 6/1. С. 52–53.
- Левин О.С. Полинейропатии. Клиническое руководство. – М.: ООО: Медицинское информационное агентство, 2005. – С. 496.
- Левин О.С. Полиневропатии. М.: Медицинское информационное агентство. 2016. 156 с.
- Бегма А. Н. Бегма И. В. Современные взгляды на метаболическую терапию диабетической полинейропатии. Фарматека. 2005; 12.






 Тиоктацид
Тиоктацид Берлитион
Берлитион Актовегин
Актовегин Мильгамма
Мильгамма Нейровитан
Нейровитан Габагамма
Габагамма Нимесулид
Нимесулид Целебрекс
Целебрекс











Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...