Синдром Стивенса-Джонсона
Тяжелыми проявлениями аллергии на медикаменты являются синдром Стивенса-Джонсона (злокачественная экссудативная эритема, ССД) и синдром Лайелла (токсический эпидермальный некролиз, ТЭН), которые связаны с развитием гипериммунного ответа организма на причинный фактор. Данная проблема является актуальной в связи с тем, что увеличивается количество аутоиммунных заболеваний и аллергозов, связанных с использованием лекарственных препаратов.
Синдром Стивенса-Джонсона — это системная аллергическая реакция замедленного типа, которая протекает с поражением кожи, слизистых и интоксикацией. Эта тяжелая реакция гиперчувствительности характеризуется обширным некрозом, отторжением эпидермиса и представляет опасность для жизни. Код данной патологии по МКБ-10 L51.1.
Заболевание протекает непредсказуемо: на первый взгляд изначально доброкачественный дерматоз быстро прогрессирует. Прогноз зависит от того, как быстро установлен диагноз, причина (лекарственное вещество, которое срочно отменяется) и начато консервативное лечение. Встречаемость этих заболеваний составляет 1–6 случаев на 1 000 000 населения. У женщин встречается чаще, при этом синдром Стивена-Джонсона чаще отмечается у молодых, а синдром Лайела — у пожилых.
Патогенез
Патогенез заболевания обусловлен образованием иммунных комплексов. Они повреждают стенку сосудов, оседают в эпидермисе и слизистых. Экссудативная эритема является тяжелым проявлением иммунного повреждения тканей и развивается у людей с генетической предрасположенностью. Иммуноопосредованные реакции вызывают неконтролируемую, быструю, программированную гибель кератиноцитов (клетки эпидермиса) и отслоение участков кожи, что придает ей вид ошпаренной. Аналогичные процессы происходят и в слизистой оболочке.
В реакции гиперчувствительности участвуют T-лимфоциты (Т-киллеры), функция которых заключается в лизисе (растворении) поврежденных клеток. Т-киллерами высвобождается гранулизин — токсический белок с ферментативной активностью, запускающий апоптоз. Концентрация этого белка в содержимом волдыря определяет тяжесть заболевания, на этом основании полагают, что гранулизин — важный медиатор апоптоза. Другими медиаторами апоптоза клеток эпидермиса являются: перфорин, фактор некроза опухоли альфа и лиганд Fas/Fas. Массивная гибель клеток обусловливает деструктивные повреждения слизистых и кожи и отслоение эпидермиса. Процесс апоптоза может блокироваться белками-ингибиторами, которые быстро прерывают отслоение эпидермиса.
Классификация
По современным представлениям синдром Стивена Джонсона и Лайелла — это варианты одного процесса, но отличающиеся площадью поражения тела. В зависимости от площади поражения выделяются варианты:
- Синдром Стивенса-Джонсона — поражение до 10% поверхности тела.
- Перекрестный вариант ССД/ТЭН — поражается от 10 до 30% поверхности.
- Токсический эпидермальный некролиз — поражается площадь более 30%.
Тяжесть синдрома оценивается первые 24 часа по семибалльной шкале прогноза SCORTEN:
- отслойка эпидермиса более 10%;
- возраст старше 40 лет;
- сердечные сокращения более 120 в минуту;
- гематологические или онкологические заболевания;
- мочевина крови выше 10 ммоль/л;
- сахар крови выше 14 ммоль/л;
- бикарбонат крови меньше 20 ммоль/л.
Один фактор означает один балл, при суммировании высокий балл означает вероятность высокой летальности. Немедленная отмена выявленного лекарственного вещества связаны с наиболее благоприятным прогнозом.
Некоторыми авторами ССД рассматривается как вариант тяжелого течения многоформной экссудативной эритемы (большая форма многоформной эритемы). Однако, в настоящее время доказано, что это отдельные заболевания, имеющие разные причины и прогноз. Многоформная экссудативная эритема — острое самоизлечивающееся заболевание кожи и слизистых воспалительного характера. Однако большинство авторов склоняются к аллергической его природе. Данное заболевание относится к буллезным дерматозам и его характеризуют полиморфность высыпаний (разнообразие, отсюда происходит другое название заболевания — полиморфная экссудативная эритема), различие проявлений, выраженная боль и длительное течение. Полиформная экссудативная эритема отличается склонностью к обострениям осенью и весной, то есть она рецидивирующая.
Выделяют две формы многоформной экссудативной эритемы:
- Инфекционно-аллергическая — развивается при наличии очагов хронической инфекции (гайморит, отит, тонзиллит, пародонтит или периодонтит). Провоцирующими факторами могут быть переохлаждение, снижение иммунитета, респираторно-вирусные заболевания, стресс. Лидирующими инфекционными возбудителями, провоцирующими развитие этой формы заболевания, считаются вирусы простого герпеса (тип 1 и 2).
- Токсико-аллергическая — ее вызывает повторный контакт или прием медикаментов. Страдают пациенты, имеющие повышенную чувствительность к ним. При этой форме высыпания более распространенные и почти всегда поражается слизистая. Пузырьки образуются на неизмененной слизистой, а через несколько дней они воспаляются. Рецидивы всегда связаны с приемом препаратов.
Течение многоформной экссудативной эритемы различно, в связи с чем выделяют:
- малую форму (легкую) — состояние пациента не нарушается и нет поражения слизистых;
- большую форму (тяжелую) — протекает с общим недомоганием, поражением слизистых и генерализованными кожными высыпаниями.
Причины
- Этиология развития синдрома чаще связана с приемом лекарственных препаратов и установлено больше 100 потенциальных препаратов, вызывающих данный синдром. Этот причинный фактор прослеживается чаще у взрослых. Опасными в плане развития ССД считаются Аспирин, Индометацин, Ибупрофен, Парацетамол, сульфаниламиды, фторхинолоны, аминопенициллины, макролиды, Левомицетин, Аллопуринол, Карбамазепин, Фенобарбитал. После приема препарата может пройти от одной до трех недель, когда появляются первые проявления. Особенно высокий риск развития гиперчувствительности в первую неделю и более опасны препараты с длительным периодом выведения. Повторный прием медикамента значительно сокращает этот период.
- Причинами развития заболевания у детей являются инфекции, вызванные вирусом простого герпеса, цитомегаловирусом, аденовирусом, вирусами гриппа, кори, паротита, оспы и парвовирусом. Из бактериальных инфекций выделяют микоплазмоз, хламидиоз, сальмонеллез, иерсиниоз, не исключаются и грибковые инфекции.
- Триггером иногда является введение вакцины, в связи с этим синдром Стивенса-Джонсона относится к поствакцинальным осложнениям. Имеется связь между появлением заболевания и вакцинацией против гепатита В, кори, краснухи, паротита, столбняка, дифтерии, полиомиелита.
- Мутации генов ферментов, которые принимают участие в метаболизме медикаментов. Такие лица имеют генотип «медленных метаболизаторов», поэтому из-за низкой скорости биотрансформации медикаментов даже минимальная дозы становится причиной аллергической реакции.
Предрасположенность к ССД и ТЭН определяется аллелем HLA-B*5802, HLA-B*5801 и HLA-DQB1*0601 (отвечает за глазные осложнения).
В группе риска по эпителиальному некролизу находятся реципиенты трансплантата, больные лимфомой, карциномами и аутоиммунными заболеваниями.
Симптомы
Заболевание начинается остро с болей в суставах и повышения температуры. На фоне ухудшения общего состояния появляются специфические симптомы синдрома Стивенса-Джонсона: на коже тела, губах, в полости рта (мягком небе, дужках и стенке зева), гортани появляются пузыри. Поражение кожи начинается стремительно и сыпь разного характера появляется на предплечьях, лице, голенях, стопах, между пальцами. На коже могут быть красные пятна, папулы (возвышающиеся узелки), пузыри и буллы (крупные пузыри) с серозным или кровянистым содержимым. Высыпания появляются за несколько дней, волнами и очень зудят. На ладонях и подошвах пузыри имеют напряженные покрышки, на остальных участках тела они дряблые. Характерно отслоение эпидермиса (симптом Никольского). При вскрытии пузырей образуются обширные красные эрозии с обрывками пузырей. В первые трое суток площадь отторгнутого эпителия достигает максимума и ее выражают в процентах от всей поверхности тела больного.
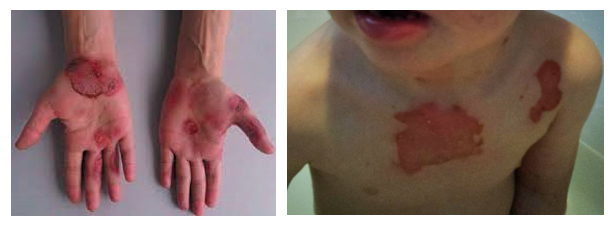
Фото больных с эрозиями после вскрытия пузырей
При благоприятном исходе регенерация кожи занимает три недели, а слизистых — дольше. При повторных высыпаниях ранее пораженные участки не вовлекаются. Начальные элементы на коже могут быть специфической формы — плоский элемент поражения мишеневидной формы. Он имеет два различного цвета четких кольца: центральный диск красный с пузырьком, а по периферии — светлая зона.
Такие атипичные мишеневидные элементы (из двух колец) встречаются только при ССД, и они отличаются от типичных (из трех колец), характерных для экссудативной многоформной эритемы. Поражается лицо, кисти и туловище, но кожа головы не затрагивается.
Характерным для синдрома Стивенса-Джонсона является поражение слизистых оболочек рта, глаз, носа, каймы губ, половых органов. На слизистой появляются пузырьки, из которых образуются кровянистые эрозии, а при присоединении инфекции они покрываются грязно-серым налетом.
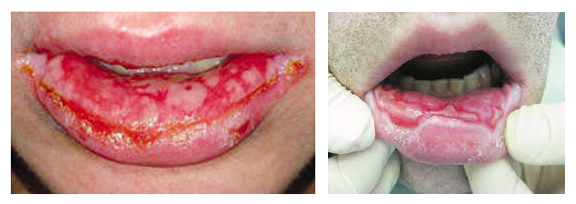
Фото синдрома Стивенса-Джонсона в полости рта
При появлении высыпаний в полости рта больные жалуются на боль при жевании и глотании, слюноотделение, затруднение речи. Сыпь и эрозии обнаруживают на слизистой преддверия рта, неба, щеках, дужках, стенке глотки. На кайме губ появляются бурые корки, при снятии которых слизистая повреждается и кровоточит.
Поражается не только слизистая рта, но и конъюнктива и мочеиспускательный канал. Из-за поражений полости рта больной не может глотать и есть, у него появляется выраженная боль и слюнотечение. Конъюнктива глаз краснеет, отекает, появляется боль в глазах и светобоязнь, а при присоединении инфекции развивается гнойный конъюнктивит и блефарит (воспаление век). В последствии из-за развития фиброза роговицы ухудшается зрение.
При поражении слизистой уретры мочеиспускание затрудняется и болезненное. Также может развиться баланит (воспаление головки пениса) и вульвовагинит у женщин. Не исключается вовлечение в процесс слизистой пищевода и даже кишечника.
Отличие синдрома Лайелла и синдрома Стивенса-Джонсона
Эти синдромы рассматриваются как варианты одного процесса, но разные по тяжести и распространенности. Синдром Стивенса-Джонсона считается «малой формой» синдрома Лайелла. При Синдроме Стивена-Джонса кожные симптомы появляются на 7–14 день, поражения мишеневидные, боль незначительная, слизистые поражаются сильнее и более глубокие, прогноз благоприятный.
Синдром Лайелла имеет отличительные особенности и на этом основана дифференциальная диагностика этих двух заболеваний:
- максимально выраженные проявления на 1–3 день;
- значительная болезненность кожи в местах поражений;
- характерны распространенная эритема и десквамация;
- эпидермальный некролиз охватывает больше 30% поверхности;
- умеренно вовлекаются слизистые;
- неблагоприятный прогноз.
Мультиформная экссудативная эритема
При данном заболевании первичные элементы — красные пятна, узелки и пузыри. Узелки имеют размеры 0.3–1.5 см, округлые, красно-синюшные и увеличиваются к периферии. По периферии узелков образуется валик, а центр западает (симптом «мишени»). Типичные мишеневидные элементы состоят из трех кругов.
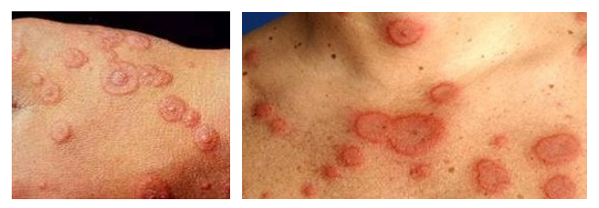
Многоформная экссудативная эритема на фото
Высыпания сопровождаются зудом. Элементы имеют склонность к слиянию. Пузыри при данном заболевании небольшие и плоские с толстой покрышкой. Они расположены в центре папул и наполнены жидкостью. Высыпания локализуются на руках, ногах и лице, а мишеневидная сыпь — большей частью на руках. Наружная поверхность кисти и предплечья наиболее часто поражается. Вторичные элементы — эрозии и корки, а в исходе заболевания — гиперпигментированные пятна. Изменения кожи длятся 7–14 дней, не наблюдается больших участков эпидермального некроза и заживление проходит без осложнений. В то же время часты рецидивы заболевания, например осенью, а большинство пациентов имеют два эпизода рецидивов в год. Использование иммуносупрессивных препаратов связано с наиболее частыми (пять-шесть) эпизодами в течение года.
Тяжелые формы многоформной экссудативной эритемы протекают с поражением слизистых, что является характерным для большой формы заболевания. Поражения слизистой в виде везикул и булл превращаются в эрозии на губах, щеках, глазах и половых органах. При тяжелой форме до поражений кожи повышается температура, беспокоит слабость, боли в суставах. Описаны случаи атипичной пневмонии.
Анализы и диагностика
Диагноз становится очевидным при выявлении типичных высыпаний, быстром прогрессировании высыпаний в буллы и вовлечении слизистых оболочек двух и более органов. Лабораторные исследования включают:
- Клинические анализы крови и мочи. В анализе крови — анемия, снижение количества лимфоцитов и нейтрофилов, что считается неблагоприятным признаком в плане прогноза.
- Биохимические анализы.
- Посевы с кожи и слизистых.
- Определение уровня гранулизина методом ИФА.
- Идентификация инфекционных возбудителей в крови и жидкости пузырей и булл: ПЦР-диагностика, иммуноферментный анализ (определяется уровень антител IgM, IgG и антигены).
- Биопсия (гистологическое исследование). В материале отмечается некроз кератиноцитов, отслойка эпидермиса, щель над базальной мембраной, воспалительная инфильтрация лимфоцитами и макрофагами. Во время восстановления эпителизации кератиноциты мигрируют из здоровых участков в пораженные.
- При поражении других органов — консультация окулиста, отоларинголога, уролога.
Лечение
Учитывая возможность утяжеления состояния больных, неотложная помощь в виде восполнения потери жидкости, должна проводиться на этапе догоспитальной помощи и даже при стабильном состоянии больного на момент осмотра. Восполнение потерь жидкости проводится коллоидными и солевыми растворами. По состоянию больного может потребоваться трахеотомия или искусственная вентиляция легких. Врач скорой помощи должен транспортировать больного в ожоговое отделение (центр) или в реанимационное отделение, где будет оказана дальнейшая квалифицированная помощь.
Лечение синдрома Стивенса-Джонсона в стационаре начинается с определения и отмены причинного медикамента. Этот первый шаг и качественное поддерживающее лечение улучшает исход заболевания. Больным назначается обильное питье, гипоаллергенная диета и сорбенты (Энтеросгель, Полифепан, Сорбекс, Карбопект, Экстрасорб, Полисорб, Повидон, Силикасорб).
Клинические рекомендации предусматривают назначение:
- Глюкокортикостероидов системного действия (Преднизолон или Дексаметазон), которые вводятся внутривенно или внутримышечно. Эти препараты подавляют на ранних стадиях реакцию и уменьшают вероятность аутоиммунных осложнений. Высокоэффективной является пульс-терапия в течение трех дней. В начальной стадии до отслойки кожи такое лечение спасает жизни больных. Если новые пузыри не образуются, доза снижается. Но, если триггером является герпетическая инфекция, кортикостероиды не применяются.
- Иммуноглобулинов (IgG-, IgА-, IgМ-антитела) и анти-Fas-антител внутривенно, которые прерывают процесс, улучшают состояние, предотвращают отслойку и увеличивают выживаемость. Через двое суток новые высыпания не появляются. У детей доказана эффективность высоких доз иммуноглобулинов, применяемых первые три дня.
- Инфузионной терапии по различным схемам: Стерофундин, Натрия хлорид 0.9%, Мафусол, Нормофундин, Плазмафузол.
- Антибиотиков с первых суток с учетом неизбежного отслоения эпидермиса. Антибактериальные препараты назначаются с чувствительности возбудителя.
- Противовирусных средств, которые назначаются рано (до получения анализов вирусологического исследования) При герпетической инфекции рекомендован Ацикловир, а при цитомегаловирусной — ганцикловир.
- Антикоагулянтов, учитывая риск тромбоэмболий и диссеминированного внутрисосудистого свертывания.
- Цитостатиков и иммунодепрессантов (Циклоспорин, Циклофосфамид).
- Обезболивающих препаратов.
- Препаратов моноклональных антител. Положительные результаты дают введения инфликсимаба (Ремикейд), ритуксимаба (Мабтера, Реддитукс), этанерцепта (Энбрел, Эрелзи, Этанерцепт).
- Проведение плазмафереза и гемосорбции для выведения биологически активных веществ.
Местное лечение
Проводят осторожную ежедневную обработку ран, которые очищают и удаляют некротизированные ткани. При этом не очень агрессивно и обширно удаляют измененный эпидермис, так как поверхностный некроз мешает реэпителизации. Не отслоенные участки не трогают и сохраняют сухими. Вскрывают упругие пузыри, оставляя покрышки. Манипуляции выполняются в стерильных условиях и очень осторожно, поскольку любое движение вызывает отслойку кожи.
Для обработок используют антисептики: Хлоргексидин, Перекись водорода, Перманганат калия. Эрозии обрабатывают Метиленовый синий, Фукорцин, Бриллиантовый зеленый. На эрозированные участки прикладывают раневые покрытия (Брандолинд, гидроколлоидные и силиконовые повязки), особенно в местах соприкосновений с кроватью. При обширных поражениях на кровать кладут большое многослойное раневое покрытие из вискозы или хлопка. Антибактериальные мази накладывают вокруг рта, ушей и носа. Для предупреждения контрактур рано назначают лечебную гимнастику.
При поражении полости рта назначают:
- Частые промывания рта изотоническим раствором со шприца.
- Обезболивающие средства (Лидохлор, Калгель).
- Для предупреждения инфицирования — полоскания антисептиками (Мирамистин, Хлоргексидин).
- Аппликации Трипсина (протеолитический фермент) для щадящего удаления некротизированной слизистой.
- Мази Фторокорт, Сибикорт, Целестодерм для устранения воспаления, а для репарации — гель Солкосерил.
При поражении глаз веки мягко очищают изотоническим раствором и смазывают мазями с антибиотиками. Применяют закапывания глазных капель с антибиотиком.
Лечение многоформной экссудативной эритемы
- При малой форме назначается симптоматическое лечение (устранение зуда, боли, местное лечение), при легких случаях системное лечение не назначается.
- При множественных элементах и тяжелой форме назначается Преднизолон в течение 1–3-недель, что дает хорошие результаты. Как вариант лечения глюкокортикоидами — применение пульс-терапии в течение трех дней.
- Ацикловир внутрь назначают при герпес-ассоциированной эритеме непрерывно и длительно (не менее 6 месяцев), что предупреждает рецидивы заболевания. Если Ацикловир не эффективен назначают Валацикловир и Фамцикловир (препараты Фавирокс, Фамацивир, Фамвир, Фамилар). Если противовирусные препараты не дают результата, переходят на антималярийные препараты или Дапсон (противолепрозный).
- Специфическое лечение — если триггером явилась микоплазменная инфекция.
- Иммуносупрессор Азатиоприн рекомендуется при тяжелом течении при отсутствии эффекта от других препаратов. Эффект дозозависимый и рецидивы после прекращения лечения не отмечаются.
- Антигистаминные средства внутрь — для уменьшения зуда.
- Местное лечение включает применение антисептиков на эрозии, полоскания полости рта, глазные капли.
Доктора
Лекарства
- Инфузионные растворы: Стерофундин, Натрия хлорид 0,9%, Мафусол, Нормофундин, Плазмафузол.
- Глюкокортикостероиды системные: Преднизолон, Дексаметазон, Солу-Медрол.
- Иммуноглобулины: Габриглобин, Октагам, Гамунекс, Иммуновенин.
- Антигистаминные препараты: Кларидол, Никсар, Цетрин, Элерт, Ломилан, Кларитин, Зиртек, Лоратадин.
- Местные глюкокортикоидные препараты: Белодерм, Акридерм, Гиоксизон, Белосалик, Лоринден С, Сатава, Фторокорт, Сибикорт, Целестодерм.
- Противовирусные препараты: Валацикловир, Ацикловир, Фавирокс, Фамацивир, Фамвир, Фамилар.
Процедуры и операции
Эфферентные методы лечения способствуют выведению патологических продуктов (детоксикация), улучшают реологию крови, активируют эндокринную систему. В комплексном лечении этого заболевания эффективным является плазмаферез.
У детей
Синдром Стивенса-Джонсона у детей чаще связан с инфекционным фактором и протекает в несколько фаз:
- продромальный период;
- разгар болезни;
- выздоровление.
В продромальный период появляются признаки ОРВИ с поражением дыхательных путей. Гриппоподобный период длится 1–6 дней. Его симптомы: повышение температуры, озноб, кашель, боль в горле. Может быть рвота и понос.
В период разгара на фоне фебрильной температуры внезапно поражаются кожа и слизистые, беспокоит слабый зуд. Локализация поражений любая, сыпь бывает распространенная или охватывает несколько частей тела. Сначала она появляется на лице, руках, груди, а потом на животе, туловище, ногах и половых органах. Это могут быть крупные пятна и плоские розовые узелки (папулы).
Важный признак ССД — красные/багровые пятна или плоская мишеневидная сыпь с двумя зонами цвета. За несколько часов на пятнах или мишеневидных элементах появляются пузыри с содержимым. Они разные по величине, дряблые, тонкостенные, расположены группами и сливаются. Быстро вскрываясь, образуют болезненные эрозии. При отсутствии лечения высыпания продолжаются 3–4 недели. Поскольку утрачивается защитная функция кожи появляется риск инфицирования и сепсиса.
У детей отмечается расстройство мочеиспускания, что связано с поражением слизистой уретры и пузыря. Дети не могут помочиться. После заживления уретры у мальчиков иногда формируется ее сужение. Типичные симптомы: кашель с гнойной мокротой, боли в суставах. При тяжелом течении могут быть судороги нарушение сознания, что связано с водно-электролитными нарушениями.
При благоприятном исходе через неделю пораженная кожа начинает эпителизироваться и продолжается это 2–3 недели.
Лечение детей
Для детей важно:
- контролировать баланс жидкости и электролитов и корректировать их;
- контролировать температуру и давление;
- микробиологическое исследование очагов;
- помещение ребенка на специальный матрац;
- вскрытие упругих пузырей без удаления покрышки;
- уход за полостью рта;
- обработка эрозий (у детей используют анилиновые красители, не содержащие спирта);
- применение не прилипающих специальных повязок;
- обезболивание.
Многоформная экссудативная эритема у детей
Это заболевание редко встречается у маленьких детей, что связано с низкой способностью организма синтезировать иммуноглобулины, которые формируют иммунные комплексы. Триггерные факторы у детей — вирусы простого герпеса 1 и 2 типов.
Выраженность проявлений зависит от возраста. На первом году жизни и маленьких детей встречаются легкие формы — небольшое количество элементов, слизистые не вовлекаются и общее состояние не нарушается. У школьников и подростков течение средней тяжести: интоксикация, больше высыпаний на коже и поражаются слизистые. Мишеневидная сыпь располагается симметрично и наиболее часто на слизистых рта и гениталий, кайма губ, предплечья, кисти. Слизистая рта и губ отекает, краснеет, появляются вскрывающиеся пузыри с кровянистыми корками. Эрозии сливаются, образуя большие участки. Для заболевания характерно волнообразное появление элементов, поэтому выявляют сыпь разных этапов развития.
Лечение начинается с применения глюкокортикостероидов, которые в зависимости от тяжести назначают местно или внутрь (при тяжелом, рецидивирующем течении). Продолжительность курса 5–6 дней. Всегда назначаются антигистаминные препараты, антибиотики — только при инфицировании поражений кожи.
Диета

Гипоаллергенная диета
- Эффективность: лечебный эффект через 21-40 дней
- Сроки: постоянно
- Стоимость продуктов: 1300-1400 руб. в неделю

Диета при аллергии у детей
- Эффективность: лечебный эффект через 15-21 день
- Сроки: до исчезновения аллергической реакции на пищевой аллерген
- Стоимость продуктов: 1500-1600 руб. в неделю
Больным рекомендуется гипоаллергенная диета, также можно ориентироваться на диету при дерматите и диету при крапивнице. Данные диеты исключают высокоаллергенные продукты: яйца, кофе, шоколад, молоко, цитрусовые и их соки, ракообразные, томаты, хурма, мёд, грибы, рыба, икра рыб, сыры, дыня, морковь, орехи, малина, ананасы, гранаты, клубника, ежевика, специи, бобовые, копчености. Исключаются острые, жареные, соленые блюда, ограничиваются легкоусвояемые углеводы.
Разрешается нежирное отварное мясо (кролик, говядина, курица, индейка), пшеничная и гречневая каши, отварной картофель, супы на овощном бульоне, белый йогурт, нежирный творог, галетное печенье, цельнозерновой хлеб, макароны, масла (подсолнечное, оливковое, сливочное), огурцы, кабачки, тушеная капуста, листовые салаты, зеленые яблоки и груши, патиссоны.
Профилактика
Профилактика лекарственных реакций включает:
- Сбор аллергологического анамнеза у больного и случаев лекарственной непереносимости у родственников.
- Соблюдение инструкции по кратности введения, дозам медикаментов и их совместимости.
- Минимизация медикаментозного лечения.
- При наличии в анамнезе ССД во всех медицинских документах делается отметка об этом заболевании и лекарственном препарате, вызвавшем реакцию.
- При неустановленной причине аллергической реакции больным за один час до оперативного вмешательства или удаления зуба профилактически внутривенно вводят Преднизолон и антигистаминный препарат.
Последствия и осложнения
Осложнениями являются присоединение вторичной инфекции, респираторный дистресс-синдром, сепсис и полиорганная недостаточность.
Исходы тяжелого течения с осложнениями:
- рубцовые деформации кожи;
- хроническая экзема;
- нарушение пигментации;
- меланоцитарные невусы;
- дистрофические изменения ногтей;
- локальная алопеция;
- локальное снижение потоотделения;
- хронический конъюнктивит, синдром сухого глаза, эрозия роговицы, вросшие ресницы, сращение конъюнктивы века и глазного яблока, при синдроме Лайелла может отмечаться слепота;
- хронические эрозии во рту;
- хронические эрозии влагалища, стриктура уретры, стеноз влагалища;
- стенозы и рубцы пищевода.
Прогноз
Прогноза зависит от тяжести течения аллергической реакции. Отслоение эпидермиса и появление эрозий протекает с потерей белка, нарушениями электролитов и всегда есть угроза сепсиса, который часто заканчивается смертью больного. При синдроме Лайелла смертность достигает 30%, с при ССД — 10%.
Причина смерти — сепсис, вызванный золотистым стафилококком и синегнойной палочкой. Чем старше больной, имеющий сопутствующие заболевания, чем обширнее поражение — тем прогноз хуже. Быстрая диагностика, отмена препарата и проведение лечения — основа лучшего прогноза.
Список источников
- Барденикова С.И., Пеньтковская О.С., Исаева Е.К. Синдром Стивенса — Джонсона — иммунная катастрофа. РМЖ. Мать и дитя. 2019;2(1):66-72.
- Казанкова Е.М., Тирская О.И. Синдром Стивенса—Джонсона в практике врача-стоматолога/ Стоматология 2016, № 5, С. 51-52.
- Повзун А.С., Крылов К.М., Крылов П.К., Фурман И.Б., Белоусова И.Э., Мичунский К.Э., Орлова О.В. Токсический эпидермальный некролиз: проблемы диагностики и терапии/ Вестник интенсивной терапии, 2017 Г., № 2, С. 66-72.
- Гафурова Р.Р., Файзуллина Р.М., Макарова Г.У., Старцева М. С. Синдром Стивенса — Джонсона как острая тяжелая аллергическая реакция у ребенка/Практическая медицина, 2022, Т20 ,№3, С. 128-132.




 Стерофундин
Стерофундин Натрия хлорид
Натрия хлорид Преднизолон
Преднизолон Дексаметазон
Дексаметазон Солу-Медрол
Солу-Медрол Октагам
Октагам Кларидол
Кларидол Никсар
Никсар Цетрин
Цетрин Ломилан
Ломилан Кларитин
Кларитин Белодерм
Белодерм Акридерм
Акридерм Гиоксизон
Гиоксизон Белосалик
Белосалик Целестодерм
Целестодерм Фторокорт
Фторокорт















Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...