Гипотермия, переохлаждение организма
Общие сведения
Под общим переохлаждением организма подразумевается патологическое состояние (гипотермия), при котором под действием неблагоприятных холодовых факторов внешней среды происходит нарушение системы терморегуляции и снижение температуры тела ниже минимального порога (34°С), необходимого для поддержания функционирования жизненно важных систем организма.
Температура тела относится к одной из основных констант гомеостаза и ее поддержание в определенном и достаточно узком диапазоне — это важнейшее условие адекватного функционирования органов и систем человеческого организма. Даже незначительные ее отклонения от нормы могут вызвать нарушение метаболизма с развитием холодовой/тепловой болезни. Поддержание температуры тела в индивидуальной норме осуществляется через сложную физиологическую систему регуляции теплового баланса, регулируемого процессами теплопродукции и теплоотдачи.
Тепловой баланс в организме
В организме человека различают «ядро», включающее все внутренние органы и мозг, и внешнюю часть — «оболочку», сформированную мышцами, подкожной клетчаткой и кожей. На долю «оболочки» приходится почти половина массы тела, а понижение её температуры даже на несколько градусов вызывает существенные изменения теплосодержания организма.
Температура разных участков оболочки является неодинаковой и может существенно варьироваться. В то время, как уровень температуры ядра колеблется в незначительных пределах (дневная температура выше ночной). При холодовом воздействии происходит изменение тканевой массы ядра и оболочки в сторону сжатия тканей ядра.
Постоянство температуры поддерживается балансом процессов теплопродукции и теплоотдачи. При этом, теплопроводность живой ткани величина постоянная и ничем не регулируется. Температура поверхности тела поддерживается за счет теплопереноса из тканевой массы ядра к поверхности кожи, происходящей путем кондукции (контактной теплопроводности) и конвекции (переноса теплоты кровью). Организм здорового человека в состоянии поддерживать внутреннюю температуру в пределах 36,0 – 37,5°С за счет терморегуляции и биологических процессов гомеостаза.
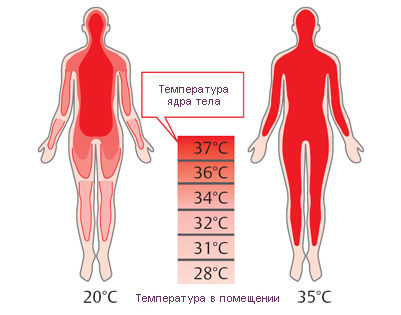
Температурные зоны тела
Теплообразование является побочным продуктом метаболических процессов (первичная теплота), и физических (мышечной) работы (вторичная теплота). Уровень теплообразования определяется интенсивностью основного обмена, «специфическим динамическим действием» пищи, поступающей в организм, мышечной активностью, интенсивностью метаболизма в различных тканях. Вклад в общую теплопродукцию организма разных органов и тканей существенно разнится.
Наиболее значимым механизмом образования тепла является сократительный термогенез, то есть тепло генерируют скелетные мышцы во время их тонического сокращения (800 – 1000 ккал/сутки). Дополнительным механизмом образования тепла является не сократительный термогенез, в основе которого лежит метаболическая активность (окисление) жировой ткани под воздействием норадреналина, выработка которого усиливается под воздействия холода на организм.
В целом в процессе теплообразования выделяют несколько ведущих механизмов:
- Увеличение основного обмена (чем выше обмен веществ, тем больше тепла организм производит). Скорость обменных процессов регулируется гипоталамусом непосредственным воздействием через вегетативную нервную систему.
- Усиление мышечной активности (одной из реакций организма на холод является озноб и дрожь-непроизвольное высокочастотное/низкоамплитудное сокращение мышечных волокон, увеличивающее теплообразование на 150-200%).
- СПДП (специфическое динамическое действие пищи) — выделения дополнительного количества энергии в процессе переработки питательных ингредиентов, которая включается в процесс теплообразования.
- Увеличение объема циркулирующей крови. Увеличение интенсивности основного обмена требует увеличения количества крови. Соответственно, она извлекается из депо и поступает в систему кровообращения, ускоряя перенос тепла от ядра к поверхности тела.
- Ускорение метаболизма в системе печени (в результате химических реакций в печени производится 350 – 500 ккал тепла/сутки).
- Увеличение частоты сердечных сокращений (сердце в процессе функционирования выделяет 70 – 90 ккал/сутки тепла, а при ускорении частоты сердечных сокращений, этот показатель увеличивается до 150 ккал/сутки).
- Ускорение функций других органов (мышцы диафрагмы, почки, мозг и другие органы при ускорении функционирования продуцируют до 500 ккал/сутки).
Между телом человека и окружающей средой происходит постоянный обмен теплотой, что осуществляется несколькими способами:
- проведения (кондукция);
- радиация (излучение);
- испарения воды с поверхности тела и конвекция (перенос с потоком среды).
Очевидно, что постоянное поддержание температуры в узком диапазоне возможно лишь при условии равенства процессов теплообразования и отдачи тепла.
Терморегуляция
Терморегуляция осуществляется высокодифференцированной и многокомпонентной системой, в состав которой входят глубокие и поверхностные термочувствительные рецепторы. Основными органами, в которых сосредоточены глубокие рецепторы, являются гипоталамус, средний и продолговатый мозг, ретикулярная формация и другие структуры ствола мозга, центры симпатической иннервации. Поверхностные термочувствительные рецепторы, численность которых составляет приблизительно 250 тысяч, располагаются по всей толщине слизистых оболочек и кожи и еще около 200 тысяч рецепторов расположены в различных внутренних органах и тканях— почках, печени, желчном пузыре, плевре и других.
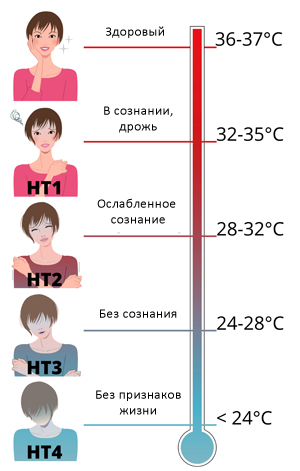
Степени тяжести гипотермии
Такой широкий разброс и многочисленность термочувствительных рецепторов объясняется тем, что температурный гомеостаз регулируется не по температуре какой-либо одной части тела, а по средней температуре тела. Все рецепторы реагируют на колебания температуры среды в диапазоне 10—41 градуса, при выходе из которого функционирование рецепторов нарушается. Так, когда температура кожных покровов понижается до +12°С, поверхностные кожные рецепторы блокируются и перестают выполнять свою функцию. При снижении температуры внешней среды частота импульсов, посылаемых в мозг, возрастает, а при повышении – снижается.
Механизмы терморегуляции при переохлаждении
Механизмы теплообразования
При гипотермии вследствие понижения температуры тела и крови резко повышается активность волокон холодовых рецепторов, что способствует стимуляции ядер заднего отдела гипоталамуса, ответственного за активацию механизмов теплообразования. То есть, активизируются реакции теплообразования, а процессы теплопотери приостанавливаются посредством включения приспособительных механизмов: немедленных — через вегетативную нервную систему и отсроченных — с участием эндокринной системы, реализующиеся через механизмы физической, химической терморегуляции:
- Химическая терморегуляция — усиление тканевого обмена (ускорение окисления белков, жиров и углеводов) с ускорением теплопродукции. Повышение уровня гормонов надпочечников/щитовидной железы, ускоряющих основной обмен и выработку тепла.
- Физическая терморегуляция — централизация кровообращения (сокращение просвета кровеносных сосудов кожи — артериол и мелких артерий и уменьшение притока крови к поверхности тела), что снижает отдачу тепла во внешнюю среду. Реакция кожных мышц, уменьшающая теплопотери через испарение.
- Адаптивный ответ в виде повышения физической активности.
- Экстрапирамидная стимуляция скелетной мускулатуры и мышечная дрожь.
Механизмы снижения теплопотери
В условиях низких температур приспособительной реакцией организма является максимальное уменьшение объемов теплопотери. Для осуществления этой задачи гипоталамус, как и в предыдущем случае, действует посредством влияния на вегетативную нервную систему.
Такими механизмами являются:
- Централизация кровообращения. Осуществляется за счет уменьшения притока крови к поверхности тела с перенаправлением ее циркуляции по «ядру», поскольку скорость теплопотери зависят напрямую от объема крови, проходящей через «оболочку». Так, при температуре 150С, кровоток в кисти снижается в 6 раз. При дальнейшем охлаждении может развиваться спазм сосудов периферической ткани. Наряду с положительным влиянием резкое снижение кровотока, в совокупности с низкой температурой, вызывает обморожения.
- Уменьшение открытой площади тела. Скорость потери тепла зависит не только от температуры, но и площади соприкосновения тела с внешней средой. Соответственно, для изменения площади соприкосновения организм принимает более экономную (закрытую) с точки зрения затрат энергии позу (подсознательно притягивает к груди колени, сворачиваясь в клубок).
- Реакция кожных мышц. Этот механизм встречается достаточно часто и реализуется напряжением мышц, поднимающих волосяные фолликулы, что принято называть «гусиной кожей». В результате увеличиваются подшерсток и ячеистость шерсти, способствующие увеличению слоя теплого воздуха вокруг тела. Теоретически это улучшает термоизоляцию, поскольку воздух является слабым проводником тепла, однако практическая ценность этого рудиментного механизма невелика.
- Уменьшение теплопотери испарением. При испарении воды с поверхности тела теряется и тепло. Испарение 1 мл воды приводит к потере 0,58 ккал тепла, поскольку в среднем человек теряет посредством испарения 1400 – 1800 мл влаги (пот, с дыханием), то при переохлаждении прекращение потовыделения и урежение дыхания потери тепла уменьшаются на 12 – 15%.
- Увеличение подкожно-жировой клетчатки. Этот механизм реализуется лишь при длительном проживании человека в условиях низких температур и заключается в увеличении прослойки жировой ткани и более равномерному распределению ее по поверхности тела.
Нарушения жизнедеятельности при непреднамеренной гипотермии
При общем охлаждении организма нарушается тепловой баланс за счет того, что теплоотдача превышает теплопродукцию. Охлаждение организма приводит к снижению скорости обменных процессов, нарушениям метаболизма и развитию гипотермической патологии. При переохлаждении температура ядра организма снижается ниже оптимальных величин. В процессе общего охлаждения организма выделяют фазы компенсации и декомпенсации.
Патогенез, стадии развития
В развитии холодовой болезни выделяют несколько порочных кругов патогенеза. Основными из них являются:
- Метаболический порочный круг. При снижении температуры тела происходит резкое замедление метаболических процессов (в зависимости от температуры ядра в 2-3 раза), что сопровождается снижением теплообразования. В результате снижения температуры тела дополнительно подавляется метаболизм, то есть образуется «метаболический порочный круг».
- Сосудистый порочный круг. Снижение температуры тела при охлаждении тела в диапазоне 30-330С сопровождается феноменом расширения артериальных сосудов слизистых оболочек, подкожной клетчатки и кожи. Это в свою очередь вызывает приток к коже теплой крови от органов ядра, что ускоряет теплоотдачу организмом с развитием патологического круга (понижение температуры тела вызывает дополнительное расширение сосудов, приток теплой крови и потерю тепла).
- Нервно-мышечный порочный круг. В организме в процессе снижения температуры происходит снижение возбудимости нервных центров, в частности, центов, осуществляющих контроль за сокращением мышц, что выключает из системы производства тепла один из важнейших механизмов —сократительный термогенез. То есть, температура тела еще больше понижается, что приводит к дальнейшему подавлению нервно-мышечной возбудимости и, соответственно, дальнейшему подавлению процесса термогенеза.
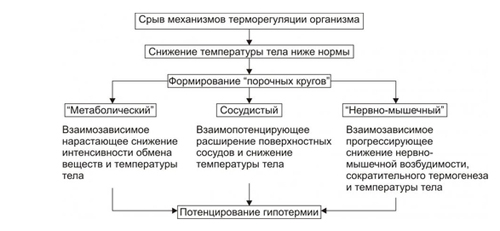
Схема развития гипотермии
Нарастание охлаждения организма вызывает усиление тормозных процессов в нервных центрах корковых и подкорковых структур, что приводит к гиподинамии, сонливости, апатии, в крайних случаях, завершающихся коматозным состоянием. При нарастании интенсивности холодового фактора наступает полное замерзание и смерть от переохлаждения. Как правило, человек погибает в результате прекращения сердечной деятельности и остановки дыхания. Смерть наступает при снижении ректальной температуры тела ниже 25-200С.
Стадии развития
В процессе общего переохлаждения организма выделяют фазы компенсации и декомпенсации.
Фаза компенсации
Для этой стадии характерен комплекс стандартных реакций:
- Снижение уровня тепломассопереноса за счет сужения кровеносных сосудов подкожной ткани и кожи тела (кровенаполнение кожи снижается в среднем в 1,5-2,0 раза при падении температуры ядра на 1°С ниже нормы).
- Учащение сердцебиения на 20-22%.
- Возрастает объём лёгочной вентиляции.
- Увеличение выделения катехоламинов.
- Возрастает сократительный термогенез (за счёт активных движений).
- Увеличивается не сократительная термопродукция (за счёт ускорения окислительных процессов).
Наряду с увеличением образованием тепла отмечается ограничение теплоотдачи за счет регуляции сосудистого тонуса (снижение тканевого кровотока в поверхностных тканях организма).
Фаза декомпенсации
Для этой стадии характерно:
- Снижение интенсивности обмена веществ.
- Резкое истощение клеток структур ЦНС и желёз эндокринной системы.
- Падение тонуса артериальной системы, снижение капиллярного давления и эффективности работы сердечно-сосудистой системы.
- Потеря электролитов с развитием выраженных нарушений водно-электролитного баланса.
- Гипоксия и развитие метаболического ацидоза.
- Полнокровие внутренних органов с развитием отёка лёгких, кровоизлияния и некрозы в слизистой оболочке желудка, некробиотические изменения слизистой оболочки канальцев почек, уменьшение клубочковой фильтрации и почечного кровотока, сморщивание клеток надпочечников.
- При нарастании переохлаждения уменьшается мозговой кровоток, падает давление цереброспинальной жидкости, падает корональный кровоток, снижается сердечный выброс, нарушается сердечный ритм. При 28–30°с утрачивается сознание, а при 14–20°с начинает исчезать биоэлектрическая активность головного мозга.
Классификация, стадии переохлаждения
| Стадия | Патофизиологическикие изменения | Объективные данные |
| Динамическая | Компенсаторная активация различных механизмов теплообразования:
|
|
| Ступорозная | Частичное истощение всех компенсаторных реакций и механизмов:
|
|
| Судорожная | Полное истощение всех компенсаторных реакций и механизмов:
|
|
Причины развития и факторы, способствующие заболеванию
Первичная гипотермия — часто встречаемое явление, особенно в легкой форме. Преобладает среди молодых лиц мужского пола в городской среде. Часто жертвами гипотермии являются лица, недостаточно подготовленные к пребыванию на улице в осенне-зимний период в силу различных обстоятельств или проживающие в недостаточно обогреваемых помещениях.
Крайними случаями являются различного рода катастрофы (попадание в лавину, холодную водную среду), экстремальные виды спорта, путешествия в сложных погодных условиях, потеря способности передвигаться, дезориентация на местности (в лесу).
Резкое увеличение теплопотерь
Основными факторами, влияющие на вероятность гипотермии являются:
- температура окружающей среды;
- влажность воздуха;
- сила ветра.
Погодные условия
Наиболее значимым является температура окружающей среды. Здесь существует прямая зависимость между величиной температуры окружающей среды и скоростью потери тепла.
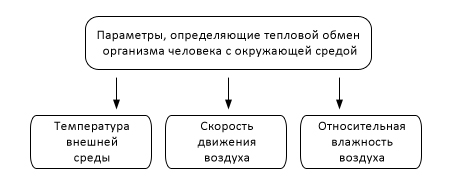
Атмосферная влажность на темпы теплопотери влияет также прямопропорционально. По мере увеличения влажности темпы теплопотери увеличиваются. Наибольшая скорость теплопотери отмечается при попадании человека в водную среду, которая относится к хорошим проводникам тепла по сравнению с воздухом.
Ветер — это однонаправленное движение воздуха. При усилении ветра воздух вокруг тела быстро заменяется на более холодный. Так, при движении ветра 5 м/с теплоотдача увеличивается в два раза, при 10– в четыре раза. К тому же ветер обезвоживает открытые участки тела.
Особую опасность представляет сочетанное действие всех трех факторов. Повышенная влажность серьёзной угрозы не представляет. Однако, промокание одежды при попадании под холодный дождь или погружение в холодную воду существенно увеличивает риск развития гипотермии. Многие лица недооценивают риск переохлаждения и часто задают вопрос можно ли заболеть от переохлаждения при нахождении в условиях плюсовой температуры. При наличии высокой влажности и сильного ветра переохладиться можно и при плюсовой/нулевой температуре.
Качество и сезонность одежды и обуви
Одежда/обувь способна существенно снизить интенсивность потери тепла организмом. Определяющим фактором является материал одежды, способность сохранять тепло, а также правильно подобранный размер вещи/обуви. В холодный период года наиболее предпочтительным материалом является натуральная шерсть/мех, обладающие высокой ячеистостью, в которых много воздух, препятствующего потере тепла организмом. Далее следуют их искусственные аналоги. Основным недостатком одежды из синтетики является их способность скапливать под одеждой влагу, которая увеличивает темпы теплопотери, способствуя более быстрому переохлаждению.
Размер обуви и одежды должен быть тщательно подобран, поскольку тесная одежда уменьшает прослойку теплого воздуха. Тоже относится и к обуви, толщина подошвы которой должна быть не менее 1 см, а обувь не сдавливать конечности. Тоже относится и к одежде/обуви, размеры которых превышают норму и недостаточно плотно прилегают к контуру тела, образуя щели, через которые уходит теплый воздух.
Факторы, приводящие к гипотермии
Чаще всего, гипотермия возникает вследствие:
- Недооценки погодных условий.
- Переоценки своих физических возможностей.
- Использования не сезонной или длительное нахождение в промокшей одежде.
- Неспособности оценить свое состояние и самостоятельно диагностировать переохлаждение на ранних стадиях.
Увеличение теплопотерь вследствие интоксикации
Потеря тепла происходит за счет расширения сосудов, вызванное интоксикацией (чаще алкогольной) или приема лекарственных препаратов. Минимальное количество алкогольсодержащего напитка, необходимого для расширения кровеносных сосудов подкожно-жировой клетчатки и кожи, составляет 15-30 мл (в пересчете на чистый спирт), а для людей пожилого возраста — вдвое меньше. При этом, употребление алкоголя создает иллюзорное ощущение согревания тела.
Подвох заключается в том, что это ощущение вызывается за счет поступления от ядра тела к холодным кожным покровам теплой крови, которая быстро охлаждается, быстро возвращается к ядру, вызывая резкое снижение температуры тела. По сути, алкоголь, расширяя сосуды, препятствует срабатыванию механизма централизации кровообращения, который выработан в процессе эволюции и направлен на сохранение жизни человека при попадании в условия низких температур. Поэтому, если человек в состоянии алкогольного опьянения часто засыпает на улице, даже при температуре среды близкой к нулю, чаще всего это заканчивается отморожением, воспалением легких и даже смертью.
Нарушения теплорегуляции
Нарушения процессов теплорегуляции чаще всего обусловлены наличием ряда болезней и патологических состояний. Развитию гипотермии способствуют:
- Сердечная недостаточность. Для нее характерно снижение скорости кровотока, что увеличивает длительность пребывания крови на периферической части тела, а способствует ее более сильному охлаждению. При наличии отеков, что характерно для сердечной недостаточности, циркуляция крови в конечностях еще более ухудшается и приводит к еще большему охлаждению крови.
- Гипотиреоз. Гормоны щитовидной железы участвуют в регуляции различных биологических реакций, в том числе поддерживают реакции, сопровождающиеся выделением тепла. Соответственно, при снижении уровня тироксина снижается температура тела. При этом, чем больший дефицит гормонов, тем ниже температура тела и такие больные быстро переохлаждаются на холоде.
- Кахексия. Дефицит массы тела и кахексия как крайний вариант независимо от причин, вызвавших такие состояния, сопровождаются уменьшением мышечной ткани и истончением подкожно-жировой клетчатки, которая, по сути, является природным термоизолятором в организме. При ее недостатке скорость потери температуры тела резко увеличивается. К тому же, при отсутствии жировой ткани, теряется возможность продуцировать тепло за счет окисления жиров, эффективность которой для производства тепла в разы выше, чем любой другой ткани. Тоже самое относится к мышцам, генерирующим большую часть тепловой энергии. При снижении мышечной массы пропорционально снижается уровень выработки тепла. В целом, дефицит массы тела увеличивает риск развития гипотермии.
- Болезнь Аддисона. Проявляется недостаточность коры надпочечников, то есть, недостатком в крови содержания альдостерона, кортизола и андростерона. При дефиците альдостерона и кортизола снижается АД, что приводит к замедлению скорости кровотока и соответственно большему охлаждению крови на поверхности тела и меньшему поступлению тепла. Недостаток кортизола снижает скорость основного обмена (скорость протекания химических реакций), которые сопровождаются выделением энергии. Соответственно в «ядре» производится меньше тепла, что в комплексе с более сильным охлаждением крови способствует высокому риску развития гипотермии, даже при нахождении человека в условиях умеренно низких температур.
- Кровотечение. Механизм переохлаждения при кровопотерях прост — кровь является переносчиком тепла от ядра к поверхности тела и, соответственно, потеря крови прямо пропорциональна потере тепла. При этом, хроническое/медленное кровотечение человек переносит значительно лучше, чем острое, поскольку при острой значительной кровопотере компенсаторные организмы не срабатывают. Потеря крови в объеме 300 – 500 мл организмом переносится практически незаметно, 500 до 700 мл сопровождается тошнотой, головокружением, чувством жажды и необходимостью принять горизонтальное положение. До этого уровня кровопотерь организм за счет поступления крови из депо компенсирует ее потерю. Кровопотеря более 1 литра, особенно в условиях низких температур, опасна высоким риском потери сознания на 1-3 часа и отключением всех механизмов терморегуляции. То есть, скорость падения температуры тела человека, потерявшего сознание, аналогична скорости падения температуры трупа, которая составляет 10С/час (при стандартной влажности воздуха и отсутствии ветра). Таким образом, первая степень гипотермии наступит через 3, вторая — 6-7, а третья — 9-12 часов.
- Черепно-мозговая травма. Опасность заключается в высоком риске потери сознания с отключение всех защитных механизмов.
Недостаток теплопродукции также встречается у лиц старческого возраста, недоношенных детей, страдающих острыми/хроническими заболеваниями.
Симптомы переохлаждения организма
Симптомы гипотермии варьируют в зависимости от стадии гипотермии:
- Легкая степень (35-32,20С): характерны адинамия и вялость, выраженная сонливость. Жалобы на усталость, озноб, слабость, жажду, иногда головокружение и головную боль. Речь замедленна, скандированная (раздельное произношение слов). Сознание в большинстве случаев сохранено. Кожа бледная, наличие синдрома «гусиной кожи». Пульс урежается до 60-65/минуту, давление умеренно повышено (140/100 мм.рт.ст.).
- Средняя степень (32,2-290С): сознания угнетено, резкая сонливость, пульс слабого наполнения урежение до 35-50 уд/мин, суставные движения скованы, взгляд бессмысленный, кожные покровы бледные, синюшные, на ощупь -холодные дыхание поверхностное, редкое 10-12/минуту), давление снижено (до 80-90/40-50 мм рт. ст.).
- Тяжелая степень (ниже 290С): сознание отсутствует, часто прикушен язык, реакция зрачков на свет отсутствует или слабо выражена, мышцы резко напряжены, в том числе мышцы брюшного пресса и жевательные согнуты, могут быть судороги, присутствуют признаки переохлаждения в виде окоченения (невозможность разогнуть конечности), кожные покровы холодны на ощупь, бледны, синюшны. Мошонка сокращена, яички подтянуты. Пульс аритмичный редкий (около 30/минуту) с трудом прощупывается, АД не определяется. Непроизвольное мочеиспускание. Важно понимать, что клиническая картина тяжелой степени гипотермии в силу высокой потенциальной обратимости процессов замерзания не предрешает смертельного исхода.
Анализы и диагностика
Диагноз гипотермия устанавливается врачом на основании внешнего осмотра, анамнеза (со слов лиц, нашедших пострадавшего) и результатов измерения температуры тела. При этом, достоверными является только показатели ректальной температуры, выполненные специальными электронными термометрами с мелкой калибровкой шкалы в диапазоне пониженных температур. Иногда практикуется измерение температуры свежей порции мочи.
Следует учитывать, что отсутствие дыхания/сердцебиения и снижение базовой температуры тела ниже критических показателей, не являются свидетельством наступления смерти. Смерть констатируют только после проведения всех мероприятий по согреванию и отсутствия признаков жизни на этом фоне.
Для подтверждения диагноза проводится ЭКГ, на которой характерным признаком является наличие волны Осборна, а также проводятся другие лабораторные анализы и инструментальные исследования: общие анализы крови/мочи, определение глюкозы, электролитов, мочевины, креатинина, и pH крови, пульсометрия, измерение АД, определение почасового диуреза, при необходимости — УЗИ, рентгенография грудной клетки.
Следует заметить, что попытки самостоятельно определить «в каком случае переохлаждение считается легким» и определение возможности выхода из него самостоятельно, являются недопустимыми, поскольку симптомы переохлаждения зачастую варьируют у различных людей и часто бывают нетипичными и стертыми. Более того, большинство людей редко осознают, что у них уже появились симптомы общего переохлаждения организма и верят, что у них все в порядке, забывая, что процессы переохлаждения происходят незаметно.
Лечение
Состояние гипотермии относится к неотложным и от того насколько правильно оказана первая помощь при переохлаждении, зависит дальнейшее состояние больного и прогноз.
Какими должны быть действия при переохлаждении?
При гипотермии легкой степени человек в сознании, присутствует дрожь, температура 35-320. Дрожательный рефлекс — это механизм теплопродукции, который увеличивает ее в 5 раз, если человек находится в неподвижном состоянии. Дрожь прекращается, когда истощаются энергетические запасы в организме. Пока у пострадавшего не отмечается остановки кровообращения, все действия сосредотачиваются на предотвращении дальнейших потерь тепла и согревании.
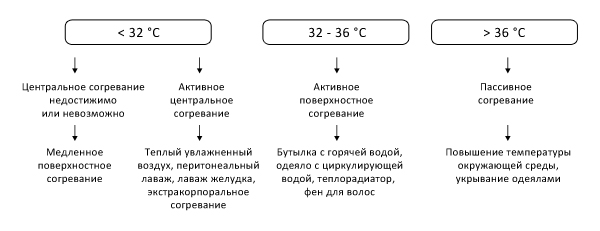
Различные методы согревания
После вызова скорой помощи на месте первая помощь заключается в:
- Даче теплого и сладкого, но не алкогольсодержащего питья, который угнетает жизненно важные центры головного мозга. Теплые сладкие напитки поставляют углеводы, но это не обеспечивает необходимое для организма тепло.
- Постепенных согревающих наружных процедурах (различные методы утепления и использование источников тепла). Нельзя согревать пострадавшего слишком быстро из-за возможного снижения внутренней температуры при поступлении с периферии охлаждённой крови после расширения периферических сосудов.
- В активном выполнении упражнений потерпевшим — это возможно только при легкой степени. Если человек может передвигаться, нельзя ограничивать его в движениях, так как в активном движении он отогревается быстрее и в последствии не будет наблюдаться никаких неблагоприятных исходов.
- В более тяжелых случаях, наоборот, очень важно аккуратное перекладывание потерпевшего и предупреждение резких движений из-за готовности миокарда к фибрилляции. В скорой помощи они должны транспортироваться на носилках для предупреждения венозного возврата, опасного остановкой сердца (коллапс «от спасения»).
Если рассматривать методы согревания, то их можно разделить на пассивные (утепление и защита от дальнейшей потери тепла), активное поверхностное (тепловые согревающие процедуры) и активное внутреннее (в условиях стационара) согревание. Самым важным является постепенное согревание.
Пассивные методы согревания
Согревающие действия на догоспитальном этапе в условиях улицы самые простые пассивные методы согревания: создание паронепроницаемого барьера (в случае, если пациент мокрый), теплоизолирующего и ветрозащитного слоя. Как теплоизолирующий слой может быть использована пузырчатая пленка непроницаемая для воды. Удаление мокрой одежды, конечно создает более комфортные условия, но если это делать в условиях холода и ветра, то вызовет еще большее охлаждение.
Применение пузырчатой пленки для теплоизоляции
Если создается паронепроницаемый барьер, то менять одежду на сухую не обязательно. Верхний слой укрытия должен быть ветрозащитным. При нахождении на природе, нужно поместить пострадавшего в спальный мешок, а при мокрой одежде, создать водонепроницаемый барьер (та же пузырчатая пленка или полиэтилен). Если есть возможность, то нужно применить источник тепла (бутылки с горячей водой).
Если позволяют условия нужно:
- снять мокрую одежду и обувь;
- переодеть во все сухое;
- тщательно укрыть одеялом с головой;
- согреть пострадавшего.
Пассивное согревание эффективно при легком переохлаждении, когда не утрачена способность к выработке тепла (мышечная дрожь). Иногда достаточно изоляции от холода и пострадавший постепенно согревается собственным термогенезом.
Активное внешнее согревание
Активное внешнее (поверхностное) согревание на догоспитальном этапе проводится прикладыванием тепла к коже. Следует приложить бутылки с теплой водой, грелки, пакеты с водой на область грудной клетки, головы, на область крупных сосудов (пах, шея, подмышечная область). Нужно избегать их прямого контакта с кожей, поскольку возможен риск развития ожогов. Если согревание проводится в домашних условиях, то используют радиаторы, конвекторы, матрасы с подогревом, электрические простыни и одеяла.
Нельзя полностью погружать человека в теплую ванну, так как быстрое нагревание приводит к выраженному расширению сосудов, что сопряжено с риском развития аритмий. Тем не менее, согревание погружением в воду температурой 42–45 °C рук, ступней и голеней применять можно и это дает хороший эффект. Такой метод позволяет повысить температуру тела на 90 в час. Нельзя отогревать обмороженные конечности, пока температура не будет больше 340 С.
Если при лёгкой степени достаточно только согревания и температура нормализуется самостоятельно, то при средней и тяжёлой необходима медицинская помощь в условиях стационара. Активное согревание при гипотермии III степени (человек без сознания, но признаки жизни определяются) и ІV степени (остановка сердца) особенно важно при длительных переездах. Бригады аварийно-спасательных служб оснащены одеялами с подачей теплого воздуха. Больным с переохлаждением IV степени во время транспортировки в центр лучше сохранять исходную температуру. Тепло подается, но дозировано для поддержания этого уровня температуры. Задача заключается в предупреждении дальнейшего охлаждения и не допущения согревания.
При ІІІ степени имеется высокий риск желудочковой фибрилляции и остановки сердца, поэтому такие больные госпитализируются в клиники, оснащенные аппаратами искусственного кровообращения и аппарат для экстракорпоральной мембранной оксигенации.
При крайне тяжелой ІV степени высокая вероятность летального исхода. Остановка кровообращения и отсутствие дыхания — это показание к проведению реанимации и желательно наладить подачу через маску теплого кислорода. Сердечно-легочную реанимацию начинают сразу и продолжают в пути до госпитализации, где будет проводиться экстракорпоральное жизнеобеспечение. Прекращение реанимации может стать фатальным для пострадавшего.

Неотложные действия при остановке кровообращения
Высококачественная реанимация — это ключевой момент, определяющий хороший прогноз. Устраняется западение языка, делают эндотрахеальную интубацию для подачи кислорода после отсасывания слизи из дыхательных путей. Выполняют закрытый массаж сердца. При сложных условиях эвакуации ручная реанимация может быть затруднена, поэтому используют механические аппараты. Они обеспечивают 50% необходимого уровня кровотока головного мозга и достаточное поступление кислорода к важным органам. При фибрилляции желудочков в условиях переохлаждения дефибрилляцию выполнять неэффективно. Предпринимают одну-две попытки и при отсутствии эффекта процедуру откладывают до момента повышения температуры 30°С и выше.
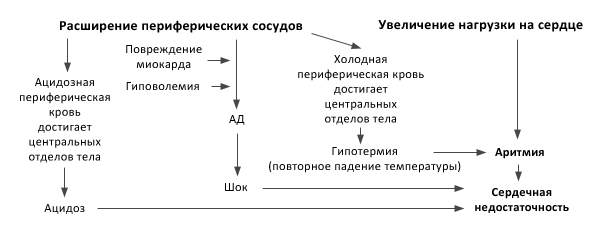
Осложнения отогревания организма
Скорость согревания на догоспитальном этапе не должна быть больше 10С в час, поскольку имеется риск развития «afterdrop» — расширение периферических сосудов и повторное падение внутренней температуры из-за поступления с периферии охлаждённой крови. Это усиливает нарушения: повышает риск снижения давления, развития аритмий, сердечной недостаточности и остановки сердца.
Активное внутреннее согревание
Активное внутреннее (центральное) согревание в условиях стационара помогает нормализовать ритм сердца и скорректировать нарушения свертывающей системы иногда даже без применения медикаментозного лечения. Внутреннее согревание обеспечивается:
- Ингаляциями теплого (40–45°С) кислорода через маску или трубку. Эта процедура снижает теплоотдачу при дыхании и увеличивает скорость согревания на 1-1,50 в час.
- Внутривенными инфузиями теплых растворов.
- Лаважем (введение подогретых растворов в полости организма).
- Экстракорпоральным внутренним согреванием. Без проведения экстракорпоральных методов согревания в условиях хорошо оснащенных клиник вероятность благоприятного исхода при тяжелых стадиях переохлаждения сводится к нулю.
Лаваж
- Лаваж кишечника и желудка. Считается не очень эффективным, поскольку растворами нагревается очень ограниченная поверхность. Данная методика используется в комбинации с другими.
- Лаваж мочевого пузыря. Обеспечивает минимальное и медленное согревание в виду малой площади воздействия.
- Закрытый торакальный лаваж. Достаточно эффективная процедура. В двух местах грудной клетки (спереди и сзади) устанавливаются торакотомические трубки, через которые подается 40 °C изотонический раствор. Эта процедура может спровоцировать фибрилляцию. Применяется при остановке сердца и наличии аппарата искусственного кровообращения.
- Перитонеальный лаваж. Применяется у пациентов со стабильным состоянием. Быстро согревает печень. Скорость согревания 1–3 °C в час. После повышения температуры в прямой кишке до 33-34°C процедуры прекращают чтобы не создать перегревание на фоне не восстановившейся теплорегуляции.
Выбор способа внутреннего согревания оценивается с точки зрения приносимого тепла и неблагоприятного влияния на кровообращение. К примеру, плевральный лаваж снижает качество выполнения непрямого массажа сердца, поэтому выбирают другие способы.
Если не применяется ЭКМО, современная точка зрения включает:
- проведение механической или ручной реанимации;
- отогревание до восстановления самостоятельного кровообращения;
- источники внешнего тепла только вокруг туловища (одеяло с подогревом под пострадавшим и одно такое же одеяло на нем);
- лаваж мочевого пузыря или перитонеальный лаваж.
Экстракорпоральные методы согревания
К ним относятся гемодиализ, аппаратное искусственное кровообращение, аппаратная экстракорпоральная мембранная оксигенация. Использование последних двух методов — «золотой стандарт» в согревании пациентов, которые обеспечивают повышение температуры на 1–2 °C за 5 минут. Гемодиализ может отрицательно влиять на циркуляцию крови и почти не эффективен при отсутствии самостоятельного кровообращения.
Доктора
Лекарства (внутривенные инфузии)
Выполняют подогретыми растворами параллельно с согреванием. Инфузии предотвращают шок, возникающий на фоне расширения периферических сосудов, обеспечивают коррекцию электролитных и метаболических изменений в организме. Этот этап очень важен при лечении, поскольку у больного происходит потеря жидкости, электролитов и нарушается циркуляция крови.
Процесс уменьшения объема циркулирующей крови (гиповолемия) развивается при температуре меньше 320 и продолжается первые сутки пребывания на ЭКМО. Происходит интенсивный переход жидкости в мягкие ткани и больной отекает. Это состояние требует восполнения жидкости в сосудистом русле для поддержания адекватного кровотока, гемодинамики и диуреза.
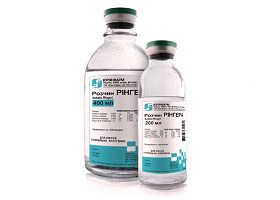
Больному требуется замещение крови физиологическим раствором, кристаллоидными и коллоидными растворами. Вводятся декстран и Раствор Рингера.
Декстран относится к гемодинамическим лекарственным средствам. Медленно проникает через стенки сосудов, поэтому долго сохраняется в крови, нормализуя гемодинамику, повышая давление, устраняя отечность тканей. После его применения снижается способность клеточных элементов крови к агрегации (склеиванию) и улучшается текучесть крови. Создавая в моче высокое онкотическое давление, оказывает диуретический эффект.
Раствор Рингера относится к препаратам, восполняющим не только объем крови, но и электролитов (натрий, калий, кальций).
Обычно после восполнения объёма жидкости восстанавливается артериальное давление. Если гипотензия все же сохраняется, применяют небольшие дозы Добутамина, который кроме этого усиливает сократительную функцию миокарда и увеличивает ЧСС при брадикардии. Успешно применяется для устранения отека легких и острой сердечной недостаточности.
К 3-му дню пребывания на ЭКМО у пострадавшего начинается выделение жидкости из тканей — этот процесс облегчают назначением мочегонных препаратов, например, Фуросемид. Мочегонные назначают для профилактики острой почечной недостаточности, а также отека легких и мозга.
Растворы глюкозы также показаны больному, поскольку во время согревания снижается ее уровень в организме. Длительная дрожь тоже вызывает гипогликемию, поскольку на этот процесс расходовались все запасы гликогена в печени и мышцах и организму неоткуда черпать глюкозу.
Инсулин применяют в том случае, если после согревания определяется повышение уровня сахара. Введение инсулина с глюкозой осуществляют небольшими дозами, поскольку инсулин уменьшает свое действие при температуре меньше 320С накапливается, а при согревании избыток его вызывает рикошетную гипогликемию.
Важна коррекция метаболического ацидоза. С этой целью эффективно введение Натрия гидрокарбоната. Однако его вводят осторожно, поскольку возможно быстрый сдвиг реакции в щелочную сторону и развитие алкалоза, который вызывает фибрилляцию желудочков.
Также крайне осторожно под контролем электролитного состава вводят препарат калия — Калия хлорид. Он оказывает умеренное мочегонное действие, способствует расширению сосудов сердца, и увеличению синтеза адреналина надпочечниками, что важно в этом состоянии. Вводят в небольших дозах, учитывая то, что снижение его уровня обычно устраняется самостоятельно, так как калий выходит из поврежденных клеток. При массивном некрозе тканей появляется гиперкалиемия (это свидетельствует о рабдомиолизе) и введение препаратов калия противопоказано.
Эффективность антиаритмических препаратов, например, Амиодарон в этом состоянии остается неясной. Обычно аритмии при переохлаждении малочувствительны к антиаритмическим препаратам и их введение отсрочивают до согревания пострадавшего. Брадикардия, А-V блокада, узловые ритмы считаются доброкачественными и проходят при достаточном согревании, поэтому назначения медикаментов не требуется. Желудочковые аритмии устойчивы к препаратам и дефибрилляции. После согревания при фибрилляции желудочков прибегают к дефибрилляции и применяют бретилия тозилат.
Попытки повысить ЧСС эфедрином гидрохлоридом или атропином сульфатом тоже не дают эффекта при пониженной температуре тела.
По стандартному алгоритму назначаются сосудосуживающее средство — Адреналин. Американская ассоциация кардиологов считает, что целесообразно его введение при остановке сердца. Но при температуре меньше 300 ее введение нецелесообразно, так как снижается метаболизм препарата, и он накапливается в организме. Тоже самое касается и Амиодарона. Поэтому при III степени он неэффективен до согревания пострадавшего, а при IV степени адреналин применяют только после отключения от аппарата экстракорпорального кровообращения.
При развитии судорог вводят внутривенно Диазепам или мидазолам.
Процедуры и операции
Применение аппарата искусственного кровообращения или экстракорпоральной мембранной оксигенации (ЭКМО) показано при переохлаждении III-IV с остановкой сердца или значительной нестабильностью кровообращения, если применение перитонеального и плеврального лаважа оказалось неэффективным.
ЭКМО — безопасный метод и при его применении отмечаются высокие показатели выживаемости. Он позволяет очень быстро восстановить циркуляцию крови, поддерживать насыщение тканей кислородом, выводить CO2, проводить быстрое согревание, которое можно контролировать.
Это возможно путем активного (с использованием насоса) нагнетания крови в контур, прохождения ее через оксигенатор с мембраной и возврата оксигенированной крови в кровоток. Таким образом, это искусственная система замещения функции лёгких (обмен газов) и кровообращения, которая обеспечивает доставку O2 к тканям при тяжелых угрожающих жизни расстройствах гемодинамики и лёгочного газообмена.

Экстракорпоральная мембранная оксигенация
Во время проведения процедуры функция сердца и лёгких полностью искусственно замещаются. Обязательное условие — поддержание теплового баланса пострадавшего на оптимальном уровне, что достигается применением теплообменных устройств (теплообмеников). Они обеспечивают активное согревание крови при прохождении ее по экстракорпоральному контуру. Процесс теплообмена в современных оксигенаторах происходит внутри оксигенатора. Теплая вода поступает в оксигенатор и распределяется по полиуретановым волокнам, которые имеют хорошую теплопроводность, биологически-инертны (не активируют клеточные компоненты крови) и прочные (исключается прорыв волокна с проникновением воды в кровь). Применяют разную скорость согревания: от 100 за 5 минут до 100 за 1 час. Выбирается по стоянию больного, поскольку стандартов для этого параметра нет.
Чаще всего используется бедренный доступ канюляции, поскольку он менее травматичный и сопровождается меньшим риском воздушной эмболии, кровопотери и развития инфекционных осложнений. ЭКМО продолжается до самостоятельного сердечного ритма и повышения температуры до 320C и выше. Протекание крови по экстракорпоральному контуру сопровождается риском повышенного тромбообразования. Поэтому сразу при подключении пациента к аппарату рекомендуется поддерживать уровень гипокоагуляции гепарином.
Показатели выживаемости при применении этого метода от 23 до 100%. Это зависят от многих факторов: скорость охлаждения тела, причина гипотермии, наличие сопутствующих заболеваний, вид остановки сердца.
Гипотермия у детей
Это состояние наиболее характерно для грудных детей, поскольку у них отсутствует дрожательный рефлекс, менее выражена подкожная клетчатка и несовершенны процессы терморегуляции. Теплоотдача у ребенка происходит интенсивнее нежели у взрослого, поэтому для поддержания постоянной температуры тела расходуется больше энергии. Новорожденные, например, могут поддерживать температуру тела при внешней температуре не менее 230С. Это обеспечивается интенсивным метаболизмом. Нормальная температура у новорожденного колеблется в пределах 36,50-37,50С.
У недоношенных детей процессы терморегуляции настолько несовершенны, что даже незначительные факторы, например, холодный пеленальный стол, могут привести к гипотермии. Если вовремя не откорректировать это состояние, возможно развитие полиорганной патологии. Чем меньше вес ребенка и гестационный возраст, тем в большей температуре внешней среды он нуждается. Дети с гестационным сроком 24-25 недель должны пребывать при температуре внешней среды более высокой, чем температура их тела. Поэтому для их обогрева используются инкубаторы или системы с лучистым обогревом.
Низкая температура у новорожденных
В группу риска попадают:
- новорожденные с весом до 2500 г;
- прошедшие длительные реанимационные мероприятия;
- с врожденными пороками;
- с поражением ЦНС.
Этим категориям новорождённых уделяется особое внимание, поскольку гипотермия развивается у них быстро и имеет тяжелые последствия.
Прежде всего, развивается ацидоз. При охлаждении теплопродукция повышается за счет распада бурого жира (этот процесс стимулируется повышенным выбросом адреналина). В процессе его распада образуются основные источники тепла — глицерин и жирные кислоты. Избыточное количество жирных кислот, которые попадают в кровь приводит к развитию ацидоза. Вторая причина поддержания ацидоза и его прогрессирования — повышенная концентрация молочной кислоты, которая образуется в организме новорожденного из-за перехода аэробного метаболизма в анаэробный в условиях уменьшенного поступления кислорода к тканям. Параллельно с этим, выброс адреналина в кровь вызывает сужение сосудов и усиление гипоксии. В следствие ухудшения периферического кровообращения жирные кислоты и молочная кислота очень медленно удаляются из тканей, а это еще больше усугубляет ацидоз.
Во-вторых, у новорожденных развивается гипогликемия. Повышение метаболизма при охлаждении требует больших затрат энергии, а это влечет полное истощение запасов гликогена и глюкозы, уровень которой в крови значительно снижается.
В-третьих, развивается гипоксемия (понижение кислорода в крови). Повышенное потребление кислорода при охлаждении и сужение сосудов влекут развитие гипоксемии, нарушения дыхания и цианоз.
Выделяют три степени снижения температуры у новорожденных: легкую, среднюю и тяжелую.
При легкой степени обеспечивают:
- окружающую среду с температурой 25-270С;
- постоянный контакт с матерью («кожа к коже») — самая лучшая профилактика и лечение гипотермии;
- грудное вскармливание, которое организуется по требованию в течение суток.
При средней степени:
- теплое помещение с температурой 25-280С;
- помещение ребенка инкубатор (35-360С), под лампой-обогревателем или согревание водяным матрацом-грелкой и электрической грелкой, помещенной между двумя одеялами;
- контакт «кожа к коже» при условии стабильного состояния ребенка и теплого помещения;
Температуру в водяных матрацах и воздуха в инкубаторе контролируют ежечасно.
При тяжелой гипотермии быстрое согревание обеспечивается:
- пребыванием ребенка на матраце-грелке, но температура повышается до 380С;
- помещением новорожденного в инкубатор (35-360С);
- контактом «кожа к коже» в теплом помещении (не ниже 26-280С) с использованием электрической грелки.
Переохлаждение грудничков (дети до года)
Об этом состоянии свидетельствует снижение температуры до 350. Температуру измеряют после сна электронными термометрами. Малыш становится сонливым, вялым, плохо играет. У ребенка замедляется дыхание, пульс, кожа бледнеет.
Что следует предпринять в таких случаях? Переодеть в сухую одежду, приложить к груди, поскольку важен контакт с матерью, хорошо согреть, укутав в одеяло и обложив грелками. Нужно сказать, что переохлаждение в этом возрасте бывает очень редко, поскольку заботливые родители чаще всего перестраховываются и одевают теплее чем нужно. Такие случаи встречаются при плохом уходе нерадивыми родителями.
Низкая температура у детей старше 1 года
Гипотермия в 2–3 года встречается после перенесенных заболеваний, при пониженном питании и ослаблении иммунитета. При недостаточном питании снижается скорость обмена и выработка тепла. Потеря жировой клетчатки приводит к слабой теплоизоляции, а это увеличивает потери тепла. Температура может снижаться после длительного купания. Встречается также как побочная реакция при приеме Анаферона.
У детей с пониженным питанием отмечается склонность к гипогликемии, поэтому частый прием пищи ребенком предотвращает гипогликемию, восполняет энергию для выработки тепла и тем самым устраняет гипотермию. Нужно следить за тем, чтобы ребенок всегда был тепло одет (включая головной убор), особенно в зимний период времени. Разнообразное и полноценное питание, соответствующее возрасту, является залогом здорового иммунитета.
Охлаждение детей старшего возраста встречается при погружении в холодную воду. И нужно сказать, что переохлаждение происходит быстрее, чем у взрослых.
В отличие от взрослых, у детей признаки жизни присутствуют при температуре 170С, а сердечный ритм сохраняется при температуре до 200 и ниже. Характерной особенностью у детей при гипотермии является изменения психического статуса. Отогревание проводится по тем же принципам, но у детей оно происходит быстрее, чем у взрослых.
Довольно частое явление — переохлаждение груди кормящей мамы. Это бывает при пребывании на сквозняке или недостаточном утеплении груди. Переохлаждение сопровождается лактостазом — застоем молока в протоках. Молочные протоки сужаются, а это затрудняет отток молока. Состояние усугубляется, если женщина применяет неправильную технику вскармливания и носит бельё, сдавливающее грудь. С проблемой лактостаза сталкиваются первородящие женщины в первый месяц после родов, поскольку протоки у них более узкие. Если молоко прибывает в избытке, а новорожденный мало высасывает, грудь опорожняется не полностью от кормления к кормлению, а это вызывает застой молока.
Переполнение груди молоком сопровождается ощущением ее разбухания. Грудь становится горячей, твердой и болезненной. Боль усиливается во время кормления.
Чаще лактостаз бывает местным, то есть локальным. В этом случае нагрубает определенная долька молочной железы, она болезненная и определяется измененная кожа над ней. Самочувствие женщины обычно не страдает, если не учитывать дискомфорт и боли в молочной железе. Температура поднимается крайне редко. Тем не менее, кормление становится болезненным, и малышу труднее сосать набухшую грудь. Он беспокоится, отказывается от кормления или плохо отсасывает молоко из застойной груди, а это еще больше усиливает лактостаз. Таким образом, возникает замкнутый круг.
Методами лечения и профилактики лактостаза являются:
- Ограничение приема жидкости. Употреблять нужно не больше 1-1,5 л, включая первые жидкие блюда.
- Частое прикладывание к груди.
- Кормление в первую очередь «застойной» грудью.
- Перед кормления сцеживание небольшой порции молока, это смягчает грудь и малышу легче сосать, приняв правильное положение у соска.
- Мягкое массирование груди во время кормления по направлению к соску. Нельзя зажимать сосок пальцами (как ножницами) — этот прием нарушает отток молока.
- Опорожнение груди после кормления сцеживанием. Сцеживание — это необходимость, которая помогает освободить застойную дольку от молока. С этой целью целесообразнее использовать молокоотсос.
- Осваивание нескольких техник кормления и постоянное их чередование. В таком случае лучше освобождаются от молока все доли железы.
При выполнении этих мероприятий эффект наступает через 24–48 часов. Если этого не произошло, нужно обратиться к врачу.
Диета при гипотермии
Питание человека, перенесшего переохлаждение в легкой степени, должно быть сбалансированным, умеренно щадящим и дробным. Наиболее подходящим в этот период является питание в пределах Стола №5. Его можно рассматривать как полноценное питание, пригодное для постоянного применения. В рационе исключаются жареные и жирные блюда, острые специи и приправы, раздражающие слизистую желудочно-кишечного тракта. Пища готовится на пару, отвариванием в воде или запеканием (без грубой коричневой корочки) и первое время протирается (но не обязательно). Приготовленная таким образом, она не раздражает слизистую ЖКТ и способствует ее восстановлению.
Основу питания пострадавшего составляют хорошо разваренные различные каши, супы, отварное мясо и рыба, изделия из мясного и рыбного фарша. В каши и супы по окончании варки добавляется кусочек сливочного масла или растительного. Блюда из мяса и рыбы можно заправлять соусом на основе молока или сметаны.
Фрукты и овощи также являются обязательными компонентами рациона. Исключаются только кислые фрукты (лимон, грейпфрут, мандарины), которые могут излишне раздражать слизистую и виноград, имеющий грубую кожицу и вызывающий вздутие. Остальные фрукты можно употреблять очищенными. Из овощей лучше отказаться от редьки, редиса, грибов, бобовых, содержащих грубую трудноперевариваемую клетчатку. Остальные овощи пациент первое время должен употреблять в тушеном или отварном виде — они легче перевариваются и не вызывают дискомфорта в желудке и кишечнике. При хорошей переносимости возможен переход на употребление сырых овощей.
Обильное теплое питье (1,5-2 л) поможет устранить последствия переохлаждения и восстановить нормальное функционирование всех органов. Следует отказаться от кислых напитков (соки цитрусовых, напитки с соком лимона, сок и морс из клюквы). Можно пить воду, отвары трав и сухофруктов, зеленый чай с медом. Разумеется, что нужно полностью исключить неполезные сладкие напитки с газом (кола, пепси, лимонад и прочие).
Пострадавший, находящийся на ЭКМО, получает жидкость и питательные растворы через порты системы. Жидкость он получает в объеме 120 мл на кг. Парентеральное питание организуется адекватное в режиме гипералиментации (из расчета 50-60 ккал на кг). В последствии какое-то время больной может питаться жидкой пищей через назогастральный зонд, а при улучшении состояния — самостоятельно принимать пищу обычным путем.
Однако, желудочно-кишечный тракт больного восстанавливается постепенно и в полном объеме не может выполнять свою функцию, поэтому в восстановительный период питание организуется очень щадящее. По усмотрению врача и в зависимости от состояния больного можно начинать питание с Нулевых хирургических диет либо сразу с диет основных столов по Певзнеру: Стол №1А, Стол №1Б с переходом на Стол №1.
Хирургические диеты обеспечивают максимальную разгрузку ЖКТ и щажение. Питание начинают с отваров риса, фруктовых и шиповниковых отваров, бульонов, жидких киселей. Постепенно вводятся жидкие протертые каши, слизистые супы, овощное пюре, паровое мясное суфле, белковые омлеты, измельченное яйцо всмятку. В питании постепенно увеличивается количество белка, жиров и размер порций.
Стол №1 — это уже умеренно щадящее, полноценное, с высоким содержанием белка питание. Блюда готовятся отвариванием или на пару. Из нежирного мяса и рыбы готовят котлеты, кнели, тефтели, зразы, можно есть эти продукты куском. Овощи сначала протираются, а при хорошей переносимости употребляются в натуральном виде, но вареными. Разрешен пшеничный хлеб, бисквит и нежирное печенье, молоко, кисломолочные напитки, блюда из яиц.
Для постоянного питания можно выбрать Стол №5. Если у пациента страдает функция поджелудочной железы, рекомендуется Стол №5П. В нем исключаются экстрактивные вещества (мясные/рыбные бульоны), жареные и острые блюда, приправы, овощи с грубой клетчаткой, специи, кофе и шоколад, которые стимулируют функцию поджелудочной железы.
Профилактика
Переохлаждения можно избежать, если выполнять рекомендации:
- В экстремально холодную погоду старайтесь не пребывать долго на улице. Холод, влажность и ветер – три фактора, которые вызывают переохлаждение и их не следует недооценивать.
- Отравляясь на прогулку или на природу, хорошо одевайтесь (несколько слоев одежды обеспечивают лучшую теплоизоляцию), обязательно носите головной убор и рукавицы. Старайтесь хорошо закрывать отрытые части тела. Обувь должна быть водонепроницаемой, свободной и утепленной. Если одежда намокла, постарайтесь быстро вернуться домой и сменить ее на сухую.
- Дети особенно плохо переносят низкие температуры, поэтому им нужна хорошая одежда и обувь. Выберите обувь большего размера, чтобы можно надеть дополнительную пару шерстяных носков.
- Постоянно двигайтесь сами и вовлекайте в активные игры детей, поскольку активность повышает температуру тела.
- Если есть возможность, часто заходите в теплое помещение.
- В холодное время года старайтесь употреблять теплое питье — это необходимо для лучшей терморегуляции. На длительные прогулки обязательно берите термос с теплыми напитками. Помните, что обезвоживание опасно в холодную погоду и затрудняет эффективное распределение тепла. При этом избегайте употребления кофе и чая в больших количествах, а также спиртных напитков, которые затрудняют выработку тепла.
- Если плохая погода настигла в пути, лучше найти укрытие и переждать, особенно, если начинается озноб, что свидетельствует о легкой степени охлаждения. В теплом месте организм быстро справится с этим и легко перенесет кратковременное воздействие низких температур.
- Хорошо питайтесь и не доводите себя до состояния гипогликемии, которая увеличивает риск переохлаждения. Калорийные продукты и продукты, содержащие углеводы, быстро дают организму необходимую энергию, которая эффективно будет использоваться для поддержания температуры тела.
- Недостаточный отдых и постоянная усталость повышают опасность переохлаждения, поэтому старайтесь нормально отдыхать и не подвергать себя стрессу.
- Вблизи водоемов будьте очень осторожны и внимательны. Старайтесь не попадать в воду. А предусмотрев такую возможность, наденьте теплые вещи и гидрокостюм.
- Если попали в холодную воду попытайтесь быстро добраться до берега, так как через 20-30 минут пребывания в холодной воде при активном движении наступает истощение тепловых ресурсов.
- Достигнув берега, согрейтесь любым способом: упражнения, укрытие, огонь. При низкой температуре и невозможности переодеться, одежду не снимайте.
- При отсутствии возможности выбраться из воды держитесь на ней, не затрачивая сил и ждите помощи. Минимальную потерю тепла обеспечивает поза «поплавок»: бедра прижаты к животу, руки обхватывают грудь, голова как можно выше над водой.
Последствия переохлаждения организма и осложнения
При переохлаждении нарушается деятельность всех систем в виду развития дистрофических изменений в органах. Если вовремя не предприняты меры по восстановлению температуры и коррекции метаболических нарушений, то это может привести к смерти.
В короткие сроки развиваются отек головного мозга, отек легких и ОПН, в более поздние сроки — пневмонии (в том числе и абсцедирующие). При тяжелой гипотермии последствия для человека наиболее опасны.
Мышечная система, кожа
Самое частое осложнение при переохлаждении — обморожение. Более подвержены обморожению стопы, кисти и открытые участки — нос, щёки, уши. Гораздо быстрее обморожение наступает при мокрой обуви и одежде. Вероятность обморожения в несколько раз увеличивается при морозе с ветром, при наличии тесной обуви и обездвиженном положении тела (получившие травму или в состоянии опьянения.
По глубине поражения различают поверхностное и глубокое поражение. При первой степени вовлекаются только поверхностные слои кожи, поэтому травма неглубокая, проходит самостоятельно после отогревания и о ней напоминает остаточное шелушение кожи. При второй степени образуются пузыри с жидкостью. Восстановительный период может занимать три недели.
Третья степень характеризуется отторжением мертвых тканей с образованием глубоких долго незаживающих ран, а при четвертой степени обморожения возможно развитие гангрены (омертвение тканей). Чрезмерное охлаждение сначала вызывает спазм сосудов и нарушение кровообращения, а сильное согревание стимулирует обменные процессы в тканях, а в условиях недостаточного кровоснабжения процесс развития некроза ускоряется. Это состояние требует хирургического вмешательства — от удаления омертвевших участков (некрэктомия) до ампутации.
Рабдомиолиз — массивная деструкция мышечных тканей — является опасным осложнением. Рабдомиолиз обычно приводит к развитию миоглобинурийного нефроза (при этом в моче обнаруживается белок миоглобин), который осложняется острой почечной недостаточностью. Если параллельно возникло отморожение конечностей, типичным осложнением его является гангрена.
Сердечно-сосудистая система
Увеличивается риск фибрилляции желудочков, которой способствуют любые перемены: резкое изменение положения тела колебания температуры миокарда, небольшая разница температуры между клетками эндокарда и миокарда. При температуре 24°С возможна остановка сердца.
Система крови и гематологические осложнения
Переохлаждение вызывает увеличение вязкости крови, а это помимо риска тромбообразования нарушает функцию всех органов. Часть жидкости из сосудов (поскольку увеличивается их проницаемость) переходит в межтканевые пространства и значительно уменьшается объем внутрисосудистой жидкости, чем и объясняется повышение вязкости крови.
Тяжелое переохлаждение сопровождается коагулопатией —диссеминированным внутрисосудистым свертыванием крови. Быстро развивающийся ДВС (несколько часов-дней) вызывает кровотечение, медленно развивающийся (недели-месяцы) — венозный тромбоз и эмболию, что связано с чрезмерным образованием тромбина и фибрина в крови.
Дыхательная система
Первоначальный ответ на переохлаждение заключается в увеличении частоты дыхания, поэтому развивается респираторный алкалоз. При усугублении переохлаждения возникают бронхоспазм и повышенное выделение слизи в бронхах. На фоне снижения иммунитета в легких активируется флора и создаются условия к развитию пневмонии. Она выявляется на второй-третий день, а со временем увеличивается распространенность пневмонии. По мере охлаждения и урежения дыхания углекислый газ задерживается, поэтому развивается дыхательный ацидоз, который повышает риск возникновения аритмий. Остановка дыхания происходит при глубоком переохлаждении.
В поздние сроки часто развивается респираторный дистресс-синдром, который является следствием повреждения при гипоксии мембраны капилляров и альвеол легких. При этом синдроме в лёгких снижается газообмен, это влечет дыхательную недостаточность, которая в свою очередь усиливает гипоксию.
Нервная система
Следствием гипоксии является торможение функции ЦНС и развитие гипоксической энцефалопатии. Отмечается нарушение сознания различной степени: от сопора до комы различной степени. Сознание утрачивается при 30°С, а регуляция кровотока в мозге при 25°С. Прогрессирующее угнетение функции нервной системы приводит к коме. В случаях выхода пострадавшего из критического состояния имеют место отдаленные последствия: нарушения глотания, неврологические и психические нарушения.
Функция почек
На первых этапах переохлаждения усиливается их функция и увеличивается диурез. Это объясняется увеличением почечного кровотока при сужении периферических сосудов. По мере усугубления состояния постепенно снижается сердечный выброс, а, соответственно, почечный кровоток и скорость фильтрации в клубочках (может снижаться на 50%). Тяжелое переохлаждение ведет к острому канальцевому некрозу и почечной недостаточности, которая отмечается у 40% потерпевших.
Желудочно-кишечный тракт
Желудочно-кишечное кровотечение связано с формированием острых эрозий и язв в слизистой желудка в следствие спазма сосудов, питающих желудок. У многих пострадавших после согревания на вторые сутки возникает острый панкреатит. Распространенность воспалительного процесса прогрессирует. Развитие его связано с активацией ферментативных процессов в железе и увеличением количества ферментов. Это происходит компенсаторно с целью увеличения количества энергии.
На фоне охлаждения происходит спазм и отёк протоков железы и фатерова соска, а это ведет к накоплению ферментов в железе. При нарастающей гипоксии повреждается паренхима органа. При мероприятиях согревания ферменты активизируются и происходит само переваривание ткани (появляются очаги воспаления и некроза). Если у больного был хронический панкреатит, отмечается его обострение.
Компартмент-синдром конечностей (миофасциальная форма) можно рассматривать как нетипичные последствия переохлаждения организма. Связан синдром с длительным уменьшением кровообращения мышц фасциального канала. В последствии развивается ишемия, возможен некроз нервов и мышц и контрактура. Если кровообращение не восстанавливается и ишемический синдром прогрессирует, возможно развитие гангрены. Необратимые повреждения возникают через 12 часов от начала проявления симптомов: сильная боль, побледнение конечности, невозможность движений и онемение пальцев.
Прогноз
Современные подходы к лечению этого состояния гарантируют благоприятный исход с восстановлением всех неврологических функций. Это возможно даже после асистолии, которая длилась нескольких часов. Если при использовании традиционных способов согревания (лаваж, диализ) многие не выживали, то с применением ЭКМО прогноз более благоприятный. Наилучший прогноз отмечается в том случае, когда с момента остановки сердца проводилась непрерывная сердечно-легочная реанимация до ЭКМО-согревания.
Наилучшие шансы имеют пациенты, у которых гипотермическая остановка сердца зарегистрирована на фоне здоровья, сразу распознана, немедленно начата реанимация и своевременно подключена ЭКМО система. Можно ориентироваться на максимальное время начала реанимационных мероприятий от времени остановки сердца при глубокой гипотермии: 25 минут для взрослых старше 60 лет и 40 минут для новорожденных.
Остановке сердца предшествует гипоксия, которая влечет необратимые повреждения мозга в течение нескольких минут. В связи с этим пострадавшие, имеющие нестабильную гемодинамику, должны срочно транспортироваться в ЭКМО центры.
Подытоживая, можно указать много факторов, которые могут повлиять на прогноз:
- Наличие гипоксии (самый важный фактор) и асфиксии. Выживаемость составляет 64%, если не было асфиксии перед переохлаждением. При асфиксии и последующем переохлаждении (нахождение под лавиной снега или утопление) прогноз неблагоприятный.
- Индивидуальные особенности (возраст, наличие травмы, прочие заболевания).
- Скорость охлаждения.
- Особенности остановки сердца (при какой температуре, была ли гипоксия до остановки кровообращения, начало реанимации).
- Окружающая среда (вода, снег или воздух).
- Качество спасательных работ (тренированность персонала, скорость транспортировки в специализированные центры).
- Близость соответствующих учреждений.
Список источников
- Куленкова Е.Г., Лиходец В.И. Использование профезима при лечении отморожений // Медицина катастроф. – 2005; 1: 38–40.
- Рыбдылов Д.Д. Диагностика и лечение местной холодовой травмы. Автореф. дис. ...канд. мед. наук. – Иркутск, 2004. – 25 с.
- Мищук Н.Е. Холодовая болезнь (Гипотермия)// Журнал «Медицина неотложных состояний» - 2006, 4(5)
- Царев А.В Способ интенсивной терапии общего переохлаждения// Журнал «Медицина неотложных состояний» - 2017 №2 (81).
- Литвицкий П. Ф. Клиническая патофизиология. Учебник: Учебное пособие.- 2015, с.185-198






 Раствор Рингера
Раствор Рингера Фуросемид
Фуросемид Натрия гидрокарбонат
Натрия гидрокарбонат Калия хлорид
Калия хлорид Амиодарон
Амиодарон Атропина сульфат
Атропина сульфат Гепарин
Гепарин Диазепам
Диазепам Добутамин
Добутамин Декстран
Декстран Адреналин
Адреналин Инсулин
Инсулин

















Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...