Сердечный кашель
Общие сведения
Кашель — симптом различных заболеваний, но чаще всего он ассоциируется с патологией дыхательной системы. Кашель является защитной функцией, направленной на очищение дыхательных путей. Мышечными сокращениями удаляется из верхних и нижних дыхательных путей слизь, гной, случайно попавшие кусочки пищи или посторонние предметы.
Кашлевые рецепторы блуждающего нерва располагаются в надгортаннике, гортани, в области голосовых складок, в месте раздвоения трахеи, долевых и сегментарных бронхах и они стимулируются различными стимуляторами (пыль, газ, холодный воздух, воспалением и отеком слизистой). Рецепторы воспринимают раздражение, а затем передают импульс на чувствительные ветви нерва, которые доставляют его в центр кашля. Кашлевой центр расположен в продолговатом мозге, где организуется и передается импульс на реакцию мышц в ответ.
Дыхательные мышцы бронхов, грудной клетки, диафрагмы и живота реагируют рефлекторным сокращением.
Кашель может указывать и на другие патологические состояния, в том числе и на прогрессирующую сердечную недостаточность, связанную с заболеваниями сердца. Это встречается у одного из десяти пациентов, обратившихся к врачу по поводу длительного кашля. Хроническая сердечная недостаточность — самое распространенное кардиологическое осложнение, являющееся конечной стадией многих заболеваний сердца.
Наиболее частыми причинами сердечной недостаточности считаются ишемическая болезнь сердца, пороки сердца, артериальная гипертензия и кардиомиопатии.
С чем связан кашель при сердечных заболеваниях? Этот симптом связан с:
- ослаблением сократительной функции левого желудочка;
- застойными процессами в малом («легочном») круге кровообращения;
- повышенным давлением в системе дыхания;
- выпотеванием жидкости в альвеолы.
Сердце выполняет большую работу по перекачиванию крови. В левой его половине содержится артериальная кровь, а в правой — венозная. Желудочки сердца несут самую большую нагрузку, поскольку они выталкивают кровь, а в предсердия кровь вливается пассивно. Малый круг начинается от правого желудочка и заканчивается круг в левом предсердии. Из правого желудочка кровь поступает в легкие, обогащается кислородом, поступает в левое предсердие, потом в левый желудочек и в аорту, начинающую большой круг кровообращения.
Артериальная кровь распределяется по всем всему организму и внутренним органам, а потом по венам собирается от верхней части туловища в верхнюю полую вену, от нижней части тела — в нижнюю полую вену. Полые вены несут кровь в правое предсердие, которая потом поступает в правый желудочек и снова в лёгкие для обогащения кислородом.
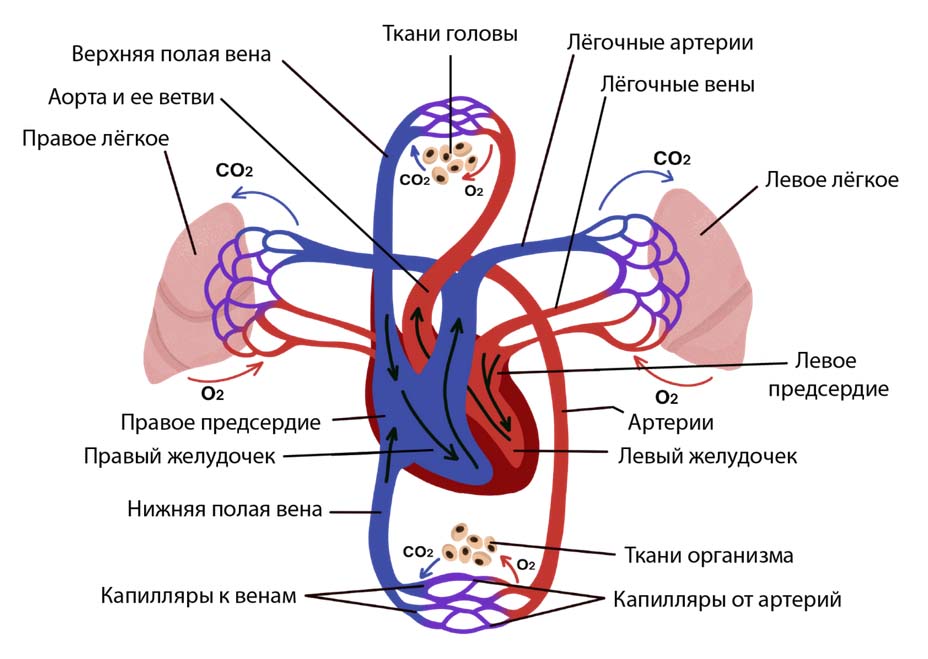
При поражении сердца развиваются общие расстройства кровообращения — хроническая сердечная недостаточность. Ранние симптомы хронической сердечной недостаточности нетипичны и слабо выражены, поэтому разобраться с патологией может только врач. Большинство пациентов со сниженной функцией левого желудочка — это пожилые люди, которые имеют различные сопутствующие заболевания: сахарный диабет, ожирение, хронические заболевания почек, анемию, обструктивную болезнь лёгких и эти заболевания утяжеляют течение сердечной недостаточности. С учетом этих факторов важно вовремя обратить внимание на кашель, обследоваться и начать лечение.
Патогенез
Причина сердечного кашля — развитие застойных явлений в легких (в малом круге кровообращения), что вызывает отек слизистой бронхов и раздражение кашлевых рецепторов. Повышение давления в малом круге связано с ослаблением левого желудочка на фоне инфаркта миокарда, пороков сердца (митральный стеноз), миокардита, кардиомиопатии, высокого давления при заболеваниях почек и другой патологии сердечно-сосудистой системы.
Снижение сократительной способности левого желудочка приводит к тому, что он неэффективно выталкивает кровь в аорту. В это же время в легочной артерии повышается давление и замедляется микроциркуляция. Повышение давления в легочной артерии влечет большую нагрузку на левый желудочек и его стенки гипертрофируются. Постепенно развивается расширение правой половины сердца. Жидкая часть крови (плазма) выпотевает в ткань легкого, мелкие бронхи, стенки альвеол. Эти процессы уменьшают дыхательную поверхность легких, поэтому возникает приступ одышки — сердечная астма. Сердечная астма — это интерстициальный отек легких, развивающийся при ослаблении левого желудочка при хорошей функции правого желудочка, при повышении давления в легочных венах и артериолах и повышении проницаемости капилляров. Если приступ затягивается, развивается гипоксия, что влечет ускоренное поступление плазмы в альвеолы, дыхательная поверхность легких еще больше уменьшается — развивается отек легких. Застой и отек легких вызывают раздражение кашлевых рецепторов бронхов.
Кровохарканье и отек легких при сердечной патологии бывают реже — только при выраженном застое в венах легких. Отек легких связан с гипертензией малого круга, сочетающейся с недостаточностью левого желудочка. Причиной одышки является не только легочная гипертензия, но и неспособность сердца увеличивать выброс крови при нагрузке. В начале заболевания одышка непостоянная — возникает только при нагрузке, но по мере дальнейшего увеличения давления в легочной артерии, она появляется при незначительной нагрузке и в покое.
Классификация
Общая классификация кашля, как симптома включает несколько его характеристик.
- По времени возникновения: утренний, дневной, ночной. Сердечный кашель возникает ночью.
- По периодичности: периодический, постоянный, частый, приступообразный.
- По характеру: сухой и влажный. Сердечный кашель в большинстве случаев сухой
- По интенсивности: редкое покашливание, лёгкий кашель, сильный.
- По продолжительности: периодический, кратковременный и приступообразный (характерен для заболеваний сердечно-сосудистой системы).
- По течению: острый, подострый, хронический (характерен для заболеваний сердца с сердечной недостаточностью).
Поскольку мы рассматриваем кашель, связанный с заболеваниями сердца с сердечной недостаточностью, есть смысл рассмотреть стадии хронической сердечной недостаточности:
- I стадия. Это начальная стадия поражения сердца, при которой гемодинамика не нарушена, дисфункция левого желудочка протекает без симптомов. Можно сказать, что это стадия скрытой сердечной недостаточности.
- IIА стадия. Проявляется клинически нарушением гемодинамики в одном круге кровообращения. Нарушения гемодинамики умеренно выражены. Происходит адаптивное ремоделирование (структурное изменение) сердца.
- IIБ стадия. Соответствует тяжелой стадии заболеваний сердца. Отмечаются выраженные изменения гемодинамики в двух кругах.
- III стадия. Означает конечную стадию поражения. Кроме выраженных нарушений гемодинамики происходят необратимые изменения в органах — сердце, головном мозге, легких, сосудах, почках.
Тяжесть сердечной недостаточности отражает ее функциональный класс:
- I ФК. У больного отсутствует ограничение активности. Обычная его активность не сопровождается одышкой, утомляемостью, сердцебиением. Больной переносит повышенную нагрузку, но может быть одышка и медленное восстановление после нагрузки.
- II ФК. Ограничение активности незначительное. Симптомы в покое отсутствуют, а обычная активность вызывает утомляемость, сердцебиение и одышку.
- III ФК. Заметное ограничение активности. Симптомы появляются при незначительной нагрузке, но в покое отсутствуют.
- IV ФК. Любая физическая нагрузка вызывает дискомфорт и появление одышки, кашля, сердцебиения. Симптомы сердечной недостаточности отмечаются в покое.
Сухой кашель при заболеваниях сердца появляется при ослаблении левого желудочка, то есть при острой и хронической недостаточности левого желудочка. Острая недостаточность левого желудочка проявляется:
Причина острой левожелудочковой недостаточности: инфаркт миокарда в остром периоде, миокардиты, кардиосклероз, аортальные пороки, артериальная гипертензия тяжелого течения, митральный стеноз, который влечет развитие недостаточности левого предсердия, легочную гипертензию и приступ сердечной астмы.
Хроническая левожелудочковая недостаточность связана прогрессирующим застоем крови в малом круге, ее причины:
- дилятационная кардиомиопатия;
- перегрузка сердечной мышцы давлением (при стенозе митрального клапана, артериальной гипертензии) и объемом (при недостаточности митрального клапана).
Причины
Основная причина сердечного кашля — тяжелая сердечная недостаточность и связанные с ней застой в малом круге и перегрузка левых отделов. Сердечная недостаточность развивается при многочисленных заболеваниях сердечно-сосудистой системы:
- Стенокардия.
- Гипертоническая болезнь.
- Аневризма аорты.
- Тромбоэмболия легочной артерии.
- Инфаркт.
- Кардиосклероз (при поражении сердечной мышцы уменьшается ее сократительная способность).
- Аритмии (предсердные, желудочковые тахиаритмии).
- Нарушения проводимости (атриовентрикулярная блокада).
- Пороки сердца (в первую очередь пороки митрального клапана и аортального).
- Кардиомиопатии. Они бывают семейные (дилятационная, гипертрофическая, рестриктивная), приобретенные при миокардитах разной этиологии: инфекционные (вирусные, грибковые, бактериальные); иммунные (развившиеся после вакцинации, при аутоиммунных заболеваниях, саркоидозе); токсические (после химиотерапии, при употреблении наркотиков и алкоголя, при отравлении тяжелыми металлами).
- Болезни перикарда (перикардит слипчивый и выпотной).
- Болезни эндокарда.
Спровоцировать усиление кашля у больных могут стрессовые ситуации, физическая нагрузка, тяжёлая анемия, злоупотребление алкоголем и курение.
Симптомы
Любой пациент должен отличить сердечный кашель от обычного, поскольку последний свидетельствует о серьезных проблемах с сердечно-сосудистой системой, на него нужно обратить внимание и обязательно обследоваться у врача. Есть характерные симптомы, по которым можно отличить кашель, связанный с заболеваниями сердца. У некоторых пациентов признаки сердечного кашля проявляются ярко, у других — менее выражены. Основные отличительные признаки кашля:
- Сухой (без мокроты, непродуктивный), может быть раздражающим, резким, приступообразным (при митральном стенозе). В тяжелых случаях, осложнениях в виде перикардита, а также при митральном стенозе появляется кровянистая (ржавая) мокрота, что является неблагоприятным признаком, требующим срочного обращения к врачу.
- Нарастает постепенно из-за прогрессирования сердечной недостаточности. На начальных стадиях появляются одышка, нехватка воздуха, покашливание, а позже покашливание появляется при разговоре.
- Сопровождает одышку и отмечается учащение дыхания.
- Возникает эпизодически при физической нагрузке. Сначала он возникает при сильной физической нагрузке, а по мере ухудшения состояния — при незначительной и в покое. Чем больше нагрузка, тем более выражен кашель.
- Усиливается в положении лежа и часто ночью, что вынуждает декомпенсированных больных спать сидя или на высоких подушках. Когда больной сидит, кровь депонируется в нижней части туловища и ногах, при этом меньший объем крови возвращается к сердцу. В положении лежа возврат к сердцу увеличивается, левый желудочек перегружается и не справляется с такой нагрузкой.
- Во время приступа кашля лицо бледнеет, а вокруг губ появляется синюшность (цианоз). Иногда бледнеют фаланги пальцев рук.
- Приступ сопровождается одышкой, головокружением, слабостью, потливостью, выраженной сердечной недостаточности, одышка постоянная.
- Отсутствует температура.
Особенности сердечного кашля в том, что все симптомы отмечаются длительно — месяцы и постепенно нарастают. Многие симптомы сердечного кашля у некоторых пациентов могут отсутствовать. Параллельно у больных присутствуют признаки основного заболевания и характерные для сердечной недостаточности:
- Нарушение сердечного ритма.
- Немотивированная слабость.
- Одышка при нагрузке и в покое, а при выраженной сердечной недостаточности одышка постоянная. В тяжелых случаях развивается сердечная астма — приступы удушья, сухой кашель,
хрипы в легких. - Отеки лодыжек.
- Увеличение веса из-за задержки жидкости в организме.
- Вздутие вен шеи при приступе кашля.
- Появление в нижних отделах легких мелкопузырчатых хрипов, что связано с застоем в малом круге.
- Снижение переносимости нагрузки и увеличение времени для восстановления после нее.
Если у пациента с заболеваниями сердечно-сосудистой системы появился сухой кашель в ночное время, снизилась переносимость нагрузок, усиливается одышка, нарастают отеки голеней, отмечается стремительная прибавка веса, нужно обязательно обратиться к врачу для коррекции проводимого лечения.
Анализы и диагностика
- Электрокардиография. Обследование выявляет ишемические изменения миокарда, нарушение ритма и проводимости, признаки увеличения сердца.
- Суточное мониторирование ЭКГ и давления (холтеровское мониторирование).
- Эхокардиография (УЗИ сердца). Выявляют изменения миокарда, сосудов, клапанов и других структур сердца, пороки развития. Также изучается деятельность сердца: систолическая (сократительная) функция и диастолическая (способность к расслаблению). Сократительная функция оценивается по фракции выброса левого желудочка. Если она снижается (менее 40%), то это говорит о сердечной недостаточности со сниженной фракцией выброса (ХСН-нФВ). Если фракция выброса сохранена (более 50%), объем левого желудочка нормальный, толщина стенок увеличена, ставится заключение о нарушении диастолической функции желудочка, но с сохранной фракцией выброса (ХСН-сФВ).
- Рентгенография органов грудной клетки. Выявляются признаки застоя в легких и легочной гипертензии.
- МРТ сердца и сосудов. Выполнение МРТ сердца рекомендовано в случае не информативности ЭхоКГ. МРТ дает точное изображение сердца, выявляет пороки, амилоидоз, миокардит и кардиомиопатии.
- Контрастирование позволяет дифференцировать неишемическую (связана с фиброзом/склерозом) и ишемическую сердечную недостаточность. МРТ не проводят при наличии металлических конструкций у пациента (клапаны, кардиостимуляторы, протезы суставов).
- Проведение нагрузочных тестов. Тесты проводятся для оценки функции сердца и эффективности лечения.
- Чаще всего применяется тест с ходьбой в течение 6 минут.
- Спирография для оценки функции легких.
- Коронарография. Показана при сердечной недостаточности и стенокардии напряжения, которая не поддается медикаментозному лечению, при желудочковой аритмии.
- Определение в крови уровня мозгового натрийуретического пептида. Этот нейрогуморальный медиатор секретируется миокардом при повышении пред- или постнагрузки на левый желудочек. Его функциональное назначение — увеличение выделения натрия и воды и вазодилатация.
Лечение
Часто задают вопрос: как лечить сердечный кашель в домашних условиях? Нужно отметить, что самостоятельно пытаться предпринимать действия для устранения сердечного кашля нельзя, также противопоказано лечение народными средствами без консультации врача. Народные средства можно применять только в дополнение к медикаментозному лечению. Пациентам необходимо обследоваться, установить диагноз, получить рекомендации врача по приему медикаментов и приступить к лечению в домашних условиях. Амбулаторно лечат хроническую сердечную недостаточность I и IIA стадии, которая стала причиной кашля. Больные с тяжелыми стадиями подлежат лечению в стационаре с последующим постоянным поддерживающим лечением амбулаторно.
В то же время больные с кардиологической патологией должны знать, чем можно помочь в домашних условиях при приступе кашля. Эти мероприятия включают:
- Принять удобное положение, в котором приступ уменьшается — сесть или медленно встать, держась за опору.
- Расстегнуть ворот одежды и ослабить ремень, открыть форточку — это уменьшает гипоксию и позволяет не допустить развитие сердечного приступа.
- Дышать размеренно и глубоко для лучшего оснащения крови кислородом.
Вызывать скорую помощь нужно, если у больного продолжительная одышка, обморок, продолжительная, не снимающаяся медикаментами боль в груди.
Проводимое медикаментозное лечение позволяет устранить/уменьшить проявления сердечной недостаточности, повысить функциональные возможности сердца, улучшить качество жизни и прогноз заболевания.
Чем лечить сердечный кашель? По результатам обследования назначается курс лечения, тактика которого зависит от выявленной кардиологической патологии и симптомов.
- При ишемической болезни сердца назначаются антиангинальные препараты, антиагреганты, ингибиторы АПФ. Антиангинальные препараты (Сустак, Тринитролонг) расширяют коронарные сосуды, улучшают кровенаполнение желудочков.
- При артериальной гипертонии рекомендуются гипотензивные препараты. Чаще всего применяются ингибиторы АПФ (Римиприл, Эналаприл, Периндоприл), которые расширяют артерии, снижают тонус сосудов и их сопротивление. Ингибиторы АПФ применяются при длительном лечении сердечной недостаточности и для профилактики ее развития при бессимптомной дисфункции левого желудочка. Их назначение снижает смертность больных на 30–35%. Блокаторы рецепторов ангиотензина-II снижают давление и расслабляют сосуды.
- Бета-адреноблокаторы применяются при аритмии, тахикардии, уменьшают частоту сердечных сокращений, снижают давление.
- Мочегонные средства выводят жидкость из организма и устраняют отеки.
- Венозные вазодилататоры (Корватон, все нитраты) уменьшают застой в легких, а артериальные дилататоры (Гидралазин, Празозин) оказывают гипотензивное действие, снижают ОПС, расширяют сосуды.
- Сердечные гликозиды улучшают сократимость миокарда и переносимость физических нагрузок.
- Назначаются больным со сниженной фракция выброса левого желудочка (меньше 40%).
- Антикоагулянты препятствуют образованию тромбов.
Для повышения эффекта от медикаментозного лечения больным рекомендуется изменить образ жизни: отказ от вредных привычек, нормализация веса, соблюдение режима дня (чередование нагрузки и отдыха, дневной сон), полноценный ночной сон, правильное питание, исключение стрессовых ситуаций, дозированная физическая нагрузка.
Доктора
Лекарства
- Ингибиторы АПФ: Каптоприл, Эналаприл, Хартил, Лизиноприл, Рамиприл-Акрихин, Периндоприл-Вертекс, Арентопрес, Перинева, Престариум А.
- Блокаторы ангиотензина II: Ирбесартан, Кандесартан, Кандекор, Лозап, Лозартан, Олиместра, Валсартан, Диован, Теветен, Телзап.
- Бета-адреноблокаторы: Бисопролол, Карведилол, Метопролол, Небиволол, Эгилок, Конкор, Бисогамма, Акридилол.
- Антикоагулянты: Варфарин, Омефин, Ксарелто, Прадакса, Фенилин, Дабиксом.
- Мочегонные препараты: Спиронолактон, Фуросемид, Торасемид, Гипотиазид, Тритаце, Трифас, Эплеренон, Индапамид, Арифон.
- Сердечные гликозиды: Дигоксин, Коргликон, Целанид, Строфантин, Аденоцин, Коргликард.
- Гиполипидемические средства: Аторвастатин Авексима, Крестор, Аторис, Розарт, Розувастатин Канон, Правастатин, Симвастатин Вертекс, Ловастатин.
Процедуры и операции
Пароксизм фибрилляций предсердий, который не устраняется медикаментами, требует применения электрической кардиоверсии. Процедура восстанавливает нормальный ритм с помощью электрического тока. Сильный электрический импульс на короткое время прекращает электрические сигналы в сердце и синусовый узел «перезапускается» и восстанавливает контроль над сердцем. Электрическая кардиоверсия эффективна в первые двое суток с момента пароксизма. Для проведения процедуры используется прибор кардиовертер-дефибриллятор. После успешного восстановления нормального ритма возможно повторное возникновение фибрилляции предсердий. Это происходит у 50% больных в первый год после кардиоверсии.
К инвазивным хирургическим методам прибегают по показаниям и неэффективности медикаментозного лечения. У больных с сердечной недостаточностью применяются следующие методы:
- Имплантация кардиовертера-дефибриллятора. Аппарат мониторирует ритм сердца и при желудочковой тахикардии или фибрилляции восстанавливает ритм разрядом. Имплантация проводится больным с хронической сердечной недостаточностью или снижением функции левого желудочка, которые перенесли остановку сердца или желудочковые аритмии (для их профилактики в будущем). После перенесенного инфаркта и фракции выброса менее 35% пимплантация кардиовертера является методом профилактики внезапной смерти.
- Различные вмешательства на клапанах. Пороки сердца (врожденные и приобретенные), приводящие к сердечной недостаточности, устраняются только хирургическим путем.
- Коронарная реваскуляризация. Сюда входят много методов, один из самых распространенных — аортокоронарное шунтирование — создание обходного кровотока в суженной коронарной артерии.
- Баллонная ангиопластика — в область сужения артерии вводится баллонный катетер, который раздувается под давлением и устраняет сужение. Стентирование коронарных артерий – введение в артерию сетчатого стента, который устраняет сужение. Стентирование делают в том случае, если протяженность поражения артерии небольшая или поражение в одном-двух местах. Если бляшка большой протяжённости или поражены три-четыре сосуда, рекомендуется шунтирование.
- Искусственный левый желудочек. При прогрессировании сердечной недостаточности инедостаточной эффективности медикаментозного лечения рассматривается возможность использования искусственного желудочка. Специальное устройство с микротурбиной помещается в брюшную полость или устанавливается в полость левого желудочка. За счет работы насоса кровь перекачивается в аорту, облегчая работу сердца.
- Само устройство питается от наружного источника. Показания к имплантации такого устройства: фракция выброса ЛЖ меньше 30%, ХСН IV ФК, снижение клубочковой фильтрации. Применение таких устройств рассматривается как способ улучшения прогноза, а также как промежуточный этап перед трансплантацией сердца.
- Трансплантация сердца. Это шанс в спасении жизни при тяжелой ХСН, при котором достигается ремиссия и улучшение состояния больного. Дефицит донорского материала значительно уменьшает доступность пересадки сердца для больных. Проблему также создает высокая стоимость обеспечения операции и ведения больного после операции (иммуносупрессивная терапия для предупреждения отторжения трансплантата). Трансплантация сердца показана при дилятационной кардиомиопатии, поскольку при этом заболевании выраженная сердечная недостаточность и нечувствительность к медикаментозному лечению. Выживаемость после операции в течение 5 лет составляет 75–80%.
Диета

Диета при сердечной недостаточности
- Эффективность: лечебный эффект через 20 дней
- Сроки: постоянно
- Стоимость продуктов: 1700-1800 руб. в неделю

Диета 10-й стол
- Эффективность: лечебный эффект через 1 месяц
- Сроки: постоянно
- Стоимость продуктов: 1700-1850 руб. в неделю
Питание больных с хронической сердечной недостаточностью обязательно корректируется:
- Ограничивается потребление поваренной соли. При легкой сердечной недостаточности количество соли ограничивают до 3 г и не употребляют соленые продукты. При умеренной степени ограничивают соль до 1,5–1,8 г в день. При тяжелой сердечной недостаточности соблюдается строгий солевой режим, исключаются соленые продукты, а пищу готовят почти без соли. Высокое содержание соли в консервах, колбасах, сырах, готовых полуфабрикатах, готовых супах, поэтому эти продукты исключаются. Приветствуется приготовление пищи в домашних условиях со строгим подсчетом употребляемой соли.
- Ограничивается употребление воды — не более 1 л/сутки с учетом первых блюд, соков, молока и прочей жидкости. При превышении нормы выпиваемой жидкости она задерживаться в организме, что проявляется ежедневной прибавкой веса и усилением отеков на ногах.
- Снижение калорийности пищи в соответствии с затратами, которые у больных невысокие из-за ограничения движения. Особенно это важно при наличии избыточного веса, который дает дополнительную нагрузку на сердце. Снижать калорийность нужно за счет легкоусвояемых углеводов (сладости, выпечка, кондитерские изделия, варенье, мороженое, сгущенное молоко) и животных жиров. Необходимо исключить жареную, жирную, копченую пищу.
- Исключить крепкий чай и кофе.
- Питание с большим содержанием витаминов и микроэлементов (магния и калия — картофель в кожуре, томатный сок, помидоры, капуста, курага, изюм), омега-ненасыщенных жирных кислот, овощей, зелени, свежих фруктов.
Профилактика
Профилактикой сердечно-сосудистых заболеваний является:
- Активный образ жизни, занятия физкультурой, плаванием, дозированной ходьбой.
- Достаточный и полноценный сон.
- Исключение стрессов.
- Правильное питание без превышения калорийности с достаточным количеством омега-жирных кислот, овощей фруктов, рыбы.
- Соблюдение режим дня, давать себе возможность расслабляться и отдыхать.
- Отказаться от алкоголя и курения.
- Проходить профилактические медицинские осмотры (ЭКГ, коагулограмма, липидограмма).
При выявлении патологии сердца рекомендации такие же и важно выполнять назначения врача, и не доводить состояние до критического. Стресс вреден пациентам с заболеваниями сердца, поэтому при повышенной эмоциональности можно принимать седативные препараты. Легкие физические нагрузки полезны, поскольку улучшают кровообращение и предупреждают застойные явления. Врач порекомендует индивидуальный план занятий. В питании больных должны присутствовать фрукты и овощи, нежирное отварное мясо, рыба, кисломолочные продукты.
Последствия и осложнения
Кашель сердечного происхождения — это опасный симптом сердечной недостаточности, которая при отсутствии лечения прогрессирует и приводит к осложнениям.
- Тромбоэмболия легочной артерии.
- Развитие легочного сердца.
- Обморочные состояния.
- Повышение венозного давления при кашле может стать причиной инсульта.
- Нарушения ритма сердца. Развитие фибрилляции предсердий и желудочков приводит к острой декомпенсации и смерти. Желудочковые аритмии и асистолия являются фатальными нарушениями ритма.
Прогноз
Опасен не кашель, а заболевания сердца и хроническая сердечная недостаточность, проявлением которых он является. При сердечной патологии опасно самолечение и отказ больного от лечения. Медикаментозное лечение тормозит прогрессирование основного заболевания и устраняет кашель. Гарантией нормального качества жизни кардиологических больных является медикаментозное лечение и изменение образа жизни. Прогрессирование сердечной недостаточности зависит также от не кардиологических факторов: почечная недостаточность, инфекции, заболевания щитовидной железы, злоупотребление алкоголем и солью, эмоциональное перенапряжение.
При прогрессировании сердечной недостаточности больные быстро инвалидизируются. Если при I стадии ХСН больной освобождается от тяжелого труда, то при II-III стадии устанавливается группа инвалидности (чаще II группа). Безусловно, прогрессирование сердечной недостаточности зависит от основного кардиологического заболевания. Так, прогноз при дилятационной кардиомиопатии неблагоприятный. При наследственной форме выживает в течение двух лет 36% больных (показана трансплантация сердца), а при вирусной и иммунной дилятационной кардиомиопатии выживаемость достигает 50%.
Список источников
- Сердечная недостаточность (Практическое руководство) Глава из книги «Тактика врача-кардиолога: практическое руководство» / под ред. Ж.Д. Кобалава. Москва: ГЭОТАР-Медиа, 2022. 320 с.
- Терещенко С. Н., Галявич А. С., Ускач Т. М., Агеев Ф. Т., Арутюнов Г. П. Хроническая сердечная недостаточность. Клинические рекомендации 2020 / Российский кардиологический журнал.
- Шостак Н. А., Клименко А. А., Андрияшкина Д. Ю., Новиков И. В. Митральные пороки сердца и легочная гипертензия в практике ревматолога и терапевта. Лекция №1. Митральный стеноз. РМЖ. 2009; 4: 205.
- Практические навыки по внутренним болезням. Дифференциальный диагноз одышки и удушья: учеб-метод. пособие / И.В. Корнелюк [и др.]. – Минск: БГМУ, 2016. – 60 с.
- Мелехов А. В., Островская Ю. И. Хроническая сердечная недостаточность /Атмосфера. Новости кардиологии, 2017, №4, с.30-33.






 Эналаприл
Эналаприл Лизиноприл
Лизиноприл Ирбесартан
Ирбесартан Кандесартан
Кандесартан Валсартан
Валсартан Бисопролол
Бисопролол Карведилол
Карведилол Небиволол
Небиволол Акридилол
Акридилол Варфарин
Варфарин Ксарелто
Ксарелто Прадакса
Прадакса Верошпирон
Верошпирон Фуросемид
Фуросемид Торасемид
Торасемид Тритаце
Тритаце Индапамид
Индапамид Арифон
Арифон Дигоксин
Дигоксин Коргликон
Коргликон Целанид
Целанид Аторвастатин
Аторвастатин











Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...