Микобактериоз легких (микобактерии)
Микобактерии включают множество видов, которые подразделяются на туберкулезные (вызывают туберкулез) и нетуберкулезные микроорганизмы. Нетуберкулезные микобактерии являются условно-патогенными (представители нормальной флоры слизистых мочеполового тракта и дыхательных путей) и для развития заболевания имеют значение многие факторы и, прежде всего, снижение резистентности организма.
Микобактериальные инфекции — что это такое?
Это инфекционные заболевания, которые вызываются нетуберкулезными микобактериями. При этих инфекциях поражаются различные органы и ткани (кожа, центральная нервная система, легкие, лимфатические узлы) с формированием в них характерных воспалительных гранулем, которые образованы макрофагами, эпителиоидными клетками и гигантскими клетками с несколькими ядрами.
Заражение нетуберкулезными микобактериями происходит при вдыхании их (аэрогенный путь), при повреждении кожи (контактный), при употреблении зараженной пищи и воды (пищевой и водный). От человека к человеку передача обычно не происходит, но не исключается. Распространенность микобактериозов во многих странах растет, достигая 41 случай на 100 000 населения. Повышение заболеваемости во многом связано с распространением ВИЧ-инфекции и актуальность этих заболеваний стала очевидной при увеличении смертности от генерализованной инфекции больных СПИДом.
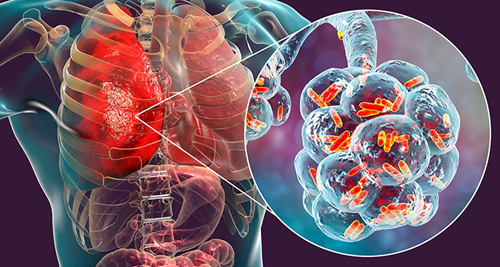
Схематичное изображение нетуберкулезных микобактерий в легких
Основной орган-мишень для микобактерий — респираторная система, поэтому распространенным является микобактериоз легких. Поражение легких возникает на фоне и как осложнение заболеваний легких: бронхоэктатическая болезнь, муковисцидоз, хроническая обструктивная болезнь. Также имеет значение возраст — пожилые лица составляют значительную долю больных и для них характерно хроническое течение.
Существуют определенные сложности в установлении диагноза. Прежде всего, нет настороженности врачей в отношении этой патологии. Во-вторых, отсутствуют характерные симптомы, и они очень схожи с туберкулезом, схожа также рентгенологическая картина. В связи с этим, диагноз устанавливается неправильно и лечение проводится как при туберкулезе, которое не дает эффекта. Также возникают сложности при лечении — микобактерии высокоустойчивы к препаратам, поэтому отмечается прогрессирующее течение, часто и очень рано появляются деструктивные изменения в легких с образованием каверн и переходом в фиброзно-склеротические изменения.
Патогенез
У здорового человека микобактерии, попадающие в респираторный тракт, удаляются благодаря защитным механизмам. В связи с этим микобактериоз легких развивается у небольшого количества пациентов. Защитные механизмы включают функцию Т-хелперов, которые синтезируют фактор некроза опухоли и интерферон-γ. Они в свою очередь активируют макрофаги и гибель микобактерий, располагающихся внутри макрофагов. Остальные бактерии обнаруживаются в материале, что свидетельствует о колонизации дыхательного тракта.
У лиц со сниженным иммунитетом (общим и местным) за колонизацией и размножением бактерий следует развитие болезни. Микобактерии, оседая в альвеолах, вызывают очаг поражения. Частично возбудители проникают в лимфатические сосуды и узлы, а потом в ток крови вызывая гематогенное обсеменение легкого. В пораженных участках легкого образуются гранулемы, образованные макрофагами, которые заполнены нетуберкулезными микобактериями. Возможно образование каверн, в стенках которых проходит сеть сосудов (это не характерно для туберкулезных каверн).
В патогенезе микобактериоза значение имеет экзогенная инфекция и эндогенная реинфекция, однако трудно сказать, что в данных процессах преобладает. Эндогенная реинфекция «оживляет» инфекционный процесс в легких.
Классификация
Согласно классификации микобактерии разделены на:
- Туберкулезные. Mycobacterium tuberculosis (вызывают туберкулез у человека), Mycobacterium leprae, Mycobacterium africanum, Mycobacterium ulcerans и Mycobacterium bovis (бычий вид, вызывает туберкулез у крупного скота). В 92% случаев у людей туберкулез связан с микобактериями человеческого вида, а бычьего вида вызывают в 3–5% случаев.
- Нетуберкулезные (атипичные) — вызывают микобактериозы разной локализации и широко распространены в окружающей среде. Сюда входят возбудители птичьего вида M. Avium — они вызывают микобактериоз не только у животных, но и у человека, M. Chelonae, M. Intracellulare, М. fortuitum, M. kansasii, M. Fortuitum и многие другие. Близкородственные виды M. avium и M. Intracellulare, на которые приходится большинство случаев инфекции, объединены в МАС комплекс (M. avium complex).
По скорости роста:
- Медленнорастущие (видимый рост через неделю и больше). Пациенты, у которых обнаружены медленнорастущие бактерии, имеют хронические заболевания легких. Самые распространенные симптомы у них — слабость, потеря веса, длительно существующий кашель без мокроты, одышка. Инфекция MAC больше характерна для пожилых лиц, а M. kansasii выявляется у молодых пациентов. М. kansasii вызывают заболевание с вовлечением верхних отделов легких и деструкцией ткани.
- Быстрорастущие (видимый рост выявляется до 7 дней). Эти микобактерии связаны с перенесенным туберкулезом, бронхоэктазами, муковисцидозом, желудочно-кишечными заболеваниями и инфекция возникает до 50 лет. Заболевание течет и прогрессирует медленно, но при сочетании с гастроэзофагеальными заболеваниями может быстро прогрессировать.
Микобактериоз имеет несколько форм:
- Легочная форма (микобактериоз легких) — вызывают M. avium и М. xenop.
- Поражение плевры.
- Генерализованная МАС-инфекция — возбудитель M. avium complex. Поражаются многие органы: легкие, печень, почки, селезенка, лимфоузлы грудной и брюшной полости, костный мозг и ЖКТ. Диссеминированная инфекция при поражении желудочно-кишечного тракта проявляется болью в животе, поносом и похуданием.
- Инфекция мягких тканей и кожи — вызывается M. Chelonae.
- Инфекционное поражение желудочно-кишечного тракта — Mycobacterium avium вызывают инфекционный гастрит и дуоденит.
- Поражение костной ткани (остеомиелит, перипротезная инфекция после артропластики).
- Поражение лимфоузлов (лимфаденопатия внутрибрюшных и цервикальных узлов).
- Поражение мочеполовой системы (поражение маточных труб и мочевыводящих путей).
Фазы процесса в легких:
- инфильтрация;
- распад и обсеменение;
- рассасывание;
- рубцевание;
- обызвествление.
В течение многих веков происходила эволюция туберкулезных микобактерий. Туберкулез у людей вызывается Mycobacterium tuberculosis. Есть «старые» штаммы и современные (кластеры Beijing, LAM, Ural, Haarlem). «Старые микобактерии» имеют возраст 5000 лет и более, что доказано ископаемыми костей (туберкулез позвоночника и ребер). Генотип Beijing появился на территории Северного Китая 2000 лет назад и на сегодня он относится к «древней» и «современной» линии (эволюционно более молодая). Современная сублиния Beijing высокопатогенная, а древняя сублиния — это низко вирулентные штаммы, которые чувствительны к антибиотикам.
Современное многообразие сформировалось при переселении людей из Юго-Восточной Азии на другие континенты. Современный генотип, циркулирующий в России Beijing – W 148 (BО) также циркулирует на территориях постсоветского пространства. Особенностями генотипа Beijing являются:
- «ускользание» от БЦЖ-вакцины;
- повышенная множественная устойчивость к антибиотикам;
- повышенная вирулентность и быстрое распространение;
- высокая иммуногенность (высокий ответ цитокинов);
- адаптация к иммунной системе.
Все современные линии имеют генетическую структуру, которая адаптирована к местным популяциям и ограничена географически. Китаец, например, заболеет туберкулезом при заражении штаммом восточноазиатской линии. Секвенирование древних и современных штаммов показало, что со временем они собрали в себе геномные делеции и появились штаммы, устойчивые к изониазиду, что важно при назначении лечения.
Причины
Микобактериоз вызывают 60 видов бактерий, которые являясь условно патогенными, все же обладают способностью вызывать заболевание и имеют различную патогенность. В настоящее время MAC и М. kansasii — самые распространенные виды, которые вызывают заболевания у человека. Нетуберкулезные микобактерии везде распространены — почва и вода их естественные резервуары, обнаруживаются они в торфе, пыли, грязи. Возбудители способны выживать в разных условиях, поскольку синтезируют защитную пленку.
Местом обитания M. avium complex (M. Avium + M. Intracellulare) являются водоемы и при естественном образовании аэрозолей над водоемом возбудители воздушно-капельным путем попадают в организм. В искусственных условиях в системах горячего водоснабжения и емкостях с питьевой водой обнаруживают M. хenopi. В ваннах косметических салонов — M. avium complex, M. gordonae, M. simiae, M. fortuitum. Возбудителей обнаруживают в системах водоснабжения тепловых электростанций и кондиционерах. В отличие от других Мycobacterium avium могут проникать в организм не только воздушно-капельным, но и пищевым путем (пища, вода) в желудочно-кишечный тракт и сохраняясь в кислотной среде желудка, поражает кишечник. Из почвы часто выделяются M. chelonae и M. fortuitum.
Устойчивость возбудителя к хлору и антисептикам становится причиной того, что микобактерии выявляются в больничных условиях в водных системах, кондиционерах и увлажнителях воздуха. Распространяется микобактериальная инфекция при операциях на сердце (использование загрязненного устройства при искусственном кровообращении) и пластических операциях. Иногда источником заболевания являются домашние птицы, выделяющие M. kansasii и M. Avium. Попадание возбудителя в респираторную систему не всегда заканчивается развитием заболевания. Для его развития необходимы определенные факторы:
- Снижение иммунной защиты. Наиболее часто это заболевание встречается у иммунокомпрометированных пациентов: ВИЧ-положительных, получающих иммуносупрессивное лечение, ожоговых больных или перенесших трансплантацию. На фоне иммуносупрессии развивается поражение многих органов (полиорганность) и при отсутствии лечения наступает смерть. У ВИЧ-инфицированных заболевание вызывается МАС-возбудителями.
- Хронические заболевания легких: хроническая обструктивная болезнь, пневмокониоз, силикоз, бронхоэктазы, легочный фиброз, саркоидоз легких, муковисцидоз, перенесенный туберкулез. Все эти заболевания ассоциированы с микобактериями.
- Профессиональные вредности. Запыленность воздуха рабочего места (шахтеры, литейщики, добыча торфа, слюды) способствует возникновению пневмокониоза и силикоза, а на фоне изменений легочной ткани развивается микобактериоз.
- Аномалии костной системы (сколиоз, воронкообразная грудная клетка).
- Аутоиммунные заболевания.
- Генетическая предрасположенность.
- Степень патогенности микроорганизмов и их количество.
- Возраст. Существует взаимосвязь между возрастом, заболеваемостью и смертностью.
- Курение. Риск курения недооценен, но оно значительно ослабляет защиту на уровне дыхательного тракта (снижается уничтожение бактерий). Курение прямо воздействует на иммунный ответ и косвенно на заболевания легких.
- Определенные климатические условия проживания.
- Недостаток витамина D (авитаминоз ассоциируется с этой инфекцией).
Симптомы
Клинически микобактериоз легких не отличается от туберкулеза. Начало заболевания бывает бессимптомным или подострым, острое начало малохарактерно. Длительный продромальный период (до проявления заболевания) составляет от месяца до 6–10 лет. Симптомы связаны с интоксикацией (недомогание, слабость, потливость ночью, температура, потеря веса и аппетита) и респираторными проявлениями (постоянный или периодически возникающий сухой кашель, малое отделение мокроты, боли в грудной клетке, одышка и периодическое кровохарканье). Ведущий признак — кашель. Между первыми проявлениями заболевания и более выраженными может отмечаться улучшение и стихание симптомов. Выраженность проявлений зависит от степени поражения легких микобактериальным процессом и основного заболевания, на фоне которого он развился. У части больных жалобы отсутствуют.
Анализы и диагностика
- Анализ крови: ускоренная СОЭ (до 40 мм/час), лейкоцитоз, палочкоядерный сдвиг.
- Показатели острой фазы воспаления: сиаловые кислоты, гаптоглобин, С-реактивный белок.
- Исследование на ВИЧ-инфекцию.
- Микроскопическое и бактериологическое обследования. Туберкулезные и нетуберкулезные возбудители — это кислотоустойчивые микобактерии. Что означает термин «кислотоустойчивые»? Это значит, что они устойчивы к действию кислот — после окрашивания фуксином имеют рубиновый цвет и не обесцвечиваются серной кислотой. Для их выявления применяется окрашивание по методу Циля-Нильсена. Этот анализ называется исследование (мокроты, мочи и другого материала) на выявление КУМ. При бактериологическом исследовании делают посев мокроты и бронхоальвеолярной жидкости на среды и идентифицируют микроорганизмы. Материал культивируют на плотных и жидких средах. Критерием постановки диагноза является многократное выделение культуры из мокроты и бронхиального секрета, выявление потенциально патогенного вида возбудителя. Для постановки диагноза достаточно однократного выделения возбудителя из легочной ткани, полученной при операции или биопсии.
- Идентификация возбудителей молекулярно-генетическим (ПЦР) и биохимическим методами.
- Исследование функции внешнего дыхания. У большинства функция не нарушена, но могут быть рестриктивные и обструктивные нарушения.
- Рентгенография органов грудной клетки. Рентгенологическая картина схожа с туберкулезом легких, но есть несколько отличий. При микобактериозе образуются очаги инфильтрации, полости, бронхоэктазы. Полости имеют тонкие стенки, очаги отсева в отдаленные сегменты, но отсутствует бронхогенное обсеменение. Над пораженными участками формируются плевральные спайки. Существенными рентгенологическими признаками являются верхнедолевая локализация, кальцинированные зоны, двусторонние очаговые изменения, расположенные несимметрично, лимфогенная диссеминация и плеврит.
- Компьютерная томография. При компьютерной томографии выявляют очаги, которые сочетаются с бронхоэктазами и уплотнения без деструкции.
- Биопсия легкого. Гистологически выявляют гранулематозное воспаление и кислотоустойчивые микобактерии.
Лечение
В лечении данного заболевания еще много неясного, но точно одно — для уничтожения возбудителя микобактериоз легких необходимо лечить непрерывно, длительно (не менее года с момента исчезновения бактерий в мокроте) и с применением сразу нескольких препаратов. Применяемые препараты имеют много нежелательных действий, а эффективность лечения остается низкой. Только 28% пациентов с заболеванием, вызванным MAC и M. xenopi, после полностью завершенного курса имели положительные лабораторные показатели и в течение года у них не было рецидивов.
Низкая эффективность лечения связана с резистентностью (устойчивостью) микобактерий к антибиотикам, низкой самоорганизацией больных, которые часто не завершают курс или пропускают прием препарата. Эти факторы (незавершенный курс и пропуски в приеме) увеличивают частоту развития устойчивости возбудителей к антибиотикам. Консервативное лечение не всегда дает успешный результат даже при длительном приеме. Так, при заболевании, вызванном M.avium complex (МАС), применяются 7 антибиотиков в течение 1,5 лет. Многокомпонентное лечение показано пациентам с выраженной симптоматикой и распространенными полостями в легких. Менее агрессивное лечение проводится больным с вялым течением и нераспространенными проявлениями на рентгенограмме.
Выбор препаратов должен основываться на результатах лекарственной чувствительности, но учитывая, что лечение длительное, сначала назначаются стандартные режимы для различных видов возбудителей
- При заболевании, вызванном M. avium complex, назначаются Кларитромицин + Этамбутол + Рифабутин/Рифампицин. В этой схеме Этамбутол и Рифампицин усиливают действие друг друга, увеличивая проницаемость клетки возбудителя и снижают риск развития устойчивости. В альтернативных схемах назначают Азитромицин + Рифабутин, Левофлоксацин, Ципрофлоксацин. Кларитромицин по сравнению с Азитромицином более активен, поскольку быстро достигает высокую пиковую концентрацию.
- При инфекции, вызванной M. kansasii, применяются Изониазид + Этамбутол + Рифампицин. Так же эффективна комбинация Кларитромицин + Рифампицин + Этамбутол. Поскольку возбудитель M. kansasii хорошо поддается лечению, тест лекарственной чувствительности не проводится.
- При инфекции M. Xenopi применяется следующая схема: Рифампицин + Этамбутол + Кларитромицин/Азитромицин, иногда лечение дополняется Изониазидом. Прогноз при данном микобактериозе неблагоприятный — 5-летняя выживаемость отмечается в 43% случаев
- У микобактерий M. Chelonae и M. fortuitum определяют чувствительность к Ципрофлоксацину, Кларитромицину, Амикацину, Доксициклину, Имипенему, Моксифлоксацину, Ко-тримоксазолу.
- Пожилым пациентам с учетом хронического течения заболевания и противопоказаний к антибиотикотерапии проводится только симптоматическое лечение и различные виды реабилитации в условиях санатория, что поддерживает важные функции организма.
Патогенетическая терапия включает:
- Восстановление проходимости бронхов. Для расширения просветов бронхов применяются: Сальбутамол, Сальбутабс, Трувент, Беродуал, Комбипэк, Теофедрин-Н, Эуфиллин, Теобромин, Спазмонет, Спазмоверин. Все эти препараты, расширяя просвет бронхов, улучшают дренаж респираторного тракта.
- Эвакуацию содержимого из бронхов. С этой целью применяются отхаркивающие и разжижающие мокроту средства (Ацетилцистеин, АЦЦ Лонг, Флуимуцил, Мукоцил Солюшн Таблетс, Гексо Бронхо, Микфетин Фито, Пертуссин). При невозможности больным откашлять густой секрет проводится санационная бронхоскопия — удаление гнойного содержимого и введение протеолитических ферментов муколитиков и антибиотиков. Прекращение курения имеет большое значение для улучшения проходимости бронхов и мукоцилиарного транспорта. Хороший эффект дает дыхательная гимнастика и применение дыхательных тренажеров.
- Купирование гранулематозного воспаления. Применяются кортикостероиды, Ацетилсалициловая кислота, Диклофенак, Ибупрофен, Гепарин, Метилурацил, витамин Е.
- Повышение общего иммунитета: иммуностимуляторы, витамины, биогенные стимуляторы, вакцины, иммуноглобулины, иммуностимуляторы (Декарис, Диуцифон, Имунофан, Тималин, Тимоген, Тимоптин, Тактивин).
Немедикаментозное лечение включает кислородотерапию, лечебную физкультуру, физиотерапевтические процедуры (ингаляции бронхолитиков). Реабилитацию проводят при стихании активности. Выделение бактерий у пациента не служит противопоказанием для процедур в санатории или лечебной сети.
Доктора
Лекарства
- Антибиотики и противотуберкулезные препараты: Кларитромицин, Этамбутол, Рифабутин, Азитромицин, Рифампицин, Левофлоксацин, Ципрофлоксацин, Амикацин, Доксициклин, Имипенем+Циластин, Моксифлоксацин, Ко-тримоксазол.
- Иммуностимуляторы: Декарис, Диуцифон, Имунофан, Тималин, Тимоген, Тимоптин, Тактивин.
- Бронхолитики: Сальбутамол Тева, Сальбутабс, Трувент, Беродуал, Комбипэк, Теофедрин-Н, Эуфиллин, Теобромин.
- Муколитики и мукокинетики: Ацетилцистеин Канон, АЦЦ Лонг, Флуимуцил, Мукоцил Солюшн Таблетс, Гексо Бронхо, Микфетин Фито, Пертуссин.
Процедуры и операции
При процессе с отделением гнойной мокроты рекомендуются КВЧ, диадинамические токи, электрофорез с йодидом калия, Эуфиллином, Тиосульфатом натрия. При легкой и средней тяжести дыхательной недостаточности можно назначать санаторно-курортное лечение. В санатории показаны: массаж грудной клетки, пребывание в «соляных пещерах», оксигенотерапия (в виде кислородных коктейлей, физиопроцедуры, лечебная физкультура и иглорефлексотерапия
Ввиду незначительной эффективности консервативного лечения проведение операций считается необходимым для предотвращения прогрессирования, полного излечения, профилактики рецидивов и осложнений. Оперативное лечение порой является неотъемлемым этапом лечения микобактериоза легких показано при локализованном процессе. Наилучшие результаты достигаются при сочетании консервативного и хирургического лечения — при таком подходе отмечается отсутствие рецидивов. Обязательная предоперационная консервативная терапия (6–12 месяцев) уменьшает и отграничивает воспаление и снижает бактериальную нагрузку.
Показаниями к операции являются:
- непереносимость антибиотиков, противопоказания к их применению и развитие устойчивости к макролидам;
- прогрессирование процесса с образованием полостей;
- массивное выделение бактерий;
- развитие осложнений (аспергиллез, кровохарканье, постоянное рецидивирование инфекции).
Хирургическое вмешательство проводятся как при туберкулезе. Объем операции может быть различный: удаление сегмента легкого, клиновидная резекция, удаление доли или всего легкого. После операции при нормальной переносимости антибиотиков проводится курс в течение 12 месяцев.
У детей
Микобактериозом легких болеют пожилые, встречаются отдельные случаи у лиц молодого возраста. Для детей характерно поражение лимфатических узлов, а поражение легких относят к казуистическим случаям, которые неверно диагностируются как абсцесс или туберкулез. При этом у ребенка появляются жалобы на слабость, боли в грудной клетке, утомляемость, редкий кашель, повышение температуры.
Для своевременной диагностики микобактериоза у детей нужны не одноразовые бактериологические исследования материала с применением молекулярно-генетических методов (ПЦР диагностика).
Диета

Диета 11 стол
- Эффективность: лечебный эффект через месяц
- Сроки: 2 месяца и более
- Стоимость продуктов: 1800-1900 руб. в неделю
При данном заболевании, как и при туберкулезе легких рекомендуется диета 11 стол. Основные характеристики диеты: повышенная калорийность, преимущественное увеличение белков (110–130 г), витаминов и минералов. Калорийность рациона достигает 3000–3400 ккал, количество углеводов — 450 г, жиров – 100–120 г.
Разрешаются любые крупы, овощи и фрукты, бобовые, не слишком жирные мясо, рыба и курица, кисломолочная продукция (полезен при данном заболевании богатые кальцием творог и сыр), растительное и сливочное масло, любая выпечка и хлеб, сахар, мед, варенье. У больных отмечается дефицит витаминов и микроэлементов, поэтому в рацион включаются свежие фрукты, овощи, зелень, сухофрукты, соки, проростки злаковых и бобовых.
- Витамин С: лимоны, шиповник, облепиха, крыжовник, клюква, смородина, апельсины, капуста, лук, сладкий перец, киви, зеленый горошек.
- Провитамин А: морковь, тыква, абрикосы, хурма, апельсины, томаты.
- L-каротин: морковь, огородная зелень, яблоки, цитрусовые, зеленый лук, сладкий перец.
При данном заболевании важны кальций, фосфор и железо. Кальций (молочные продукты, капуста, семена кунжута) имеет противовоспалительное действие, способствует рубцеванию, снижает бронхоспазм. Кальций усваивается в присутствии витаминов B6 и B12 (яйца, мясо, рыба, говяжья печень, молочные продукты, соя, капуста).
При длительной антибиотикотерапии необходимы пребиотики, для профилактики нарушений микрофлоры. Источниками природных пребиотиков являются: лук, цикорий, злаковые, бобовые, чеснок, листовая зелень, ростки, цельнозерновые крупы, клетчатка цитрусовых, пектины яблок, псиллиум, квашеная капуста и другие ферментированные овощи и фрукты.
Пробиотики и препараты пробиотиков улучшают иммунологические показатели. Правильно составленное питание восстанавливает защитные силы организма и ускоряет выздоровление.
Профилактика
- С учетом того, что в группе риска по микобактериозу находятся лица с хроническими заболеваниями легких, пациенты должны наблюдаться у семейного врача или пульмонолога для предупреждения обострений хронических заболеваний.
- Исключение работы на вредных производствах.
- Использование средства защиты при вредных работах (защитные респираторы, маски и полумаски с фильтром).
- Отказ от курения.
- Занятия спортом.
- Рациональное питание.
- Наблюдение инфекциониста ВИЧ-позитивных пациентов.
- Предупреждение микобактериальной инфекции при приеме иммуносупрессивных препаратов.
- Наблюдение пациентов с генетической предрасположенностью.
- Профилактика пневмококковой инфекции (вакцинация).
- Сезонная вакцинация против гриппа.
- Флюорографическое обследование каждый год.
Последствия и осложнения
Осложнения микобактериоза.
- спонтанный пневмоторакс;
- кровохарканье;
- образование свищей;
- легочное кровотечение;
- дыхательная и сердечная недостаточность;
- ателектаз;
- острый панкреатит;
- развитие амилоидоза.
После излечения у больных наблюдаются следующие последствия:
- фиброзные и фиброзно-очаговые изменения в легких;
- сращения плевры;
- кальцинаты в легких;
- пневмосклероз и цирроз легкого;
- кальциноз клапанов (аортальный и митральный);
- кальциноз коронарных артерий.
Прогноз
Лечение микобактериоза очень сложное, длительное, с применением многокомпонентных схем, результаты которых, к сожалению, неудовлетворительные у трети больных. Добиться хороших результатов не удается — эффективным считается лечение при прекращении бактериовыделения и закрытии полостей распада. Неблагоприятный прогноз связан с низким ответом на препараты в связи с высокой устойчивостью бактерий к препаратам, прогрессирующим течением и ранним образованием полостей деструкции в легких и развитием кровотечений.
Выраженные склеротические изменения в легких становятся причиной прогрессирующей дыхательной и сердечной недостаточности. Летальность составляет 23%, а при полиорганном поражении на фоне приема иммуносупрессоров при отсутствии лечения достигает 30–40%. Считается, что наиболее перспективными препаратами, которые увеличат процент излеченных больных, будут ингаляционная липосомальная форма Амикацина, Клофазимин (применяется для лечения лепры) и Бедаквилин (противотуберкулезный препарат Сиртуро). В их отношении продолжаются исследования.
Список источников
- Микобактериозы органов дыхания. Клинические рекомендации. Межрегиональная общественная организация Российское Респираторное Общество. 2022, 127с.
- Амирова Т.Х., Петров И.В., Рыжова Л.В., Петрова Ф.С., Петрова Л.В. Факторы риска и клинические проявления микобактериоза лёгких. Систематический обзор/ Вестник Авиценны. 2021;23(4):567-578.
- Зимина В.Н., Дегтярева С.Ю., Белобородова Е.Н., Кулабухова Е.И., Русакова Л.И., Фесенко О.В. Микобактериозы: современное состояние проблемы/Клиническая микробиология и антимикробная химиотерапия, 2017, Том 19 N 4, С. 276-283.
- Петрова Ф.С., Петров И.В., Амирова Т.Х., Петрова Л.В. Микобактериоз: обзор доказанных клинических проявлений у человека/Вестник Авиценны, 2020;22(3):484-490.
- Добин В.Л. Представление об эволюции туберкулезных микобактерий/ Туберкулёз и болезни лёгких, 2018, Том 96, № 8, С. 59–65.





 Кларитромицин
Кларитромицин Этамбутол
Этамбутол Рифабутин
Рифабутин Рифампицин
Рифампицин Левофлоксацин
Левофлоксацин Ципрофлоксацин
Ципрофлоксацин Амикацин
Амикацин Декарис
Декарис Имунофан
Имунофан Тималин
Тималин Беродуал
Беродуал Флуимуцил
Флуимуцил Мукоцил Солюшн Таблетс
Мукоцил Солюшн Таблетс Пертуссин
Пертуссин










Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...