Абстинентный синдром (синдром отмены)
Общие сведения
Абстинентное состояние (синонимы: абстиненция, синдром отмены, абстинентный синдром, жарг. «ломка») является собирательным понятием, обозначающим реакцию организма в виде специфических симптомов, отражающих психические/физиологические нарушения в организме, которые возникают при внезапном полном/постепенном прекращении приема со снижением дозы веществ, оказывающих психоактивное действие. Наиболее часто в практике встречается абстинентный синдром при алкоголизме, синдром отмены антидепрессантов, никотиновая абстиненция и наркотический абстинентный синдром. Под зависимостью подразумевается состояние, при котором в иерархии ценностей индивидуума первое место занимает употребление определенных веществ (алкоголизм, наркомания, токсикомания).
Вероятность развития синдрома отмены существенно повышается при применении быстро выводящихся веществ из организма, резком прекращении или при длительном периоде их приема. Эпидемиологические данные симптома отмены к тому или иному психоактивному веществу (ПАВ) существенно варьируют от 5-8% для антиангинальных препаратов до 100% для наркотических веществ. Абстиненция более тяжело переносится детьми/подростками, пожилыми людьми, а также пациентами, имеющими хронические заболевания.
При наркозависимости структура зависимости от различного рода наркотических веществ выглядит следующим образом. Самым распространенным наркотиком в мире является каннабис (марихуана), потребление которого продолжает оставаться на высоком уровне, особенно в Африке, Северной Америке и Центральной Европе. Также существенно возросла зависимость от различных синтетических каннабиноидов. Опиоиды по частоте употребления занимают 3 место. Их широкому распространению способствуют законные основания для их приема (с целью купирования болевого синдрома в онкологии, при травмах, при операциях и др.), однако их выраженное анальгезирующее действие вызывает побочные эффекты в частности развитие психической/физической зависимости, при отказе от которых развивается абстиненция морфинного генеза. К этой группе относят как природные алкалоиды (Кодеин, Морфин), так и синтетические соединения (Трамадол, Тримеперидин, Налбуфин, фентанил и др.).
Зависимость от различного рода растворителей (ингаляция ПАВ) располагается на 4 месте. Вдыхание ингалянтов более распространено в молодежной среде среди подростков. Арсенал таких средств крайне широкий и представлен списком средств бытовой/промышленной химии — лаки, аэрозоли (дезодоранты, освежители воздуха, лаки для волос, спреи для борьбы с насекомыми), пятновыводители, разбавители красок, жидкости для снятия лака, обезжиривающие средства, и др.
В последнее время вследствие широкого распространения депрессивных состояний одной из распространенных форм токсикоманий стало злоупотребление транквилизаторами. Такие симптомы, как повышенная тревожность, беспокойство, расстройство сна, раздражительность, высокая утомляемость и эмоциональная неустойчивость, обусловленные стрессом или высокими психоэмоциональными нагрузками существенно влияют на качество жизни и многим пациентам с такой симптоматикой назначаются антидепрессанты и ноотропные препараты (например, Фенибут), улучающие когнитивные способности/обладающие легким транквилизирующим эффектом. Особенно часто во врачебной практике назначаются производные бензодиазепинов как анксиолитические (противотревожные), миорелаксирующие, снотворные препараты. Ситуация осложняется их относительно легкой доступностью и многие лица их принимают самостоятельно без назначения врача. К лекарственным препаратам этой группы наиболее часто злоупотребляемыми относятся диазепам (Реланиум, Седуксен, Сибазон), нитразепам (Эуноктин, Радедорм), лоразепам (Ативан), хлордиазепоксид (Элениум), альпразолам (Ксанакс) и др.
Как показывает клиническая практика при длительном применении эффективность бензодиазепинов снижается., что приводит к развитию толерантности и синдрому отмены антидепрессантов т.е. возникают признаки зависимости. Толерантность к бензодиазепинам по отношению к различным эффектам тех или иных препаратов развивается в разные сроки: вначале к седативному, затем к миорелаксирующему, а позже — к противотревожному.
Еще одним классом психоактивных веществ, способных вызывать галлюцинации и вводить в изменённые состояния сознания являются галлюциногены, наиболее известными из которых являются:
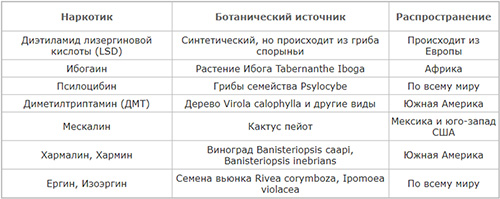
Психологическая привлекательность заключается в том, что у человека в состоянии интоксикации чрезвычайно обостряется восприятие мира, возникают ранее не испытанные необычные, чувства, воспоминания далекого прошлого. Распространяются благодаря психоделическому движению. Косвенным признаком синдрома зависимости является их употребление не реже 2-3 раз/неделю.
Также, следует отметить, что синдром отмены характерен и для некоторых групп лекарственных препаратов, не обладающих психоактивным действием, к которым относятся и глюкокортикостероиды, широко используемые в терапии аутоиммунных ревматологических заболеваний (Преднизолон, Кеналог, Дексаметазон, Дексон, Флостерон, Дипроспан и др.). При приеме этих препаратов в высоких дозах и сроком более 10 дней, резкая отмена, например Преднизолона или Дексаметазона вызывает синдром «отмены».
В настоящее время практически во всех странах наблюдается неблагоприятная тенденция роста полинаркомании, для которой характерно сочетанное употребление лекарственных средств, отпускаемых по рецепту и наркотических средств. Наиболее часто встречаются комбинации алкоголя, морфина и бензодиазепиновых транквилизаторов; героина в сочетании с метадоном, каннабисом, бензодиазепинами или кокаином, стимуляторами; кокаина с алкоголем или стимуляторами; опиоиды с транквилизаторами/психостимуляторами и др. варианты. При этом, поведенческие и психические расстройства, при употреблении нескольких психоактивных веществ являются более глубокими, а число летальных исходов выше. К тому же употребление ПАВ в той или иной комбинации способствует значительно более быстрому формированию зависимости. В настоящее время различного вида зависимости и особенно алкогольная/наркотическая являются чрезвычайно распространёнными и одной из важнейших социальных проблем.
Алкогольный абстинентный синдром
Алкоголь относится к наиболее употребляемым ПАВ как в РФ, так и в других странах мира, а его потребление является одним из основных факторов риска здоровья популяции людей. Алкогольный абстинентный синдром представляет собой специфический симптомокомплекс вегетативных, соматических, неврологических и когнитивных нарушений, развивающихся при алкоголизме на фоне прекращения/резкого сокращение приема алкогольсодержащих средств. Код по мкб-10: F10.3. Как правило, алкогольная абстиненция развивается после последнего употребления спиртосодержащих напитков через 6-48 часов, а его продолжительность составляет от 2 дней до 14-20 дней. Синдром отмены алкоголя имеет частичную сходность с обычным похмельем, но похмелье в течение нескольких часов проходит, в то время как длительность синдрома отмены составляет несколько суток и при этом, присутствует непреодолимая тяга к спиртному.
Алкогольной абстинентный синдром характеризуется:
- сильной потребностью к алкоголю (желанием его принять);
- нарушением функции контроля за его потреблением;
- тенденцией употреблять алкоголь ежедневно с игнорированием социальных сдерживающих факторов;
- прогрессирующим сужением интересов;
- игнорированием очевидных вредных последствий;
- повышением толерантности к алкогольсодержащим напиткам.
При этом, патологическое влечение к алкоголю является доминантным в поведении человека и преобладает над другими мотивациями, что приводит к употреблению алкогольсодержащих напитков не с определенной целью, а вопреки различным отрицательным последствиям (конфликты с законом, нарушение дружеских, семейных, трудовых связей и др.). Длительность регулярного употребления спиртных напитков до появления алкогольного абстинентного синдрома варьирует в пределах 5-12 лет, но этот период сокращается до 2-3 лет у юношей/подростков и через 4-5 лет становится ярко выраженным и продолжительным. У женщин синдром алкогольной абстиненции появляется через 3-4 года регулярного злоупотребления алкоголем.
Синдром отмены никотина
Не менее значимой является никотиновая абстиненция. Курение табака — ведущий модифицируемый фактор риска смерти в странах всего мира и возглавляет список основных причин неинфекционного генеза в общей смертности населения (17,1%). Никотиновая зависимость аналогична другим видам зависимостей от различных веществ, относится к хроническим состояниям, вызывающим развитие стойкой приверженности к табакокурению. И уже после 4-8 недель ежедневного курения его прекращение сопровождается развитием синдрома отмены.
Никотин, действуя как полный агонист н-АХР (никотиновых ацетилхолиновых рецепторов) активирует в мезолимбической системе головного мозга дофаминергические пути, что способствует развитию зависимости/влечения. У лиц, прекративших курить, отмечается снижение выделения так называемого «нейромедиатора удовольствия» дофамина. Именно выделение в процессе курения табака дофамина определяет чувство удовлетворения от процесса курения. Соответственно никотин становится необходим организму курильщика, а при его отсутствии появляются симптомы абстиненции. Сколько длится никотиновая абстиненция?
Чаще всего, абстинентное состояние у курильщика со стажем курения в несколько лет длится на протяжении 3-4 недель, но существует прямая корреляция со стажем курения, чем от больше, тем дольше сохраняется психическая зависимость от никотина.
Патогенез
При длительном приеме алкогольсодержащих напитков в организме развивается дефицит нейромедиаторов. В роли компенсаторного механизма выступает усиленный синтез катехоламинов, а также угнетение активности ферментов их метаболизма (дофамин-β-гидроксилазы/монооксидазы), которые осуществляют контроль за процессом превращение дофамина в норадреналин. После прекращении приема алкоголя ускоренное высвобождение из депо катехоламинов прекращается, но при этом, ускоренным их синтез остается. Из-за изменения активности ферментов в преимущественно в головном мозге и других тканях/биологических жидкостях происходит накопление дофамина, что и обуславливает развитие клинических симптомов алкогольного абстинентного синдрома. При этом, отмечается четко выраженная зависимость между уровнем дофамина в крови и тяжестью клинических появлений.
Перевозбуждение вегетативной НС (симпатического отдела) и избыточное продуцирование гормонов надпочечников способствуют повреждению нейронов мозга, в частности, клеток гиппокампа, имеющего отношение к эмоциональной сфере/процессам памяти. Также резкое повышение уровня катехоламинов токсически воздействует на сердечную мышцу, что выражается аритмией, фибрилляцией, снижением сократительной способности.
Алкоголь через тормозной нейротрансмиттер ГАМК (γ-аминомасляную кислоту) оказывает угнетающее влияние на ЦНС. Именно нейротрансмиттерные системы в норме отвечают за процессы возбуждения (глутаматная) и процессы торможение (ГАМК), поддерживая их в состоянии равновесия. При длительном/частом употреблении алкогольсодержащих напитков отмечается по механизму обратной отрицательной связи снижение количества ГАМК-рецепторов, что приводит к потребности увеличивать дозу алкоголя для достижения состояния опьянения (увеличение толерантности). Соответственно, действуя в качестве блокатора NMDA (N-метил-D-аспартатных рецепторов) алкоголь снижает активность ЦНС, а хроническое употребление алкогольных напитков способствует увеличению количества рецепторов, а также усилению синтеза глутамата с целью поддержания гомеостаза.
Поэтому при резком прекращении приема алкоголя на фоне его хронического употребления наблюдается купирование его тормозного влияния на структуры ЦНС и усиление процессов возбуждения ЦНС под влиянием глутамата. Клиническим проявлением процессов возбуждения ЦНС и является непосредственно алкогольный абстинентный синдром.
Классификация
В клинической практике на основе преобладающей симптоматики принято выделять несколько вариантов течения алкогольного абстинентного синдрома:
- Нейровегетативный вариант. Характеризуется отсутствием аппетита, слабостью, нарушениями сна, колебаниями АД, учащенным сердцебиением, отечностью лица, дрожанием рук, повышенной потливостью/сухостью во рту, тремором пальцев рук. Это наиболее часто встречаемый вариант течения абстинентного синдрома, на который могут наслаиваться другие клинические проявления.
- Церебральный вариант. На фоне расстройств со стороны вегетативной нервной системы появляются головокружения, тошнота, выраженная головная боль, гиперакузия, обморочные состояния, возможны эпилептиформные припадки.
- Соматический (висцеральный) вариант. Формируется за счет симптомов со стороны внутренних органов в виде боли в животе, метеоризма, жидкого стула, тошноты/рвоты, вздутия живота. Характерны боли в области сердца и эпигастрии, субиктеричность склер, аритмия, одышка, стенокардия.
- Психопатологический вариант. На первом плане психические нарушения: страх, тревожность, изменения настроения, расстройства сна (бессонница), дисфория, подавленность, зрительные/слуховые иллюзии, переходящие в галлюцинации, суицидальные мысли, нарушения ориентация во времени/пространстве, возможны и попытки суицида.
Причины
Непосредственной причиной развития алкогольного абстинентного синдрома является:
- Резкий полный отказ от приема алкогольсодержащих напитков на фоне хронического потребления алкоголя и патологического влечения к нему.
- Снижение доз алкоголя, вызванное решением больного на фоне увеличения толерантности.
- Нарушение интервалов приема алкоголя.
- Быстрое выведение алкоголя из организма (рвота/диарея).
К факторам, способствующим развитию алкогольного абстинентного синдрома, относится синдром зависимости от алкоголя.
Симптомы
Абстинентный синдром является одним из типичных проявлений алкоголизма второй стадии. Начальные симптомы абстинентного синдрома проявляются преимущественно астеническими/вазомоторно-вегетативными расстройствами: головными болями, зябкостью, инъекцией склер/гиперемией лица, потливостью, ощущениями боли в области сердца, тахикардией, повышением АД, мышечными/суставными болями, головокружениями, дрожью и крупноразмашистым тремором конечностей, психофизической слабостью и ощущением физического недомогания. Несколько позже появляются диспепсические расстройства: неприятный вкус во рту, сухость, снижение аппетита, жажда, тошнота, реже рвота, диарея. Пациенты жалуются на слабость/разбитость, боли в правом подреберье, расстройства ночного сна.
У некоторых пациентов симптоматика исчерпываться этими расстройствами, а у других через некоторое время симптомы абстинентного синдрома дополняются нарушениями со стороны психики в виде дисфории, подавленного настроения, раздражительности, тревожности, страха в ночное время. Имеющаяся в структуре синдрома отменны неспособность пациента «остановиться» меняет характер злоупотребления спиртосодержащими напитками и ведет к неконтролируемому поглощению алкоголя с регулярным опохмелением, т. е. к ежедневному пьянству, формируя постепенно постоянный/запойный тип злоупотребления алкоголя. Потребность употребления алкоголя утрачивает связь с обстоятельствами, а толерантность к алкоголю увеличивается по отношению к исходной до 5–6-кратных величин.
На этом фоне развиваются такие симптомы, как депрессия, подозрительность, неадекватная оценка действий/слов окружающих лиц, у пациентов появляется чувство раскаяния/вины иногда с суицидальными попытками. Страдает ночной сон (частые пробуждения, кошмары, вызывающие чувство страха, зрительные галлюцинации). Для больных характерна повышенная подозрительность. Что часто манифестирует идеями ревности.
Нарастают признаки огрубления и морально-этической деградации вне опьянения. Нарастает лабильность/интенсивность эмоциональных проявлений. Формируются психопатоподобные состояния/преморбидные личностные особенности, что проявляется агрессией, психической ригидностью, амнезией фрагментов периода опьянения/тотальной утраты памяти за этот период, брутальностью аффекта.
В 30% случаев в структуре синдрома отмены алкоголя отмечаются судорожные припадки, являющихся предвестником развития острых алкогольных психозов. По мере увеличения «стажа злоупотребления алкоголем» проявления абстинентного синдрома становятся интенсивнее, что отражается на специфике приема алкоголя с целью ликвидации абстинентных расстройств. Особенно интенсивно симптоматика проявляется на 3-4 сутки после прекращения пьянства. Влечение к алкоголю принимает принудительный характер и приводит к запою.
Утяжеление симптоматики выражается в колебаниях АД, нарушениях сердечного ритма, дисфункции неблагополучных в преморбиде систем/органов. Наличие хронических соматических заболевание симптомы абстиненции как правило усиливает.
Анализы и диагностика
Диагноз «синдром отмены алкоголя» устанавливается путем клинико-психопатологической диагностики и физикального (общеклинического) обследования пациента: наличия характерных жалоб, состояние неврологической, соматической, психической сфер, сведений субъективного/объективного анамнеза.
Лабораторные методы исследования включают общий/биохимический анализ крови, общий анализ мочи, что позволяет осуществлять контроль за соматическим состоянием пациента. В случаях развития соматоневрологических расстройств могут назначаться инструментальные исследования: ЭКГ, УЗИ, рентгенография легких, черепа и др.
Лечение
Можно ли и как снять абстинентный синдром в домашних условиях? Пациенты с легкими проявлениями абстиненции могут проходить лечение дома или амбулаторно, однако под обязательным наблюдением нарколога. Самостоятельное лечение дома абстинентного синдрома при алкоголизме крайне опасно и может привести к ухудшению состояния. В тяжелых случаях при наличии депрессии, зрительных галлюцинаций, расстройств сна, эпилептических припадков. кошмаров, истощении/ обезвоживании и/или наличии соматической патологии требуется лечение в наркологическом стационаре под постоянным наблюдением специалистов, что невозможно обеспечить в домашних условиях.
Лечение абстиненции (синдрома отмены алкоголя) должно быть этиопатогенитически обоснованным и комплексным, что достигается проведением инфузионной терапии, назначение антитоксической, вазоактивной, антиоксидантной терапии и психотропных средств (по показаниям).
Дезинтоксикационная терапия. С этой целью назначается Тиосульфат натрия, р-р Унитиола, Натрия хлорида (0,9%), Глюкоза (с тиамином) и сульфат магния, оказывающий умеренный дезинтоксикационный, гипотензивный, седативный и антисудорожный эффект. Для компенсации гиповолемии, восстановления электролитного баланса и детоксикации назначаются плазмозамещающие растворы: Реополиглюкин, Реомакродекс, Гемодез, Реоглюман, Полидез. Максимальной эффект достигается при параллельном проведении нейрометаболической терапии (Актовегин, Инстенон: инфузионные растворы на физ. р-ре/5% глюкозе). Для форсированного диуреза и тканевой дегидратации — Декстран (среднемолекулярной фракции), осмотические диуретики (Маннит, Маннитол) или Лазикс, Фуросемид. С целью повышения потоотделения и снижения алкогольной интоксикации — Кардиомагнил, Регидрон. Внутрь: чай, соки, молоко, мёд. Также показан аскорбинат магния, Панангин, оротат калия. Рекомендуемый объем введения жидкости — 10-20 мл/кг массы тела. Обязательным является назначение энтеросорбентов (Активированный уголь, Смекта, Полисорб, Сорбекс, Энтеросгель, Лактофильтрум, Альмагель).
Основными средствами купирования абстинентного синдрома являются транквилизаторы бензодиазепинового ряда (Лоразепам, Диазепам, Седуксен, Оксазепам Транксен, Мидазолам, Афобазол), которые имеют приемлемый профиль безопасности, низкий наркотический потенциал и не вызывают побочных экстрапирамидных расстройств, а также обладают незначительной противосудорожной активностью. Эти препараты эффективно устраняют тревогу, снижают аффективное напряжение, тремор, лабильность гемодинамики, гипергидроз и другие вегетативные проявления.
При необходимости более активной коррекции расстройств сна могут назначаются седативные (снотворные) средства — Фенобарбитал, Радедорм, Берлидорм, Реладорм, Эуноктин и др.) в таблетках. Назначение и подбор препаратов с седативным эффектом должно проводиться индивидуально и исключительно с целью подавления симптомов расстройств сна и достижения эффекта легкой сонливости.
Купирование синдрома алкогольной абстиненции с наличием судорожного синдрома и нарушениями настроения осуществляется назначением таких препаратов, как Карбамазепин (Финлепсин), Окскарбазепин или Мидокалм, Клоназепам, обладающие выраженной противосудорожной активностью. Лицам с тревожными расстройствами могут назначаться Прегабалин, Тиагабин, Габапентин. Использование психотропных средств показано лишь в случаях высокого риска развития психоза (Тизерцин перед сном).
Существенно повышают эффективность препараты для лечения группы β-адреноблокаторов — пропранолол (Обзидан, Анаприлин, Индерал), обладающие достаточно выраженным анксиолитическим/вегетостабилизирующим действием, положительно воздействующие на гемодинамику (снижая АД и ЧСС), а также усиливающие действие супрессоров ЦНС, что позволяет снижать дозы производных бензодиазепина.
Снижает проявления ААС и препарат натрия оксибутират (ГОМК), что обусловлено его выраженной нейропротективной активностью и возможностью снижать порог судорожной готовности. Более эффективен в комбинации с диазепамом.
Достаточно эффективными и относительно безопасными при лечении ААС являются нейролептики — тиоридазин (Сонапакс, Меллерил), дикарбин (Карбидин), сульпирид (Эглонил, Догматил), тиаприд (Тиапридал). В случаях высокого риска развития делирия нейролептики — производные бутирофенона — дроперидол (Дролептан), галоперидол (Сенорм, Глопер).
При наличии выраженной депрессивной симптоматики в структуре синдрома отмены алкоголя назначаются антидепрессанты (Тразодон, Адеметионин, Имипрамин, Амитриптилин, Кломипрамин, Пипофезин, Флувоксамин и др.).
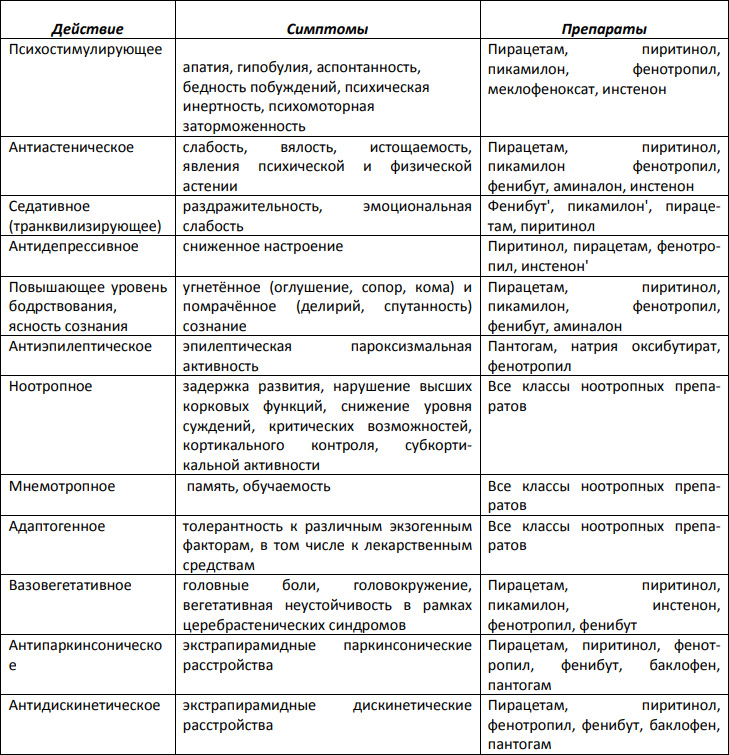
С целью активизации в головном мозге процессов метаболизма при алкоголизме в дополнение к дезинтоксикационной терапии показано назначение нейрометаболических стимуляторов (церебропротекторы, ноотропы) — Пирацетам, Фенотропил, Пикамилон, Пиритинол, Фенибут, Инстенон, Метионин, Пантогам, Глицин, Аминалон, Фенотропил, однако их применение противопоказано при повышенной чувствительности/аллергической реакции, нарушениях функции печени/почек, психомоторном возбуждении. Для каждого из этих препаратов характерна определенная селективность терапевтического действия (табл. ниже).
Для коррекции метаболических расстройств назначается витаминотерапия: В1, В6, В12, В15, глютаминовая/фолиевая/никотиновая кислоты, витамин С (вместе с глюкозой). Коррекция дефицита ионов магния, возникающая по причине снижения всасывания в тонком кишечнике на фоне усиленного выведения магния с мочой под влиянием алкоголя, приводящие к тремору, атаксии и подёргиваниям проводится назначением препаратов магния (Магния сульфат) или комбинированный препарат в комплексе с пиридоксином (Магне-В6), содержащего терапевтические дозы магния для пациентов с алкогольной зависимостью. Далее показан прием различных поливитаминных препаратов перорально — Центрум, Компливит, Витрум курсом до месяца.
К дополнительным медикаментозным средствам для лечения относятся гепатотропы — урсодезоксихолиевая кислота (Урсосан), орнитин- L-аспартат (Гепа-Мерц), адеметионин (Гептрал), α-липоевая кислота (Тиоктовая кислота), Метадоксин, обладающие выраженной антиоксидантной/гепатопротективной активностью. Одновременно проводится общеукрепляющее симптоматическое лечение. После купирования синдрома абстиненции проводится терапия подавления болезненного влечения к алкоголю.
Доктора
Лекарства
- Препараты для дезинтоксикационной терапии (Реополиглюкин, Реомакродекс, Регидрон, Гемодез, Реоглюман, Полидез, Декстран).
- Диуретики (Маннит, Маннитол, Лазикс, Фуросемид).
- Транквилизаторы (Лоразепам, Седуксен, Диазепам, Оксазепам, Транксен, Мидазолам, Афобазол).
- Седативные (снотворные) средства (Фенобарбитал, Радедорм, Клоназепам, Берлидорм, Реладорм, Эуноктин).
- Препараты группы β-адреноблокаторов (Обзидан, Анаприлин, Индерал).
- Нейролептики (Сонапакс, Меллерил, Карбидин, Галоперидол, Эглонил, Догматил, Тиапридал, Дролептан, Сенорм, Глопер).
- Антидепрессанты (Тразодон, Адеметионин, Имипрамин, Амитриптилин, Кломипрамин, Пипофезин, Флувоксамин).
- Противоэлиптические препараты (Окскарбазепин, Карбамазепин, Финлепсин, Клоназепам, Мидокалм).
- Ноотропные препараты (Пирацетам, Фенотропил, Пикамилон, Пиритинол, Фенибут, Инстенон, Метионин, Пантогам, Глицин, Аминалон, Фенотропил).
- Витамины/поливитаминные препараты Пиридоксин, Тиамин, Аскорбиновая кислота.
- Компливит, Витрум, Центрум, Аэровит, Магне-В6.
Процедуры и операции
Отсутствуют.
Диета
Специально разработанная диета отсутствует. Пациентам показано рациональное питание с повышенным содержанием микроэлементов/витаминов и обильное питье.
Профилактика
Профилактика алкогольного абстинентного синдрома сводится к профилактике алкоголизма, как явления, а в случаях его наличия — к своевременно проводимой противоалкогольной/поддерживающей терапией различными психотропными средствами, своевременному выведению пациентов из запоя.
Последствия и осложнения
Осложнением синдрома отмены алкоголя при продолжении его приема может быть развитие алкогольных психозов (алкогольный делирий, алкогольный галлюциноз, алкогольные бредовые психозы и энцефалопатии) и соматической патологии со стороны ЖКТ (гастрит, эзофагит, дуоденит, язвы желудка/двенадцатиперстной кишки), печени (алкогольный гепатит, жировая дистрофия печени, алкогольный цирроз печени). К осложнения может привести и прием различных препаратов, используемых для лечения алкогольной абстиненции, например, развитие привыкания к транквилизаторам, ускорение/замедление метаболизма, взаимное потенцирование действия, например, угнетающего действия на ЦНС, снижение либидо и др.
Прогноз
В случаях легких проявлений абстинентного синдрома и отсутствия лечения симптомы исчезают в среднем за 8-10 дней, а при адекватном лечении без госпитализации в период до 5 дней. При наличии у пациента мотивации поддержания трезвого/здорового образа жизни, сохранности и прохождении лечения прогноз положительный. При тяжелой форме абстиненции прогноз менее благоприятный и определяется вариантом абстиненции, выраженности психических нарушений, наличием/отсутствием и тяжестью соматической патологии.
Список источников
- Минко А. И., Линский И. В. Наркология в вопросах и ответах: Справочник практикующего врача. Харьков: Торсинг, 2003. - С. 24-40.
- Наркология: национальное руководство / под. ред. Н. Н. Иванца, И. П. Анохиной, М.А. Винниковой, -М.: ГЭОТАР-Медиа, 2008 - 720 С.
- Афанасьев В.В. Алкогольный абстинентный синдром. Санкт-Петербург, «Интермедика», 2002, С. 65-236.
- Павлова С. В. Метаболические аспекты алкогольного абстинентного синдрома // Психическое здоровье молодого поколения: материалы межрегиональной, научно-практ. конф. под ред. Семке В. Я. - Барнаул, 2009. - С. 178-180.
- Альтшулер В. Б. Клинические проявления и закономерности течения алкоголизма / В. Б. Альтшулер // Вопросы наркологии. – 2013. – № 3. – С. 112-142.






 Реополиглюкин
Реополиглюкин Регидрон
Регидрон Фуросемид
Фуросемид Лоразепам
Лоразепам Диазепам
Диазепам Радедорм
Радедорм Фенобарбитал
Фенобарбитал Анаприлин
Анаприлин Галоперидол
Галоперидол Тразодон
Тразодон Карбамазепин
Карбамазепин Пирацетам
Пирацетам










Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...