Внутрибольничные инфекции
Общие сведения
Понятие о внутрибольничной инфекции
Под внутрибольничной инфекцией (ВБИ) подразумевается инфекция, которая возникает у пациента/медицинского работника при нахождении в условии стационара вне зависимости от появления симптомов заболевания во время его пребывания в стационаре или после выписки. Ее синонимами являются нозокомиальные инфекции или внутригоспитальные, госпитальные и ятрогенные инфекции. Также, нозокомиальные инфекции в современной научной литературе, нормативных документах и публикациях ВОЗ описываются термином «инфекции, связанные с оказанием медицинской помощи» (ИСМП), который, по мнению большинства, является более точным, поскольку подразумевает не только случаи инфекции, присоединившиеся к основному заболеванию у госпитализированных пациентов, но и инфекции, обусловленные оказанием всех видов медицинской помощи в мед. учреждениях различного профиля — амбулаториях, поликлиниках, на дому (при оказании скорой медицинской помощи), санаторно-оздоровительных учреждениях, также включает случаи инфицирования работников медицинских учреждений, связанные с их профессиональной деятельностью.
Частота регистрации ИСМП в разных странах варьирует в широких пределах. Так, в РФ этот показатель составляет 1-1,5% (40-60 тыс. случаев/год), США — 3-5 % (2,5 млн. случаев/год), Великобритании — 5-6 %, Германии —3,5 %, Китае — 7-8 %. Однако, эти показатели, особенно в странах СНГ и, в частности, России не отражают реальную эпидемиологическую ситуацию. Результаты научных исследований ведущих специалистов-эпидемиологов РФ свидетельствуют, что реальное количество ИСМП составляет в среднем около 10% и находится на уровне 2-2,5 миллионов случаев/год. Присоединение ИСМП к основному заболеванию увеличивает продолжительности лечения (пребывания в стационаре) пациента на 7-10 дней, а прямые затраты лечебных учреждений на 65-85 млрд рублей в год. Летальность при различных нозологических формах ИСМП варьирует в пределах 3,5-35%.
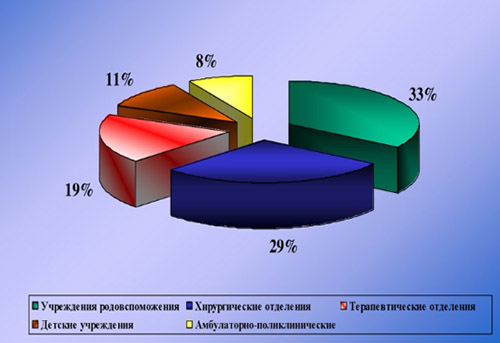
Наибольший удельный вес ИСМП приходится на хирургические и акушерские стационары (отделения травматологии, урологии, реанимации, абдоминальной хирургии, гинекологии, ожоговой травмы, стоматологии, отоларингологии, онкологии). Наиболее драматичны проявления ИСМП в отделениях интенсивной терапии и реанимации, где они в различных нозологических формах регистрируются в 25-30% случаев.
Патогенез
Патогенез внутрибольничных инфекций существенно различается и определяется видом заболевания, этиологическим фактором (видом возбудителя, факторами его вирулентности), механизмом и путями передачи инфекции.
Классификация
Прежде всего, различают две больших группы ИСМП (рис. ниже):
- Экзогенная инфекция — обусловлена заражением пациента инфекционным агентом в условиях посещения/нахождения в ЛПУ.
- Эндогенная инфекция — инфекции, вызванных условно-патогенными микроорганизмами, вегетирующими в пищеварительном тракте, на кожных и слизистых покровах, которые при неблагоприятных условиях становятся патогенными. В структуре ВБИ роль эндогенной инфекции незначительна.
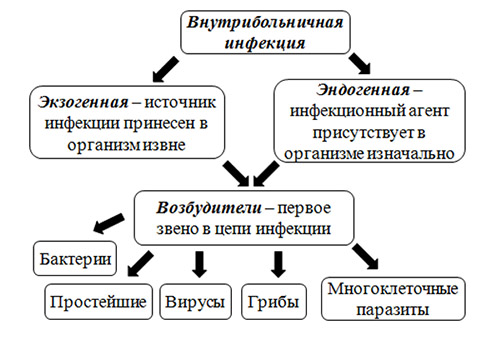
Группы и этиологический фактор ИСМП
В основу классификации ВБИ положены различные факторы. В зависимости от путей/факторов передачи различают воздушно-капельные, контактно-бытовые, контактно-инструментальные, постоперационные, постинфекционные, постэндоскопические, послеродовые, посттрансфузионные, постдиализные, посттравматические, постгемосорбционные и другие инфекции.
В зависимости от степени распространения инфекции различают:
- Генерализованные: бактериемия, септицемия, септикопиемия, токсико-септическая инфекция.
- Локализованные инфекции, включающие:
- Респираторные инфекции (ОРЗ, бронхит, плеврит, пневмония, легочный абсцесс и др.).
- Инфекции подкожной клетчатки/кожи (послеожоговые, послеоперационные, послетравматические), дерматомикозы, постинъекционные — абсцессы/флегмоны подкожной.
- Стоматологические инфекции (абсцесс, стоматит).
- ЛОР-инфекции (ринит, отиты, синуситы, ангина, ларингит, фарингит).
- Урологические инфекции.
- Инфекции пищеварительного тракта (энтерит, колит, гастроэнтероколит, холецистит, гепатиты др.).
- Постоперационные инфекции (перитонит, абсцессы брюшины).
- Инфекции глаза (конъюнктивит).
- Инфекции урологической и половой системы (пиелонефрит, уретрит, цистит, бактериурия, эндометрит, сальпингоофорит).
- Инфекции костно-cуставного аппарата (остеомиелит, бурсит, артрит).
- Инфекции сердечно-сосудистой системы (миокардит, эндокардит, перикардит, инфекции артерий и вен).
- Инфекции ЦНС (менингит).
- По характеру течения: острые, подострые, хронические. По тяжести течения: легкие, тяжёлые и среднетяжелые.
Причины
Этиологическим фактором ИСМП может быть чрезвычайно широкий спектр микроорганизмов (около 250 видов), принадлежащих к разным таксономическим группам: бактерии, вирусы, простейшие, грибы. При этом, инфекционным агентом могут быть патогенные, условно-патогенные микроорганизмы, а в ряде случаев и сапрофитная микрофлора. Наибольшей удельный вес в этиологической структуре ИСМП принадлежит возбудителям гнойно-септических инфекций (80-85%), кишечных инфекций (8-10%), вирусам гепатитов В, С, D (6-7%), инфекции дыхательных путей (2-3%). В целом, структура ВБИ изменчива и зависит преимущественно от профиля отделения/вида стационара и микробного пейзажа конкретного лечебного отделения (рисунок ниже).
К возбудителям ВБИ, имеющими наибольшее значение относятся:
- грамположительная флора: стафилококки (золотистый, эпидермальный), стрептококки (пневмококк, энтерококк, пиогенный стрептококк);
- грамотрицательная флора: энтеробактерии (эшерихия, сальмонелла, шигелла, синегнойная палочка, клебсиелла, протей, иерсиния).
- вирусы (аденовирусной инфекции, простого герпеса, кори, ветряной оспы, гриппа, парагриппа, респираторно-синцитиальной инфекции, эпидпаротита, ротавирусы, риновирусы, энтеровирусы, возбудители вирусных гепатитов);
- грибы (рода Candida, аспергиллы).
Значимость различных видов ИСМП во многом определяется профилем ЛУ. Так, в гинекологических и родильных отделениях ведущую роль играет стафилококковая инфекция (золотистый стафилококк), кишечная палочка, энтерококки, диплоидный грибок (молочница); в ожоговых стационарах — синегнойная инфекция; в урологических отделениях — грамотрицательная микрофлора: кишечная, синегнойная палочка; в детских отделениях — вирусы краснухи, кори, эпидемического паротита, ветряной оспы.
Чрезвычайно большое значение в распространении ВБИ имеют так называемые «госпитальные штаммы», для которых характерны высокая вирулентность, повышенная устойчивость к антибиотикам, ультрафиолетовому облучению, дезинфицирующим растворам, неприхотливость и способность размножаться в различных условиях окружающей среды. Основная причина мутации и селекции микрофлоры с приобретенной устойчивостью — неадекватное использование в лечебном процессе антимикробных средств и создание в ЛПУ благоприятных условий для размножения и роста микроорганизмов.
Формирование госпитального штамма (с приобретенной устойчивостью) обеспечивается за счет их преимущества (доминирования) перед другими представителями микробной популяции. Основными отличиями госпитального штамма микроорганизма от стандартного являются: повышенная вирулентность (патогенность), формирующаяся за счет многократного пассажа через организм больных ЛПУ, высокая устойчивость к воздействию неблагоприятных факторов (дезинфектантам, антисептикам, химиопрепаратам, применяемым в конкретном мед. учреждении) и способность к длительному выживанию, постоянная циркуляция в среде больничного стационара среди больных и персонала.
Основную массу всех форм ВБИ (около 80%) составляют:
- инфекции мочевыделительной системы;
- ОРЗ и вентилятор-ассоциированные пневмонии;
- послеоперационные раневые гнойно-септические инфекции;
- кожные инфекции;
- интраабдоминальные инфекции;
- ангиогенные катетер-ассоциированные инфекции.
Эпидемиология
Любая нозологическая форма ВБИ развивается только при наличии всех звеньев эпидемического процесса: источника инфекции, механизма (факторов) передачи и восприимчивого организма человека.
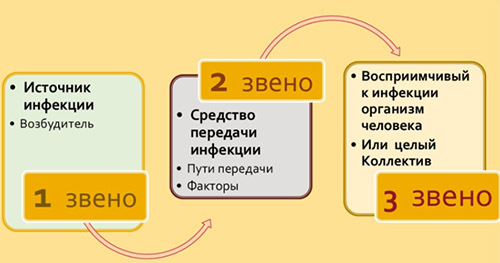
Основные источники внутрибольничной инфекции:
- больные и носители, находящиеся в стационаре;
- персонал лечебных учреждений;
- лица, ухаживающие за больными и посетители стационаров (студенты, лица, навещающие пациентов).
Ведущие механизмы передачи инфекционного возбудителя
Аэрогенный — процесс заражения осуществляется через воздушную среду. Выделяют:
- воздушно-капельный путь (этим путем возбудитель передается при большинстве ОРЗ, пневмониях) при разговоре, кашле;
- воздушно-пылевой путь (передаются заболевания, возбудитель которых устойчив во внешней среде — кишечные инфекции, туберкулез, зоонозы).
Фекально-оральный:
- Контактно-бытовой путь – инфекционный агент передается через грязные рук, предметы личной гигиены, игрушки, посуду.
- Пищевой (реализуется через зараженные продукты питания при нарушениях технологии приготовления или хранения готовых блюд и пищевых продуктов).
- Водный (через воду).
Контактный:
- Прямой — передача возбудителя непосредственно через физический контакт между резервуаром инфекции (инфицированный индивидуум/контаминированный предмет) с кожей, слизистой или раневой поверхностью восприимчивого организма человека.
- Непрямой — посредством механического переноса инфекционного агента через руки медицинского персонала, предметы обихода, инструменты и оборудование лечебного учреждения. Непрямой контакт является наиболее часто задействованным путем распространения. Этот путь передачи часто называют артифициальным (искусственным) или парентеральным путем передачи возбудителя, который реализуется путем проведения различных инвазивных манипуляций (инъекции, забор крови, инструментальные манипуляции, вакцинацию, местные/общие операции) или использовании специальной аппаратуры при проведении гемодиализа, ИВЛ.
- Гемоконтактный — передается через кровь при обширных хирургические вмешательствах, инфузионной терапии, программном гемодиализе.
Факторы передачи инфекционного агента
- Контаминированный медицинский инструментарий (катетеры, зонды, эндоскопы), шовный/перевязочный материал, трансплантаты, дренажи, медицинская аппаратура, эндопротезы, белье/постельные принадлежности, предметы ухода за больными, руки, волосы, спецодежда и обувь персонала и больных.
- «Влажные объекты» — контаминированные растворы дезинфектантов, антисептиков, питьевые растворы, дистиллированная вода, инфузионные жидкости, краны, раковины, сливные трапы, увлажняющие кондиционеры.
Заболеваемость ИСМП носит преимущественно эндемический характер и обусловлена индивидуальными факторами риска и клиническими процедурами. Значительно реже ИСМП протекают в виде локальных эпидемий. Развитию эпидемических вспышек способствует несвоевременная диагностика стертых форм заболевания и выявление носителей инфекционных агентов, как среди поступающих пациентов, так и среди медицинского персонала, контаминация предметов общего пользования, систематическое нарушение методов асептики при выполнении инструментальных процедур.
Факторы риска развития ИСМП
Специфичны для каждого вида инфекционного возбудителя. Однако, в целом для большинства нозологических форм ИСМП определяющими факторами являются параметры, характеризующие организм хозяина:
- возраст (пожилой/старческий, дети — новорожденные и раннего возраста, особенно недоношенные, со сниженной сопротивляемостью организма и перенесшие родовую травму);
- пациенты, страдающие тяжелыми хроническими заболеваниями, с алиментарной дистрофией;
- длительно находящиеся в стационаре и особенно на постельном режиме;
- беременные/роженицы;
- пациенты, получающие лучевую/иммуносупрессивную терапию;
- имунноскомпрометированные лица;
- больные после обширных хирургических операций, получающие кровезаместительную/инфузионную терапию, с программным гемодиализом, находящиеся на ИВЛ.
Факторы риска ИСМП, связанные с предметами окружающей среды (загрязнение поверхностей, воздуха, воды в распространении инфекции) имеют меньшую значимость.
Что способствует распространению внутрибольничных (нозокомиальных) инфекций?
Возникновению и распространению ИСМП способствуют:
- Создание больничных комплексов ЛПУ с высокой плотностью и концентрацией больных и медицинского персонала, тесно и постоянно общающегося с больными в замкнутой среде (палаты, кабинеты для лечебно-диагностических процедур), что активизирует воздушно-капельный и контактный механизм передачи возбудителей.
- Существование мед. учреждений с недостаточным набором помещений и площадей, что создает перекрест технологических потоков, с недостаточным количеством оборудования и инструментария, перевязочных материалов и медицинского персонала.
- Технологические нарушения в приточно-вытяжной вентиляции (недостаточная или ее отсутствие), водопроводной и канализационной системах.
- Постоянно возрастающая интенсивность артифициального (искусственного) механизма передачи инфекционных агентов путем расширения перечня диагностических и лечебных процедур, инвазивных вмешательств, использования различной медицинской сложной аппаратуры и техники, требующих специфических методов стерилизации. Использование приборов, сложного инструментария и аппаратуры, зачастую травмирует слизистые оболочки и кожу, формируя тем самым «входные ворота» для инфекционных возбудителей.
- Постоянный приток источников инфекционных агентов в виде поступающих в стационар пациентов, в частности с несвоевременным выявлением больных со стертыми формами инфекции и медицинского персонала (больные сотрудники/носители) и их изоляцией.
- Недостаточно продуманная стратегия назначения химиопрепаратов и антибиотиков для лечения, что способствует формированию внутригоспитальных штаммов различных микроорганизмов с множественной лекарственной устойчивостью, стойкостью к действию дезинфицирующих средств и обладающих селективными преимуществам.
- Увеличение и расширение контингента риска за счет достижений современной медицины. Это пациенты пожилого возраста, выхаживаемые глубоко недоношенные дети, лица со сниженным иммунитетом.
- Грубые нарушение санитарно-эпидемиологического режима (несоблюдение режима дезинфекции/стерилизации, личной гигиены, асептики и антисептики).
Симптомы
Симптоматика внутрибольничных инфекций определяется конкретной нозологической формой и симптомами основного заболевания, формой и тяжестью их течения, вирулентностью инфекционного агента и состоянием организма больного.
Анализы и диагностика
К ВБИ относятся случаи, отвечающие следующим критериям:
- Повторное поступление пациента в стационар с установленной инфекцией (с клиническими признаками, данными инструментальных и лабораторных методов исследовани — микробиологических, серологических и методов экспресс-диагностики), являющееся следствием предыдущей госпитализации.
- Период развития клинической симптоматики заболевания ВБИ после поступления в лечебный стационар должен составлять не менее 48 часов и более.
- Выявляется четкая взаимосвязь между симптоматикой заболевания и проведенными вмешательства инвазивного типа (после ингаляции, инъекций, перевязки и т.д.) или в ряде случаев — с выявленным источником инфекционного агента (поступивший больной со стертой формой заболевания/носитель) и фактором ее распространения.
Для точной диагностики заболевания и определения конкретного штамма возбудителя инфекции, требуется проведение лабораторных—бактериологических/серологических исследований различных биоматериалов (мазок из зева, мокрота, кровь, моча, кал, раневое отделяемое).
Лечение
Проблема лечения госпитальных инфекций представляет значительную трудность, что обусловлено неэффективностью большинства широко применяемых антибиотиков, в частности цефалоспоринов. Для лечения таких инфекций применяются карбапенемы (Меропенем, Дорипенем), имеющие широкий спектр антимикробной активности, в частности к микроорганизмам, устойчивым к пенициллинам/цефалоспоринам или в ряде случаев комбинированные лекарственные препараты пенициллинов с ингибиторами бета-лактамаз (Пиперациллин + Тазобактам, Тикарциллин, Амоксициллин-Клавуланат и др.).
Карбапенемы используются для лечения тяжелых нозокомиальных пневмоний и других инфекций верхних дыхательных путей; инфекций органов малого таза, гинекологических, абдоминальных, мочеполовых инфекций; кожи и мягких тканей; сепсиса. Однако, препараты этой группы могут вызывать побочные реакции в виде крапивницы, сыпи, диспепсических расстройств, поражения печени и почек, дисбактериоза.
При выявлении метициллинрезистентных штаммов золотистого стафилококка, являющегося частым возбудителем внутрибольничных резистентных стафилококковых инфекций для лечения, используются гликопептидные антибиотики (Ванкадицин, Тейкопланин-Тева, Ликованум, Таргоцид и др.), которые высокоактивны по отношению к грамположительным аэробным/анаэробным инфекционным агентам — стафилококкам, стрептококкам, пневмококкам, энтерококкам, клостридиям, листериям, коринебактериям и другим. Показаниями к назначению являются тяжелые инфекции, вызванные энтерококками, инфекционный эндокардит, ассоциированный с зеленящими стрептококками, менингит и пневмонии, вызванные пневмококком, катетер-ассоциированный сепсис, перитонит, антибиотик-ассоциированная диарея и других инфекций, угрожающих жизни. В ряде случае гликопептидные антибиотики сочетаются с цефалоспоринами 3 поколения (Цефтибутен, Цефиксим, Цефотаксим, Цефоперазон, Цефтазидим и др.) или фторхинолонами (Офлоксацин, Ципрофлоксацин, Пефлоксацин, Норфлоксацин, Левофлоксацин и другие).
Необходимо отметить, что спектр возбудителей внутригоспитальных осложнений, а также их антибиотикорезистентность существенно различаются в отделениях различного профиля, поэтому при выборе антибиотика следует ориентироваться на чувствительность выделенной микрофлоры к ним, в также учитывать эпидемиологическую ситуацию в каждом конкретном лечебном учреждении.
Кроме антибиотикотерапии назначается специфическое лечение при той или иной конкретной нозологической форме ВБИ с учетом клинических проявлений, тяжести течения, риска развития осложнений. В индивидуальном порядке проводится симптоматическое лечение. В качестве дополнительной терапии назначают иммуностимуляторы: интерферон; бактериофаги, витаминно- минеральные комплексы.
В настоящее время для борьбы с тяжелыми проявлениями ВБИ разработана стратегия деэскалационной терапии, базирующаяся на нескольких принципах:
- Безотлагательное начало проведения антибактериальной терапии.
- Выбор антимикробных препаратов (АМП) с учетом чувствительности микроорганизмов и способности проникать в ткани, при отсутствии таких данных — использование антибиотиков широкого спектра действия.
- Назначение высоких доз антибиотиков, подбираемых индивидуально.
Эта стратегия предполагает безотлагательное назначение стартового антибиотика широкого спектра действия (комбинации антибиотиков) с целью максимально полного охвата спектра вероятных возбудителей с последующим переходом на антибиотик, к которому отсутствует устойчивость согласно данным микробиологического исследования. Именно своевременная и адекватная антимикробная терапия является ключевым условием и благоприятным прогностическим фактором, увеличивающей вероятность благоприятного исхода заболевания.
Доктора
Лекарства
- Карбапенемы (Меропенем, Дорипенем).
- Фторхинолоны (Офлоксацин, Ципрофлоксацин, Пефлоксацин, Норфлоксацин, Левофлоксацин).
- Цефалоспорины 3-поколения (Цефтибутен, Цефиксим, Цефотаксим, Цефоперазон, Цефтазидим).
- Гликопептидные антибиотики (Ванкадицин, Тейкопланин-Тева, Ликованум, Таргоцид).
- Комбинированные препараты (Пиперациллин + Тазобактам, Тикарциллин, Амоксициллин-клавуланат).
Процедуры и операции
Проводятся в соответствии с протоколом и схемами лечения конкретной нозологической формы ВБИ.
Профилактика
Профилактика ИСМП включает чрезвычайно сложный и многоплановый комплекс методических, организационных, эпидемиологических мероприятий и требует существенных материальных затрат и постоянного контроля за условиями предоставления медицинской помощи. Независимо от профиля ЛПУ все мероприятия направлены на:
- минимизацию риска заноса инфекционного агента в лечебно-профилактические учреждения;
- исключение внутригоспитальных заражений;
- предотвращение выноса инфекции за пределы ЛПУ.
В целом, это комплекс мероприятий, включающий неспецифическую профилактику, санитарно- противоэпидемические мероприятия и специфическую профилактику.
Рассмотри кратко только санитарно-противоэпидемические меры профилактики ВБИ и только в отделения хирургического профиля, поскольку в стационарах этого профиля распространённость внутригоспитальной гнойно-септические инфекции является одной их наибольших. Профилактика хирургической внутрибольничной инфекции регламентируется СП 3.1.2485-09 «Профилактика внутрибольничных инфекций в отделениях хирургического профиля ЛУ, являющихся дополнением N 1 к СанПиН 2.1.3.1375-03». С выходом этого документа приказ 720 «Профилактика внутрибольничной инфекции у больных с гнойными хирургическими заболеваниями» утратил актуальность. Мероприятия направлены на:
- Источник инфекции — своевременное выявление больных и медперсонала, особенно с маловыраженной симптоматикой и носителей, их изоляция и санация. Вопрос чрезвычайно сложный, поскольку до настоящего времени отсутствуют эффективные методы своевременного распознавания бациллоносителей.
- Пути распространения — достигается строгим соблюдением положений санитарно- противоэпидемического режима.
Основу санитарно-противоэпидемического режима составляет:
- Дезинфекция объектов внешней среды (посуда, постельные принадлежности, уборочный инвентарь, воздух, полы, стены помещения, выделения больного (кал, мокрота, кровь, моча), санитарно-технические объекты (унитазы, мочеприемники, раковины, ванны), воздух в помещениях стационаров (воздействие ультрафиолетовым излучением) и так далее.
- Соблюдение правил асептики/антисептики при проведении оперативных вмешательств и различных лечебно-диагностических процедур (стерилизация перевязочного материала, спецодежды, медицинского инструментария, аппаратуры), особенно, соприкасающихся с раневой поверхностью.
- Применение эффективных средств и способов обеззараживания операционного поля и рук медицинского персонала.
- Постоянный микробиологический мониторинг возбудителей ВБИ в стационаре и анализ локальной антибиотикорезистентности.
Немаловажна и роль вентиляции, как в палатах, так и особенно в операционных блоках, которые должны быть оборудованы вентиляционными установками, которые обеспечивают преобладание притока воздуха над его вытяжкой.
Профилактика ВБИ и снижение уровня госпитальной летальности также достигается за счет правильной и эффективной антибактериальной терапии, что приводит к снижению вероятности формирования антибиотикорезистентности. Для этого необходимо соблюдать ряд рекомендаций:
- Не использовать системные антибиотики для местной терапии.
- Ограничивать применение антибиотиков, к которым у микроорганизмов того или иного стационара имеет место рост резистентности или отмечается высокий уровень распространенности инфекции.
- Использовать только антибиотики узкого спектра, обладающие высокой активностью в отношении конкретно выделенного возбудителя инфекции.
- Назначать антибиотики в адекватных дозах с выбором оптимального пути их введения в организм.
- Не использовать новые антибиотики, если традиционные препараты имеют аналогичную эффективность.
Последствия и осложнения
Инфекции в значительной степени влияют на тяжесть течения базового заболевания и являются провоцирующим фактором, удлиняющим длительность госпитализации.
Прогноз
Прогноз зависит от целого ряда факторов: нозологической формы ВБИ и формы ее течения, основного заболевания, состояния организма больного и эффективности лечения. В большинстве случаев прогноз благоприятный, тем не менее, в стационарах хирургического профиля, реанимации, у тяжелых пациентов возникновение инфекционного процесса является фактором высокого риска развития генерализованных форм ВБИ (бактериемия, септицемия, токсико-септическая инфекция), снижающих выживаемость пациентов, показатель смертности среди которых достигает 30-35%.
Список источников
- Профилактика внутрибольничных инфекций: учеб. пособие /Д. Н. Емельянов, Л. П. Сливина, Е. И. Калинченко, А. В. Тумаренко. – Волгоград: Изд-во ВолгГМУ, 2011. - 85 с.
- Сергевнин В. И., Горовиц Э. С., Маркович Н. И., Кузнецова М. В., Карпунина Т. И. Внутрибольничные гнойно-септические инфекции новорожденных и родильниц (микробиологические и эпидемиологические аспекты). Пермь: ГОУ ВПО ПГМА Росздрава, 2010. 288 с.
- Покровский В. И., Акимкин В. Г., Брико Н. И., Брусина Е. Б., Зуева Л. П., Ковалишена О. В., Стасенко В. Л., Тутельян А. В., Фельдблюм И. В., Шкарин В. В. Внутрибольничные инфекции: новые горизонты профилактики // Эпидемиология и инфекционные болезни. 2011. № 1. С. 4–7.
- Куракин Э. С. Многоуровневая система эпидемиологического надзора за внутрибольничными инфекциями — современная альтернатива неизбежности внутрибольничных инфекций? // Эпидемиология и инфекционные болезни. 2010. № 1. С. 16–20.






 Меропенем
Меропенем Офлоксацин
Офлоксацин Ципрофлоксацин
Ципрофлоксацин Пефлоксацин
Пефлоксацин Норфлоксацин
Норфлоксацин Левофлоксацин
Левофлоксацин Цефиксим
Цефиксим Цефоперазон
Цефоперазон Цефотаксим
Цефотаксим Цефтибутен
Цефтибутен
















Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...