Рак предстательной железы (рак простаты)
Общие сведения
Предстательная железа — орган мужской репродуктивной системы, функция и строение которого зависит от уровня андрогенов (тестостерона). Функцией этого органа является поддержание сперматогенеза, который происходит в яичках, увеличении подвижности сперматозоидов и транспортировку по семявыносящим протокам. Также железа участвует в формировании полового влечения и эякуляции.
Многочисленные железы простаты вырабатывают простатическую жидкость — она после эякуляции разжижает сперму, что улучшает подвижность сперматозоидов. В предстательной железе вырабатываются простагландины, принимающие участие в обмене, поддерживающие тонус мускулатуры и механизм эрекции.
Железа располагается в малом тазу сразу под мочевым пузырем. Анатомически простата связана с мочеиспускательным каналом (через нее проходит 3 см начального отдела канала). Изменения в ней воспалительного характера и ее увеличение влияют на мочеиспускание, поэтому первые симптомы аденомы простаты, а также злокачественной опухоли будут связаны с нарушением мочеиспускания. Размеры простаты небольшие — 4*3*2 см. Железу окружает капсула, под которой располагаются вены. Простата имеет правую и левую доли, соединенные перешейком (средняя доля). Передняя поверхность ее обращена к лобку, а задняя — к прямой кишке. Семенные пузырьки расположены по задней поверхности железы. Боковые доли несколько выступают в просвет прямой кишки, поэтому возможен пальцевой осмотр железы через прямую кишку — именно так определяются ее увеличенные размеры при опухолях.
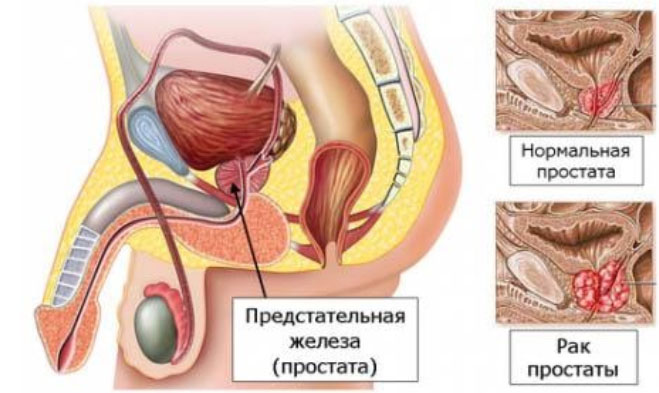
Опухоль простаты у мужчин может быть доброкачественной и злокачественной. Доброкачественная гипертрофия простаты (аденома) выявляется у половины мужчин после 50 лет и почти у всех старше 70 лет. Особенностью доброкачественной опухоли является то, что она не угрожает жизни больного не проникает в соседние ткани и органы, а после удаления не рецидивирует. Рак предстательной железы — это уже онкология, распространенное злокачественное заболевание, которое при позднем выявлении представляет угрозу для жизни. Злокачественная опухоль чаще всего развивается в периферической зоне железы, распространяется в другие ткани и органы, а также метастазирует по лимфатической системе или крови. После удаления злокачественная опухоль может рецидивировать.
Рак простаты встречается у мужчин в 55-70 лет и редко у более молодых. С возрастом заболеваемость растет: в 60 лет распространенность заболевания 1 на 100 человек, а в 75 лет — один на 8 человек. Несмотря на современные методы диагностики и применение ПСА-мониторинга, запущенные формы рака часто встречаются и заболеваемость остаётся высокой. Так, рак IV стадии, при которой уже невозможно радикальное лечения, выявляется у 17,5% больных. Код рак простаты по МКБ-10 имеет С61.
Патогенез
Патогенез заболевания мало изучен, но придерживаются гормональной теории развития рака.
Простата находится под сложным гормональным влиянием коры надпочечников, яичек и гипофиза, а синтез гормонов вышеперечисленных органов контролируется гипоталамусом. Аутокринные и паракринные факторы организма регулируют рост и деления клеток простаты. Основная роль в развитии этого заболевания отводится андрогенам. Считается доказанным, что имеет значение нарушение регуляции половых гормонов на различных уровнях.
Рецепторы андрогена есть на поверхности здоровых и раковых клеток железы, и они помогают попаданию тестостерона в клетку, где он превращается в активную форму и индуцирует пролиферацию клетки. Предраком является простатическая интраэпителиальная неоплазия. Цепочка развития рака простаты представляется так: злокачественная опухоль развивается, когда в клетке происходит мутация или серия мутаций. Быстрое деление мутировавшей клетки переносит измененную генетическую информацию другим клеткам и способность к быстрому росту. В циклах размножения мутированных клеток происходят дополнительные мутации и способность распространяться на близлежащие ткани и метастазировать.
Классификация
По морфологической классификации выделяют:
- Аденокарциному.
- Плоскоклеточный рак.
- Переходноклеточный рак.
Гистологическая классификация Глисона основана на степени дифференцировки опухолевых клеток, которая устанавливается при Переходно-клеточный рак. По этой классификации выделяется степень дифференцировки пяти ступеней, где первая степень — это высокодифференцированная опухоль, а пятая степень — низкодифференцированная опухоль. По сумме баллов показатель Глисона варьирует от 2 до 10. Чем выше балл, тем хуже прогноз. Точная оценка индекса Глисона имеет значение для ведения больного. При количестве баллов 5-6 и низком значении ПСА часто применяется выжидательная тактика. Мужчина с 6 баллами по шкале может претендовать на лучевую терапию как монолечение. При индексе 7 показано радикальное лечение, а при индексе выше 8-9 выполнение радикальной операции не рекомендуется. Больные с 8-10 баллами получат больше пользы от лучевого лечения, чем от радикальной операции.
По чувствительности к гормонотерапии второй линии выделяют:
- Андроген-независимый рак.
- Гормонорезистентный рак.
Степени рака простаты определяются в соответствии с классификацией TNM (что означает tumor-node-metastasis) от 2017 г. Т — означает первичную опухоль, которая отличается по размерам и вовлекает одну или обе доли железы. N — указывает на наличие метастазов в региональные лимфатические узлы или их отсутствие. М — это отдаленные метастазы (кости, печень, другие органы и отдаленные лимфатические узлы).
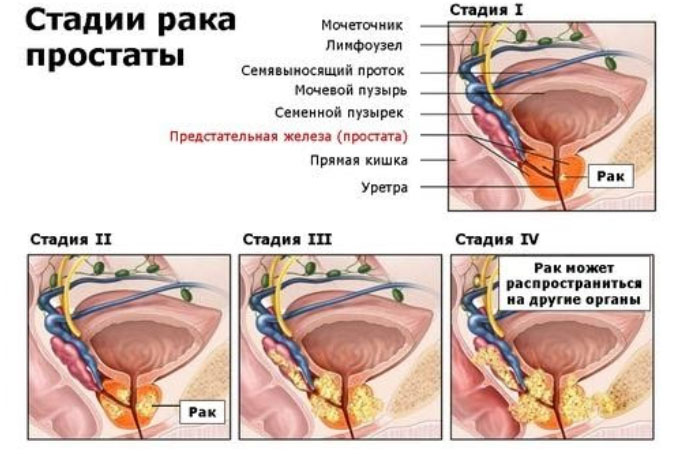
- Рак простаты 1 степени. Опухоль сосредоточена в простате, составляет меньше 5% ткани и не прощупывается при пальцевом исследовании. Случайное обнаружение возможно при гистологическом исследовании материала после вмешательства по поводу аденомы. Метастазы в регионарных лимфатических узлах и отдаленные метастазы отсутствуют. Повышен ПСА.
- Рак простаты 2 степени. Опухоль имеет объем более 5% ткани железы, но ограничена пределами органа. Обнаруживается случайно при осмотре и при биопсии. Метастазы в регионарных лимфатических узлах и отдаленные метастазы отсутствуют. Повышен ПСА.
- При 3 степени опухоль распространяется за пределы капсулы железы. Метастазы отсутствуют.
- При 4 степени определяется опухоль, которая не смещается или же опухоль, распространяющаяся на соседние органы: шейку пузыря, прямую кишку, наружный сфинктер, мышцы, которые поднимают задний проход и тазовую стенку. Также имеются метастазы в регионарные лимфатические узлы и отдаленные метастазы.
Около 70% больных обращаются к урологу (онкологу) в 3-4 стадии, когда есть метастазы. При раке простаты метастазы распространяются лимфогенно (лимфоузлы) и гематогенно (внутренние органы и костный скелет).
Лимфогенные метастазы поражают запирательные лимфоузлы, которые по частоте распределяются следующим образом: внутренние подвздошные, пресакральные лимфоузлы, наружные подвздошные. Если рассматривать отдаленные метастазы, то чаще метастатические очаги появляются в позвоночнике, костях таза, бедренных костях и рёбрах. Метастазы в кости обнаруживают у 80% пациентов в терминальной стадии. Чаще всего костные метастазы имеют остеобластический характер — остеобласты образуют новую костную ткань, но костеобразование ненормальное, и плотность новой кости выше, чем обычной кости. Также встречаются метастазы в легкие, печень, головной мозг. Замечено, что метастазы в легких и печени встречаются в терминальной стадии заболевания.
Опухоль в паху у мужчин может быть связана с увеличением паховых лимфоузлов при лимфоме. Это злокачественное заболевание. «Опухоль» в паху может свидетельствовать о метастатическом поражении лимфоузла при первичном раке полового члена, уретры или простаты. Обычная припухлость лимфоузла и болезненность его отмечается при лимфадените, который развивается при генитальные инфекциях и венерических заболеваниях. Эффект «опухоли» на лобке создают обычные липомы (жировики) — опухолевидные доброкачественные образования, возникающие в подкожно жировой клетчатке. Они безболезненные и медленно увеличиваются, но достигая большого размера при отсутствии лечения (хирургическое удаление) могут вызывать дискомфорт.
Причины
Можно отметить факторы повышенного риска:
- Наличие у родственников (брат, отец) рака простаты или рака молочной железы (сестра, мать). Если в семье болели двое родственников, риск рака простаты возрастает до 10 раз.
- Возраст. Является главным фактором, который влияет на развитие рака. У мужчин до 50 лет заболевание редко возникает, и встречаемость резко увеличивается с возрастом пациентов.
- Герминальная мутация в гене (BRCA2).
- Имеют значение этнические и географические особенности. У афроамериканцев отмечается самая высокая заболеваемость.
- Гормональные изменения. Подтверждение гормональной гипотезы — успешное лечение эстрогенами (они подавляют образование тестостерона). В экспериментах доказана возможность развития рака при длительном воздействии андрогенов на животных.
- Питание. Некоторыми исследованиями доказано, что питание, богатое мясом, животными жирами и кальцием (сыр, творог), значительно повышает риск развития заболевания. Жирная пища уменьшает всасывание витамина А, что сопровождается снижением бета-каротина в крови, который защищает от развития злокачественных опухолей. Если в рационе содержится витамин А и растительные эстрогены (они нейтрализуют андрогенное действие), заболеваемость снижается. Вегетарианцы реже болеют. Риск повышается при снижении уровня витамина Д.
- Влияние среды. Правда, убедительных данных не получено. Предположение основано на том, что коренное население Японии, Африки и Китая редко болеет этим заболеванием, но если они эмигрируют в США рак развивается значительно чаще.
Симптомы рака простаты
Симптомы на ранних стадиях отсутствуют, поскольку поражаются периферические отделы простаты. В период, когда первые признаки отсутствуют, единственным показателем является повышение уровня ПСА. Первые симптомы рака предстательной железы появляются при достижении опухолью большого размера и увеличении железы. При этом возникает сдавление мочеиспускательного канала, что проявляется учащенным и затрудненным мочеиспусканием, позывы к мочеиспусканию, ослабление струи, недержание мочи при стрессе, преобладание ночного мочеиспускания.
При местнораспространенном раке также характерны симптомы сдавления мочевых путей. При прорастании в уретру и шейку пузыря развивается гематурия и возможно недержание мочи. Если опухоль больших размеров и сдавливает устья мочеточников, то возникает боль, значительно затрудняется выведение мочи, поэтому развивается гидронефроз и в последствии почечная недостаточность. Если опухоль распространяется на сосудисто-нервные пучки, то нарушается эрекция. При прорастании опухоли в прямую кишку нарушается дефекация (запоры), появляются боли в промежности и прямой кишке, может появиться кровь в кале. Опухоль может распространиться на тазовое дно, что вызывает у больного боль в промежности и дискомфорт при сидении.
При вовлечении сфинктера мочеиспускательного канала появляется недержание мочи. Поражение тазовых узлов вызывает лимфостаз нижних конечностей и отек половых органов.
Признаки рака простаты у мужчин на стадии появления метастазов включают общие симптомы (недомогание, слабость, снижение веса вплоть до кахексии, анемия) и местные проявления метастазов. Больных беспокоят выраженные боли в костях таза и позвоночника. Интенсивные боли появляются при переломах костей. При сдавлении спинного мозга — боль в ноге как при ишиасе и параплегия.
Анализы и диагностика рака предстательной железы
Первичная диагностика и стадирование основываются на осмотре, инструментальных обследованиях и гистологическом заключении. С целью диагностики применяют:
- Определение ПСА — простатспецифический антиген в крови. Нужно сказать, что это органоспецифический тест, поэтому уровень антигена может повышаться также при хроническом простатите и доброкачественной гиперплазии железы. К повышению уровня антигена приводит острая задержка мочеиспускания, биопсия, оперативные вмешательства на железе. Нормальным уровнем считается 2,5 нг/мл. ПСА при раке простаты может колебаться от 4 до 15 нг/мл и выше. ПСА больше 4 нг/мл отмечается у 64% больных в стадии Т1. При стадии Т3 и Т4 повышение уровня отмечается у 88% больных. Заподозрить диагноз можно при повышении уровня антигена и скорости прироста его. При увеличении показателя больше, чем на 0,35 нг/мл в течение года возрастает вероятность рака.
- Ректальное исследование простаты. Это исследование выявляет опухоль периферических отделов при объёме 0,2 мл3. Обследование может применяться для скрининга у мужчин, у которых опухоль протекает бессимптомно. Нужно знать, что пальцевое исследование вызывает значимое повышение простатспецифического антигена.
- УЗИ брюшной полости и малого таза, а также трансректальное УЗИ железы.
- МРТ железы.
- Радиоизотопное исследование скелета — остеосцинтиграфия. Проводится для выявления метастазов в костной ткани.
- По показаниям делают рентгенографию органов грудной клетки.
- Окончательный диагноз устанавливается после биопсии железы и гистологического исследования. Процедура проводится под контролем трансректального УЗИ, что обеспечивает правильный забор ткани железы из опухолевых очагов. Чтобы исследование было достаточно информативным, проводят биопсию нескольких участков (более 12). Каждый фрагмент ткани имеет форму столбика длинной 17-20 мм. В каждом столбике ткани указывают дифференцировку (индекс Глисона), а также признаки инвазии в капсулу и периневральной инвазии. При необходимости биопсия проводится повторно через 3 месяца или полгода.
После биопсии, установления уровня ПСА определяется клиническая стадия по системе TNM. После этого все больные распределяются в группу риска прогрессирования:
- Низкий риск имеют больные на стадии T1-T2a, а ПСА 10-20 нг / мл и индекс Глисона 7.
- Промежуточный риск имеется у бальных на стадии T2b-T2c, а ПСА — 10-20 и индекс Глисона более 7.
- Высокий риск отмечается при стадии T3–Т4, при индексе Глисона более 8 и ПСА более 20 нг / мл.
Лечение рака простаты
Как лечить рак предстательной железы? При лечении данного заболевания применяются следующие методы:
- хирургический;
- гормональный;
- лучевой;
- химиотерапевтический.
Выбор метода зависит от стадии, риска прогрессирования, возраста, общего состояния и пожелания больного. У больных низкого риска при высокодифференцированных формах, опухолью T1-T2a и при невысоком ПСА применяют выжидательную тактику. Часто активизации процесса длительное время не происходит.
Противоопухолевое лечение начинают тогда, когда ПСА увеличивается, и в пунктате появляются агрессивные клетки (индекс Глисона более 7). При локализованных формах на стадии Т1-2 при отсутствии метастазов возможно излечение при радикальной операции или проведение лучевой терапии. Такое радикальное лечение проводится только больным, у которых ожидается продолжительность жизни 10 лет.
При местнораспространенном раке радикальная операция выполняется на стадии T3a-N0 / 1M0 если нет распространения процесса на прямую кишку и стенку таза. При стадии T4 применяется лучевая терапия + андрогенная депривация (она может быть или медикаментозной или хирургической). Андрогенная депривация без лучевой терапии может применяться только в случае, если есть противопоказания к лучевой терапии.
Лучевая терапия
Лучевая терапия, как и простатэктомия (удаление простаты) относится к радикальным методам лечения. Этот метод лечения рассматривается как ведущий консервативный метод на всех стадиях заболевания. В начальной стадии он конкурирует с простатэктомией и является выбором у пожилых людей с сопутствующими заболеваниями. Отдаленные результаты двух этих методов одинаковы, но после лучевой терапии нет тяжелых осложнений как после хирургического лечения (обеспечивается нормальное качество жизни).
Это более эффективный метод лечения, чем гормональное лечение и химиотерапия (она имеет вспомогательное значение). Облучение в отличие от гормонального лечения не влияет на сердечно-сосудистую систему и систему свертывания. Кроме того — это единственный метод при гормонорезистентных формах, которые наблюдается у 20-30% больных, поскольку лучи воздействуют на все клетки (гормонозависимые, гормоночувствительные и гормонорезистентные). Из преимуществ можно отметить возможность полного излечения и проведение лечения амбулаторно.
Цель этого вида лечения — достижение лечебной дозы излучения в предстательной железе при минимальном воздействии на другие органы. Лучевая терапия применяется у больных с противопоказаниями для радикальной операции. Применяются 3D-конформная методика или IMRT дистанционная лучевая терапия. Современные технологии позволяют подать на область железы за 6-7 недель суммарную дозу в 65-79 Гр. На тазовые лимфоузлы отпускают 45–50 Гр.
Показаниями к радикальному лучевому лечению являются:
- опухоли на стадии Т1-Т3;
- отказ больного от операции или наличие противопоказаний;
- рецидив заболевания после гормонального лечения, операции или химиотерапии.
При местнораспространённом раке применяется для улучшения выживаемости и часто комбинируют с гормональным лечением. У больных с промежуточным риском лучевое лечение комбинируют с 6-ти месячным гормональным лечением, а при высоком риске с гормонотерапией в течение двух лет. После операции при T3 -T4 назначают курс адъювантного лучевого лечения. После лучевого лечения снижение ПСА происходит постепенно в течение 1-2 лет. Пятилетняя выживаемость достигает 85-90%.
После лучевого лечения уровень ПСА постепенно снижается в течение нескольких лет. Целевыми считаются показатели 0,1 нг/мл до 0,2 нг/мл. Прирост и удвоение ПСА указывают либо на плохую чувствительность опухоли к лучевому лечению, либо на рецидив опухоли.
Брахитерапия рака предстательной железы
Является вариантом лучевого лечения и означает имплантацию радиоактивных источников (это могут быть 125I, 103Pd или 192Ir) в предстательную железу. Радиоактивный источник при этом облучает железу, семенные пузырьки и 3 мм здоровых тканей. Брахитерапия относится к радикальному лечению рака. Применяют постоянную (низкодозную) брахитерапию и временную (высокодозную). Источники с 103Pd используются у пациентов с недифференцированным и низкодифференцированным раком предстательной железы. При местнораспространённым раке этот метод комбинируют с дистанционным облучением. Показанием к брахитерапии является опухоль Т1с–Т2b ограниченная капсулой и объемом до 60 см3. Противопоказанием являются объём больше 60 см3, опухоли, имеющие плохой прогноз и проведенная ранее трансуретральная резекция железы.
Отзывы относительно этого метода лечения свидетельствуют о том, что результаты не уступают операции, отмечается очень низкий риск осложнения в виде недержания мочи и у большинства сохраняется потенция. При Т1-Т2 выживаемость достигает 85%. После брахитерапии у 80-95% больных добиваются нормализации ПСА в течение 5 лет. Стоимость брахитерапии при раке простаты в Москве от 900 000 рублей. В Обнинске эту процедуру можно пройти в Клинической больнице № 8 (создан Центр брахитерапии рака простаты). Имеются квоты и лечение для граждан России бесплатное.
Гормональная терапия
Гормонотерапия применяется в сочетании с оперативным лечением или лучевым. Как самостоятельное лечение применяется с паллиативной целью. Гормональная терапия проводится для снижения тестостерона в железе и устранении андрогенной стимуляции опухолевых клеток. Это достигается:
- путем конкурентного взаимодействия с рецепторами андрогенов в клетках железы (снижается концентрация тестостерона внутри клетки, а уровень тестостерона в крови не снижается):
- путем подавления секреции тестостерона яичками (при этом снижается уровень тестостерона в крови).
Гормональная терапия включает:
- Удаление яичек (двусторонняя орхидэктомия) — хирургическая кастрация.
- Применение агонистов ЛГРГ (аналоги гонадотропин рилизинг-гормона) вызывает снижение синтеза лютеинизирующего гормона гипофизом и подавление выработки тестостерона в яичках. Из этой группы применяются Золадекс (подкожно в зависимости от дозы один раз в 28 дней или в 84 дня), Элигард, Бусерелин или Диферелин в таких же режимах. Для профилактики синдрома «вспышки» вместе с аналогами ГРГ первые 2-4 недели назначаются антиандрогены.
- Антиандрогены — Андрокур, Мегейс, Касодекс, Флутамид, Кстанди, Анандрон. Эта группа препаратов может использоваться самостоятельно (монотерапия) или в комбинации с аналогами ГРГ и хирургической кастрацией. Андрокур больные принимают дозе 100-300 мг несколько месяцев или лет. Улучшение выражается в улучшении пассажа мочи, уменьшении боли, регрессией опухоли и метастазов в костях, лимфоузлах и легких. Препарат Касодекс (активное вещество бикалутамид), связывается с рецепторами клеток и клетки становятся недоступными для андрогенов. Препарат принимают внутрь по 50 мг или 150 мг. Монотерапия этим препаратом уступает по эффективности кастрационному лечению.
- Антагонисты ЛГРГ, которые связываются с рецепторами ЛГРГ в гипофизе. Фирмагон (активное вещество дегареликс) является самым изученным препаратом. Применяется подкожно один раз в месяц начальной дозе 240 мг с переходом на поддерживающую дозу 80 мг один раз в месяц. Назначение антагонистов ЛГРГ предупреждает феномен «вспышки», характерный для аналогов ЛГРГ.
- Эстрогенотерапия является второй линией лечения гормонами при прогрессировании опухоли после хирургической кастрации, применении агонистов ЛГРГ или антиандрогенов. Эстрогенотерапия назначается также при метастатическом раке. Чаще всего применяют препарат Диэтилстильбэстрол внутримышечно каждый день.
- Комбинированная андрогенная блокада (или максимальная блокада андрогенов) представляет собой одновременную кастрацию (хирургическую или медикаментозную — применяются аналоги ГГР) и дополнительное применение антиандрогенов. Этот метод применяется при распространенном раке и позволяет повысить выживаемость при метастатическом раке. Большинство исследователей склонны к раннему лечению гормонами сразу при выявлении метастазов. Также есть вариант использования максимальной блокады андрогенов вместе с химиотерапией при распространенной форме рака.
Повышение уровня ПСА у больных, получающих гормональную терапию, свидетельствует о прогрессировании и необходимости сменить лечение. Гормональная терапия может проводиться в прерывистом и непрерывном режиме. При прерывистой режиме используют препараты, которые снижают тестостерон ниже уровня кастрации.
Сначала назначается индукционный (начальный) курс, продолжительность его составляет 6-9 месяцев до снижения ПСА менее 4 нг / мл у больных без метастазов и 10-15 нг / мл при наличии метастазов. Потом гормонотерапия продолжается в прерывистом режиме. Форум больных, которые принимали непрерывное лечение гормонами, содержит сообщения о том, что часто появляются побочные эффекты: общая слабость, приливы, импотенция, токсическое действие препаратов на печень и сердце. В связи с этим больных переводили на прерывистый курс приема под контролем уровня тестостерона и ПСА. Когда эти показатели повышались, гормональное лечение возобновлялось.
При обнаружении метастазов после операции применяется длительная гормонотерапия, которая часто сочетается с лучевым лечением. При обнаружении более 2 метастазов в лимфоузлах таза проводится адъювантная гормонотерапия после операции. Немедленная гормональная терапия снижает риск возникновения отдаленных метастазов. Применяются хирургическая кастрация, аналоги и антагонисты ЛГРГ или лечение антиандрогенами (Ареклок или Касодекс в дозе 150 мг).
Химиотерапия
У больных с метастатическим раком возможно применение доцетаксела (препараты Таксотер, Новотакс) каждые 3 недели. Именно этот препарат имеет преимущество в отношении выживаемости. Назначается до 6-ти курсов в комбинации с преднизолоном. Если произошел рецидив после применения доцетаксела переходят на 2-ю линию терапии: кабазитаксел (препарат Джевтана), митоксантрон (Онкотрон), Радий-223 (препарат Ксофиго внутривенно). Лечение Радием-223 увеличивает общую выживаемость особенно при костных метастазах. Одновременно назначаются антиандрогены абиратерон и энзалутамид. Если имеются метастазы при незначительной распространенности, то проводится андрогенная депривация. При значительной распространенности назначается химиогормонотерапия: Таксотер 6 курсов + андрогенная депривация или андрогенная депривации + антиандрогены.
Ознакомившись с основными методами лечения, можно отметить, что в лечении больных с начальными стадиями рака (Т1-Т2) отсутствует единая точка зрения. Подход в каждом случае индивидуальный. Больному может быть предложены: простатэктомия или лучевая терапия, или выжидательная тактика.
При 1 степени у молодых лиц с предполагаемой длительной продолжительностью жизни, а также при низкодифференцированной опухоли выполняется радикальная простатэктомия. Только при локализованных стадиях (Т1-Т2) возможно радикальное лечение и имеется шанс на полное излечение больного. Также выбором может быть лучевая терапия или брахитерапия, которая имеет положительные отзывы в отношении выживаемости больных.
Лечение рака простаты 2 степени заключается в лучевой терапии, если есть противопоказания к оперативному лечению или больной отказывается от него. Также есть возможность обойтись без операции при наличии противопоказаний к ней, проводя гормональную терапию. Лучшие результаты дает сочетание дистанционной лучевой терапии и короткого (4–6 месяцев) курса лечения гормонами. Однако отзывы о лечении больных, прошедших простатэктомию, дистанционную лучевую и гормональное лечение (андрогенная блокада коротким курсом в 4–6 месяцев) свидетельствует о самых высоких показателях выживаемости.
При 3 стадии назначается дистанционное лучевое лечение и длительный (2–3 года) курс гормонального лечения. Предпочтительна доза при лучевом лечении больше 70Гр. Лишь в отдельных случаях проводится простатэктомия, лимфаденэктомия и адъювантное лучевое лечение. Радикальная простатэктомия возможна при небольшом объеме опухоли, ПСА менее 20 и индексе Глисона менее 8.
При 4 стадии выполняется дистанционная лучевая терапия (иногда в комбинации с брахибустом) и длительный (2–3 года) курс депривации. Гормональная терапия показана при опухоли большого размера и высоком (более 25 нг/мл) уровне ПСА.
Как указывалось выше опухоль простаты растет медленно и пользуясь народными средствами, в том числе и ветеринарным препаратом АСД, создается псевдоэффект контроля над опухолью, а на самом деле эффекта нет. Официальная медицина не признает лечение онкологических заболеваний ядовитыми травами и грибами (чистотел, болиголов, настойка мухомора) и керосином, от которых часто бывают токсические гепатиты и снижение уровня лейкоцитов (нейтрофилов). Поскольку даже «самые эффективные народные средства» по мнению форумчан не проверены научными исследованиями и их нельзя назвать таковыми. Применение их бесполезно и бессмысленно, а в худшем случае — опасно. В случае любых заболеваний, а в особенности коварного рака нужно опираться на доказательную медицину.
Доктора
Лекарства
- Препараты для гормональной терапии различных групп: Золадекс, Бусерелин, Диферелин, Андрокур, Мегейс, Касодекс, Флутамид, Кстанди, Анандрон, Фирмагон, Диэтилстильбэстрол, Элигард.
- Цитостатики: Таксотер, Новотакс, Джевтана, Онкотрон, Ксофиго.
Процедуры и операции
Радикальная простатэктомия является методом выбора при локализованном раке простаты. Радикальная операция предусматривает удаление железы, семенных пузырьков, части мочеиспускательного канала и нервно-сосудистых пучков с двух сторон. Цель ее — полное излечение больного. Показаниями к ее проведению является индекс Глисона не более 7, возраст до 65 лет, и уровень ПСА до 15 нг/мл. Распространение получила лапароскопическая простатэктомия, которую выполняют различными доступами (чрезбрюшинным и внебрюшинным). Применение лапароскопической техники снижает количество осложнений и способствует быстрому восстановлению после операции. Минимально инвазивными методами лечения является криоабляция простаты, ультразвуковая или лазерная абляция. Они рекомендуется больным, которым противопоказано оперативное лечение.
После операции через несколько дней ПСА или не определяется или определяется в следовых значениях. Норма ПСА после удаления простаты считается 0,1 нг/мл. Больному важно контролировать уровень антигена каждые 3 месяца в первый год после операции, а потом каждые 6 месяцев. Регулярные исследования позволят вовремя выявить рецидив. При двукратном превышении (>0,2 нг/мл) говорят о рецидиве первичной опухоли.
Диета
Правильное и здоровое питание при данном заболевании повышает эффективность лечения и улучшает качество жизни.
- Рацион больного должен содержать большую часть продуктов растительного происхождения (овощи, фрукты, цельнозерновые каши, соки), которые в своем составе имеют витамины, микроэлементы и антиоксиданты (большое значение придается селену, витаминам Е, Д и С). Антиоксидант ликопин, содержащийся в томатах, томатной пасте, розовом грейпфруте, арбузе, хурме, абрикосах, тыкве, помогает в профилактике рецидивов. В рационе больных ежедневно в количестве 400 г должны присутствовать овощи и фрукты в любом виде: белокочанная капуста, брокколи, морская капуста, цветная капуста, листовая зелень, помидоры, кукуруза, спаржа, перец, тыква, цуккини, салат-латук, шпинат, яблоки, апельсины, мандарины.
- Растительные продукты помимо витаминов и минералов являются источником необходимой клетчатки. Особенно ею богаты фасоль, чечевица, горох, орехи, семена и цельные злаки (необработанный рис, киноа, ячневая, гречневая, цельная овсяная и перловая крупы). Хлеб и выпечку из обработанной (обогащенной) пшеничной муки нужно заменить на цельнозерновой хлеб и выпечку с отрубями.
- Полноценный белок можно получать, употребляя рыбу, яйца и птицу.
- Полиненасыщенные жирные кислоты омега-3 содержат лосось, тунец, сельдь, скумбрия, палтус, форель, сардины. Из растительных продуктов, в которых содержится омега -3, можно назвать зеленые листовые овощи, семена чиа, орех пекан, семена льна, оливковое, рапсовое и льняное масла, масло авокадо.
Параллельно необходимо ограничить или исключить:
- Потребление продуктов, содержащих животные жиры, красное мясо.
- Избегать употребления продуктов, загрязненной плесневыми грибками (она могут содержаться в сухофруктах, орехах, семечках и хлебе).
- Потребление консерв и копченых продуктов.
- Насыщенные жиры (сливочное масло, говяжий, бараний и свиной жир) и трансжиры (на этикетках может быть указано «частично гидрогенизированные масла»).
Профилактика
Специфическая профилактика рака предстательной железы отсутствует. Как и для всех злокачественных образований общие профилактические мероприятия включают:
- Здоровый образ жизни — отказ от вредных привычек (табакокурение, злоупотребление алкоголем), активный образ жизни и физические упражнения. Ежедневные пешие прогулки улучшают кровообращение в органах малого таза, устраняют застой в простате и повышают иммунитет. Немаловажной в этом отношении является регулярная сексуальная жизнь.
- Полноценный сон, поскольку гормон мелатонин, выделяемый во время сна, защищает от развития различных опухолей.
- Нормализация веса, поскольку ожирение связано с прогрессированием рака простаты.
- Правильное питание.
- Исключение канцерогенов из питания и, по возможности, на производстве.
- Мужчинам после 50 лет важно регулярно проходить обследование раз в год — УЗИ предстательной железы и анализ крови на ПСА (специфический простатический антиген).
Многих интересует вопрос возможно ли развитие рака простаты на фоне аденомы и называют этот процесс «рак аденомы простаты»? Ни в одном из исследований не установлена связь между доброкачественной гиперплазией (аденомой) и раком. Подтверждается это тем, что эти заболевания имеют разную локализацию в железе — рак в 70% случаев развивается в периферической зоне и в 15% — в центральной, а аденома только в переходной зоне железы. Тем не менее в 15-20% случаев аденома и рак встречаются одновременно.
Последствия и осложнения
При проведении радикальной простатэктомии и после операции встречаются осложнения. Последствия удаления предстательной железы включают:
- Кровотечение.
- Травму прямой кишки.
- Стриктуру анастомоза.
- Тромбоз вен конечностей.
- Повреждение мочеточника.
- Тромбоэмболию легочной артерии.
- Инфаркт миокарда.
- Недержание мочи полное (что встречается реже) и стрессовое.
- Лимфоцеле (образование лимфатических кист после удаления лимфоузлов) порой очень массивное.
- Нарушение потенции. У всех больных развивается эректильная дисфункция, если не применялась нервосберегающая техника при операции. Если сохраняются кавернозные нервнососудистые пучки при проведении двухсторонней нервосберегающей операции, то половая функция у больных сохраняется.
- Невысокий процент смертности.
Близость прямой кишки, мочевого пузыря, кавернозных нервов и полового члена обусловливает частые последствия лучевой терапии: постлучевые проктиты (воспаление прямой кишки) и циститы, которые отмечаются в 5-20% случаев, недержание мочи и импотенцию в 30% случаев.
Прогноз и продолжительность жизни при раке простаты
Прогноз зависит от стадии, на которой выявлена злокачественная опухоль, а также степени дифференцировки ее (гистологическая структура) и уровня ПСА. Индекс Глисона у больных может варьировать от 2 до 10 и это влияет на смертность больных. Если показатель Глисона 2-4, то смертность больных составляет всего 4-6%, при показателе 6 она увеличивается до 18-30%, а при показателе 8-10 отмечается самый высокий показатель смертности — 60-87%. При показателе выше 7-8 выполнение радикальной операции не рекомендуется. Что касается уровня ПСА, то благоприятный прогноз имеют больные, у которых этот показатель не превышает 20 нг/мл. У больных при ПСА более 50 нг/мл до лечения, что свидетельствует об активности процесса, отмечается плохой прогноз, поскольку имеется высокий риск рецидива и развития метастазов.
Если рассматривать рак предстательной железы 1 степени или 2 степени, при которых опухоль ограничена предстательной железой и отсутствуют метастазы, то радикальная простатэктомия позволяет добиться прекрасных результатов — у 82% пациентов отмечается высокая выживаемость и прогноз для жизни составляет 15-20 лет. Если рак предстательной железы распространяется за пределы капсулы, но метастазы отсутствуют, говорят о 3 степени заболевания. Продолжительность жизни при 3 степени при условии прохождения полного курса лечения составляет 5-10 лет.
При раке предстательной железы 4 степени, когда имеется генерализация процесса (наличие метастазов) продолжительность жизни составляет не более 2-3 лет, поскольку при 4 степени процесс прогрессирует, несмотря на проводимое лечения. Радикальное лечение на этой стадии невозможно, и оно носит паллиативный характер — поддерживающее лечение и обезболивание, направленное на улучшение качества жизни.
Список источников
- Носов Д. А., Гладков О. А., Королева И. А., Матвеев В. Б., Митин Тимур, Попов А. М. Практические рекомендации по лекарственному лечению рака предстательной железы // Злокачественные опухоли: Практические рекомендации, 2018 (том 8). С. 458–470.
- Филиппович В. А. Диагностика и лечение рака предстательной железы. Пособие для студентов. Гродно. 2015. - С. 32.
- Носов А. К., Воробьев Н. А. Гормонорезистентный рак предстательной железы/ Практическая онкология Т. 9, № 2.- 2008. - с.104-116.
- Карякин О. Б. Приоритеты в лечении различных стадий рака предстательной железы / Материалы II Российской онкологической конференции. 2013 г.
- Велиев ЕИ. Гормональная терапия рака предстательной железы. Практическая онкология. 2008. - №2 с. 98-103.





 Золадекс
Золадекс Элигард
Элигард Бусерелин
Бусерелин Касодекс
Касодекс Андрокур
Андрокур Таксотер
Таксотер












Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...