Гипоспадия
Общие сведения
Гипоспадия относится к редким врожденным патологиям (порокам) развития полового члена и уретры с эктопией различной степени выходного отверстия уретры. При этом у больных отмечается деформация кавернозных тел, нарушение процесса мочеиспускания и расстройство половой функции. Гипоспадия развивается в первом триместре беременности (на 10-14 неделе развития эмбриона) вследствие нарушения/задержки процесса формирования уретры.
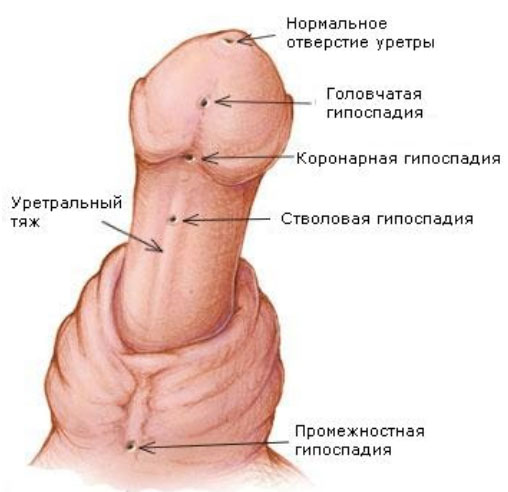
Для данной патологии характерно смещение меатуса (наружного отверстия уретры) относительно основания головки полового члена в направлении венечной борозды, ствола полового члена (на вентральную поверхность), мошонки и промежности. В соответствии с локализацией наружного отверстия уретры выделяют несколько форм гипоспадии: головчатую, мошоночную, стволовую и промежностную гипоспадию.
Независимо от формы патологии между мочеиспускательным отверстием и головкой пениса сохраняется хорда (плотный фибриозный тяж) и незначительная полоска слизистой оболочки. Частота встречаемости тех или иных форм неодинакова: наиболее часто встречаются венечная, дистальная и головчатая форма на долю которых приходится 73,4%. В то время как на среднюю стволовую форму приходится — 7,1%, а на мошоночную и промежностную около 17,5%.
Согласно литературным данным, встречаемость патологии у новорожденных мальчиков варьирует в пределах 0,3-3,2% и тенденция к увеличению частоты патологии нарастает. Так, 30-40 лет назад частота ее развития составляла 1:400–500, а по данным за последние 5 лет соотношение увеличилось до 1:125–150 случаев. Код гипоспадии по МКБ-10: Q54.0.
В большинстве случаев гипоспадия у новорожденного обнаруживается уже при рождении или в ближайшее время после рождения ребенка. Гипоспадия у взрослых мужчин является причиной сложностей в половых отношениях, поскольку искривление полового члена не позволяет достичь полноценной эрекции, а сексуальный акт приносит дискомфорт, что формирует комплексы и является причиной стресса. При некоторых формах патологии (при проекции меатуса на мошонке/промежности) развивается бесплодие. При отсутствии лечения с возрастом искривление пениса продолжается, иногда нарастает, что затрудняет процесс мочеиспускания, превращая его в проблематичный ритуал.
Патогенез
В основе развития патологии лежит нарушение эмбриогенеза на 10–14 неделе гестации, что и приводит к нарушению нормального процесса дифференцировки зачаткового эпителия. При этом отмечается недоразвитие периферической части уретры и замыкается желоб уретры. Деформация пениса развивается вследствие неспособности уретральной борозды трансформироваться в трубчатый орган. Соответственно, на этом участке образуется короткий/плотный неэластичный соединительнотканный тяж (хорда), который укорачивает вентральную поверхность полового органа, что и приводит к его загибанию вниз.
Классификация
Различают несколько форм данной патологии.
- Головчатая форма гипоспадии. При этой форме отверстие уретры расположено на головке, но ближе, чем должно быть в норме. Форма члена незначительно искривляется. Такие случаи более легкие в плане хирургической коррекции. Мочеиспускание происходит тонкой струей из-за сужения уретры. Головчатая форма гипоспадии у новорожденных встречается в 73% случаев и сразу диагностируется при осмотре хирургом или урологом. Поскольку симптоматика не выражена и незначительная деформация кавернозных тел необходимость в оперативном лечении минимальная.
- Венечная форма гипоспадии (окологоловчатая). При этой форме отверстие выходит в область венечной борозды (под головкой члена). Венечная форма сопровождается более выраженной деформацией члена, чем при предыдущей форме. Расщепленная крайняя плоть выглядит, как «капюшон». Затруднено мочеиспускание, есть необходимость в хирургической коррекции.
- Гипоспадия ствола члена (стволовая гипоспадия). Наружное отверстие уретры располагается на различных уровнях тела (ствола) полового члена. Половой орган значительно деформирован, мочевыделение затруднено, а струя мочи направлена вниз. Стволовая форма гипоспадия у детей нуждается в хирургической коррекции.
- Мошоночная форма. Относится к тяжелой форме аномалии. Отверстие уретры выходит между мошонкой и половым членом. Отмечается выраженное недоразвитие последнего, он искривлен, а мошонка расщеплена. Половой член внешне выглядит как увеличенный клитор. Больным требуется сложная реконструктивная операция.
- Промежностная гипоспадия. При данной форме отмечаются недоразвитые половые органы: маленький деформированный пенис, головка недоразвита, мошонка расщеплена, между ее складками скрыт половой член. Отверстие уретры открывается на промежности (за мошонкой) и имеет вид воронки. Для коррекции проводятся сложные операции в несколько этапов.
- «Гипоспадия без гипоспадии». Достаточно редкая аномалия. Отверстие уретры располагается в нормальном месте на головке, но при этом уретра недоразвита и укорочена. Это влечет искривление члена (оно усиливается при эрекции). Мошонка развита правильно.
 Проксимальные формы (мошоночная и промежностная) ассоциированы с нарушением формирования пола, поэтому при наличии крипторхизма для уточнения нарушений формирования пола нужно проводить комплексное обследование эндокринологом, генетиком, урологом и гинекологом.
Проксимальные формы (мошоночная и промежностная) ассоциированы с нарушением формирования пола, поэтому при наличии крипторхизма для уточнения нарушений формирования пола нужно проводить комплексное обследование эндокринологом, генетиком, урологом и гинекологом.
Причины
Заболевание полиэтиологичного характера, в основе развития которого могут быть генетические нарушения (гаметопатии, структурные и количественные хромосомные аберрации/генные мутации) и выраженный гормональный дисбаланс между плодом и организмом матери, вызванный, обусловленный различными факторами (внутриутробным инфицированием плода, заболеваниями матери, нервно-психическим стрессом, гиперэстрогенией у матери и др.).
Кроме генетических нарушений основной причиной гипоспадии у мальчиков на сегодняшний день принято считать нарушение развития полового члена из-за недостаточной эндогенной стимуляции, что вызывает незавершенность процесса формирования уретры и структур её окружающих. Такого рода нарушение обусловлено преимущественно недостаточной продукцией плацентой андрогенов, дефектами трансформации тестостерона в дигидротестостерон. Установлена тесная зависимость между строением наружных половых органов и колебаниями гормонального баланса матери и плода, обусловленных проникновением циркулирующих в организме матери эндогенных/экзогенных гормонов через плаценту. К факторам, способствующим развитию гипоспадии, относятся:
- эндокринные расстройства на фоне беременности;
- ранний токсикоз (первой половины беременности);
- присутствие в рационе питания беременной продуктов с содержанием андрогенных заместителей и разрушителей (пестицидов/гербицидов), способствующих изменению гормонального статуса плода;
- неблагоприятная экология;
- инфекции, перенесение матерью в период беременности (грипп, краснуха, ОРВИ, венерические заболевания);
- воздействие на плод алкоголя, сигаретного дыма, токсических химических веществ, лекарственных препаратов;
- прием гормональных препаратов (при угрозе выкидыша) или нарушение гормонального фона после гормональной контрацепции (если женщина применяла ее в течение года до момента зачатия).
Часто гипоспадия встречается у детей, зачатых методом ЭКО. Нередко гипоспадия относится к проявлениям хромосомных заболеваний (синдрома Патау, синдрома Эдвардса, синдрома «кошачьего крика»). В 10-20% случаев гипоспадии встречаются семейные случаи.
Симптомы
Клиническая симптоматика гипоспадии определяется локализацией меатуса и степенью его сужения. Чем меатус расположен проксимальнее и чем его диаметр меньше, тем более выражена специфическая симптоматика. Так при легкой форме (головчатой) гипоспадии резкое расстройство мочеиспускания отсутствует, и такие пациенты в большинстве случаев в реконструктивной операции не нуждаются. При небольшом диаметре меатуса пациент жалуется на медленное/затрудненное мочеиспускание тонкой струей.
В случаях венечной гипоспадии отмечается частичное искривление полового органа, на фоне которого наблюдается затрудненное мочеиспускание. При этом, пациент вынужден принимать удобное положение для пениса, чтобы струя не была направлена в сторону ног.
При стволовой гипоспадии отмечается резкая деформация полового члена. При этом, пациент испытывает трудности при необходимости сходить в туалет: требуется сильно приподнимать пенис или мочиться в положении сидя. Сужение уретры препятствует свободному мочевыделению.
При промежностной/мошоночной гипоспадии внешние половые органы пациента видоизмененные: раздвоенная мошонка и деформированный критично маленький половой член. Процесс мочеиспускания при этой патологии может осуществляться исключительно в положении сидя. Выделение мочи значительно затруднено. Гипоспадия у мальчиков часто сочетается с различными аномалиями развития мочеполовой системы с характерными симптомами.
Анализы и диагностика
Специфические клинические проявления гипоспадии позволяют верифицировать патологию уже при осмотре наружных половых органов ребенка в родильном доме. Как правило лёгкие формы гипоспадии (стволовая, венечная, головчатая) идентифицируются неонатологом сразу после рождения ребенка в родильном зале. При осмотре, в зависимости от формы патологии, выявляются такие изменения как:
- смещенный книзу меатус;
- наличие капюшонообразной крайней плоти;
- искривление полового члена (при эрекции);
- маленький размер пениса;
- расщепление мошонки.
Многие виды гипоспадии должны подтверждаться инструментальными методами: УЗИ, МРТ/КТ, урофлоуметрия/цистоуретрография.
Доктора
Лечение
Учитывая то, что данное заболевание относится к аномалиям развития полового члена, операция при гипоспадии — это единственный выход. Хирургическая коррекция проводится в раннем возрасте, начиная с 1 года и до 3-х лет (в среднем 2,2 года). Чем старше ребенок, тем серьезнее осложнения и психоэмоциональный фон больного. Реконструктивно-пластические операции при данной патологии являются сложной областью детской урологии. Для коррекции предложено много вариантов операций. Выбор метода определяется многими параметрами: тип гипоспадии, размер головки, степень искривления члена и многое другое.
- При венечной и головчатой форме чаще применяют методику MAGPI;
- при глубокой вентральной бороздке GAP;
- при проксимальных формах (мошоночной и промежностной) рекомендована уретропластика по методике W. Snodgrass, 2-х этапные операции и накладные операции по Onlay или Hodgson II;
- при стволовой гипоспадии любой формы выполняется операция Тирша-Дюплея;
- лучший метод при стволовой и проксимальной форме — уретропластика лоскутом на ножке из крайней плоти;
- при ротации члена дополнительно проводится раскручивание его и фиксация в правильном положении.
По возможности предпочтение отдается одноэтапной операции, когда сразу расправляются кавернозные тела и создается искусственная уретра (для этого используют ткани члена на сосудистой ножке, что позволяет «расти» уретре в соответствии с ростом кавернозных тел). Искривление члена чаще всего связано с наличием кожных и соединительнотканных тяжей. После операции в уретру вводится катетер для отведения мочи. Также после операции проводится бужирование — процедура по расширению уретры бужами, что предотвращает сужение уретры. Восстановительный период составляет 2-3 недели.
Операция при гипоспадии у мальчиков проводится с использованием микрохирургической техники, поскольку восстановление мочеиспускательного канала — это очень сложная и тонкая операция. Пластика уретры выполняется различными способами. Для формирования отрезка уретры используются аутотрансплантаты. Чаще всего — это лоскуты кожи мошонки или полового члена. Если кожу крайней плоти и члена использовать невозможно, то уретропластику делают лоскутами из слизистой щек или мочевого пузыря. При уретропластике используют тонкий рассасывающийся материал.
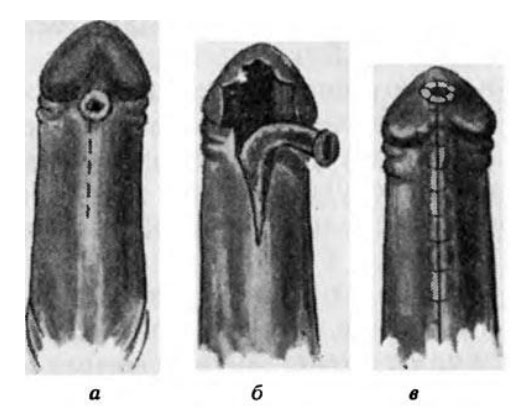
Гипоспадия. Фото до и после операции
В послеоперационном периоде назначают антибиотики. Через один месяц после операции местно проводят противорубцовую терапию.
Выполнение двухэтапных хирургических операций рекомендуется в некоторых случаях:
- когда уретральная площадка склерозирована и не подходит для уретропластики, поэтому на первом этапе ее полностью иссекают;
- при выраженном искривлении члена — на первом этапе выполнят оптимальное выпрямление и сформируют уретральную пластину, при втором этапе применят методику Snodgrass.
Если рассматривать состояние полового члена и уретры до и после операции, то хорошим результатом считается:
- выпрямление члена;
- восстановление уретры;
- перенос отверстия уретры в физиологическое положение (на головку пениса);
- максимальное устранение других косметических дефектов;
- восстановление правильного мочеиспускания и семяизвержения в будущем.
После проведения пластики ребенок должен обязательно осматриваться в динамике: через 1 месяц, через 6 месяцев и через один год. При осмотре оценивают показатели мочеиспускания и послеоперационные осложнения. При хирургической коррекции данной патологии возможны осложнения: потеря чувствительности головки, сужение и свищ уретры, дивертикул уретры. Осложнения большей частью возникают при мошоночной и промежностной гипоспадии.
Стриктуры встречаются редко, поскольку в ходе операции не применяются циркулярные анастомозы, а после операции проводится бужирование уретры. Свищи образуются у 4% пациентов, а при Onlay уретропластике у 15% пациентов. Если свищ не затягивается в течение полугода, нужна повторная операция. Дефект свища закрывают лоскутом мясистой оболочки на ножке — это предотвращает рецидив свища. Потом этот участок оборачивают поверхностной фасцией члена. Уретроцеле (расширение мочеточника) может быть связано с неправильным диаметром новой уретры или со стенозом наружного отверстия уретры. Остаточное искривление полового члена не влияет на его функцию и не должно быть поводом для повторной операции. Наряду с хирургическим лечением в период полового созревания дети нуждаются в эндокринологическом обследовании для того, чтобы контролировать течение пубертата и составить прогноз фертильности.
Диета
Диета при данной патологии не разработана.
Профилактика
Специфических профилактических мероприятий в отношении пациентов с гипоспадией не разработано. С учетом факторов риска развития данной патологии нужно стараться их избегать.
- Поздние роды.
- Исключить нервно-психическое перенапряжение во время беременности.
- Избегать инфекций, включая грипп, и внутриутробного инфицирования плода в первом триместре.
- Обследовать отца на предмет нарушения сперматогенеза.
- Исключить бесконтрольный прием прогестерона до беременности и пероральных контрацептивов во время беременности.
- Исключить алкоголь, курение и действие токсических веществ, в том числе пестицидов/гербицидов при беременности.
- Отказаться во время беременности от использования лака для волос (он содержит вредный для организма флатат).
Последствия и осложнения
При данной патологии возможны:
- Недержание мочи.
- Микропения.
- Задержка полового развития и поздние сроки наступления пубертата.
- Эмоциональные переживания, эмоциональная лабильность, тревога и депрессия.
- Гинекомастия. Снижение воздействия андрогенов, как причина развития гипоспадии, у многих детей сохраняется и после рождения. Это приводит к преобладанию эстрогенов в период пубертата. Один из проявлений действия эстрогенов — гинекомастия в подростковом возрасте.
- Эректильная дисфункция.
- Затруднения при половом акте.
- Заболевания простаты.
- Бесплодие.
- Данный порок является проявлением интерсексуальности и в некоторых случаях становится вопрос определения и изменения пола.
Прогноз
Хирургическим лечением достигаются хорошие косметические и функциональные результаты. Ранняя хирургическая коррекция восстанавливает нормальное мочеиспускание, развитие полового члена, а также исключает травмирование психики детей. Не исключается и неблагополучный исход операций в тяжелых случаях и признание больных инвалидами. Это пациенты, которые перенесли несколько неудачных операций и в результате имеют аномальный меатус, рубцовые ткани, стриктуры, свищи и расхождение уретры.
Список источников
- Марченко А.С., Смирнов И.Е., Зоркин С.Н., Апакина А.В., Суходольский А.А., Шахновский Д.С. Лечение детей с гипоспадией. Детская хирургия. 2013. № 5. С. 40-44.
- Акранов Н. Р., Шарабидзе Г. Г. Парахирургические аспекты лечения мальчиков с гипоспадией (обзор литературы) // Репродуктивное здоровье детей и подростков. 2010, № 5, с. 39–48.
- Файзулин А. К., Прокопьев В. М., Демин Н. В. Современные методы лечения гипоспадии // Андрология и генитальная хирургия. 2009. № 2. 158 c.
- Володько Е.А. Основные характеристики нарушений формирования пола при гипоспадии у детей // Материалы VI Российского форума «Мать и Дитя», М., 2004. - С.554-555.
- Акранов Н. Р., Шарабидзе Г. Г. Парахирургические аспекты лечения мальчиков с гипоспадией (обзор литературы) // Репродуктивное здоровье детей и подростков. 2010, № 5, с. 39–48.






















Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...