Несовершенный остеогенез (хрустальная болезнь)
Несовершенный остеогенез (болезнь Лобштейна-Вролика, болезнь «хрустального человека») — наследственное заболевание скелета и соединительной ткани. Эта врожденная аномалия связана с нарушением выработки коллагена определенного типа и характеризуется деформацией скелета, ломкостью костей, низким ростом. Кроме патологии опорного аппарата отмечаются атрофия мышц, аномалии зубов, повышенная мобильность суставов и тугоухость, которая прогрессирует с течением времени.
Это редкое заболевание, которое встречается в России у одного из 100000 детей, но распространенность может быть выше, поскольку легкие формы не диагностируются. Заболевание регистрируется с одинаковой частотой у мальчиков и девочек. Известно 15 типов этого заболевания, имеющих разную тяжесть течения, но чаще встречаются 4–5 типов. Самое тяжелое течение при II типе, поскольку дети умирают в утробе матери или сразу после рождения. Типы I и IV наиболее распространения и составляют 50% всех случаев.
Патогенез
Коллаген — белок межклеточного вещества костей, кожи, связок, клапанов сердца, стенок сосудов. Он составляет третью часть белка организма. Синтез и созревание коллагена является сложным поэтапным процессом, который начинается в клетке, а завершается в межклеточном пространстве. Коллаген I типа состоит из тройной спирали проколлагена, для спирализации которого необходимы определенные белки. Мутации в генах, кодирующих эти белки, приводят к заболеванию. При мутациях образуются аномальный коллаген, из-за которого изменяется архитектоника кости. При несовершенном остеогенезе нарушается качество (структура) или количество (недостаточная выработка) коллагена I типа, который является главным белком органической части кости.
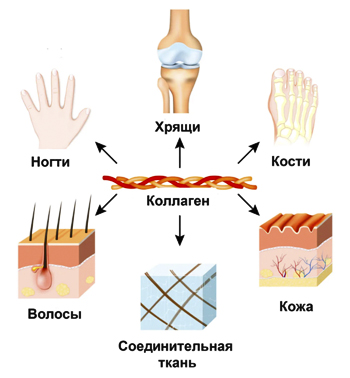
Коллаген в организме человека
Костная ткань при этом заболевании незрелая (увеличено количество незрелых остеобластов), в ней не выражено пластинчатое строение, нарушена оссификация — процесс образования кости остеобластами вследствие нарушения их функции и процесса минерализации кости. Незрелые остеобласты активизируют образование остеокластов. При тяжелых формах заболевания количество остеокластов (разрушают костную ткань) и остеобластов (синтезируют межклеточное вещество) увеличивается, а это значит, что усиливается ремоделирование кости (резорбция остеокластами и образование кости остеобластами). Отмечается повышенная резорбция (разрушение) костей остеокластами, а синтез и включение в матрикс коллагена также снижено.
Классификация
Незавершенный остеогенез классифицируется по нескольким типам. Чаще используется в клинике классификация Sillence, дополненная V типом. Первые четыре типа связаны с мутацией генов COL1A1 и COL1A2.
- I тип — самый легкий, без выраженных деформаций. Для этого типа характерны голубые склеры у больных, умеренная деформация рук и ног, повышенная мобильность суставов, переломы позвонков, тугоухость, иногда нарушено формирование дентина. В подростковом возрасте появляются первые симптомы. При биопсии кожи обнаруживают уменьшение количества коллагена, но структура его не нарушена.
- II тип — летальный, перинатальный. Изменения скелета и органов очень тяжелые: внутриутробные деформации и переломы конечностей, позвонков и основания черепа. Заболевание можно выявить при УЗИ на 18–20-й неделе. Большинство детей умирает в первые недели с момента рождения из-за кровоизлияния в мозг или легочной недостаточности. Если ребенок не умер в первое полугодие, вопрос о лечении бисфосфонатами решается индивидуально. Родителям необходима консультация генетика при планировании новой беременности.
- III тип — деформирующий, тяжелый. Характерны выраженные деформации и множественные переломы. Переломы появляются во внутриутробном периоде и рождаются со множественными переломами и деформациями, которые приводят к стойким нарушениям. В последующем эти изменения у детей прогрессируют, отмечается умеренная задержка роста и они имеют характерный вид — короткие кривые ноги, короткое туловище, темно-голубые склеры, треугольная форма лица, нарушено образование дентина. Продолжительность жизни значительно ниже, чем в общей популяции (28–30 лет).
- IV тип — средней тяжести, протекающий с деформациями. Отмечается незначительная задержка роста, изменения метафизов как при рахите (выявляются при рождении). Межкостные мембраны голени и предплечья кальцифицируются, после переломов образуются гипертрофированные костные мозоли. Симптоматика этого типа различна: легкая (как при I типе) или тяжелая (как при III типе). Цель лечения — уменьшение случаев переломов костей. При легком течении продолжительность жизни такая же, как и у здоровых, при тяжелом — ниже, чем в популяции.
- V тип — средней тяжести, деформирующий и связан с мутациями в гене IFITM5. Особенности этого типа — образование после перелома гипертрофической костной мозоли (чаще у мужчин) и вывих головки лучевой кости. У больных отсутствуют голубые склеры и не нарушено образование дентина. Деформации костей ног, рук и позвоночника средней тяжести, при чем более тяжелый сколиоз чаще отмечается у женщин. При V типе больным необходимо ортопедическое сопровождение.
Развитие и рост костей проходит несколько стадий: сначала образуется соединительнотканный (перепончатый) скелет, потом хрящевой и костный. Развитие скелета у плода начинается в утробе и продолжается после рождения ребенка. Перепончатый скелет в начале второго месяца развития заменяется хрящевым, а на 7 неделе появляется окостенение в виде первичных точек, из которых развиваются тела и диафизы трубчатых костей, несущие наибольшую нагрузку. Продолжается рост и окостенение до 20–25 лет. В первые годы жизни ребенка появляются вторичные точки, из которых образуются концы костей (эпифизы трубчатых костей). Точки первичные и вторичные являются основными. На поверхности эпифиза от хрящевой ткани остается тонкий слой, который и образует суставной хрящ.
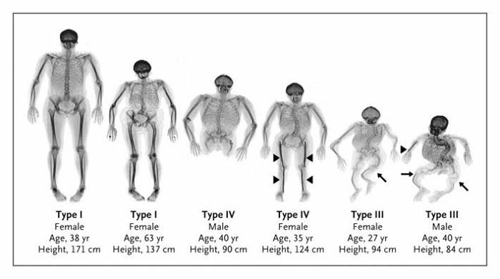
Типы несовершенного остеогенеза
Различают следующие виды окостенения костей на месте хрящей:
- энхондральное (происходит внутри хряща) — от надхрящницы внутрь хрящей приникают отростки с остеобластами;
- перихондральное (происходит на периферии) — из остеобластов надхрящницы образуется кость, которая окружает хрящ снаружи в виде футляра, а надхрящница превращается в надкостницу.
Ядра окостенения тазобедренных суставов появляются в норме в 5—7 месяцев, но у 75% малышей оно появляется уже в 4 месяца. Костная ткань начинает образовываться в центре головки бедра и ядро находится в центре. Оно постепенно увеличивается и к одному году составляет 5–6 мм, а потом распространяется на всю головку. Ядро придает стабильность суставу при нагрузке. При длительном отсутствии окостенения при осевой нагрузке может развиваться подвывих и вывих бедра.
Задержка оссификации тазобедренных суставов устанавливается в том случае, если у доношенного ребенка нет ядер окостенения в 4–6 месяцев (проводится УЗИ тазобедренного сустава). Задержка оссификации возникает при рахите, искусственном вскармливании, недоношенности или при заболевании матери сахарным диабетом или гипотиреозом. В то же время отсутствие ядер окостенения является индивидуальной особенностью, и их отсутствие даже в 6–10 месяцев может расцениваться нормой, если у ребенка нет рахита, дисплазии тазобедренных суставов и он нормально развивается.
Аномалии развития костной системы возникают при генетических мутациях, нарушениях закладки органов или при внутриутробных инфекциях. Тяжелые и сочетанные аномалии встречаются не часто.
Основные аномалии развития костей туловища
Скелет туловища составляют грудная клетка и позвоночник, который является основой скелета туловища. Позвоночник образован отдельными позвонками. К костям грудной клетки относятся грудина и ребра. Скелетные аномалии позвонков и ребер при несовершенном остеогенезе включают:
- платиспондилию (расширение тела позвонка при II, XII, XV типах);
- отсутствие трабекулярной части позвонков (I, III, IV типы);
- килевидную грудную клетку (IX тип);
- кифосколиоз (при I, III, IV, IX и XI типе);
- сколиоз (VI, V, VII, X, XII типы);
- воронкообразную грудную клетку (II, IX тип).
- ребра могут расщепляться и истончаться (III, VII тип).
- деформация ребер в виде «нитей жемчуга» (II А тип).
Обращают на себя внимание кости черепа — они истончены и образуется большое количество добавочных костей (называются вормиевы кости, характерны для I, III, IV, V, VI, VII, IX, X, XI типов).
Аномалии развития костей верхней конечности
По классификации выделяются поперечные дефекты (отсутствие плеча, предплечья, кисти, пальцев полное отсутствие конечности) и продольные (лучевая и локтевая косорукость, расщепленная кисть). Распространенные аномалии пальцев: сращение пальцев, увеличение/уменьшение количества, укороченные или длинные пальцы. Лучевая косорукость связана с недоразвитием лучевой кости, при этом может быть недоразвит дистальный или проксимальный отдел лучевой кости, гипоплазия или отсутствие лучевой кости. Чем больше дефект, тем больше деформация предплечья. Тяжелым пороком является артрогрипоз — недоразвитие многих структур суставов, что вызывает контрактуры при рождении и выраженное ограничение функции конечностей. До рождения аномалии конечностей выявляются при УЗИ (артрогрипоз выявляют во втором триместре).
При несовершенном остеогенезе отмечаются:
- укорочение верхних конечностей или ризомелия (при VII, XV, XV типах);
- деформация трубчатых костей (VII, IX, X, XII, XV типы);
- истончение компактного вещества кости (I, III, IV типы).
К данной теме не относится, но многие интересуются, что такое окостенение мышц? Другие названия болезни — оссифицирующий миозит, прогрессирующая оссифицирующая фибродисплазия. Последний термин более правильный, поскольку означает вовлечение в окостенение не только мышц, но и сухожилий, связок, фасций и апоневрозов. Это редкое генетическое заболевание, характеризующееся окостенением всех мягких тканей скелета.
Причины
Установлены следующие причины несовершенного остеогенеза:
- мутации в генах COL1A2 и COL1A1 (встречаются в 90% случаев), которые отвечают за синтез коллагена1-го типа;
- редкие мутации в генах белков (встречаются в 10%), которые регулируют синтез коллагена, образование волокон и функцию остеобластов.
I тип у детей связан с нарушением синтеза количества проколлагена. При этом типе не синтезируются цепи проколлагена, поэтому отмечается дефицит коллагена, но структура его сохранена. При II, III, IV типах заболевания коллаген изменен по строению. В большинстве случаев аминокислотный остаток проколлагена заменен, что нарушает образование нормальной тройной спирали.
Симптомы
Несовершенный остеогенез у детей в клинике проявляется как легкими формами с обычной продолжительностью жизни, так и тяжелыми формами с частыми переломами и деформациями скелета. В целом «хрустальная болезнь» характеризуется чрезмерной ломкостью костей, поэтому возникают переломы при минимальной нагрузке и даже спонтанные. При легком течении переломы бывают нечасто, и частота их уменьшается после полового созревания. Если течение тяжелое множественные переломы происходят даже внутриутробно. При рождении у детей выявляют искривление и укорочение конечностей, расширение швов черепа, макроцефалию и дополнительные кости черепа (расположены в области швов и выявляются рентгенологически). Переломы имеют тенденцию к медленному заживлению. Чаще всего отмечаются переломы трубчатых костей конечностей, ребер и компрессионные переломы позвоночника (чаще у взрослых, отмечаются «рыбьи» позвонки). Искривление позвоночного столба в форме кифосколиоза характерно для I, III и IV типа. По мере роста вероятность сколиоза повышается, и он быстрее прогрессирует у детей, которые не получают бисфосфонаты.
«Хрустальные дети» имеют различные деформации грудной клетки (воронкообразная, бочковидная или килевидная грудная клетка). За счет укорочения трубчатых костей, их деформации и образования ложных суставов у детей небольшой рост. Впадина тазобедренного сустава очень глубокая, она выпячивается в полость таза и вызывает нарушение походки. Для всех типов характерны остеопения (снижение минеральной плотности костей), прогрессирующая деформация скелета, контрактуры, повышенная подвижность суставов за счет слабости связок. Между минеральной плотностью кости и риском переломов имеется прямая связь.
Внескелетные симптомы: голубые склеры, разрушение зубов (применяется термин «янтарные зубы»), нарушение образования дентина, тугоухость, снижение тонуса мышц, мышечная гипотония, пороки сердца (пролапс митрального и аортального клапана), пупочные и паховые грыжи, образование камней в почках зависит от типа и тяжести заболевания.
Анализы и диагностика
- Пренатальная УЗИ диагностика. Типы II и III диагностируются пренатально и потом подтверждаются биопсией ворсинок хориона для проведения молекулярного анализа генов. При выявлении мутаций генов при пренатальной генетической диагностике дает возможность вовремя провести прерывание беременности.
- При осмотре выявляют невысокий рост, деформацию длинных костей, разницу длины конечностей, нарушение осанки и походки, передвижение с помощью поддержки или подручных средств. Отмечается деформация черепа, чрезмерная подвижность суставов, прозрачные зубы, прогрессирующая потеря слуха.
- Рентгенологическое исследование. На рентгенографии выявляют остеопороз, остеопению, дугообразную деформацию костей, переломы и стадии репарации, костные мозоли, добавочные кости черепа.
Тела позвонков изменены (они вогнуты с двух сторон, так называемые «рыбьи позвонки»), выявляются компрессионные переломы позвоночника. При тяжелом III типе уже при рождении обнаруживают переломы, деформации и генерализованную остеопению.
- Проведение остеоденситометрии (оценивает минеральную плотность костей).
- Определение ионизированного кальция в крови, фосфора, паратгормона и витамина Д3.
- Определение уровня мочевины, креатинина, общего белка, АЛТ и АСТ.
- Определение остеокальцина (маркер формирования кости) показателей резорбции кости (телопептид коллагена, дезоксипиридинолин).
- Генетическая диагностика для подтверждения диагноза. Матеры для исследования — слюна или кровь. Определяются основные гены, ответственные за костную патологию.
- Исследование слуха (проводится с раннего возраста).
Лечение
Лечение несовершенного остеогенеза симптоматическое и вылечить это заболевание невозможно, поскольку это генетическое заболевание. Лечение несовершенного остеогенеза у детей зависит от типа заболевания и тяжести. Целью является уменьшение частоты переломов, повышение активности ребенка и его мобильности.
Препараты, замедляющие процессы разрушения костной ткани
С целью уменьшения потери костной ткани назначаются препараты бисфосфонаты — они замедляют разрушение кости за счет угнетения остеокластов и повышают ее плотность, но не влияют на выработку и качество коллагеновых волокон. Это препараты для лечения средних и тяжелых форм, и они более эффективны у детей. Больным с I типом (легкое течение) при отсутствии значительных деформаций и нечастыми переломами (меньше 3 за год) лечение бифосфонатами не проводится. Препараты чаще вводятся внутривенно три дня подряд ежеквартально. Лечение начинается с детского возраста.
Не исключается применение таблетированной формы (Ризендрос, Алендронат), но при внутривенном введении выше биодоступность и побочные реакции со стороны ЖКТ отсутствуют. Побочные эффекты в целом слабо выражены. Из частых нежелательных реакций отмечаются субфебрильная температура и гриппоподобные симптомы. Введение биофосфонатов сопровождается снижением кальция, но выраженная гипокальциемия встречается редко. Тем не менее контроль этого показателя необходим. В комплексном лечении дети получают кальций и витамин Д3.
Деносумаб (Пролиа, Иксджева) является моноклональным антителом, ингибирующим RANKL (белок, активирующий остеокласты), что снижает активность остеокластов и замедляет резорбцию. Определение типа необходимо для прогнозирования осложнений и выбора эффективного консервативного лечения: лечение бисфосфонатами при III и VI типе менее эффективно, чем лечение деносумабом. При VI типе после лечения этим препаратом в течение 2 лет отмечается заметное увеличение плотности кости. Исследования немногочисленные и продолжаются.
Препараты, усиливающие образование костной ткани
В связи с низкорослостью у больных детей применяется гормон роста. При использовании соматотропина (препарат Генотропин) при I и IV типе увеличивается рост и объем костной ткани. Комбинация гормона роста и бисфосфонатов показала эффективность, особенно при количественном дефиците коллагена. Другой препарат, который стимулирует костеобразование, рекомбинантный паратиреоидный гормон терипаратид (препарат Форстео). Несмотря на комплексное лечение эффективность медикаментозного лечения низкая, поскольку она не устраняет причину. Поэтому развивается генная терапия и трансплантация стволовых клеток.
Реабилитация больных
Если поддерживается мышечный тонус — дети могут жить полноценной жизнью. Одновременно с медикаментозным лечением, проводится активная реабилитация — физические упражнения, бальнеотерапия, массаж, плавание, которые увеличивают костную и мышечную массу, мобильность ребенка и функцию суставов.
Чем крепче мышечный корсет, тем меньше вероятность переломов. Плавание является самым безопасным видом занятий, при котором хорошо развивается мышечный корсет. Специализированные вертикализаторы, ходунки и ортезы помогают передвигаться, стабилизируя ноги со слабыми мышцами и чрезмерно мобильными суставами.
Оперативные вмешательства необходимы при деформации костей. После коррекции деформаций снимают слепки и изготавливают шарнирные ортезы. Предотвратить прогрессирование сколиоза можно ношением специальных корсетов. Если этот консервативный метод не помогает прибегают к хирургической коррекции позвоночника.
Доктора
Лекарства
- Бисфосфонаты: Алендронат, Неридронат, Ризендрос, Ибандронат, Бондронат, Памифос, Золта, Зонета, Памидронат, Акласта, Золевиста.
- Препараты моноклональных антител: Пролиа, Иксджева.
- Препарат паратиреоидного гормона: Форстеро.
- Препараты кальция: Кальдиум, Хелат кальция, Кальцемин, Кальцемин Адванс.
- Препараты витамина D: Детримакс, Декристол Д3, Зест, Аквадетрим, Альфа Д3-Тева, Коледан.
Процедуры и операции
Хирургическое лечение при переломах трубчатых костей и врожденных деформациях улучшает качество жизни больных, но часто сопровождается осложнениями. Задача лечения заключается в остеосинтезе переломов и коррекции сколиозов. Благодаря применению биофосфонатов возможности оперативного лечения расширились. Имеются разные мнения в отношении того, в каком возрасте лучше выполнять операции по коррекции. Большинство считает, что выполнять лучше с 3–4 лет, когда ребенок уже активно ходит.
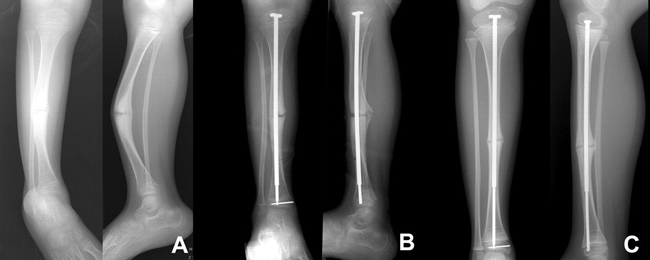
Остеосинтез при помощи телескопических штифтов
Больным с I типом необходимо лечение переломов, а при более тяжелых формах проводят также коррекцию деформаций. Хирургическим лечением переломов не только устраняются смещенные отломки, но и сокращается время иммобилизации в гипсе или шинах, поскольку длительная иммобилизация ведет к прогрессированию остеопороза, который осложняется новыми переломами.
Восстановление конечности проводится интрамедуллярным шинированием (в костномозговые каналы отломков вводятся фиксирующие конструкции). Применяются различные фиксирующие конструкции: стержень, штифт спицы пластины. Нетелескопические фиксаторы часто мигрируют и требуются повторные операции для замены на более длинный фиксатор. Телескопические фиксаторы раздвижные и с ростом ребенка реже приходится делать повторные операции по замене на более длинные.
Коррекция врожденных деформаций необходима для правильного роста кости, уменьшения частоты переломов и для обучения ребенка ходьбе. Деформированные нижние конечности не выполняют свою функцию, деформация прогрессирует и возникают переломы. После любых операций реабилитационные мероприятия имеют важное значение в восстановлении двигательной функции.
Диета

Диета при остеопорозе
- Эффективность: лечебный эффект, высокая эффективность
- Сроки: 1-3 месяца
- Стоимость продуктов: 2180 — 2260 рублей в неделю
Необходимо соблюдение диеты, богатой кальцием и витамином D. В питании больных должны присутствовать жирная рыба и морепродукты не менее 3 раз в неделю, молоко и кисломолочные продукты (особенно сыр пармезан, чеддер, рикотта), яичный желток, морковь, брокколи, соевые продукты, капуста, авокадо, бобовые, зелень цельнозерновой хлеб, семена кунжута и чиа.
Профилактика
- Основой профилактики является генетическая консультация при беременности, если в роду имеются больные. Анализ генома определяет возможность возникновения заболевания у ребенка.
- Пренатальная диагностика. Если на этапе планирования беременности женщина не прошла генетическое консультирование, проводится пренатальное УЗИ плода при наличии случаев в семейном анамнезе. Характерные изменения костей обнаруживают в 13–14 неделю, а несколько позже на 18–24 выявляют нетяжелые формы (I и IV тип). Проведение биопсии ворсинок хориона с исследованием клеток выполняется с 10–14 недели. При выявлении тяжелых типов заболевания предлагается прерывание беременности.
- Если обследование не проводилось ни на этапе планирования, ни в пренатальном периоде и родился ребенок с патологий, постфактум проводится генетическое обследование пары с целью прогнозирования заболевания у детей последующих беременностей.
- Правильный уход за больным ребенком (избегание травматизации, использование вертикализаторов, ходунков, ортезов, регулярное проведение лечебных и реабилитационных курсов) является профилактикой переломов и других осложнений.
Последствия и осложнения
Хрустальная болезнь осложняется:
- тяжелыми деформациями костей;
- патологическими переломами;
- кривошеей;
- сгибательными контрактурами в суставах;
- вторичной гидроцефалией;
- тромбозом легочной артерии;
- острой дыхательной недостаточностью;
- сердечной недостаточностью;
- иммунодефицитными состояниями.
Прогноз
В целом смертность больных выше, чем в общей популяции и зависит от тяжести заболевания. Наиболее неблагоприятный прогноз отмечается при II типе, поскольку 60–80 % умирают в первые дни и недели жизни и редко дети доживают до одного года. Причины смерти: пневмония, дыхательная недостаточность, сепсис, внутричерепные кровоизлияния, посттравматические осложнения. При I типе больные живут 28–30 лет. При IV типе легкого течения продолжительность жизни не отличается от средней продолжительности в популяции. Продолжительность жизни пациентов при III типе значительно ниже общепопуляционной. Применение клеточной терапии может стать перспективным в лечении.
Список источников
- Гребенникова Т.А., Гаврилова А.О., Тюльпаков А.Н., Тарбаева Н.В., Белая Ж.Е., Мельниченко Г.А. Первое в России описание клинического случая несовершенного остеогенеза V типа с тяжелыми деформациями скелета, обусловленного мутацией с.119С> T в гене IFITM5/Остеопороз и остеопатии. 2019;22(2):32-37.
- Малыгина А.А., Гребенникова Т.А., Тюльпаков А.Н., Белая Ж.Е. Несовершенный остеогенез как причина летального исхода. Остеопороз и остеопатии. 2018;21(1):23-27.
- Яхяева Г. Т., Намазова-Баранова Л. С., Маргиева Т. В. Новые аспекты генетической основы, классификации и лечения несовершенного остеогенеза: литературный обзор. Педиатрическая фармакология. 2015; 12 (5): 579–588.
- Иванова И. Е., Ногтева Л. Г., Родионов В.А. Несовершенный остеогенез 2-го типа у ребенка первого года жизни/Практическая медицина, 2018, Том16, №8, С.
- М. Е. Бурцев, А. В. Фролов, А. Н. Логвинов, Д. О. Ильин Современный подход к диагностике и лечению детей с несовершенным остеогенезом/Ортопедия, травматология и восстановительная хирургия детского возраста. 2019, Том 7, выпуск 2, С 87–102.






 Пролиа
Пролиа Кальцемин
Кальцемин Кальцемин Адванс
Кальцемин Адванс Аквадетрим
Аквадетрим















Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...