Гиперхолестеринемия
Общие сведения
Под термином «Гиперхолестеринемия» принято подразумевать повышенное в крови содержания холестерина (более 5,18 ммоль/л). Гиперхолестеринемия является частным случаем такого понятия, как дислипидемия. При этом повышение концентрации холестерина в крови не является заболеванием как таковым, а только симптомом (лабораторным показателем). Код гиперхолестеринемии по МКБ-10: E78.0 (чистая гиперхолестеринемия).
Немного о холестерине и липидном обмене
Холестерин относится к природным липофильным спиртам, который присутствует в клеточных мембранах человека. Большая его часть продуцируется организмом (около 80%) печенью, надпочечниками, почками, кишечником, а оставшаяся часть поступает в организм с пищей. Холестерин в воде нерастворим, но хорошо растворяется в органических растворителях/жирах. Циркулирует в крови в виде соединения (комплекса) липида (жира) и белка, получивших название липопротеиды.
Выделяют несколько типов липопротеидов в зависимости от их плотности:
- Липопротеиды низкой плотности (абрев. ЛПНП). Основной их функцией является перенос холестерина из печеночных клеток к другим клеткам тканей организма. ЛПНП принято считать «плохим» холестерином, поскольку он участвует непосредственно в формировании атеросклеротических бляшек. И чем уровень ЛПНП выше, тем больше риск заболеваний сердечно-сосудистой системы.
- Липопротеиды высокой плотности (абрев. ЛПВП). Их функция прямо противоположна — они переносят холестерин обратно в печень, где он расщепляется/выводится из организма. ЛПВП относят к «хорошему» холестерину, и участие в формировании бляшек он не принимает. То есть, чем уровень холестерина ЛПВП выше, тем риск развития сердечно-сосудистых заболеваний меньше.
- Триглицериды. Представляют собой форму существования жиров в организме, в частности плазме крови, где они в соединении с холестерином, образуют жиры крови (липиды плазмы).
- Липопротеины высокой плотности (ЛПВП) транспортируют тот же холестерин, но холестерин ЛПВП не участвует в образовании бляшек, а выводит избыток «плохого холестерина» из тканей организма. Поэтому холестерин ЛПВП называют «хорошим».
Существуют нормативные показатели содержания жировых фракций в крови (липопротеидов), которые составляют:
- Содержание общего холестерина — менее 5,2 ммоль/л.
- Триглицериды — менее 2,0 ммоль/л.
- ЛПНП — менее 3-3,5 ммоль/л.
- ЛПВП —более 1,0 ммоль/л.
Гиперхолестеринемия уже традиционно рассматривается как ведущий фактор развития сердечно-сосудистых заболеваний, обусловленных атеротромбозом и прежде всего ишемической болезни сердца, заболеваний периферических артерий/цереброваскулярных заболеваний. Достоверно установлена прямая взаимосвязь между уровнем холестерина в крови и показателями смертности от ИБС. Показатель распространенности гиперхолестеринемии в России достигает 58,4%; повышенный уровень холестерина ЛПНП — в 59,7% случаев, а снижение концентрации ЛПВП – почти в 20% случаев. При этом установлено, что снижение ХС ЛНП достоверно коррелирует с улучшением клинического течения ИБС и показателями смертности от нее.
Патогенез
Патогенез дислипидемии зависит от ее вида — первичной или вторичной. Установлено, что в основе семейной дислипидемии (первичной) лежат генетически обусловленные факторы (мутации в генах, кодирующих белки рецепторов ЛПНП), наследуемые аутосомно-доминантно и вызывающие гомозиготную/гетерозиготную гиперхолестеринемию. Накопление ЛПНП обусловлено падением активности рецептора, который ответственный за выведение липопротеинов. Именно их накопление в субэндотелиальном пространстве лежит в основе формирования атеросклеротических бляшек. При этом, чем выше уровень ЛПНП, тем более высокая интенсивность процесса. При наследственном варианте генные мутации могут вызывать перепроизводство (высокий уровень ЛПНП) или их недопроизводство/чрезмерное выведение ЛПВП. Особенно плохо ЛПНП выводятся у лиц с гомозиготной гиперхолестеринемией, поскольку мутация имеется в двух парных генах, что существенно снижает функциональность рецептора и слабо корректируется медикаментозным лечением и диетическим питанием. В случаях гиперхолестеринемии гетерозиготного типа дефектным является лишь один ген, то есть половина рецепторов сохраняют свои функции, поэтому несмотря на повышение ЛПНП клинические проявления долгое время отсутствуют.
В основе патогенеза вторичной гиперхолестеринемии лежит чрезмерное поступление в организм холестерина с высококалорийной пищей или рост концентрации ЛПНП, обусловленный его повышенным синтезом при различных заболеваниях (ожирение, эндокринные патологии, заболевания почек и др.) или приеме различных медикаментов.
Классификация
В основу классификации гиперхолестеринемии положен ряд факторов.
По происхождению выделяют:
- Первичную (семейную) – гетерозиготную, при которой генетические мутации в генах унаследованы от обоих родителей и гомозиготную, при которой дефект в генах унаследован только от одного из родителей.
- Полигенную. Обусловлена сочетанием и воздействия неблагоприятных экзогенных факторов (курение, питание и т.д.).
- Вторичную. Патология холестеринового обмена развивается на фоне эндокринных расстройств, некоторых заболеваний или приема лекарственных средств.
По степени увеличения концентрации холестерина в крови различают:
- Легкую гиперхолестеринемию – ЛПНП количественно повышен в пределах 5,0 — 6,4 ммоль/л.
- Умеренную гиперхолестеринемию – ЛПНП количественно повышен в пределах 6,5 — 7,8 ммоль/л.
- Высокую гиперхолестеринемию – повышенный уровень холестерина в пределах 7,9 ммоль/л и выше.
Также в практике используется классификация по Фридериксону, базирующаяся на преобладании различных фракций холестерина (таблица ниже).
Причины
Этиологические факторы гиперхолестеринемии существенно различаются в зависимости от ее вида.
Наследственные гиперхолестеринемии. Обусловлены мутациями в различных генах, которые ответственные за процесс кодирования экспрессии рецепторов липопротеидов (PCSK9, LDLR, АпоВ-100), или специфического фермента — липопротеинлипазы. Как следствие, нарушение катаболизма, способствующие значительному повышению уровня холестерина в крови. Для семейных форм гиперхолестеринемии характерны высокая концентрация холестерина уже с раннего детства (у гомозиготных больных до 20 ммоль/л), что ассоциируется с быстрым развитием атеросклероза уже к 25-летнему возрасту и высоким риском сердечно-сосудистых осложнений. Необходимо проведение агрессивного липидоснижающего лечения.
Физиологические причины. Встречаются преимущественно на фоне физиологического изменения гормонального баланса, например, в период беременности или обильного употребления жирной пищи перед сдачей крови на анализ.
Причинами вторичной гиперхолестеринемии наиболее часто являются:
- Ожирение. Среди этиологических факторов избыточный вес является ведущей причиной гиперхолестеринемии. Развивается на фоне формирования инсулинорезистентности, что приводит к активизации липолиза и ускоренному высвобождение СЖК (свободных жирных кислот), из которых в печени синтезируется одна из фракций холестерина (ЛПОНП). Гиперхолестеринемия нарастает пропорционально степени ожирения, но может вернуться к норме на фоне нормализации массы тела, однако она может приобретать необратимый характер на фоне длительного течения.
- Болезни почек. Как правило, это заболевания, которые сопровождаются нефротическим синдромом: нефропатия (диабетическая/гипертоническая), гломерулонефриты в начальной стадии, что обусловлено потерей ферментов, принимающих участие в процессах катаболизма липидов (липопротеинлипазы/лецитин-холестерин-ацетилтрансферазы), а также белков-переносчиков с мочой. Уровень гиперхолестеринемии достоверно коррелирует с выраженностью протеинурии. После купирования нефротического синдрома, как правило, уровень холестерина нормализуется.
Эндокринные расстройства. Гиперхолестеринемия развиваются на фоне избыточной/недостаточной выработки того или иного гормона, что и вызывает нарушения липидного метаболизма. К таким расстройствам относятся:
- Сахарный диабет 2 типа. Степень повышения холестерина прямо пропорционален тяжести диабета.
- Синдром/болезнь Иценко-Кушинга. Гиперкортицизм увеличивает содержание холестерина как опосредованно, так и прямо.
- Гипотиреоз. Снижение уровня гормонов щитовидной железы вызывает замедление процесса катаболизма ЛПОНП и процесса трансформации холестерина в желчные кислоты. Процесс обратим. Гиперхолестеринемия исчезает после заместительной гормонотерапии.
Холестаз. Встречается при заболевании печени/желчевыводящих путей, сопровождающихся застоем желчи — гепатитах (алкогольном, вирусные), жировой дистрофии печени. Гиперхолестеринемия обусловлена нарушением процесса утилизации холестерина, а ее степень прямо коррелирует с тяжестью холестаза.
Аутоиммунные заболевания (гипергаммаглобулинемия/системная красная волчанка).
Психические заболевания (анорексия нервная).
Расстройства метаболизма (болезни накопления, подагра).
Прием оральных контрацептивов/лекарственных препаратов (бета-блокаторов иммунодепрессантов, тиазидных диуретиков и др.).
К основным факторам риска развития гиперхолестеринемии относятся:
- возраст (после 45 лет)
- мужской пол;
- гиподинамия;
- нерациональное питание (избыточное потребление животных жиров).
Симптомы
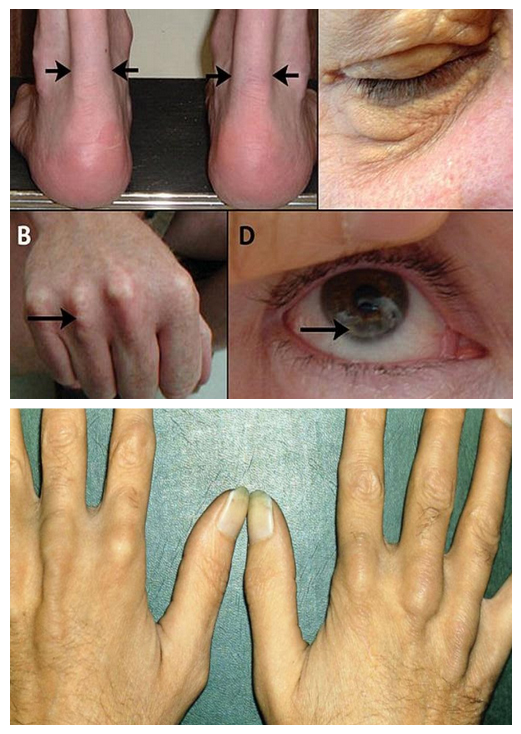
Гиперхолестеринемия, сама по себе, протекает преимущественно бессимптомно, однако, как уже указывалось, она может вызывать поражение сосудов, что проявляется клинической симптоматикой ишемической болезни сердца, заболеваний периферических артерий, инсультом. Симптомы гиперхолестеринемии присутствуют у меньшей части пациентов. Чаще всего это сухожильные ксантомы, представляющие собой уплотнения из холестерина в виде узелков, прощупываемых над сухожилиями.
При высоких показателях ЛПНП на фоне семейной гиперхолестеринемии при гомозиготной форме могут появляться роговичная дуга (дугообразное помутнение роговицы), а также характерные ксантомы коленного, локтевого, ахиллова сухожилия и сухожилий в области запястно-фаланговых суставов. Еще одним проявлением могут быть ксантелазмы, представляющие собой отложения холестерина под кожей век в виде желтых бляшек, расположенных в медиальной части век.
 В запущенных случаях развивается (на стадии развития атеросклероза) появляется мозаичная симптоматика поражения внутренних органов.
В запущенных случаях развивается (на стадии развития атеросклероза) появляется мозаичная симптоматика поражения внутренних органов.
Анализы и диагностика
В основе постановки диагноза лежит сбор личного/семейного анамнеза (возраст пациента, наличие гиперхолестеринемии у родственников, прием медикаментов), физикальных осмотр (наличие ксантом и/или липоидной дуги роговицы). Основным информативным методом диагностики является липидограмма (исследование липидного профиля), что позволяет определить уровень общего холестерина и уровень ЛПНП.
Значительно реже с целью выявление мутаций и их характера проводится генетический скрининг.
При необходимости проводятся гормональные исследования (концентрация тиреоидных гормонов, ТТГ, уровень кортизола в крови) и иммунологические тесты (маркеры вирусных гепатитов, антимитохондриальные/антинейтрофильные антитела).
Для выявления сосудистых изменений могут назначаться инструментальные методы диагностики – допплерография, ангиография, магниторезонансная ангиография. Может назначаться УЗИ органов брюшной для определения состояния печени/желчного пузыря (жировой инфильтрации печени, камней/утолщения стенок желчного пузыря).
Лечение
Лечение гиперхолестеринемии включает немедикаментозные и медикаментозные методы. Коррекция гиперхолестеринемии немедикаментозными методами включает:
- ограничение употребления алкогольсодержащих напитков;
- отказ от курения;
- увеличение физической активности;
- диетическое питание.
Медикаментозная терапия
Медикаментозная коррекция гиперхолестеринемии включает назначение с таких лекарственных препаратов как:
- Статины (Розувастатин, Флувастатин, Симвастатин, Аторвастатин). Являются наиболее эффективными и часто используемыми средствами стартовой терапии снижения уровня холестерина. В основе их действия подавление синтеза холестерина в печени. Если терапия статинами плохо переносима, могут назначаться Эзетемиб, который ингибирует процесс всасывания холестерина в кишечнике или средства для выведения желчных кислот (Ниацин, Колесевелам).
- Фибраты (Клофибрат). Стимулируют активность фермента липопротеинлипазы, ускоряя тем самым деградацию липидов. Снижают холестерин и триглицериды, поэтому часто являются препаратами выбора у пациентов с сахарным диабетом.
- Ингибиторы PCSK9. Представляют собой моноклональные антитела, которые связываются с рецепторами ЛПНП в печени, стимулируя тем самым распад липопротеидов (Алирокумаб).
- Секвестранты желчных кислот. Это ионообменные смолы, которые подавляют процесс абсорбции желчных кислот в кишечнике (Холестирамин, Колесевелам, Колестипол). Истощение содержания жирных кислот активирует процесс их синтеза в печени из холестерина. Назначаются пациентам с холестазом.
- Омега-3-жирные кислоты. Связываются с ядерными рецепторами клеток печени, что способствует снижению сывороточного уровня холестерина (Докозагексаеновая, Эйкозапентаеновая кислоты). Содержаться в рыбьем жире.
- Никотиновая кислота. Снижает поступление в печень жирных кислот, подавляя тем самым синтез липопротеидов. Оказывает слабое гипохолестеринемическое действие и назначается в виде дополнения к препаратам других групп.
Доктора
Лекарства
- Статины (Розувастатин, Флувастатин, Симвастатин, Аторвастатин).
- Фибраты (Клофибрат).
- Ингибиторы PCSK9 (Алирокумаб).
- Секвестранты желчных кислот (Холестирамин, Колесевелам, Колестипол).
- Омега-3-жирные кислоты (Докозагексаеновая, Эйкозапентаеновая).
- Никотиновая кислота.
Процедуры и операции
Экстракорпоральное удаление ЛПНП (Аферез ЛПНП) при гомозиготной/тяжёлой гетерозиготной СГ у пациентов с ИБС. Процедура проводится каждые 2 недели. Пациентам при гиперхолестеринемии на почве желчнокаменной болезни с холестазом показана холецистэктомия (удаление желчного пузыря). При болезни Иценко-Кушинга показана трансназальная эндоскопическая аденомэктомия (удаление аденомы гипофиза). При морбидном ожирении на фоне отсутствия эффекта от консервативных методов лечения показаны бариатрические операции – желудочная резекция/шунтирование, бандажирование желудка.
Диета

Диета при повышенном холестерине
- Эффективность: лечебный эффект через 2 месяца
- Сроки: 2 месяца и более
- Стоимость продуктов: 1700 - 1800 рублей в неделю
Если холестерин ЛПНП повышен — это значит, что наряду с медикаментозной терапией необходимо организовать правильное питание, поскольку именно диетотерапии является одним из важнейших условий качественной/количественной коррекции нарушения липидного обмена. Установлено, что увеличение потребления холестерина в соотношении 100 мг на 1000 ккал/сутки повышает концентрацию холестерина в крови на 12%. Ограничения поступления экзогенного холестерина с пищей должны варьировать в пределах 250 до 500 мг/день в зависимости от типа гиперлипидемии. По рекомендациям НОПХ при выраженной гиперхолестеринемии количество холестерина в рационе питания не должно превышать 200 мг/сутки, а при умеренной — 300 мг/сутки. С этой целью из рациона питания исключают продукты, содержащие много холестерина — икру рыб, мозги, жирные сыры, внутренние органы животных, яичный желток, сливочное масло и др.).
Содержание жира в дневном рационе не должно превышать 30% его от калорийности (70–80 г/сутки). При этом, на долю насыщенных жирных кислот должно приходиться 8–10% (колбасные изделия, жирная рыба/мясо, молочные продукты и др.); полиненасыщенных кислот — 7–9% (сливочное масло) и мононенасыщенных — 10–15% (растительные масла — оливковое, подсолнечное, хлопковое, кукурузное, и др.).
Чрезвычайно важно использовать в питании ПНЖК семейства омега-3 — различную жирную морскую рыбу (сельдь иваси, скумбрию, палтус, сардину и др.), содержащую эйкозапентаеновую/докозагексаеновую длинноцепочечные жирные кислоты, принимающих участие в выработке лейкотриенов, простагландинов, оказывающих противовоспалительное, антиагрегантное, гипотензивное действие.
Крайне необходимыми в рационе питания являются и фосфолипиды, которые оказывают, гиполипидемические действие, уменьшают всасывание в кишечнике холестерина. Основным их источником являются нерафинированные растительные масла. Их также можно вводить в рацион питания в виде БАДов (например, Витол).
Кроме жирового компонента в питании существенное воздействие на обмен липидов оказывают белок/изофлавоны сои, а также пищевые волокна. Источниками растительного белка могут быть бобовые (особенно соя и продукты на ее основе), хлебобулочные изделия, крупы. Изофлавоны сои оказывают положительное действие: употребление ежедневно 25 г соевого белка достоверно снижает уровень холестерина крови. Обязательным компонентом диеты являются пищевые волокна (пектин, целлюлоза, гемицеллюлоза), что достигается включением в диету зерновых, пшеничных отрубей, овощей, фруктов, что позволяет полностью обеспечить суточную потребность в них (30–50 г).
Не менее важно контролировать поступление в организм углеводов. Установлено, что употребление рафинированных углеводов способствует нарастанию концентрации липопротеидов низкой плотности/триглицеридов в крови, в то время употребление сложных углеводов способствуют снижению концентрации в сыворотке крови атерогенных фракций липопротеидов, избыточной массы тела, уровня артериального давления. Да и в целом употребление рафинированных углеводов способствует повышению калорийности, увеличению массы тела и эндогенного синтеза холестерина (увеличивается на 20 мг/килограмм избыточной массы тела).
Важная роль в регуляции липидного обмена принадлежит ряду микронутриентов:
- Йод — оказывает гипохолестеринемический эффект, влияет на функцию щитовидной железы, препятствует формированию атеросклеротической бляшки. Основными его источниками являются морепродукты: морская капуста, морская рыба, мидии, креветки.
- Хром — участвует в липидном обмене и препятствует процессу отложению липидов в сосудистой стенке. Источники хрома: бобовые, пшеничная/ржаная мука грубого помола, пекарские дрожжи, мясо, кукурузная/перловая крупы.
- Селен — обладает антиоксидантной активностью, уменьшает риск развития атеросклероза, нормализует свертываемость крови.
- Витамины, обладающие антиоксидантным действием — витамин Е (растительные масла, бобовые, орехи, семечки); витамин А (яйца, печень, икра кетовая, сливочное масло) и бета-каротин (его предшественник (лук зеленый, морковь/перец красный, шпинат, щавель, томаты, облепиха, рябина); витамин С (овощи/фрукты); витамины группы В (молоко, мясо, рыба, печень, продукты морепродукты, соя, фасоль, гречневая крупа, пшено, цветная капуста, зеленый лук, дрожжи, цветная капуста).
Биологической активностью в отношении жирового обмена обладают флавоноиды, содержащиеся в овощах/фруктах, растениях семейства бобовых, розоцветных, гречишных и сложноцветных, что обусловлено их антиоксидантным эффектом. Известно и антиоксидантное/гиполипидемическое действие сквалена, который содержится в масле семян амаранта и жире печени акулы.
Значительный интерес представляют и фитостерины/фитостанолы, которые содержаться рапсовом кокосовом, соевом масле, семечках, орехах, масле семян хвойных деревьев, оказывающие мягкое действие на липидный обмен.
Для уменьшения содержания жира/калорийности рациона питания следует использовать правильную технологию приготовления (отваривание, запекание, тушение).
Возможность использовать алкоголь для влияния на липидный профиль следует с осторожностью (при уверенности, что пациент будет соблюдать рекомендуемую дозу) — водка/коньяк/виски в дозе 45–50 мл/день, столовое вино (красное/белое) — в дозе 150 мл в день.
Могут ли БАДы повысить уровень холестерина? При следовании инструкции — нет могут, в тоже время при злоупотреблении ними могут развиваться побочные действия. Например, длительное употребление БАДов, содержащих клетчатку в дозах более 60 г/день может вызвать нарушение процессов всасывания микроэлементов/витаминов.
Профилактика
К основным мероприятиям первичной профилактики гиперхолестеринемии относятся:
- Нормализация веса до нормы, соответствующей полу, возрасту.
- Диетическое питание с пониженным содержанием жиров, обогащенной клетчаткой/витаминами и уменьшением потребления поваренной соли до 5 г/сутки.
- Повышение уровня физических нагрузок (подбирается индивидуально).
- Отказ/минимизация приема алкоголя и исключение курения.
- Ограничение перегрузок психоэмоциональной сферы.
- Поддержание нормальных показателей артериального давления/глюкозы крови.
- Своевременное лечение заболеваний, способствующих развитию дислипидемии (сахарный диабет, заболеваний печени, щитовидной железы, почек).
Последствия и осложнения
У пациентов с гетерозиготной формой гиперхолестеринемии при отсутствии лечения присутствует высокий риск развития атеросклероза в относительно молодом возрасте и ИБС/инфаркта миокарда в более позднем возрасте.
Прогноз
Прогноз при гиперхолестеринемии определяется целым рядом факторов: ее видом, показателями содержания общего холестерина и его фракций в крови, скоростью прогрессирования, эффективностью лечения. В целом, длительное повышение показателей холестерина — это неблагоприятный прогностический фактор, прежде всего, в отношении заболеваний сердечно-сосудистой системы и ассоциируется с такими осложнениями как острый инфаркт миокарда/нарушение мозгового кровообращения.
Список источников
- Диагностика и лечение семейной гиперхолестеринемии (российские рекомендации) / М.В. Ежов, И.В. Сергиенко, Т.А. Рожкова [и др.] // Вестник современной клинической медицины. - 2017. - Т. 10, вып. 2. - С.72-79.
- Бубнова М.Г., Кухарчук В.В. Рекомендации Европейского общества кардиологов и Европейского общества атеросклероза по диагностике и лечению дислипидемий: основные положения // Кардиология. - 2017. - № 3. - С. 85-59.
- Практическая липидология с методами медицинской генетики: руководство / В.А. Кошечкин, П.П. Малышев, Т.А. Рожкова. - М.: ГЭОТАР-Медиа, 2015. - 112 с.
- Липопротеины низкой и очень низкой плотности: патогенетическое и клиническое значение / В.Н. Титов, И.А. Востров, С.И. Каба и др. // Клиническая медицина. - 2013. - №1. - с. 20-27.
- Семейная гиперхолестеринемия: скрининг, диагностика и лечение детей и взрослых пациентов: клиническое руководство, подготовленное группой экспертов по семейной гиперхолестеринемии при Национальной липидной ассоциации США// Атеросклероз и дислипидемии – 2012 - №1.





 Розувастатин
Розувастатин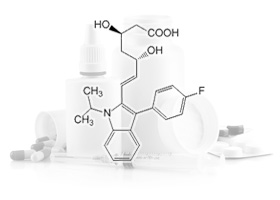 Флувастатин
Флувастатин Аторвастатин
Аторвастатин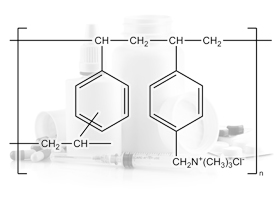 Холестирамин
Холестирамин Никотиновая кислота
Никотиновая кислота










Последние комментарии
Мирослава С.: Мне поставили диагноз метаболического остеоартрита коленных суставов ещё пару лет назад ...
Алексей А.: Диабет осложнил мои проблемы с суставами. Ноги постоянно болели. Попробовал Флексотрон ...
Марина: Статья поразительно безтолковая. Много противоречий. И, прежде всего, боль - в любом ...
Маша: Работаю сутки через трое. После ночной смены обычно отлёживаюсь весь день, потом ничего ...