Гастрошизис
Общие сведения
Гастрошизис плода представляет собой врожденный порок развития у новорожденных, представленный дефектом передней брюшной стенки и выходом через поврежденный/отсутствующий участок брюшной стенки внутренних органов в период внутриутробного развития. Гастрошизис является тяжелым пороком развития, который трудно поддается корректировке. Патология впервые описана в 1557 году. Показатели заболеваемости варьируют в пределах 0,5–4,5 случаев/10000 новорожденных и в настоящий период прослеживается тенденция к увеличению роста заболеваемости.
Гастрошизис развивается несколько чаще у мальчиков 1:1,6. В подавляющем большинстве случаев (90–95%) патология выявляется в перинатальном периоде. Показатели смертности существенно варьируют и составляют 4–17% в странах Евросоюза и США и 52–90% в странах Африки. Почти в 10% случаев отмечается мертворождаемость, преимущественно в третьем триместре беременности. Современные методы инструментального обследования плода позволяют установить наличие патологии уже на сроке 13–14 недель. Новорожденным с такой патологией необходима неотложная помощь уже в первые часы-дни. В то же время, несмотря на высокий уровень хирургической помощи новорожденным при данном пороке после операции присутствует высокий риск различных осложнений.
Патогенез
Патогенез гастрошизиса до настоящего времени окончательно не установлен. Существует несколько гипотез, однако однозначного видения патогенетических механизмов нет. Предполагается, что гастрошизис развивается в период раннего эмбриогенеза, предположительно, между 5–8 неделей гестации, а условия для его формирования (нарушение процесса дифференцировка мезенхимы) появляются уже в период третьей недели. Замыкание тела эмбриона происходит путем смыкания цефальной и каудальной складок мезенхимы и двух латеральных и складок, имеющих по 2 листка – спланхнотом/соматотом. Из цефальной складки формируется грудная клетка плода, а также эпигастральный отдел передней брюшной стенки; из каудальной складки образуется гипогастральный отдел, а латеральные поверхности брюшной стенки формируются из листков боковых складок. Нарушение замыкания листков складок, по мнению ряда авторов и приводит к образованию дефектов брюшной стенки.
Более обоснованной принято считать теорию сосудистого генеза (внутриутробной сосудистой катастрофы). Ее авторы считают, что развитие этого порока обусловлено внутриутробным повреждением одной из пупочных вен/ветви омфаломезентериальной артерии (аплазия, тромбоз, ранняя инволюция). У эмбриона человека имеется две пупочные вены (левая и правая). Инволюция правой вены протекает в период 28–32 днями гестации и в случае ее преждевременной инволюции может наступать ишемия и эктодермальньй дефект.
Также, в случае нарушения формирования омфаломезентериальных артерии, особенно дистального сегмента развивается инфаркт/некроз параумбиликальной области справа, формируется типичный для гастрошизиса параумбиликальный дефект и пролабирование через него кишки с заживлением ко времени рождения тканей по краям дефекта. Проксимальное прерывание омфаломезентериальной артерии (верхняя мезентериальная артерия приводит к развитию дефекта брюшной стенки и к обеднению кровоснабжения этим сосудом кишечных петель).
Фиброзное покрытие (мембрана), которая покрывает кишечник у ребенка с гастрошизисом, представляет собой образование воспалительного генеза с отложением коллагена, образуя футляр от воздействия мочи/амниотической жидкости после 30 недели гестации. Гистохимические исследования кишечной стенки позволили установить выраженное снижение в циркулярных/продольных гладких мышечных волокнах специфического фермента — аденозинтрифосфатазы, снижение митотической активности, субмукозных фибробластов и количества фермента в нервных ганглиях (ацетилхолинэстеразы), участвующего в синтезе ацетилхолина. Также подтверждена потеря витальных энзимов, необходимых для передачи моторного нервного импульса. Такого рода изменения способствуют возникновению мальабсорбции/гипоперистальтики. То есть образование фиброзного покрытия кишечных петель обусловлено изменениями в составе амниотической жидкости.
Классификация
Принято выделять формы патологии:
- Простая форма (15 %) — представлена в виде изолированного порока с висцероабдоминальной диспропорцией, для которой характерен больший объём внутренних органов относительно объёма брюшной полости и без наличия такой диспропорции, при которой имеется соответствие объёмов внутренних органов и брюшной полости.
- Осложнённая форма — при которой гастрошизис сочетается с другими пороками развития.
Причины
Непосредственной причиной формирования гастрошизиса является сбой в процессе онтогенеза на ранних сроках гестации в процессе выпячивания в амниотическую полость кишечника сквозь вентральное латеральное отверстие, формирующее в результате аномалии развития париетальной брюшины или нарушение кровообращения в правой пупочной вены/омфаломезентериальных артерий. Это приводит к лизису эмбриональных структур, участвующих в процессе формирования передней брюшной стенки. Чем обусловлены такого рода нарушения до настоящего времени неизвестно. Предрасполагающими факторами могут быть:
- Возраст беременной (до 25 лет), риск развития патологии при этом увеличивается в 5–8 раз.
- Употребление алкогольсодержащих напитков, наркотических препаратов, курение, прием лекарственных препаратов в раннем периоде беременности.
- Нерациональное питание (недостаточное содержание питательных веществ в рационе питания).
Симптомы
Симптоматика гастрошизиса во многом определяется формой заболевания. На практике простая форма является более распространенной, частота встречаемости которой варьирует в пределах 60-95%. Простая форма является более распространенной. Эта форма манифестирует преимущественно изолированным пороком развития, который представлен в основном дефектом передней брюшной стенки, различной (округлой/овальной формы) размеры которого могут варьировать в пределах 2–5 см с выпадением сквозь нее петель кишечника. Чаще выпадают наружу пели толстой/тонкой кишки, реже — желудок. В редких случаях у девочек может выпадать матка/придатки или дно мочевого пузыря, если яички у мальчиков уже опустились в мошонку, они также могут выпадать. Печень при гастрошизисе выходит наружу крайне редко, чаще правильно сформирована и располагается в брюшной полости.
Наиболее типичная локализация — уровень пупка, справа. Видимые петли вздуты, отечны, покрыты фибрином, который образуется в процессе свёртывания крови, зачастую спаяны между собой. При осложненном варианте течения часто отмечается сочетание с другими пороками развития (заворот средней кишки, дивертикул Микеля, некроз/стеноз, перфорация любого отдела кишечника и др.). Осложненные формы могут сочетаться с сепсисом и высоким риском резистентности к его лечению и смертью ребенка.
Независимо от формы гастрошизиса может присутствовать нарушение соотношения сформированных внутренних органов и объема брюшной полости (висцеро-абдоминальная диспропорция), в связи с чем выделяют слабо выраженную, умеренную и сильно выраженную форму гастрошизиса.
Анализы и диагностика
На данный момент в диагностике гастрошизиса основная роль отводится методам пренатальной диагностики в виде УЗИ плода, что позволяет диагностировать патологию плода уже на 10-13 неделе гестации. Диагноз гастрошизиса окончательно выставляется на 13–14 неделях, что обусловлено возможностью самостоятельного вправления выпавшего кишечника и полного зарастания дефекта к сроку 12 недель гестации. При проведении УЗИ удается определить анэхогеные тонкостенные округлые структуры трубчатой формы, которые располагаются за пределами брюшной полости и не имеют оболочек. Также сопутствующими признаками являются маловодие/многоводие, а также признаки внутриутробной задержки развития плода.
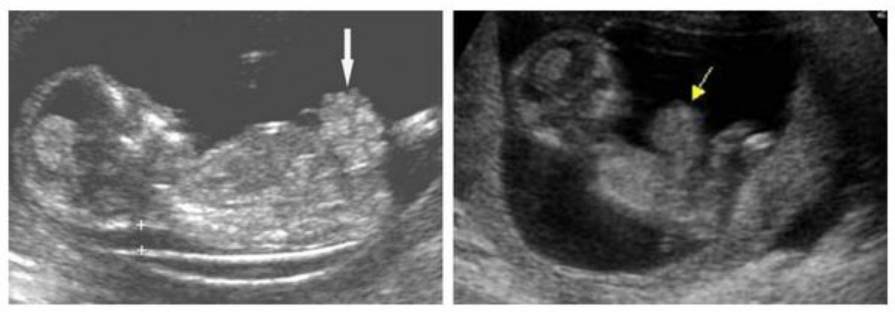
После установления диагноза проводится постоянный мониторинг развития плода при помощи УЗИ с периодичностью 1 раз в 14 дней. Постнатально диагноз «гастрошизис» устанавливается неонатологом/акушером на основании данных осмотра, во время которого определяется наличие дефекта на передней брюшной стенке и эвентрация кишечника. По показаниям для диагностики сопутствующих патологий могут назначаться УЗИ органов брюшной полости/забрюшинного пространства, ЭхоКГ, урентгенография ОГК, нейросонография.
Лечение
В основе лечения гастрошизиса лежит хирургическая пластика. При выявлении гастрошизиса в период беременности проводить роды рекомендуется раньше срока, чтобы снизить риск поражения органов, выпавших наружу. Чем эвентрированные органы длительнее находятся в окружающей плод жидкости, тем более выражены повреждения желудка и кишечника, обусловленные химическим перитонитом. При отсутствии показаний к проведению кесаревого сечения рекомендуется проводить родоразрешение естественным путём. После рождения проводится обвертывание стерильной салфеткой кишечника и с целью декомпрессии — установка назогастрального зонда. При необходимости назначается инфузионная терапия.
Основная задача на догоспитальном этапе непосредственно после рождения заключается в предотвращении переохлаждения ребёнка, поскольку у выпавших внутренних органов большая теплоотдающая поверхность. Для этого сразу после рождения выпавшие органы следует покрыть ватно-марлевой сухой повязкой или поместить их в стерильный пластиковый пакет перед наложением повязки, смоченной раствором фурацилина, затем их плотно фиксируют 5–6 турами бинта для минимизации подвижности и перегибов содержимого (рис. ниже).
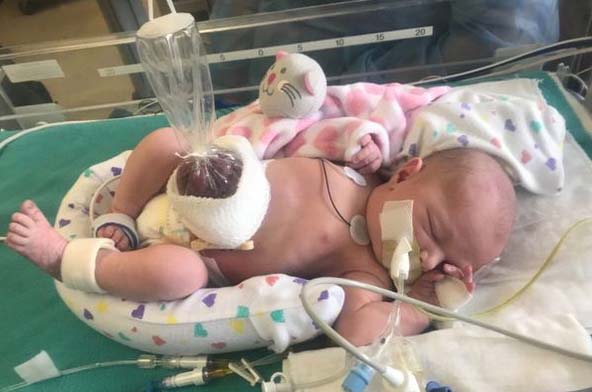
При этом ребенок должен быть помещен в кувез с температурой 37°C. Рекомендуется уложить его на правый бок, что позволяет предотвратить перегиб/натяжение брыжейки кишечника, снизив риск развития нарушения кровоснабжения. При этом важно учитывать степень тяжести детей с гастрошизисом, преморбидный фон (недоношенность/незрелость, сопутствующие пороки, персистирующая внутриутробная инфекция).
Обязательной является предоперационная подготовка, основными задачами которой являются:
- Корректировка метаболических нарушений. Следует учитывать, что отсутствие корригирующей терапии может в течение несколько часов привести к развитию дегидратации/гиповолемии с нарушением гемодинамики и острой почечной недостаточности, а в ряде случаев и шока. Поэтому по показаниям назначается инфузионная терапия (свежезамороженная плазма, 5% Глюкоза, Альбумин); проводится гемостатическая терапия (Викасол, свежезамороженная плазма), вводятся антибиотики широкого спектра действия (Ципрофлоксацин, Меронем, Тиенам и др.); поддержка функции жизненно важных органов. При развитии сердечной/дыхательной недостаточности (акроцианоз, брадикардия, брадипноэ, метаболический ацидоз) ребенка интубируют и начинают ИВЛ. С целью нормализации почечного кровотока/коррекции сердечно-сосудистых нарушений показан Допамин.
- Обезболивание наркотическими анальгетиками (фентанил, Промедол).
- Промывка желудка/толстой кишки раствором ацетилцистеина в физиологическом растворе со взвесью Панкреатина с целью декомпенсации пищеварительного тракта, то есть уменьшения объема выпавших органов, что позволит облегчить их погружение в брюшную полость обратно.
Эффективность предоперационной подготовки определяется повышением температуры тела, показателями стабилизации центральной/периферической гемодинамики.
Основной этап лечения гастрошизиса — проведение пластической операции. Сроки операции могут варьировать в пределах 3–4 часов — 3 суток. Теоретически оперативное вмешательство должно быть произведено как можно раньше, поскольку промедление повышает риск летального исхода, однако первичная срочная пластика, подразумевающая немедленное погружение выпавших органов в брюшную полость с коррекцией имеющегося дефекта собственными тканями ребенка часто сопровождается осложнениями — повышением внутрибрюшного давления, осложняющегося дыхательной, почечной/сердечной недостаточностью, компрессией нижней полой вены, ишемией, тромбозом, перфорацией/некрозом кишечника, что обусловлено несоответствием ёмкости брюшной полости объёмам выпавших органов.
Поэтому во многих случаях предпочтение отдается варианту отсроченной пластики с наложением временного синтетического покрытия. Сутью метода является постепенное/отсроченное погружении в брюшную полость кишечника с репозицией органов. Материалом формирования экстраабдоминального мешка могут выступать биологические оболочки (ткани пуповины, ксеноперикард, твердая мозговая оболочка) и синтетические имплантаты (лавсан, силастиковое покрытие, полипропилен, поливинилхлорид). Также разработаны специальные уже готовые силастиковые мешки с эластическим кольцом, которые заменяют временную полость для кишечника.
В послеоперационном периоде детям проводится ИВЛ в среднем на протяжении 4–7 дней. Для коррекции волемических нарушений назначаются: свежезамороженная плазма и кристаллоидные растворы, объем которых должен рассчитываться индивидуально в зависимости от нарушений гемодинамики и имеющихся потерь. С целью коррекции гипопротеинемии показано переливание раствора Альбумина.
Следует учитывать, что существенное значение должно отводиться профилактике развития остро текущего сепсиса, поскольку его развитие определяет тяжесть состояния ребенка. Поэтому особую значимость имеет антибактериальная терапия, для которой используются антибиотики ― глубокого резерва (Ципрофлоксацин, Имипенем) в качестве монотерапии или их комбинации с аминогликозидами (Тиенам с Амикацином), что позволяет быстрее достичь как бактерицидного эффекта, так и существенного снижения инфекционного токсикоза и осложнений со стороны ЖКТ.
Не менее важным компонентом противосептического лечения является иммунокорригирующая терапия, позволяющая в относительно короткие сроки вывести ребенка из состояния острого сепсиса. Для этого в качестве заместительной терапии назначаются иммуноглобулины (Интраглобин, Пентаглобин) непосредственно после окончания операции, а позже — Имунофан в/м, Арбидол перорально, Виферон в свечах.
Как правило, перистальтика кишечника восстанавливается на 4–5 сутки параллельно с купирующимся перитонитом: исчезает отек, увеличивается длина кишечника, восстанавливается его сократительная способность.
При этом важное значение отводится механическому удалению содержимого кишечника путем постановки высоких очистительных клизмам (2–3 раза в день) и промыванием желудка/тонкого кишечника растворами с ацетилцистеином/ферментами. Также со 2 суток после операции через проведенный интраоперационно в тощую кишку зонд проводят капельное введение раствора глюкозы, а затем с целью стимуляции перистальтики кишечника вводят касторовое масло и сернокислую магнезию. Параллельно назначают медикаментозную стимуляцию (Прозерин, Церукал, Убретид) и паравертебральный массаж.
После начала энтерального питания назначаются ферментативные препараты (Креон, Фестал, Мезим форте, Панкреатин). Особая значимость отводится предупреждению развития дисбактериоза. С этой целью ребенку назначают в среднетерапевтических дозах такие препараты как Примадофилус, Бифидумбактерин, Аципол и др.
Доктора
Лекарства
- Свежезамороженная плазма, Глюкоза, Альбумин, Викасол, Ципрофлоксацин, Меронем, Тиенам, Допамин, Интраглобин, Пентаглобин.
- Имунофан, Арбидол, Виферон, Примадофилус, Бифидумбактерин, Аципол, Креон, Фестал, Мезим форте, Панкреатин, Прозерин, Церукал, Убретид.
Процедуры и операции
Для восстановления пассажа по кишечнику используют местное применение повязок с раствором Димексида на переднюю брюшную стенку и физиотерапию (МЛИ).
Хирургическое лечение проводят в несколько этапов:
- При высокой степени несоответствия объёма брюшной полости объёму выпавших органов выполняется вначале силопластика, которая заключается в подшивании силиконового мешка к фасции дефекта брюшной стенки и подвешивается кверху, формируя таким образом временное вместилище для выпавших органов.
- На следующем этапе в течение нескольких дней проводится промывание/желудка, стимуляция перистальтики кишечника, что позволяет достичь максимально полного опорожнения кишечника.
- Проведение непосредственно пластики передней брюшной стенки. При выраженных изменениях в стенках кишечника на фоне химического перитонита накладывается колостома с закрытием ее в дальнейшем.
Диета
С учетом гиповолемии и отсутствия возможности энтерального кормления ребенка на протяжении 2–4 суток после операции проводится инфузионная терапия, а также вводятся элементы парентерального питания — растворы аминокислот (альвезин, вамин, аминостерил, нефрамин) и жировые эмульсии (интралипид, липофундин и др.). С учетом наличия характерной для детей с гастрошизисом внутриутробной гипотрофии рекомендуется использовать для кормления, особенно в первые 14–21 дни жизни расщепленные (альфаре, прогестимил) или специальные смеси для маловесных детей (энфалак, альпрем, пептиюниор), доводя объем разового/суточного кормления до возрастной нормы, что позволяет обеспечить у ребенка постоянную прибавку массы тела.
Профилактика
Меры специфической профилактики гастрошизиса не разработаны. Неспецифическая профилактика направлена на минимизацию риска развития заболевания и включает:
- Правильное планировании беременности (лечение хронических инфекций до беременности).
- Здоровый образ жизни (исключение табакокурения, в том числе пассивного, алкогольсодержащих напитков, наркотиков).
- Своевременное обследование беременной (прохождение УЗИ).
- Рациональное питание матери.
- Избегание воздействия на организм беременной опасных веществ (пестицидов/солей тяжёлых металлов и др.).
В случаях диагностирования данной патологии плода на сроке до 22 недель гестации возможно прерывание беременности по желанию матери.
Последствия и осложнения
Осложнения заболевания встречаются в 10–30% случаев. Среди самых распространенных можно выделить атрезию кишечника, крипторхизм, дивертикул Меккеля. Очень редко встречается внутриутробная смерть, которая регистрируется в III триместре беременности. Причиной смерти плода при данной патологии является сдавливание пуповины кишечником, что влечет нарушение фетоплацентарного кровообращения и заворот кишки. Гастрошизис устраняется хирургическим путем, однако после оперативного лечения есть вероятность возникновения следующих осложнений:
- Кишечная непроходимость за счет образования спаек. У детей после оперативного вмешательства угнетается перистальтика кишечника — отмечается рвота и задержка стула. При благоприятном течении на фоне лечения перистальтика должна восстановиться на 12 сутки. Если пассаж не восстанавливается, проводится рентген обследование с контрастным веществом. Если контраст скапливается в одной части кишечника, делают повторную операцию.
- Нарушение трофики кишечника из-за повышения внутрибрюшного давления.
- Развитие вторичной инфекции.
- Тромбоз сосудов брыжейки. После пластики передней брюшной стенки повышается внутрибрюшное давление и сдавливается нижняя полая вена. Это вызывает отеки конечностей и застой в венах брыжейки. У ребёнка нарастает интоксикация, отмечается вздутие и прекращается выделение мочи. Проводится повторная операция и удаляются некротизированные участки кишечника.
- Развитие сепсиса.
- Некротический энтероколит. Развивается у 17% прооперированных детей по поводу гастрошизиса. Это самое тяжёлое послеоперационное осложнение, признаки которого появляются на седьмые сутки, несмотря на то что восстанавливается пассаж по кишечнику. У ребенка усиливается интоксикация, вздувается живот, а в кале появляется примесь крови. Назначаются антибиотики, проводятся УЗИ и рентгенография кишечника. Если отсутствует перфорация кишечника, то консервативное лечение проводится дальше и меняется антибиотик. Наличие газа и выпота в брюшной полости является показанием к повторной операции.
- Отдаленными последствиями является дисфункция ЖКТ, которая связана с нарушениями моторики желудка и кишечника. Также может развиться патология печени (холестаз и закупорка желчевыводящих путей).
Прогноз
Гастрошизис — коррегируемый порок, поэтому прогноз благоприятный и 90% новорожденных выживают, если сразу после рождения выполнена операция. Роды должны проводиться в перинатальном центре, где есть возможности для экстренной хирургической помощи. Правильно проведенная операция приводит к выздоровлению. Прооперированные дети хорошо развиваются и не отстают от сверстников физически и психически, не имеют ограничений в отношении занятий спортом. Только некоторые дети до 1,5–2 лет могут отставать в физическом и умственном развитии, но это легко поддается коррекции. После операции новорожденные получают антибактериальную терапию, поэтому важно восстановить нормальной микрофлору и функцию кишечника. Дети длительное время получают ферменты и биопрепараты, дозы которых постепенно снижают к 4–6 месяцам.
Неблагоприятным исходом является смерть новорожденного: если оперативное лечение затягивается, риск летального исхода увеличивается. Желательно операцию выполнять в оптимальные сроки в зависимости от тяжести порока и состояния ребенка. До срока 20–22 недель родителям предоставляется возможность принять решение о прерывании беременности.
Список источников
- Караваева С. А., Котин А. Н., Леваднев Ю. В. Гастрошизис и омфалоцеле: Учебное пособие. - СПб.: СЗГМУ им. И.И. Мечникова, 2015. - 45 с.
- Козлов Ю. А., Новожилов К. А., Ковальков А. А., Распутин А. А., Барадиева Г. П., Кузнецова Н .Н. Врожденные дефекты брюшной стенки // Хирургия. Журнал им. Н. И. Пирогова. 2016; 5: 74–81.
- Деменюк Ю.А. Ранняя ультразвуковая диагностика гастрошизиса в 11–12 недель беременности при трансабдоминальном сканировании // Ультразвук. и функционал. диагностика. 2004. № 4. С. 98–101.
- Гусева О. И., Шапова Ю. А., Платонова О. А и соавт. Вопросы пренатального консультирования при гастрошизисе: клинические наблюдения и обзор литературы // Ультразвуковая диагностика в акушерстве, гинекологии и педиатрии. 2000. № 1. С. 30–36.
- Плохих Д. А. Клиническое исследование нового способа хирургического лечения гастрошизиса / Д. А. Плохих, С. М. Гордеев // Сибирский медицинский журнал. – 2006. – № 4, Т. 21. – С. 34–38.





 Альбумин
Альбумин Викасол
Викасол Ципрофлоксацин
Ципрофлоксацин Меронем
Меронем Прозерин
Прозерин Бифидумбактерин
Бифидумбактерин Креон
Креон Фестал
Фестал Церукал
Церукал Арбидол
Арбидол Виферон
Виферон Имунофан
Имунофан
















Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...