Бронхолегочная дисплазия у недоношенных детей
Общие сведения
Бронхолегочная дисплазия — это хроническое заболевание лёгких, которое наблюдается примерно в 80-90% случаев у новорожденных, обычно у глубоко недоношенных детей (весом менее 1 кг) с физиологически и морфологически незрелыми легкими. Бронхолегочная дисплазия развивается при необходимости в кислороде у недоношенных детей, достигших возраста 28 дней после рождения либо после 36 недель спустя после менструации матери. Также им может понадобится кислород при пневмонии либо врождённых пороках сердца.
Проблема считается достаточно серьезной, так как смертность у детей не достигших 1 года достаточно высока – до 30%.
Патогенез
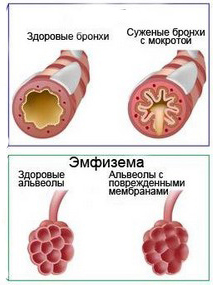
Нарушения при бронхолегочной дисплазии
При бронхолегочной дисплазии в результате избыточной инфузионной терапии нарушается процесс нормального развития архитектоники легких, при этом благодаря деструктивным процессам развивается меньшее число альвеол, но более крупного размера, возможна их репликация. Также возникает дефицит сурфактанта, разрастается рыхлая волокнистая соединительная интерстициальная ткань, что приводит к эмфиземе, гипервоздушности и фиброзу легких лентообразной структуры, бронхообструктивному синдрому и дыхательной недостаточности. В результате токсического ятрогенного действия высоких концентраций кислорода во вдыхаемой смеси возникает повреждение эпителия, развивается трахеобронхомаляция, отёк лёгочной ткани и она пропитывается белком, что снижает растяжимость альвеол и все процессы идут по порочному кругу, усугубляя баротравму.
Патологическим изменениям подвергается и сосудистая система легких в виде меньшего количеств и/или ненормального распределения альвеолярных капилляров. Кроме того, может увеличиваться сопротивление легких и возникать легочная гипертензия.
Этапы развития бронхолегочной дисплазии у недоношенных детей
Процесс родов может сопровождаться достаточно сильными патологическими изменениями состояния новорожденного, которые раньше не представляли никакой угрозы при внутриутробном протекании беременности, в результате развивается респираторный дистресс-синдром, требующий неотложной интенсивной терапии, вызывающей развитие бронхолегочной дисплазии в 4 этапа:
- начинается процесс с выраженного альвеолярного и интерстициального отека гиалиновых мембран, спадения и некрозирования эндотелия бронхиол;
- в дальнейшем происходит распространенное спадение легкого (ателектаз), меняющееся с лентообразными участками эмфиземы, при этом увеличиваются размеры участков некрозов с репарацией эпителиальных тканей бронхиол, в воздухоносных ходах можно обнаружить некротические массы как признак облитерирующего бронхиолита, на рентгенографии выявляется «воздушная бронхограмма» с местами затемнения и очевидными участками интерстициальной эмфиземы;
- на третьем этапе, начинающимся обычно на одиннадцатый или тридцатый день жизни развивается распространяющаяся метаплазия и гиперплазия эпителиальных тканей бронхиол и бронхов, участков эмфиземы, окруженных зонами ателектаза, массивного интерстициального фиброза, отека, утончения базальных мембран, на рентгенографии можно выявить участки воспаления, области спадения альвеол и кисты;
- на втором месяце жизни ребенка бронхолегочная дисплазия может перейти на следующий этап в виде массивного фиброза легких, деструкции альвеол и стенок воздухоносных ходов, метаплазии эпителия, гипертрофии мускулатуры бронхиол, артериол и венул, уменьшения числа легочных артериол и капилляров, на рентгенографии видны проявления массивного фиброза легких, участки уплотнений, отечности и воспаления.
Установлено, что лёгкие у недостаточно доношенных детей чаще подвергаются воспалительным изменениям в связи с продленным жестким режимом искусственной вентиляции лёгких. Поэтому заболевание разделяется на период обострения, ремиссии и осложнения. Для фазы ремиссии важна тяжесть течения и наличие осложнений, начало обострений заболевания регистрируется при ухудшении состояния, влекущего за собой усиление симптомов и бронхиальную обструкцию. Острая клиническая форма вызывает хроническую дыхательную недостаточность, с присоединением острой респираторной инфекции, в большинстве случаев — вирусной респираторно-синцитиальной.
Классификация
Бронхолегочная дисплазия у недоношенных детей бывает:
- легкой формы – дыхание возобновляется в условиях комнатного воздуха на 36 неделе либо на более раннем этапе при выписке;
- среднетяжелой формы — потребность в поступлении кислорода составляет менее 30% на 36 неделе либо при выписке;
- тяжелой формы — потребность в кислороде свыше 30% сохраняется на 36-56 неделе либо при выписке без диагностируемых острых приступов.
Формы бронхолегочной дисплазии по версии Американского торакального общества бывают классической и новой (постсурфактантной), а также кислород-зависимой и кислород-независимой.
Причины
Причинами бронхолегочной дисплазии может быть длительная искусственная вентиляция легочных структур (ИВЛ), при этом важнейшим фактором становится недоношенность и потребность в дыхательном кислороде, имеющим токсическое действие, при интенсивной терапии респираторного дистресс-синдрома (РДС) и пневмонии. Известны случаи когда патология развивалась не в результате ИВЛ а при симптоматически открытом артериальном протоке (СОАП), при пневмонии, диафрагмальной грыже, мекониальной аспирации и апноэ недоношенного.
Бронхолегочная дисплазия обычно вызвана многофакторной этиологией, которая включает слишком длительное время искусственной вентиляции высокой концентрации вдыхаемого кислорода либо инфекциями как при хориоамнионите либо сепсисе, а также с различными степенями недоношенности, врождённым пороком сердца, отёком лёгких и т.д.
Факторы риска бронхолегочной дисплазии
В список дополнительных факторов риска выключены:
- интерстициальная эмфизема легких;
- болезнь гиалиновых мембран;
- выявление высокого давления на вдохе;
- баротравма в условиях ятрогении;
- повторная выявление альвеолярного коллапса при повышенном уровне сопротивления воздухоносных путей;
- повышенный уровень давления в легочных артериях, чаще — у детей мужского пола;
- гиповитаминоз А и Е;
- внутриутробные виды задержки развития, которые вызваны генетическими факторами;
- злоупотребление матери никотином.
Симптомы
Основными проявлениями бронхолегочной дисплазии являются фактические объективные данные о потребности в кислороде. Потребность в высоком давлении и концентрации кислорода обусловлена деструкцией воздухоносных ходов, уменьшением растяжимости легочных тканей из-за фиброза, утратой эластичности волокон и уменьшением числа капилляров и артериол легких.
У детей могут наблюдаться клинические признаки респираторного дистресса в виде цианоза, тахипноэ, западения податливых мест в грудной клетке, шумных с хрипом выдохов, раздувания крыльев носа. Обычно симптоматика включает:
- вздутость и бочковидность грудной клетки у ребенка, увеличение переднезаднего размера и втяжение межреберий во время актов дыхания;
- одышка;
- затруднения при выдохе;
- «свистящее» дыхание;
- пневмоторакс;
- приступы апноэ;
- брадикардия;
- бледность или цианозность кожных покровов.
Анализы и диагностика
Во время общего осмотра могут быть выявлены признаки хронического респираторного дистресса (одышка, дыхательные шумы, ретракция грудной клетки) и дыхательной недостаточности. Для постановки диагноза важно знать уровень подачи кислорода и респираторной способности легких для поддержания состояния организма, использовать критерии Национального института развития человека и детского здоровья, суммирующий срок гестации и срок постнатальной жизни, а также данные рентгенографии. В них можно обнаружить диффузные изменения, интерстициальный отек, скопление экссудативной жидкости, признаки гипервоздушности, мультикистозности или губчатости с чередованием участков эмфиземы, легочного рубцевания в виде уплотнения или спадения (ателектазов) альвеолярных стурктур. Наиболее специфичны рентгенографические проявления в первые месяцы жизни, затем наблюдается регресс клинических симптомов по мере роста ребенка. Кроме того, может происходить отторжение некротических масс и макрофагов альвеолярным эпителием. В аспирате трахеи выявляются нейтрофилы и воспалительные медиаторы.
Основными клиническими критериями является:
- применение искусственной вентиляции легких (ИВЛ) в течение первой неделе жизни ребенка с респираторной терапией, при этом должна наблюдаться постоянная положительная тенденция уровня давления в воздухоносных путях, наблюдающаяся в носовых катетерах;
- использование терапевтических доз кислорода более 21% (FiO2 > 21%) у детей возрастом 4 недели и старше при выявленной кислородозависимости;
- выявление зависимости от кислорода, дыхательной недостаточности или бронхообструктивного синдрома в возрасте 4 недели и старше, которые развиваются в условиях кислородотерапии.
Подозрением на бронхолегочную дисплазию у недоношенного ребенка является потребность в 21% кислороде на протяжении более чем 28 дней и неудачные попытки отменить кислородную терапию, ИВЛ, их комплекс из-за нарастания гипоксемии, гиперкапнии и увеличения потребности в кислороде. Важно отличать патологию от открытого артериального протока и ясельной приобретенной пневмонии.
Лечение
Основными методами лечения является поддерживающая и внутривенная терапия с ограничением жидкости, применением диуретиков, ингаляций бронхолитиков, а также в тяжелых случаях — ингаляционных кортикостероидов.
Доктора
Лекарства
- Хлортиазид – эффективное диуретическое средство. Рекомендуемая доза в начале терапии — 10–20 мг на 1 кг массы тела, принимать нужно перорально внутрь 2 раза в сутки.
- Спиронолактон – диуретический калийсберегающий препарат, который может быть назначен в комплексе с Хлоротиазидом в дозе 1-3 мг на кг массы тела, его следует принимать перорально 1-2 раза за день.
- Фуросемид – известный «петлевой» диуретик. Стандартная доза 1-2 мг/кг для внутривенного или внутримышечного введения, если препарат назначен в таблетках, то новорожденным дают каждые 12-24 ч, а детям постарше каждые 8 ч – по 1-4 мг/кг. Курс обычно краткосрочный – не более 7 дней в связи с риском развития гиперкальциурии и остеопороза.
- Дексаметазон – глюкокортикостероид, обладающий противовоспалительным, противоаллергическим, иммунодепрессивным и антипролиферативным системным действием. Схема перорального приема или внутривенного введения: доза — 0,5 мг/кг/сут, разделенная на два раза на протяжении 7 дней.
- Виферон – рекомбинантный человеческий интерферон альфа-2b с противовирусным, иммуномодулирующим и антипролиферативным действием, применяется у недоношенных детей для профилактики присоединения вирусной инфекции.
- Сальбутамол – бронхолитик, адреномиметик с бронхорасширяющим действием и способностью купировать бронхоспазм. Используется аэрозоль для ингаляций в дозах, определяемых лечащим врачом.
- Беродуал – комбинированное бронхолитическое средство, используемое в форме раствора для ингаляций в дозах, подобранных индивидуально.
- Паливизумаб — гуманизированные моноклональные антитела IgG1, препарат используется для предотвращения респираторно-синциитального вируса по показаниям. Схема лечения: 5 разовых доз по 15 мг/кг с перерывами в 1 мес.
Процедуры и операции
Чаще всего младенцев постепенно, на протяжении 2-4 месяцев переводят с механической вентиляции к положительному непрерывному давлению в воздухоносных путях, причем расход кислорода должен быть низкий. При этом важно знать уровень оксигенации крови и предупредить риск респираторного ацидоза – важно чтобы значения рН сохранялись на уровне более 7,25.
Чтобы улучшить дренажную функцию бронхов рекомендовано проводить регулярные сеансы вибрационного и перкуссионного массажа грудной клетки.
Профилактика
- применение фармакологических препаратов для ускорения созревания легких, к примеру, при помощи кортикостероидной терапии;
- использование препаратов экзогенного сурфактанта;
- подбор наиболее оптимального уровня респираторной помощи;
- поддержание нормального уровня водного баланса и полное энергетическое обеспечение, в том числе дотация такими микроэлементами как цинк, медь, марганец и т.д.;
- восполнение дефицита антиоксидантной защиты.
Бронхолегочная дисплазия у недоношенных детей: первые признаки
Вызвать подозрение и тревогу у родителей могут различные характерные для бронхолегочной дисплазии симптомы. У недоношенных детей обычно отмечается частое срыгивание, рвота, аспирация пищевых масс, недостаточный уровень прибавления в массе и отставание в росте. Если на первом году жизни было несколько повторных приступов бронхообструктивного синдрома, выявлена анемия или рахит, то следует незамедлительно обратиться к педиатру и квалифицированному пульмонологу.
Диета при бронхолегочной дисплазии

Молочная диета
- Эффективность: от 3 до 4 кг за 3 дня
- Сроки: от 3 до 14 дней
- Стоимость продуктов: от 100 до 150 руб. за 3 дня
Дети с бронхолегочной дисплазией нуждаются в обогащенном питании, ограничении жидкости (не более 120–140 мл на 1 веса тела в сутки) и нутритивной поддержке. Обычно рацион составляют с расчетом калорийности — в среднем 150 калорий на 1 кг веса в день, при этом на белок приходится не менее 3,5–4 г на 1 кг веса тела, который может быть введен даже парентерально.
Особого режима питания придерживаются ради восполнения сил организма в условиях повышенной работы дыхания и необходимости помочь восстановительным процессам и росту легких. При кормлении отдают предпочтение материнскому или донорскому женскому молоку, дают смесь для недоношенных младенцев, в особенности если не отмечается нормальный набор веса, даже если ребенок получает достаточно питания стандартными детскими смесями.
Осложнения и последствия бронхолегочной дисплазии у недоношенных детей
Бронхолегочная дисплазия и длительное ИВЛ может иметь значительные негативные последствия для будущего здоровья недоношенных детей. У них чаще, чем у здоровых детей выявляются нарушения роста, сердечно-сосудистые (правожелудочковая застойная недостаточность, легочное сердце, кардиомегалия) и неврологические патологии. В первые годы жизни максимальная угроза развития астмы или инфекционных процессов нижних дыхательных путей, например, пневмонии либо бронхиолита. В случае дыхательной недостаточности или инфекции дети с бронхолегочной дисплазией требуют незамедлительной госпитализации.
Прогноз
Очень высока вероятность инвалидности.
Список источников
- Под ред. Исакова Ю.Ф., Володина Н.Н., Гераськина А.В. Неонатальная хирургия. М.: Династия, 2011. –С. 4-11.
- Таточенко В.К. Вакцинация недоношенных и маловесных детей. Педиатрическая фармакология, 2013 –С. 6.





 Гидрохлортиазид
Гидрохлортиазид Спиронолактон
Спиронолактон Фуросемид
Фуросемид Дексаметазон
Дексаметазон Виферон
Виферон Сальбутамол
Сальбутамол Беродуал
Беродуал
















Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...