Рак кожи
Общие сведения
Онкологические заболевания кожи составляют многочисленную группу. В последние годы заболеваемость этой патологией увеличивается. Причиной этого является сложное строение кожи и воздействие неблагоприятных внешних факторов на открытые ее участки. Основным фактором, способствующим развитию данной патологии, является инсоляция. Также роль играет нарушение эмбриональной закладки, которое ведет к нерегулируемой пролиферации клеток и развитию «невусов», лежащих в основе опухоли.
Злокачественные новообразования, к которым относятся: базальноклеточный рак, меланома и плоскоклеточный рак, являются наиболее распространенными онкозаболеваниями и стоят на одной позиции с раком желудка, молочной железы и легких. Наиболее часто отмечается базальноклеточный рак, реже — меланома и плоскоклеточный рак.
Базальноклеточные карциномы встречаются в 4-5 раз чаще. В 80% всех случаев базальноклеточный и плоскоклеточный рак кожи локализуется в области головы и шеи. Они редко метастазируют, но могут вызывать локальную деструкцию, охватывая большие участки хрящей, мягких тканей и костей. В снижении заболеваемости играют роль более совершенные методы диагностики, своевременное выявление и лечение. Мы рассмотрим некоторые виды рака кожи, их ранние проявления и тактику лечения.
Патогенез
Базальноклеточная карцинома развивается из стволовых клеток межфолликулярного эпидермиса или фолликула. Патогенез базальноклеточной карциномы связан с воздействием УФ облучения и имеет значение суммарная полученная доза в течение жизни. Ультрафиолетовое облучение вызывает повреждение генома, что приводит к активации онкогенов. Происходит нарушение хелперно-супрессорного соотношения — иммунорегуляторный индекс CD4/CD8 изменяется за счет снижения CD8 лимфоцитов, которые являются иммуносупрессорами.
Возникают ультрафиолет-индуцированные мутации в гене-супрессоре р53 и в онкогенах eg, ras и fos. В большинстве случаев из-за мутаций происходит активация клеточного сигнального пути Hh (Hedgehog) и это имеет ключевую роль в патогенезе. При этом внутри клетки высвобождается протеин Smoothened, он активирует другие протеины, которые индуцируют транскрипцию генов-мишеней Hh (они принимают участие в делении и росте клеток).
Классификация
Поскольку кожные покровы доступны для проведения морфологического анализа во всех классификациях присутствует гистологическая характеристика. Общим принципом в классификациях является деление на следующие виды новообразований на коже:
- Доброкачественные новообразования кожи.
- Злокачественные образования.
Доброкачественные включают пигментный невус, дерматофиброму, себорейную бородавку, кератоакантому, папилломы. Эти новообразования имеют медленный рост, клеточные элементы и сохраняются в пределах опухоли и не прорастают в другие ткани.
Метастазирование отсутствует. Однако, под влиянием неблагоприятных факторов они (в частности, невус) иногда трансформируются в злокачественные опухоли. Наиболее расположены к трансформации невусы, которые расположены на ладонях, половых органах или подошвах.
Злокачественные опухоли кожи включают:
- Плоскоклеточный рак (болезнь Боуэна, агрессивный плоскоклеточный рак).
- Базальноклеточный рак (несколько форм).
- Меланома.
Первые две разновидности (базальноклеточный и плоскоклеточный) относят к немеланомному раку кожи. Классификация 2010 г немеланомного рака кожи учитывает размеры, наличие прорастания в соседние ткани и присутствие метастазов (регионарных и отдаленных).
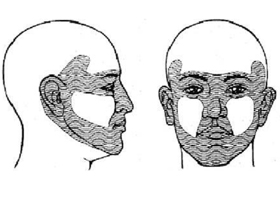 Локализация — это один из факторов, которые влияют на рецидивирование и метастазирование. Так, опухоль на лице, области головы и шеи, будь то базилиома или плоскоклеточная карцинома, рецидивирует чаще, чем при локализации на конечностях и туловище. Была предложена концепция рассматривать рак кожи на лице в виде «лицевой маски» — это участки высокого риска, где чаще развивается онкологический процесс. Зоны высокого риска, особенно у пожилых, соответствуют «лицевой маске».
Локализация — это один из факторов, которые влияют на рецидивирование и метастазирование. Так, опухоль на лице, области головы и шеи, будь то базилиома или плоскоклеточная карцинома, рецидивирует чаще, чем при локализации на конечностях и туловище. Была предложена концепция рассматривать рак кожи на лице в виде «лицевой маски» — это участки высокого риска, где чаще развивается онкологический процесс. Зоны высокого риска, особенно у пожилых, соответствуют «лицевой маске».
Опасность рецидива очень велика, если опухоль расположена в центре лица, на веках, бровях, ухе или около глазной области. Повышенный риск метастазирования отмечается также у плоскоклеточного рака гениталий и слизистых.
Плоскоклеточный рак кожи
Плоскоклеточная карцинома возникает из плоских клеток кожи (кератиноцитов) и способна вырабатывать кератин. Плоские клетки — это основные клетки наружного слоя кожи — эпидермиса и представляют собой тонкие плоские как рыбные чешуйки образования.
Распространенность этого вида рака кожи сопоставима с распространенностью рака молочной железы и легкого. Гистологически различают плоскоклеточный ороговевающий рак и плоскоклеточный неороговевающий рак. При обеих формах новообразование состоит из беспорядочных комплексов атипичных клеток с ростом в глубжележащие слои кожи и подкожную клетчатку.
Ороговевающий плоскоклеточный рак (как высокодифференцированный, так и низкодифференцированный) растет медленно, имеет более доброкачественное течение и постепенно распространяется в глубину тканей. При высокодифференцированном кератинизация выражена, пальпаторно эта форма рака плотная и почти всегда присутствуют признаки ороговения в толще опухоли и на поверхности. Высокодифференцированный плоскоклеточный рак кожи лучше поддается лечению, чем низкодиференцированный.
Неороговевающий рак — это более злокачественная форма, с быстрым разрастанием в глубину кожи. Признаки кератинизации отсутствуют и резко выражен атипизм. При этой форме пласты эпителиальных клеток как гнезда отшнуровываются от эпидермиса и не наблюдается ороговения. В современной классификации существует только две группы рака:
- высоко или умеренно дифференцированный (он же средне дифференцированный);
- слабо дифференцированный.
Плоскоклеточный рак может развиться на неизмененной коже, но все же чаще развивается на фоне патологических состояний: рубцы после ожогов, очагово-рубцовые атрофии, предраковые заболевания (актинический кератоз), веснушки, травмы, лучевые повреждения, телеангиэктазии, болезнь Боуэна, остроконечные кондиломы, туберкулезная волчанка, крауроз, скрофулодерма, пигментная ксеродерма, хронические язвы голени, псориаз, профессиональные заболевания кожи.
В последние годы актинический кератоз рассматривается как начальная стадия. Первоначально актинический кератоз развивается на коже, поврежденной УФ. За 10 лет он у каждого 5-го трансформируется в плоскоклеточный рак. Невозможно предсказать, какой из очагов в последующем прогрессирует в рак, поэтому рекомендуется лечить все очаги.
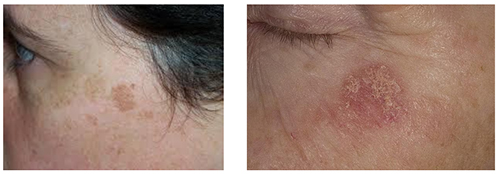
Пигментная и лихеноидная формы актинического кератоза
Лечение актинического кератоза является активной профилактикой рака. Используется криотерапия, криодеструкция, кюретаж, лазерное удаление, а также хирургическое лечение. Возможно местное лечение кремом Алдара (действующее вещество имиквимод), которое пациент выполняет самостоятельно. Признаки возможного перехода актинического кератоза: покраснение, уплотнение, размер больше 1 см, агрессивный рост, кровотечение и наличие язвы.
Болезнь Боуэна
Рассматривается как плоскоклеточный рак на месте (in situ), то есть формируется на поверхности кожи и не распространяется вглубь. Однако при отсутствии лечения прогрессирует в инвазивную форму, которая имеет метастатический потенциал. Данное заболевание проявляется бессимптомным, отграниченным красным шелушащимся пятном или округлой бляшкой, которая расширяется к периферии. Также могут быть бородавчатая, узловатая, эрозированная и пигментированная формы. Образования одиночные и множественные и располагаются в любой области на кожи и слизистых. Центр очага может западать и иметь невыраженную бородавчатость.
Частая локализация — кожа ягодиц, туловища, рук и ног, полость рта и редко встречается на подошвах, ладонях и шейке матки. Увеличение лимфоузлов не наблюдается или встречается редко. Изъязвление является признаком инвазивного роста, что встречается у 8% больны с болезнью Бовена, которые не лечились. Инвазивная опухоль уже обладает метастатическим потенциалом. Болезнь Боуэна у мужчин характеризуется поражением кожи препуциального мешка и относится к поверхностному раку, исходящему из плоского эпителия.
Базальноклеточный рак кожи
Это злокачественная опухоль из базальных клеток эпидермиса или волосяных фолликулов. В общей структуре онкопатологии кожи базальноклеточный рак занимает первое место. Поражает пожилых людей и медленно развивается. Для опухоли характерен инвазивный рост и разрушение близлежащих тканей. Способности к разрушению окружающих тканей базальноклеточный рак представляет серьезную опасность при локализации вокруг глаз, в носогубных складках, в области наружного слухового прохода и в задней борозде ушной раковины. В 80% случаев опухоль развивается на открытых участках, и большая часть приходится на область лица, шеи и волосистой части головы. Частота периокулярной локализации составляет 11%. Отмечаются случаи перехода себорейного кератоза в эту форму рака. Несмотря на благоприятное течение и своевременное лечение, частота рецидивов колеблется от 2 до 30%.
На рецидивирование влияет форма опухоли. Базалиома микроузловая, десмопластическая, инфильтративная и склеродермоподобная отличается агрессивным ростом и чаще рецидивирует, нежели узловой и поверхностный базальноклеточный рак. Если базалиома имеет плоскоклеточный компонент, то склонность к метастазированию будет выше (метастазирование более похоже на метастазирование плоскоклеточного рака). Расположение опухоли и размер также являются факторами риска рецидивирования. Базалиомы, расположенные в области головы (область «маски лица»), рецидивируют чаще. Рецидивы более частые, если опухоль расположена в зоне высокого риска и имеет размер более 6 мм.
Метатипический рак (метатипическая базалиома) — это вариант, который занимает промежуточное положение и совмещает признаки базальноклеточного и плоскоклеточного рака. Чаще его относят к базальноклеточному раку и рассматривают как язвенно-нодулярную форму. Этот смешанный тип может быть вариантом, когда плоскоклеточный рак развивается вторично на фоне базалиомы, поскольку оба вида локализуются на одинаковых зонах. По клинике он не отличается от язвенных форм базалиом, но имеет агрессивное течение и склонность к метастазированию из-за наличия плоскоклеточной дифференцировки. Данная разновидность характеризуется инфильтративным ростом. При распространении опухоль разрушает подлежащие ткани, болезненна и кровоточит. Чаще встречается у женщин в возрасте после 70 лет.
Меланома
Меланома — это разновидность рака кожи с вариабельным течением. Чаще всего развивается из пигментных невусов (приобретенных и врожденных) или меланоза Дюбрейля. Нужно учесть, что пигментные невусы бывают у 90% людей.
Меланома является одной из наиболее злокачественных опухолей с быстрым метастазированием, которое происходит лимфогенным и гематогенным путями. При этом заболевании в большей степени развиваются отдаленные метастазы во внутренних органах и различных тканях. Определение толщины опухоли, степени ее инвазии и поражения лимфоузлов — это ключевые моменты прогноза болезни и необходимости дополнительного профилактического лечения. На локализованных стадиях диагностируется только у 67% больных, а выявление на поздних стадиях (при наличии метастазов) связано с высокими показателями смертности. До 30% этих опухолей возникают в области шеи и головы. Меланомы этой локализации отличаются худшим течением и худшим прогнозом. В тоже время локальная форма не имеет однозначно плохой прогноз. Если хирургическое лечение предпринято на ранних стадиях у 80-90% больных отмечается стойкое излечение.
Одним из пусковых механизмов развития опухоли считается увеличение времени воздействия ультрафиолетового излучения на кожу, которая генетически к этому не подготовлена. Имеет значение фототип кожи (I-II фенотипы со светлой кожей, рыжими волосами, голубыми глазами имеют склонность к солнечным ожогам), наличие меланоцитарных невусов, присутствие веснушек, эпизоды тяжелых солнечных ожогов и семейные случаи меланомы у родственников.
По гистологической классификации выделяется 4 типа меланомы:
- Поверхностно распространяющаяся. Она имеет благоприятный прогноз, поскольку имеет две фазы развития. В фазе радиального роста, которая продолжается до 10 лет, наблюдается низкий потенциал метастазирования. За это время больной обычно обращается к врачу и лечится. Фаза вертикального роста характеризуется прорастанием в подкожно-жировой слой в течение нескольких месяцев, а также имеется высокий риск возникновения метастазов.
- Узловая меланома. Проходит только одну фазу вертикального роста, поэтому отмечается быстрая инвазия опухоли в глубокие слои кожи. У этой формы значительно худший прогноз.
- Тип злокачественного лентиго. В развитии имеется две фазы, и радиальный рост может длиться до 20 лет. Однако, фаза радиального роста проходит в две стадии. В первой отсутствует инвазивный рост и считается облигатным предраком. Во второй стадии начинается инвазивный рост и переход в злокачественную меланому. Степень прорастания в ткани меньше, чем при поверхностно распространяющемся типе. В фазе вертикального роста продолжается местный рост в глубину кожи. Эта фаза развивается в течение нескольких лет, поэтому риск развития метастазов низкий. Прогноз более благоприятный, если сравнивать с поверхностно распространяющимся типом.
- Акрально-лентигинозная форма. Локализуется преимущественно на ладонях, подошвах и в ногтевом ложе. Схожа по морфологии с поверхностно распространяющейся меланомой и имеет такие же фазы роста (горизонтальный и вертикальный). Однако, этот тип отличается агрессивным течением, чаще метастазирует и по времени это происходит раньше. Акрально-лентигинозная меланома чаще всего диагностируется поздно — во время инвазивного роста.
Меланома встречается в любом возрасте, но пик заболеваемости — в возрасте старше 75 лет. В этом возрасте рост меланоформного новообразования или появление нового должны вызывать настороженность врача. Генные мутации, увеличивающие риск развития меланомы, могут передаваться из поколения в поколение (при меланоме это явление встречается очень редко).
Вероятность наследственной генетической мутации имеет место при наличии у кого либо из родственников нескольких очагов меланомы, одновременного наличия у кого либо из родственников меланомы и рака поджелудочной железы, наличия меланомы у нескольких членов семьи по одной линии либо при выявлении у самого пациента нескольких очагов меланомы. Фото и описание новообразований на коже будут даны ниже.
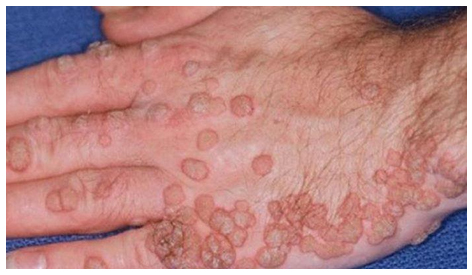
Также стоит указать некоторые заболевания, которые так или иначе связаны с кожей. Бородавчатая эпидермодисплазия (синоним эпидермодисплазия верруциформная) — очень редкая наследственная болезнь, проявляющаяся бородавчатыми образованиями, которые могут располагаться повсеместно (лицо, голени, предплечья), но чаще всего на ногах и руках. При расположении на тыле кисти напоминают плоские бородавки. Высыпания вызываются вирусами папилломы человека. Опасность состоит в том, что образования склонны к трансформации (особенно 5,8 и 14 тип вируса) в плоскоклеточную карциному, базалиому и болезнь Боуэна. Это происходит в 50% случаев.
Бородавчатые высыпания обычно множественные (25 штук и больше). Они имеют размеры 3-5 мм, незначительно возвышаются над кожей, телесного или красно-бурого цвета, склонные к группировке. Они имеют дольчатую или гладкую поверхность и сливаются в бородавчатые бляшки.
Саркома — опухоль, которая развивается из мягких тканей, к которым относятся мышцы, соединительная ткань, связки, жировая ткань, сухожилия, кровеносные сосуды. Отличие сарком от рака в том, что рак изначально происходит из эпителиальных клеток различных органов, в том числе и кожи, а саркомы из различных мягких тканей. Если рассматривать опухоли мягких тканей, то большинство из них — это саркомы. Наиболее часто они развиваются на нижних конечностях.
Выражение саркома кожи не правильное, поскольку опухоль не происходит из клеток дермы. Однако, при росте ее в глубоких слоях мышц или жировой ткани так или иначе на поздних стадиях вовлекается кожа.
Внешне саркома определяется как безболезненный узел, расположенный в глубине мягких тканей, и имеет более быстрый и прогрессивный рост, чем рак. Высокозлокачественные саркомы имеют склонностью к отдаленному метастазированию. Низкозлокачественные реже метастазируют, но часто дают местные рецидивы. Лечение высокодифференцированной саркомы хирургическое. При высокозлокачественной — хирургическое удаление, после чего назначают лучевую терапию и химиотерапию с целью предупреждения/лечения отдаленных метастазов.
Саркома Капоши (или ангиосаркома Капоши) — опухолевое заболевание сосудистого генеза, при котором преимущественно поражается кожа, лимфоузлы и внутренние органы. Ее тоже нельзя отнести к саркоме кожи, но сосуды кожи поражаются больше всего — это новообразование с поражением эндотелия сосудов. Развивается заболевание при иммунодефиците, связанном с приемом иммуносупрессоров, и у ВИЧ-инфицированных лиц. В качестве фактора, провоцирующего развитие заболевания, рассматривается вирус герпеса человека (8 тип). Наиболее часто встречается кожная форма саркомы Капоши. На коже появляются узелки, пятна или опухолевидные образования в виде бляшек, имеющих разные размеры и форму с разрастаниями в виде папиллом.
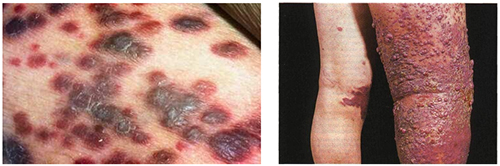
Больных беспокоит боль и жжение, боль усиливается, опухолевые поражения изъязвляются. Боли носят постоянный характер и усиливаются ночью. Могут поражаться участки любой части тела, включая веки, ушные раковины, туловище и рот. Однако, наиболее часто поражаются ноги. При выраженных поражениях нарушается функция суставов из-за отека тканей, окружающих сустав.
Причины
Среди причин и предрасполагающих факторов злокачественных заболеваний кожи выделяют:
- Генетическая предрасположенность. Предрасположенность к раку кожи обусловливают генетические синдромы: альбинизм, синдром Горлина-Гольца и пигментная ксеродерма.
- Генные мутации. Они вызывают меланому, а мутация гена 9-й хромосомы приводит к появлению базальноклеточного рака. Точечные мутации гена р53 вызывают в 40-55% случаев базалиомы. Причиной мутаций является ультрафиолетовое облучение, которое вызывает несколько типов повреждений генов.
- Ультрафиолетовое облучение. Оно является канцерогенным фактором окружающей среды (провоцирует фотоканцерогенез). Большинство опухолей развивается на участках, подвергающихся солнечному облучению — это преимущественно голова и шея. Солнечное облучение также способствует старению кожи, оказывая отрицательное воздействие на эластиновые волокна. На коже появляются «сенильные» пятна, солнечный эластоз лица и шеи. При одинаковой длительности облучения изменения появляются прежде всего у лиц со светлым фототипом. Кумулятивная доза облучения прямо связана с развитием плоскоклеточного рака. Светлокожие лица, которые подвергаются чрезмерной инсоляции, стоят в группе наибольшего риска рака кожи. Получение ожогов с пузырями до 20 лет на 80% увеличивает риск меланомы.
- Радиоактивное облучение, которое особенно в молодом возрасте, ассоциируется с риском немеланомных видов рака.
- Наличие в организме вируса папилломы человека.
- Иммуносупрессия (трансплантация органов, использование фотосенсибилизирующего средства Псорален, гематологические злокачественные новообразования, инфицирование ВИЧ) увеличивает частоту плоскоклеточного рака и базалиомы. Иммуносупрессия — основной прогностический фактор рецидивирования и метастазирования.
- Использование искусственных источников света.
- Вредные профессиональные влияния (химические агенты).
- Патология кожи: хронические дерматиты, хронические дистрофические процессы в коже, рубцы от ожогов, долго незаживающие язвы.
- Курение. Установлена связь между курением и возникновением плоскоклеточного рака. Риск возрастает с продолжительностью курения и увеличением количества сигарет. Авторы считают, что совместное воздействие солнечного облучения и курения вызывает достоверный риск развития рака губы. У курильщиков большая вероятность обнаружения метастазов при меланоме, чем у некурящих. Также у этих лиц чаще развиваются метастазы в первые 2 года после обнаружения меланомы.
Отдельно стоит назвать факторы, способствующие рецидивированию и метастазированию:
- Быстрый рост опухоли.
- Появление хронического воспаления в области образования.
- Периневральное вовлечение и появление неврологической симптоматики. Периневральное вовлечение существенно повышает риска рецидивирования немеланомных раков и риск метастазирования плоскоклеточного. Вовлечение нервной ткани чаще встречается при плоскоклеточном раке. Вовлечение малых нервов не связано с плохим исходом.
- Аденоплоскоклеточный и акантолитический подтипы плоскоклеточного рака.
- Предшествующая лучевая терапия, которая проводилась по разным причинам.
- Глубина поражения — чем больше глубина инвазии, тем больший риск.
Симптомы рака кожи
Различные виды рака кожи имеют отличительные особенности. Нужно учитывать, что меланома в 2 раза чаще возникает у лиц с I фототипом. Риск базальноклеточного рака выше у лиц с I–II фототипом.
Как начинается меланома?
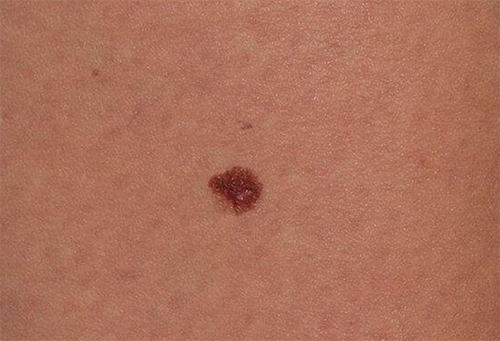
Чаще заболевают молодые женщины до 40 лет, а после 40 лет заболеваемость выше у мужчин. Меланома возникает на неизмененной коже или развивается из присутствующей родинки. Развивается в любом месте, где есть меланоциты (в том числе глаз и пищеварительный тракт). Первыми признаками, на которые обращает внимание пациент, являются необычные изменения на коже: появление новой родинки, темного пятна на коже, потемнение, покраснение уже существующей родинки или она стала зудеть, доставлять дискомфорт, болеть или кровоточить.
Начальная стадия меланомы
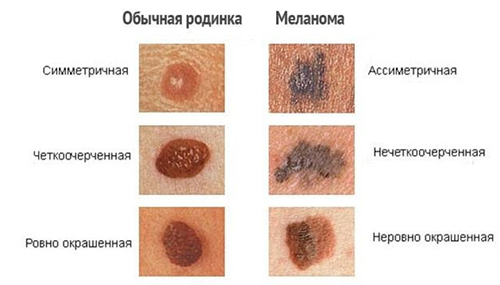
Определить меланому поможет ряд признаков:
- Асимметричная форма образования, в то время как простые родинки симметричны.
- Нечеткие границы. У обычных родинок есть четкая граница со здоровой кожей.
- Изменение окраски. Доброкачественные невусы однотонные, светло-коричневые. Под подозрением находятся родинки черного цвета.
- Диаметр невуса более 6 мм.
- Внезапное увеличение родинки (спонтанный рост).
Если выявляется хотя бы один из признаков, есть повод для посещения врача.
Начальная стадия меланомы
Признаки базалиомы
Если рассматривать базалиому, то проявляется онкология кожи очагом в виде бляшки, которая имеет овальные, округлые очертания или неправильную форму. Поверхность ее плоская, может иметь кайму из плотных узелков, которые сливаются и образуют приподнятый край над кожей, имеется незначительное западение в центре. Со временем центр покрывается сухими чешуйками, при удалении которых появляется кровоточащая поверхность.
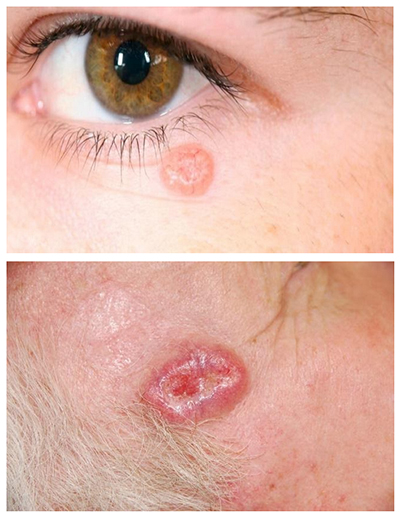 Когда опухоль увеличивается, становится болезненной, приобретает темно-розовый цвет, а в центре появляется изъязвление, распознать ее не составляет труда. Клинические признаки образования могут быть разнообразными, в связи с эти выделяют формы: поверхностную, пигментную, язвенную, опухолевую и склеродермоподобную. Иногда бывает трудно четко обозначить опухоль по этим формам, поскольку встречаются смешанные: узелково-язвенная, пигментно-узловая, поверхностно-узловая.
Когда опухоль увеличивается, становится болезненной, приобретает темно-розовый цвет, а в центре появляется изъязвление, распознать ее не составляет труда. Клинические признаки образования могут быть разнообразными, в связи с эти выделяют формы: поверхностную, пигментную, язвенную, опухолевую и склеродермоподобную. Иногда бывает трудно четко обозначить опухоль по этим формам, поскольку встречаются смешанные: узелково-язвенная, пигментно-узловая, поверхностно-узловая.
Опухоль локализуется преимущественно в области лица (периорбитальная область) и шеи, однако не нужно исключать и другие локализации, например на ногах. При локализации на ногах опухоль путают с трофическими язвами и назначают безуспешное лечение.
Плоскоклеточный рак: как выглядит начальная стадия рака кожи
Опухоль чаще всего одиночная и в 70% случаев располагается на лице — спинка носа, ухо, висок, периорбитальная область, кожа лба. В 10% случает рак локализуется на коже рук (тыльная сторона кисти), ног и туловища. Встречается также на наружных половых органах. Начальная стадия плоскоклеточного рака кожи проявляется образованием в виде розово-красной папулы или бляшки с неровными краями.
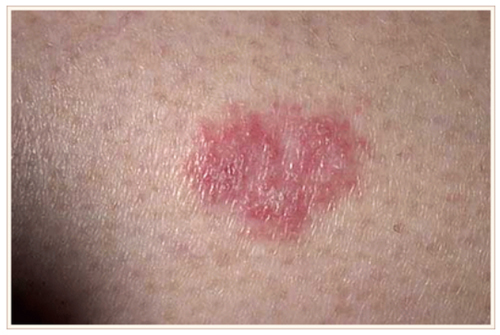 Внешний вид плоскоклеточного рака на ранних сроках характеризуется также чешуйками и утолщениями на поверхности бляшки. Первые признаки рака кожи в виде пятна или бляшки изменяются по мере роста опухоли, она становится плотной и превращается в узловую или гиперкератозную форму. Поверхность опухоли в таком случае напоминает бородавку, а потом она изъязвляется и прорастает в глубину ткани. В редких случаях опухоль имеет вид глубоких поражений и распространяется на глазницу или прилегающую кость.
Внешний вид плоскоклеточного рака на ранних сроках характеризуется также чешуйками и утолщениями на поверхности бляшки. Первые признаки рака кожи в виде пятна или бляшки изменяются по мере роста опухоли, она становится плотной и превращается в узловую или гиперкератозную форму. Поверхность опухоли в таком случае напоминает бородавку, а потом она изъязвляется и прорастает в глубину ткани. В редких случаях опухоль имеет вид глубоких поражений и распространяется на глазницу или прилегающую кость.
На поздней стадии она приводит к обезображиванию и появляются локальные осложнения (кровотечение, инфекция), а также метастазирование в лимфоузлы, и отдаленные ткани, что становится опасным для жизни. У женщин симптомы рака кожи не отличаются от таковых у мужчин. Однако стоит отметить, что у женщин возможен плоскоклеточный рак вульвы, которая включает половые губы, клитор и влагалище. Частая локализация его по краю малых половых губ и для развития первых заметных симптомов необходимо несколько лет.
Как проявляется болезнь Боуэна
При данном заболевании возможны различные поражения кожи: пятна, эрозии, папулы. Образования единичные или множественные. Они имеют красно-коричневый цвет, незначительно уплотнены и покрыты струпьями. Образования напоминают бляшку как при псориазе, дерматофитии или дерматите, достигают нескольких сантиметров.
Локализоваться могут на любых участках слизистых и кожи, но чаще встречается на открытых участках кожи. Клинически — это бессимптомные пятна или бляшки, которые медленно растут, имеют четкие границы, шелушащиеся и покрыты корками. Местами поверхность трескается и изъязвляется. Редко встречаются пигментированные пятна большей частью на половых органах и ногтях, имитирующие меланому. Если рассматривать локализацию на слизистых, то ороговения наблюдаются на дужках и корне языка, щеках, мягком нёбе и языке. Болезнью Боуэна поражаются светлокожие лица и очень редко она бывает у лиц с темной кожей. Развивается в зрелом возрасте (после 60 лет).
Метастатическое поражение кожи
Это не до конца изученная патология. Метастазы в кожу, которые дают опухоли различных локализаций, встречаются в 2-10% случаев. У женщин в 69% случаев метастазы в кожу дают рак молочной железы, затем следуют опухоли толстой кишки, а меланома дает метастазы в кожу в 5%. У мужчин превалирует в этом плане рак легкого, затем опухоли толстой кишки, меланома, рак языка и рак почки. Иногда при «немой» опухоли метастазы становятся первым ее проявлением. Это встречается при меланоме, раке молочной железы и слизистой рта. Возникновение кожных метастазов практически всегда связано с плохим прогнозом, так как продолжительность жизни после их появления составляет 3 месяца.
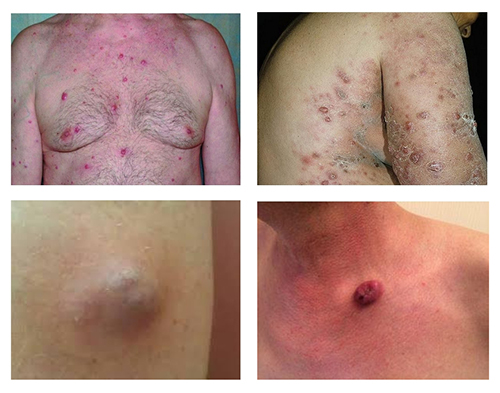 Как выглядят метастазы на коже? Большинство из них не имеют какой-либо характерной клинической картины. Они могут проявляться в виде одиночных твердых узлов и бляшек, они болезненны, воспалены, отечны, имеют горячую поверхность. Часто их ошибочно принимают за фиброзные опухоли, сосудистые (гемангиома, саркома Капоши) или кисты. Выделяют следующие формы метастазов: узелковая, сателлитная, рожеподобная, узловая, экземоподобная, тромбофлебическая, телеангиэктатическая.
Как выглядят метастазы на коже? Большинство из них не имеют какой-либо характерной клинической картины. Они могут проявляться в виде одиночных твердых узлов и бляшек, они болезненны, воспалены, отечны, имеют горячую поверхность. Часто их ошибочно принимают за фиброзные опухоли, сосудистые (гемангиома, саркома Капоши) или кисты. Выделяют следующие формы метастазов: узелковая, сателлитная, рожеподобная, узловая, экземоподобная, тромбофлебическая, телеангиэктатическая.
Наиболее часто встречаются сателлитная, узловая, узелковая, а также их сочетание, реже — тромбофлебическая и телеангиэктатическая. Метастазы имеют хороший ответ на противоопухолевое лечение. Наилучший прогноз имеют метастазы при раке молочной железы, а наихудший — раке легкого и меланоме. При кожных метастазах РМЖ смерть может наступить через 2 года, рака легкого через 3 месяца, а при меланоме через 9-10 месяцев.
Анализы и диагностика
- Дерматоскопия является основным методом при меланоме. Это исследование при создании масляной среды между новообразованием и дерматоскопом.
- Кроме дерматоскопии для наблюдения за новообразованиями используют фото- и видеодерматоскопию. Эти методы входят в стандарт диагностики во всех странах мира, поскольку помогают оценить изменения новообразований в динамике, которые происходят за несколько месяцев или лет.
- Цитологическое и гистологическое исследования позволяют поставить точный диагноз, поэтому исследование образований всегда сопровождается их биопсией. Если есть глубокое поражение, биопсия включает глубокий слой дермы, тем более что часто патология обнаруживается в более глубоких слоях опухоли, а поверхностная биопсия не дает результата.
- При наличии увеличенных регионарных лимфоузлов прибегают к тонкоигольной аспирации с последующим исследованием материала.
- УЗИ, томография и рентгенография относятся к дополнительным исследованиям и их проводят для исключения метастазов во внутренних органах и лимфоузлах.
Лечение рака кожи
Рак кожи лечится или нет? Безусловно, лечится, но исход зависит от вида и стадии, на которой он выявлен. Локализованные формы немеланомных раков лечатся хирургическим путем. Лечение предусматривает те только удаление опухолевого образования, но и, если нужно, локальное лучевое воздействие, на группы лимфоузлов и отдаленные метастазы.
При разных видах образований применяются различные подходы, которые усовершенствуются из года в год. Так, удаление новообразований кожи при плоскоклеточном раке делают не только с захватом здоровой ткани, но и иссекают гиподерму до глубокой фасции, поскольку важна глубина удаления новообразований. Гиподерма имеет сложное строение — в ней высокая плотность сосудов, а это обуславливает риск лимфогенного и венозного метастазирования. «Стартовой площадкой» для метастазов при плоскоклеточном раке являются и более поверхностные образования: связки кожи и сосудисто-лимфатические комплексы. Все они подлежат радикальному удалению. В случае плоскоклеточного рака больным обязательно обследуются лимфатические узлы и предпринимаются меры при их вовлечении в патологический процесс.
При болезни Боуэна измененный опухолью эпидермис разрушают диатермокоагуляцией замораживанием и прижиганием. Для повышения эффективности можно местно применять 5-фторурацил в виде мази — Эфудикс. Если образование не обширное, лучше произвести иссечение. При заболевании встречаются рецидивы, если при лечении не затронуты нижележащие структуры.
При базальноклеточном раке учитывается максимальное сохранение функций, косметический эффект и предпочтения пациента. При опухоли высокого риска применяется стандартное иссечение или лучевая терапия, если пациент отказывается от хирургического лечения. Лечится ли базалиома медикаментозно? Если хирургическое и лучевое лечение противопоказаны, больным при высоком риске рецидива назначается медикаментозное лечение препаратами висмодегиб (Эриведж) и сонидегиб (Одомзо). При низком риске применяются препараты фторурацила (Фторурацил-Ленс, Фторурацил-Тева, Фивофлу) и наружно препараты имиквимода в виде крема (Алдара, Зиклара).
Системная химиотерапия в лечении рака кожи
Висмодегиб (Эриведж) — представитель ингибиторов сигнального пути — назначается больным при распространенной базалиоме поздних стадий, которые уже прошли хирургическое и лучевое лечение. Назначение его рекомендуется при метастазировании. Препарат дает объективное улучшение у больных с метастатической формой — продолжительность жизни таких больных увеличивается и составляет от 14 до 20 месяцев. Могут быть побочные эффекты: мышечные спазмы, выпадение волос, потеря вкуса, снижение веса. Однако, распространенные формы встречаются редко, поэтому использование химиотерапии ограничено. Вариантом лечения является химиотерапия цисплатином (Кемоплант, Цисплатин-Тева) или карбоплатином (Карботера, Карбоплатин-Лэнс, Карбоплатин-Эбеве).
Большинство больных с плоскоклеточным раком вылечиваются хирургической резекцией, но, если заболевание обнаруживают на поздней стадии, оно не реагирует на лучевую терапию и хирургию. В таких случаях показан цемиплимаб. FDA одобрило для внутривенных инъекций препарат цемиплимаба Либтайо, который применяют при метастатическом плоскоклеточном раке в случае, когда нельзя провести операцию или лучевую терапию. Цемиплимаб блокирует сигнальный путь PD-1 и помогает бороться со злокачественными клетками. У 47% больных отмечается исчезновение/сокращение/опухолей. Данный препарат применяется при онкологических заболеваниях различных кроме кожи локализаций. Из побочных эффектов отмечается сыпь, усталость и диарею. При плоскоклеточном раке также применяется Цисплатин как самостоятельный препарат, а также в комбинации с фторурацилом или цетуксимабом (Эрбитукс, Цетуксимаб). Последний по сравнению с цисплатин содержащими препаратами имеет относительно низку токсичность.
В стадии метастазирования меланомы применяется иммунотерапия — интерферон α2b по 3 млн ЕД три раза в неделю. Инъекции выполняются подкожно в течение года. Также есть схема лечения препаратами интерлейкины 2 (Ройленкин), который увеличивает продолжительность жизни. Лечение народными средствами неэффективно и не имеет широкого распространения. Кроме того, оно всегда сопряжено с потерей времени на активное лечение.
Доктора
Лекарства
- Противоопухолевые средства: Эриведж, Одомзо, Фторурацил-Ленс, Фторурацил-Тева, Фивофлу, Либтайо, Цисплатин, Кемоплант, Цисплатин-Тева, Карботера, Карбоплатин-Лэнс, Карбоплатин-Эбеве.
- Препараты интерферонов: Ройленкин, Реаферон-ЕС, Альтевир, Интрон А.
Процедуры и операции
Хирургическое лечение
- Кюретаж с электродесикацией. Эффективен при опухолях низкого риска.
- Иссечение с оценкой краев. Является стандартным хирургическим лечением. Применяется при образованиях, которые имеют размер меньше 2 см и четкие края. При операции иссекается не менее 4 мм здоровых тканей.
- Операция Mohs. Применяется при лечении опухолей высокого риска. Иссечение выполняется под контролем микроскопа и проводится оценка периферических и глубоких краев.
- Лечение лазером. Применяется преимущественно при локализации на лице.
Лазерное хирургическое лечение получило широкое распространение. В зависимости от степени повреждения есть абляционное лазерное воздействие и неабляционное. Первая методика является инвазивной и агрессивной, поскольку сопровождается механическим удалением ткани. По своему эффекту сравним с хирургическим вмешательством и дает более значимый эффект. Неабляционное лечение является щадящим, менее инвазивным, поскольку не сопровождается механическим разрушением ткани.
Для лечения базалиомы лучше применять лазеротерапию. Часто используется необляционный лазер на парах меди. Процедура бескровна, не занимает много времени и не требует анестезии, а время восстановления короче, чем при классической хирургической операции. Из недостатков можно указать сохраняющийся риск рецидивов.
При плоскоклеточном раке применяется преимущественно хирургические методики. В одном случае проводится плоскостное иссечение, при котором глубина удаления не доходит до глубокой фасции. Этот тип операции не является эталоном, если рассматривать с точки зрения радикализма: не удаляются полностью клетчатка и фасции. Во втором случае производится разрез через все слои кожи, и глубокую фасцию. Весь блок (кожа, подкожная клетчатка и фасции) иссекаются. Такой радикализм обеспечивает в большинстве успех операции. При третьем виде операции разрезы тканей выполняются под углом 1200 и более. В таком случае объем иссекаемых фасций и жировой ткани с сосудами больше, чем иссекаемой кожи.
При наличии метастазов в лимфоузлы проводят его диссекцию и следующего узла, который расположен проксимальнее. В случае, когда операцию невозможно выполнить, допустимо назначение лучевой терапии и химиотерапии цисплатином. После завершения лучевого лечения возможность операции оценивают повторно. Если при плоскоклеточном раке вовлекаются околоушные железы, то прогноз является неблагоприятным. При прорастании опухолью фасции железы проводят паротидэктомию и лучевую терапию, поскольку выживаемость при использовании одного лучевого лечения хуже. После удаления часто требуется лучевое лечение и терапия цисплатином.
Хирургический метод является ведущим при меланоме. Основные рекомендации касаются границ отступа от новообразования. Широкое иссечение, когда от краев опухоли отступают 4-5 см не улучшает отдаленных результатов. Поэтому для меланомы на месте рекомендуется делать отступ 0,5-1 см. Если толщина опухоли менее 1 мм, то отступ делается в 1 см, а при толщине 1-4 мм — всего 2 см. И только при опухолях инвазией более 4 мм рекомендуется отступ более 2 см.
В целом при меланоме в зависимости от стадии предпринимают:
- I стадия —хирургическое лечение.
- I стадия — хирургическое лечение + системное лечение (внутривенно Дакарбазин).
- III стадия — хирургическое лечение + Дакарбазин или комбинированное медикаментозное лечение.
- IV стадия — системное лечение.
Лучевая терапия
Этот метод применяется только у пожилых (60 лет и старше), поскольку имеется высокий риск осложнений в будущем. Лучевую терапию проводят фракционными дозами, поскольку растянутое по времени облучение имеет лучшие косметические результаты. Возможно применение электроннолучевой терапии и рентгеновской. При электроннолучевой получают более широкие поля облучения. Лучевое лечение эффективно при лечении болезни Боуэна при наличии крупных или множественных очагов. Этот метод не применяется при веррукозной карциноме, так как после лучевого лечения установлен повышенный риск метастазирования.
Поверхностное лечение
Поверхностная терапия из-за низкой вероятности излечения применяется только когда операция и лучевое лечение нецелесообразны или противопоказаны. Эти методы включают:
- местное лечение имиквимодом (Алдара, Зиклара) или 5-фторурацилом (Фторурацил-Ленс, Фторурацил-Тева, Фивофлу);
- криотерапию;
- фотодинамическую терапию (ФДТ), которая проводится при предраковых состояниях и поверхностных раковых очагах с низким риском.
С помощью ФДТ лечат базалиому, плоскоклеточный рак, болезнь Боуэна, меланому, солнечный кератоз. Противопоказанием является толщина опухоли больше 2 см. Это органосохраняющее лечение часто применяется при расположении опухоли на лице и областях, которые недоступны для воздействия лучевой терапии. Фотодинамическое лечение заключается в нанесении на новообразование фотосенсибилизатора, который интенсивно накапливается в клетках опухоли и удерживается в ней. Затем опухоль облучается лазером или электромагнитными волнами и фотосенсибилизатор генерирует свободные радикалы и синглетный кислород, которые и вызывают гибель опухолевых клеток. Таким образом целенаправленно разрушаются опухолевые клетки и сохраняются нормальные.
При процедуре минимально повреждаются здоровые ткани. У больных с узловой базальноклеточной карциномой применение фотодинамической терапии с препаратами Метвикс или Фотофрин сопровождается высокой частотой хорошего косметического эффекта. Если при базальноклеточном раке проводится фотодинамическая терапия и лазерная деструкция, то уменьшается частота рецидивов.
Показания для проведения процедуры:
- множественные опухоли;
- остаточные опухоли, которые проявляют устойчивость к другим методам;
- рецидивные опухоли;
- обширные размеры, при которых нельзя применить хирургическое или лучевое лечение;
- отказ от хирургического лечения;
- сложное расположение новообразований.
При неглубоких карциномах низкого риска (болезнь Боуэна, поверхностная базалиома) криотерапия и фотодинамическое воздействие рассматриваются как варианты лечения. При старческих кератозах применяется криотерапия, кюретаж с электродесикацией, местно препараты 5-фторурацила или Алдара и Зиклара, а также фотодинамическая терапия.
Диета
Питание больных организуется в пределах общего Стола №15.
Профилактика рака кожи
Первичная профилактика значительно снижает заболеваемость раком кожи. Она предусматривает:
- Защита кожи от длительного солнечного воздействия — это лучший способ профилактики рака. Нужно ограничивать/исключить пребывание на солнце во время высокой солнечной активности. Агрессивно полуденное солнце в тропиках, субтропиках, на море. В этот период стремиться быть в тени или не выходить на улицу. Важно защищать кожу в летний период времени (ношение легкой одежды с длинным рукавом, широкополых шляп, применение солнцезащитных кремов с SPF более 30 на открытых участках, в том числе и на губах).
- Необходим также тщательный уход за кожей в виде увлажняющих кремов и гелей.
- Соблюдение этих мер особенно важно для пожилых и лиц со светлой кожей, склонной к ожогам.
- Защита детей раннего возраста от полуденного солнца (помещать их в тень).
- Не пользоваться солярием. ВОЗ рекомендует запрещать его использование лицам до 18 лет. Регулярное использование солярия для загара до 35 лет на 75% увеличивает риск развития меланомы. Лампы для загара должны применяться только по медицинским показаниям и под наблюдением медработников.
- Соблюдение личной гигиены на производстве при работе с вредностями.
- Своевременное лечение различных дерматологических воспалительных заболеваний, а также язвенных поражений кожи.
- Выявление и лечение предраковых заболеваний — бородавки, папилломы, невусы, приобретшие признаки злокачественности. При выявлении «подозрительного» новообразования рекомендуются регулярные осмотры и наблюдение.
Помимо выполнения этих правил лицам, относящимся к I-II фототипу, рекомендуется принимать антиоксиданты — витамин Е и витамин С. Достаточное количество витамина Е в коже предотвращает воспаление от солнечного воздействия и снижает риск рака. Витамин Е подавляет синтез омега-6 жирных кислот, которые усиливают процессы воспаления в коже. Иногда пациентам, имеющих высокий риск предраковых и раковых заболеваний, назначаются перорально ретиноиды.
При выявлении рака и его излечении пациенты должны длительно наблюдаться у врача и самостоятельно обследовать кожу. В 70-80% рецидивы плоскоклеточного рака возникают в течение 2 лет после лечения — этот период требует особенно тщательного наблюдения. Перенесшим лечение по поводу рака кожи обязательно нужно защищаться от солнечного света, пользоваться защитными кремами и носить солнцезащитные очки с боковыми панелями.
Последствия и осложнения
- Базальноклеточный и плоскоклеточный рак вызывают значительную местную деструкцию тканей, вовлекая в процесс значительные участки тканей, включая хрящ и кости и обезображивая внешний вод больного. Базалиома, расположенная на голове, иногда глубоко прорастает и доходит до твердой мозговой оболочки. В таких случаях развиваются инфекционные осложнения и кровотечения из крупных сосудов, которые представляют угрозу для жизни.
- Метастазирование, которое ухудшает прогноз заболевания. Метастазы чаще обнаруживают в лимфатических узлах (региональных). Отдаленные метастазы в целом встречаются редко, но если сравнивать этот процесс при плоскоклеточном раке и базалиоме, то в первом случае они отмечаются чаще.
- Распространение плоскоклеточной опухоли на периневральные структуры. У 40% пациентов встречается поражение чувствительных или двигательных нервов. Клинически это выражается болью, жжением в месте поражения, потерей чувствительности, параличом лица, затуманиванием зрения. При любых симптомах, указывающих на вовлечение нервов, опухоль относят к опухоли высокого риска.
- После лечения немеланомных раков имеется повышенный риск появления меланомы.
Прогноз
Прогноз зависит от локализации рака, степени инвазии и наличия метастазов. Низкая степень дифференциации опухоли и рецидивы являются неблагоприятными факторами прогноза. в течение 5 лет после лечения немелономных раков рецидив встречается у 30-50% больных. При плоскоклеточном раке показатели смерти в течение 5 лет не являются удовлетворительными, поскольку пятилетний рубеж преодолевают менее половины больных. При вовлечении лимфоузлов повышается смертность и риск рецидива. Одновременно, повышение радикализма при операции значительно улучшает прогнозы. Более высокая выживаемость отмечается при сочетании операции, послеоперационной лучевой терапии и химиотерапии цисплатином.
Если рассматривать меланому, то вероятность смерти от этого заболевания выше в 2 раза среди курящих пациентов. В течение 5 лет рецидив отмечается у 50% больных. Диагностика меланомы на уровне опухоль на месте — основное условие безрецидивного и эффективного лечения. При неоперабельной форме высокая степень метастазирования и неэффективность системной терапии обуславливают высокий уровень смертности. Наихудший прогноз и непредсказуемое метастазирование имеют меланомы волосистой части головы. Один из негативных факторов — изъязвление опухоли. Высокий риск смерти в течение 5 лет отмечается при толщине опухоли более 4 мм, у больных III стадии меланомы (наличие метастазов в регионарные лимфоузлы) и IV стадии (наличие отдаленных метастазов).
Список источников
- Гамаюнов С.В., Шумская С.В. Базальноклеточный рак кожи – обзор современного состояния проблемы. // Практическая онкология. 2012;13(2):92-106.
- Ганцев А.С. Плоскоклеточный рак кожи //Практическая онкология. 2012. № 2. С. 80-91.
- Демидов Л.В., Харкевич Г.Ю., Халястов И.Н. и др. Эффективность профилактической химиотерапии у больных меланомой кожи с хирургически излеченными метастазами в регионарные лимфоузлы.
- Демидов Л.В., Харкевич Г.Ю. Меланома кожи: стадирование, диагностика и лечение// Русский медицинский журнал.— 2003.— №11 стр. 658.
- Демидов Л. В, Утяшев И. А., Харкевич Г. Ю. Подходы к диагностике и терапии меланомы кожи: эра персонализированной медицины // Consilium Medicum. 2013; 2–3: 42–47.





 Реаферон-ЕС
Реаферон-ЕС Интрон А
Интрон А














Меланома 4 стадии с метастазами, прохожу иммунотерапию Фортекой. Вводят раз в две недели, пока без серьезных нежелательных реакций, только эндокринка шалит