Липоматоз поджелудочной железы
Общие сведения
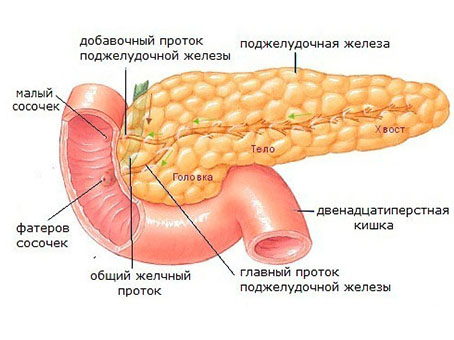
Поджелудочная железа является органом пищеварения, вырабатывает пищеварительные ферменты, а также обладает эндокринной (вырабатывает гормон инсулин) активностью. Очень часто поражение ее связано с ожирением. У пациентов с избыточным весом диагностируется неалкогольная жировая болезнь поджелудочной железы, которая может быть в двух морфологических вариантах — липоматоз и стеатопанкреатит. Они представляют различные стадии патологического процесса.
Что такое липоматоз поджелудочной железы? Липоматоз поджелудочной железы — это жировая дистрофия органа (синонимы стеатоз поджелудочной железы, жировое перерождение, неалкогольная жировая болезнь поджелудочной железы). Наиболее приемлем термин стеатоз поджелудочной железы, а в случае ассоциации его с метаболическим синдромом — неалкогольная жировая болезнь поджелудочной железы. Термины «липоматоз» и «жирная железа» используются для обозначения всех вариантов накопления жира в железе, стеатозом обозначается накопление жира в клетках железы (они называются панкреоциты) и межклеточных тканях. Накопление жира сопровождается постепенным нарушением функции железы, но без признаков воспаления. Стеатопанкреатит является второй, более продвинутой стадией жировой болезни этого органа и дополнительно включает воспалительный компонент (возникает лимфомоноцитарно-плазмоцитарная инфильтрация ткани железы).
Распространенность стеатоза увеличивается с возрастом пациента. Накопление жира в клетках ассоциировано с увеличением веса, инсулинорезистентностью и метаболическим синдромом. Зафиксирована прямая связь также между сахарным диабетом и данной патологией железы, и наоборот — у пациентов с жировой инфильтрацией органа имеется высокий риск сахарного диабета. На начальной стадии стеатоз обратим и уменьшение его выраженности отмечается при снижении веса.
Жировая инфильтрация органа чаще встречается у мужчин старше 40 лет, при повышенных уровнях холестерина, триглицеридов и глюкозы натощак. Ранее жировую инфильтрацию железы считали безобидным состоянием, но наблюдения за больными и исследования показали, высокий риск развития сахарного диабета, недостаточности железы, острого панкреатита и рака этого органа, в связи с чем этому состоянию стали уделять больше внимания.
Патогенез
Жировая инфильтрация формируется на фоне ожирения, которое создает предпосылки для внутриклеточного накопления жиров (преимущественно триглицеридов) в клетках железы. Данный процесс вызывает гибель β-клеток (они являются эндокринной частью железы и продуцируют инсулин), которые замещаются адипоцитами (жировыми клетками). Постоянное влияние на β-клетки высокой концентрации свободных жирных кислот (липотоксичность) вызывает их секреторную дисфункцию: сначала умеренно повышается уровень глюкозы крови натощак, потом после пищевой нагрузки и, в конце концов — развивается сахарный диабет. А гипергликемия еще больше ухудшает функцию β-клеток, замыкая порочный круг.
 Многие авторы считают первоначальным развитие жировой инфильтрации печени, а затем уже и поджелудочной железы. Объясняется это тем, что рацион, изобилующий жирами и углеводами, а также гиперинсулинемия вызывают развитие изменений в печени и поступление липопротеинов очень низкой плотности в островки ПЖ. Инсулинорезистентность в свое время обусловливает высвобождение свободных жирных кислот из жировой ткани, поэтому увеличивается их концентрация в крови. Если накопление жира в клетках железы превышает допустимый порог, то развивается гипергликемия, которая замыкает порочный круг нарушений метаболизма глюкозы.
Многие авторы считают первоначальным развитие жировой инфильтрации печени, а затем уже и поджелудочной железы. Объясняется это тем, что рацион, изобилующий жирами и углеводами, а также гиперинсулинемия вызывают развитие изменений в печени и поступление липопротеинов очень низкой плотности в островки ПЖ. Инсулинорезистентность в свое время обусловливает высвобождение свободных жирных кислот из жировой ткани, поэтому увеличивается их концентрация в крови. Если накопление жира в клетках железы превышает допустимый порог, то развивается гипергликемия, которая замыкает порочный круг нарушений метаболизма глюкозы.
При гипергликемии из глюкозы образуются свободные радикалы кислорода, что запускает реакции свободнорадикального окисления белков и липидов. Усиление свободно радикального перекисного окисления липидов вызывает апоптоз клеток, в том числе и β-клеток и нарушение функции железы. При II и III стадии липоматоза значительно нарушается ее функция и запускается процесс аутолиза железы. В результате развивается воспаление паренхимы, некроз, неизменно приводящий к фиброзным изменениям и фибролипоматозу.
Классификация
Наиболее распространённой является ультразвуковая классификация липоматоза железы:
- I степень. Размеры железы не увеличены, хорошо видна селезеночная вена и панкреатический проток. Эхогенность железы равномерно повышена и равна эхогенности жировой ткани, расположенной в области брыжеечной артерии.
- II степень. Нечеткие края селезеночной вены и панкреатического протока. Почти не видна верхняя брыжеечная артерия. Повышенная эхогенность, но затухание сигнала за задней поверхностью железы.
- III степень. Снижение ультразвуковой проводимости.
По распространённости жировой инфильтрации, согласно ультразвуковой картине, выделяют:
- Диффузную инфильтрацию — жировые клетки равномерно распределяются в ткани железы.
- Узловатую жировую инфильтрацию — отмечаются ограниченные отложения жира, которые окружены соединительнотканной капсулой, располагаются часто симметрично.
- Диффузно-узловатую инфильтрацию — обнаруживается одновременно два вида изменений.
В соответствии с данными МРТ в клиническом течении липоматоз имеет следующие степени:
- Липоматоз поджелудочной железы 1 степени. Это начальная степень, когда отмечается замещение одной трети органа жировой тканью. При 1 степени симптомы отсутствуют. Функция органа компенсирована.
- При 2 степени половина паренхимы железы замещается жировой тканью, что сопровождается нарушением функции железы и клиническими проявлениями. Больной на этой стадии заболевания чаще всего обращается за медицинской помощью.
- 3-я степень характеризуется замещением жировой тканью более 2/3 части железы. При этом имеется нарушение внешнесекреторной и эндокринной функции. У больного отмечаются нарушения пищеварения и повышается содержание глюкозы в крови.
Сочетание стеатоза поджелудочной железы и стеатоза печени встречается в 50-68% случаев при ожирении. Липоматоз печени (стеатоз) и липоматоз панкреас (поджелудочной железы) имеют один механизм развития — накопление триглицеридов в печеночных и панкреатических клетках. Жировая болезнь печени выделяется как самостоятельная единица и также включает две формы: жировой стеатоз и неалкогольный стеатогепатит.
Количество жиров в клетках зависит от баланса между поступлением, синтезом и использованием на нужды организма. И в том и другом органе изменения могут носить очаговый или диффузный характер. При диффузной форме жиры располагаются по всей поверхности, а при очаговой определяются сгруппированные отложения жира. И в том и другом случае состояние органа ухудшается в связи с увеличением жировой ткани и уменьшением функционирующей паренхимы. Изначально лишний жир в виде триглицеридов находится внутри клеток, сдвигая ядро на периферию. Если жировые отложения накапливаются в большом количестве, клетки разрываются и жиры переходят в межклеточное пространство, образуя своеобразные кисты, изменяющие структуру органа и его функцию. У большинства больных изменения на уровне стеатоза могут оставаться на протяжении всей жизни, а у других прогрессируют с развитием спеатогепатита и стеатопанкреатита с переходом в фиброз.
Липоматоз кожи имеет совсем другой генез, не связан с общим ожирением, поэтому нельзя путать эти термины. Липоматоз кожи (липомы) — это возникновение в подкожной клетчатке множественных жировых образований, которые могут иметь соединительнотканную капсулу или переходить в нормальную жировую ткань, не имея четкой границы.
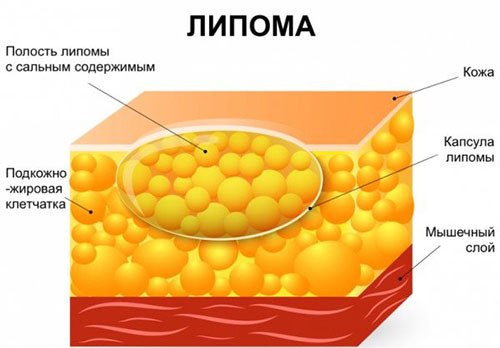 Чаще липоматоз кожи появляется у мужчин. Липомы являются безболезненными образованиями и гистологически имеют состав жировой ткани. Жировые клетки липом устойчивы к липолитическим факторам, поэтому они не уменьшаются, если человек даже очень сильно похудеет.
Чаще липоматоз кожи появляется у мужчин. Липомы являются безболезненными образованиями и гистологически имеют состав жировой ткани. Жировые клетки липом устойчивы к липолитическим факторам, поэтому они не уменьшаются, если человек даже очень сильно похудеет.
Разновидностью липом является болезнь Деркума (нейролипоматоз), которая характеризуется появлением липомоподобных образований в подкожной клетчатке рук, спины, молочных желез, брюшной стенки, ягодиц или бедер. Это хроническое заболевание, которое чаще встречается у женщин в возрасте от 30 до 60 лет. Подкожные опухоли из жировой ткани имеют неправильную форму и определяются одномоментно в различных частях тела.
Характерным является болезненность образований при незначительном давлении и прикосновении, что отличает данное заболевание от обычных липом. Болевой синдром имеет различную степень выраженности у разных больных — от средней интенсивности до выраженного. Иногда болезненность возникает и в участках, где нет жировых опухолевидных образований.
Болезнь Деркума протекает с компрессионной невропатией ветвей нервов, поэтому появляется болевой синдром, который не устраняется классическими анальгетиками, амитриптилином и карбамазепином. Отсутствие эффективного лечения приводят к снижению качества жизни. Среди других симптомов отмечаются: онемение в пальцах, спонтанные отеки в разных частях тела, скованность по утрам, нарушения сна, тревожно-депрессивный синдром, слабость, усиливающаяся при небольшой нагрузке, боли в суставах (лучезапястные, локтевые, бедренные) и в длинных трубчатых, головная боль (классическая мигрень и головная боль напряжения), нарушения памяти, возможно повышение температуры. Болезнь является системной и смертельно опасными являются локализации жировых образований в легких или сердце. Течение заболевания разное — состояние может медленно ухудшаться в течение нескольких лет или быстро, под воздействием различных факторов (операции, беременность, грипп). Более половины больных утрачивают работоспособность.
Причина возникновения заболевания мало изучена. Предполагают, что причиной болезни является нарушение обмена липидов и эндокринные нарушения. Высказывается гипотеза об аутоиммунной природе заболевания. Болезнь Деркума наследуется по линии бабушка-мать-дочь.
Вариант болезни Деркума — синдром Грама. Он обнаруживается у женщин пожилого возраста и характеризуется быстро нарастающим ожирением с отложением жира в районе коленных суставов и артрозом коленных суставов. Также является наследственным заболеванием.
Причины липоматоза
Основная причина этого заболевания в различных возрастных группах — ожирение, которое является ведущим фактором риска патологии поджелудочной железы.
- Ожирение сопровождается гиперлипидемией и способствует жировой инфильтрации железы и печени. Кроме того, употребление жирной пищи вызывает избыточную продукцию ферментов железы и холецистокинина, нарушает отток панкреатического сока.
- Атеросклероз. При нем содержание жира в железе превышает норму на 25%.
- Жировая дистрофия поджелудочной железы также развивается при токсическом воздействии алкоголя. Этанол также отрицательно влияет на прогрессирование заболевания и стимулирует фибротические процессы.
- Употребление продуктов с высоким содержанием животных жиров и белков, а также злоупотребление алкоголя являются основными факторами риска данного заболевания.
- Токсическое воздействие кортикостероидов, гемцитабина и розиглитазона.
- Наличие сахарного диабета.
- Гемохроматоз. Перегрузка железом при трансфузиях крови также вызывает жировое замещение паренхимы органа.
- Кваширкор.
- Метаболический синдром (включает абдоминальное ожирение, гиперлипидемию и инсулинорезистентность).
- Наследственные заболевания (муковисцидоз, синдромы Швахмана–Даймонда и Йохансона–Близзарда, мутации лизосомной кислой липазы).
- Вирусные заболевания (вирусные гепатиты, ВИЧ/СПИД).
Симптомы
Клинически липоматоз железы может протекать бессимптомно или иметь ярко выраженную картину. При незначительном накоплении жира в клетках железы клинические симптомы отсутствуют и заболевание обнаруживают случайно при инструментальном обследовании (УЗИ, МРТ). Лишь иногда выявляют симптом Тужилина — появление красных небольших пятнышек (сосудистые аневризмы), которые не исчезают при надавливании. Они располагаются на животе и верхней половине туловища, однако данный симптом не специфичен для этого заболевания.
При выраженной жировой инфильтрации появляются признаки внешнесекреторной недостаточности: понос, стеаторея (наличие избыточного количества нейтрального жира в кале), гиповитаминозы. Также у больного появляется тошнота, вздутие живота, боли или дискомфорт в левом подреберье. Нарушение эндокринной функции железы проявляется в нарушении углеводного обмена (гипергликемия натощак, инсулинорезистентность, нарушение толерантности к глюкозе). Поскольку нарушение функции поджелудочной железы всегда влечет нарушение функции желчевыводящей системы, у больного появляются горечь во рту и боли в правом подреберье. Если говорить о стеатопанкреатите, то чаще появляется умеренно выраженным болевым и диспепсическим синдромом (отрыжка, тошнота, склонность к частым рвотам, вздутие живота, отвращение к жирной пище).
Анализы и диагностика
- Трансабдоминальное УЗИ. Признаками стеатоза железы являются: увеличение ее эхогенности при сохранении однородности структуры, возможно незначительное увеличение органа в размерах. Такие изменения обозначаются как диффузные изменения поджелудочной железы. Эхогенность ее оценивают косвенно, сравнивая с показателем эхогенности печени и почек. Эхогенность здоровой железы такая же, как и печени. При жировой болезни печени эхогенность выше, чем у почек. Информативность УЗИ довольно низкая, поскольку у пациентов присутствует абдоминальное ожирение и метеоризм.
- Мультиспиральная КТ. Точно определяет наличие жировых включений, прослоек, позволяет выявлять фиброз. Обследование также дает картину состояния перипанкреатической клетчатки.
- МРТ. Считается наилучшим способом диагностики. Современной МРТ-техникой определяют гомогенные изменения структуры железы, при протонной МР-спектроскопии оценивают содержание триглицеридов количественно.
- Эндосонография. Является инвазивной процедурой и позволяет получить высокоточные изображения, а также достоверно подтвердить стеатоз. Разрешающая способность этого метода превосходит КТ и МРТ, однако есть риск осложнений.
- Из клинических и биохимических обследований определение уровня глюкозы, триглицеридов, холестерина, липопротеидов низкой плотности.
Лечение липоматоза поджелудочной железы
Единый подход к лечению этой патологии отсутствует. Некоторые считают, что лечение липоматоза поджелудочной железы должно быть таким же, как стеатоза печени, тем более что у больных чаще всего присутствуют оба заболевания сразу. Рекомендации по лечению включают:
- изменение образа жизни: увеличить физическую активность и диетическое питание;
- ограничить калорийность рациона;
- нормализовать вес;
- заместительная терапия ферментами поджелудочной железы при ее ферментативной недостаточности;
- лечение инсулинорезистентности;
- коррекция дислипидемии;
- прием эссенциальных фосфолипидов при сопутствующем стеатозе печени.
Диетические мероприятия включают ограничение животных жиров до 30-90 г и уменьшение быстро усваиваемых углеводов до 150 мг в день. Жиры можно употреблять полиненасыщенные (рыба в количестве 3 порций в неделю, орехи, растительные масла), увеличить количество клетчатки за счет овощей и несладких фруктов. Учитывая основную причину стеатоза железы — ожирение, лечение может включать применение фармакологических средств для лечения ожирения. Основной задачей является выработка правильного пищевого поведения с обязательной физической нагрузкой. Ежедневно больному нужно заниматься спортом (аэробика, аквааэробика, ходьба, плавание), поскольку физическая активность снижает инсулинорезистентность.
 При экзокринной недостаточности железы больной нуждается в заместительной терапии ферментными средствами. Препараты для заместительной терапии содержат панкреатин (порошок из железы животных), в состав которого входят ферменты липаза, амилаза и протеаза. При стеатозе секреция липазы, которая расщепляет жиры, в большей степени страдает, чем амилазы и протеазы. Липаза, расщепляя жиры, улучшает их последующее всасывание в тонком кишечнике. Из ферментных препаратов можно отметить Панкреатин, Пензитал, Биозим, Мезим Форте. Обоснованным считается применение препаратов с большим количеством липазы (не менее 25000 ЕД) и в форме микросфер (Креон 25000 ЕД или Эрмиталь 25000 и 36000 ЕД).
При экзокринной недостаточности железы больной нуждается в заместительной терапии ферментными средствами. Препараты для заместительной терапии содержат панкреатин (порошок из железы животных), в состав которого входят ферменты липаза, амилаза и протеаза. При стеатозе секреция липазы, которая расщепляет жиры, в большей степени страдает, чем амилазы и протеазы. Липаза, расщепляя жиры, улучшает их последующее всасывание в тонком кишечнике. Из ферментных препаратов можно отметить Панкреатин, Пензитал, Биозим, Мезим Форте. Обоснованным считается применение препаратов с большим количеством липазы (не менее 25000 ЕД) и в форме микросфер (Креон 25000 ЕД или Эрмиталь 25000 и 36000 ЕД).
Лечение стеатоза железы обязательно включает и лечение стеатоза печени. В связи с этим целесообразно назначение препаратов, содержащих эссенциальные фосфолипиды: Эссливер Форте, Эссенциале форте Н, Резалют Про, Фосфоглив. Основным веществом в этих препаратах выступает смесь фосфолипидов, которая выделяется из бобов сои. Основной механизм действия фосфолипидов — восстановление мембран печеночных клеток, которые на 75% состоят из фосфолипидов. Фосфолипиды выступают как антиоксиданты, замедляют синтез коллагена — то есть оказывают антифибротическое действие. Эссенциальные (незамеменимые) фосфолипиды необходимы для функционирования всех клеток. Эссливер форте принимают по 2 капсулы 3 раза во время еды. Продолжительность курса не менее трех месяцев.
Лечение инсулинорезистентности заключается в приеме Глюкофажа, Метформина Лонг (1000 мг и более в сутки). При дислипидемии назначаются препараты, снижающие уровень холестерина (Атор, Аторвастатин-Акрихин, Ловакор, Ловастатин, Розувастин-СЗ, Крестор, Роксера, Розулип, Розарт). Статины считают безопасными препаратами, однако у них есть побочный эффект — гепатотоксичность, поэтому они должны применяться под прикрытием гепатопротективной терапии. При наличии у больного тошноты для симптоматического лечения применяются: Метоклопрамид-Акри, Перинорм, Регран, Церукал, Метамол. Для устранения боли и спазмов — Мебеверин-СЗ, Дюспаталин, Ниаспам, Спарекс, Дютан.
Лечение липоматоза поджелудочной железы народными средствами
Такие народные средства как крапива, подорожник, ягоды Годжи, трава мокрицы могут быть использованы в комплексном лечении стеатоза. Однако не стоит рассчитывать на их эффект. На сегодняшний день нет фармацевтических препаратов, способных устранить жировое перерождение печени, не говоря уже о народных средствах, которые не в состоянии восстановить пораженные клетки.
Единственным средством с доказанной эффективностью считаются ягоды Годжи, которые нормализуют жировой обмен в печени и снижают уровень триглицеридов и используются для профилактики жирового гепатоза и в начальных его стадиях. Можно полагать, что эти ягоды будут эффективны и при стеатозе поджелудочной железы. Ягоды можно употреблять в сухом виде в количестве одной столовой ложки в день или применять в виде настоя. Он готовится из расчета одна столовая ложка сушеных ягод на 0,5 литра горячей воды, настоять 30 минут. Настой выпить в течение, запаренные ягоды съесть. Можно настаивать ягоды, вместе с травяным сбором.
Доктора
Лекарства
- Ферментосодержащие препараты: Креон, Эрмиталь, Панкреатин, Мезим Форте, Биозим, Дигестал, Пезитал, Панзинорм.
- Спазмолитики: Веро-Дротаверин, Но-шпа, Триган, Галидор, Дроверин, Дюспаталин, Спазмол, Спазмоверин, Мебеверин-Вертекс.
- Препарты эссенциальных фосфолипидов: Эссливер Форте, Эссенциале форте Н, Резалют Про, Фосфоглив.
Процедуры и операции
Хирургические операции при липоматозе железы проводятся редко и только по показаниям:
- обширные участки поражения;
- скопления жировой ткани, которые приводят к компрессии соседних органов и здоровых тканей железы со сдавлением ее протоков и нарушением пищеварительной функции;
- наличие липоматоза и доброкачественных/злокачественных опухолей.
Оперативное лечение заключается в иссечении измененных участков поджелудочной железы.
Диета

Диета 8 стол
- Эффективность: снижение веса до необходимого уровня
- Сроки: длительно, до достижения ожидаемого эффекта
- Стоимость продуктов: 1120 - 1230 рублей в неделю
Жировая инфильтрация органа имеет прямую связь с питанием, поэтому диета занимает ведущее место в лечении. Для пациентов с нормальным весом основной целью питания является уменьшение нагрузки на железу, поэтому им рекомендована Диета №5. При ожирении важно снизить вес, поэтому основные принципы питания стола №5 сохраняются, но дополнительно больным рекомендуется уменьшение калорийности за счет снижения жиров и углеводов (Диета 8 стол), при этом рацион должен содержать нормальное количество белков. Суточная калорийность не более 1500-1700 ккал. В случае нарушения инкреторной функции железы назначается диетический Стол №9 со значительным ограничением углеводов.
Насыщенные жиры и фруктоза вызывают прогрессирование стеатогепатита и стеатопанкреатита. В то же время холин, белковая диета, ненасыщенные жиры и антиоксиданты оказывают профилактическое действие. При липоматозном поражении поджелудочной железы ухудшается переваривание пищевого жира. В рационе таких больных квота жира уменьшается, а учитывая ожирение всех больных, страдающих этим заболеванием, это тем более необходимо. Также важно избегать нагревания жиров, поскольку вещества, образующиеся при нагревании жиров, являются трудноперевариваемыми. Из питания исключаются высококалорийные, жирные, жареные блюда и копченые продукты. В то же время дополнительно вводятся фосфолипиды, жирорастворимые витамины и омега-3 жирные кислоты.
Блюда должны быть легкоперевариваемыми, нежирными и приготовленными на пару или запеканием. Такие блюда не требуют напряжения ферментных систем желудочно-кишечного тракта. Рекомендуются крупяные и овощные супы-пюре, овощные пюре, тушеные овощи, мясные и рыбные фрикадельки, отварное мясо, паровые котлеты, некислый творог, творожные запеканки, омлет, кисломолочные продукты. Объем блюд не должен вызывать дискомфорта. Для предупреждения метеоризма исключаются блюда из бобовых и белокочанной капусты.
Углеводы — это второй компонент питания, избыток которых в рационе приводит к нарушению липидного обмена и развитию жировой инфильтрации поджелудочной железы. В связи с этим значительно ограничивается употребление простых углеводов и сладких напитков. Установлено, что сахароза и фруктоза оказывают влияние на развитие жировой инфильтрации органов — увеличивают липогенез, вызывают инсулинорезистентность и гипертриглицеридемию.
Солод и мальтодекстроза широко применяются в пищевой промышленности (кондитерские изделия, молочные продукты, соусы), а гликемический индекс их выше сахара. При нарушении углеводного обмена углеводы должны быть равномерно распределены в течение дня, чтобы не было резких колебаний уровня глюкозы. Источниками углеводов для таких больных являются цельнозерновые крупы (гречневая, овсяная), хлеб с отрубями и цельнозерновой, несладкие ягоды и фрукты, печеные яблоки.
Третьим основным моментом питания является отказ от употребления алкогольных напитков!
Профилактика
Первичная профилактика данного заболевания включает:
- Рациональное питание, не допускающее прибавку веса.
- Исключение алкоголя, который является одним из факторов риска стеатоза печени и поджелудочной железы.
- Активный образ жизни, который является профилактикой ожирения и метаболического синдрома.
- В случае возникновения заболевания важно придерживаться низкокалорийной диеты, способствующей снижению веса. Снижение веса даже на 8% приводит к значительному уменьшению жира в поджелудочной железе. Актуальным является также здоровый образ жизни и отказ от употребления алкоголя.
Последствия и осложнения
Возможны следующие осложнения липоматоза поджелудочной железы:
- Развитие инсулинорезистентности и метаболического синдрома.
- Высокий риск сахарного диабета, поскольку накопление жира в островках железы снижает количество и функциональную активность β-клеток, что приводит к нарушению углеводного обмена.
- Генерализованный атеросклероз.
- Острый панкреатит.
- Развитие аденокарциномы железы. Многие из ученых полагают, что вполне вероятно развитие рака этого органа как исход жировой инфильтрации. Они проводят аналогию с жировой инфильтрацией печени, исходом которой является гепатоцеллюлярная карцинома.
Прогноз
Липоматоз является хроническим, медленно прогрессирующим заболеванием, заканчивающимся фиброзированием ткани железы. Опасность заболевания заключается в уменьшении функциональных клеток. Основной задачей лечения является приостанавливание прогрессирования. При адекватном лечении, устранении факторов риска и изменении образа жизни прогноз благоприятный. При соблюдении рекомендаций прогрессирование жировых изменений в железе часто приостанавливается и не доходит до выраженных изменений органа.
Список источников
- Ивашкин В. Т. Стеатоз поджелудочной железы и его клиническое значение // Рос. журнал гастроэнтерологии, гепатологии, колопроктологии. 2006. Т. 16. № 4. С. 32–37.
- Бокова Т. А., Урсова Н. И. Морфофункциональное состояние поджелудочной железы у детей и подростков с ожирением и метаболическим синдромом // Экспериментальная и клиническая гастроэнтерология. 2008. № 7. С. 24–29.
- Ивашкин В.Т., Шифрин И.А., Соколина И.А. Хронический панкреатит, стеатоз поджелудочной железы и стеатопанкреатит. М.: Литтерра, 2014. 240 с.
- Кучерявый Ю.А, Москалева А.Б., Маев И.В. Баранская Е.К., Свиридова А.В. Взаимосвязь хронического панкреатита с жировой болезнью печени и нарушениями углеводного обмена у пауиентов с ожирением //Эффективная фармакотерапия. 2011, № 6. С. 44–48.
- Косюра С.Д., Павловская Е.В, Стародубцева А.В. Поражение поджелудочной железы при ожирении // Лечебное дело.2006. №3 С.23-26





 Креон
Креон Эрмиталь
Эрмиталь Панзинорм
Панзинорм Но-шпа
Но-шпа Эссливер форте
Эссливер форте












Последние комментарии
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...
Елена: Очень довольна результатом борьбы с мокротой данными шипучими таблетками.
Кира: Современный и действенный препарат. Предотвратил возможную беременность, хотя вероятность ...