Лейшманиоз
Общие сведения
Лейшманиоз у человека — это группа инфекционных протозойных заболеваний, передающихся трансмиссивным путем (через укусы некоторых видов инфицированных москитов), вызываемое простейшими микроорганизмами (Leishmania), характеризующихся поражением кожи/слизистых оболочек (кожный лейшманиоз) или внутренних органов (висцеральный лейшманиоз).
Лейшманиозы – это природно-очаговые заболевания, которые периодически встречаются в 75 странах мира, преимущественно с тропическим/субтропическим климатом, расположенных в Средиземноморье, Ближнем Востоке, во всех регионах Африки, Центральной/Южной Америке. Наибольшее число заболеваний приходится на Индию, Бразилию, Кению, Эфиопию, Южный Судан и Сомали. Ниже приведены фото лейшманиоза у человека (ВОЗ).
Ареал распространения лейшманиоза различных форм чётко определить достаточно сложно, поскольку на распространенность заболевания значительное влияние оказывают экологические и социальные факторы (вырубка лесов, строительство ирригационных систем, отсутствие ресурсов для анти-москитных и дератизационных мероприятий, низкий уровень жизни — плохие жилищные условия, недостаточное питание, миграционные процессы, слабая иммунная система), которые могут как способствовать снижению заболеваемости в некоторых высоко эндемичных очагах, так и повышать распространенность лейшманиозов в слабо эндемичных очагах.
Согласно данным ВОЗ лейшманиозом поражено около 50 млн. млн. человек и ежегодно регистрируется около 1 миллиона новых случаев инфицирования, а смертность варьирует в пределах 20-30 тыс./год. Около 1/3 населения Земли постоянно проживает на территориях эндемичных по лейшманиозам и находятся под высокой угрозой заражения. Эти показатели не полностью отражают реальную эпидемиологическую ситуацию, так как подавляющее число заболевших приходится на развивающиеся страны, где учет больных систематически не проводится. В РФ регистрируются преимущественно завозные случаи в единичных количествах.
Однако, в ряде стран СНГ (Азербайджане, Грузии, Южном Казахстане, Узбекистане, Туркменистане) выявляются спорадические случаи заболеваний лейшманиозом. Отягощающим фактором является тенденция к росту общего числа заболевших лейшманиозом и расширение ареала, в том числе и увеличение количества случаев микст-инфекций (ВИЧ + висцеральный лейшманиоз), а у местного населения эндемических районов — лейшманиоза с туберкулезом.
Патогенез лейшманиоза
Возбудитель лейшманиоза в жгутиковой форме (промастиготы) проникает в кожу человека в момент укуса и кровососания некоторых видов москитов. Возбудитель быстро проникает в макрофаги, где промастиготы переходят безжгутиковую форму (амастиготы) и активно размножаются бинарным делением, разрывая в конечном итоге клетку и проникая в рядом находящиеся макрофаги. При этом, в области входных ворот (на месте укуса) формируется лейшманиозная гранулема (первичный эффект), состоящая из макрофагов и различных клеток (ретикулярных, гигантских, эпителиоидных). Вначале визуально она схожа с бугорком (гранулемой), окруженного ободком воспаленной кожи, размер которого быстро прогрессирует до 8-12 мм в диаметре. Одновременно увеличивается воспалительный отек кожи вокруг него, иногда достигающий значительных размеров. Дальнейший процесс определяется видовой формой возбудителя и состоянием клеточного иммунитета человека: при кожной форме заболевания гранулема переходит в язву, а при висцеральной — рассасывается.
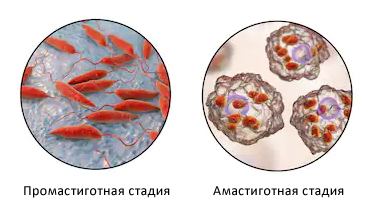
Стадии развития возбудителя лейшманиоза
При кожном лейшманиозе через 7-15 дней начинается некроз центральной части гранулемы с образованием язвенного дефекта диаметром 2-4 мм с обрывистыми краями. Дно язвы покрыто налетом желтовато-серого цвета с обильным серозно-гнойным отделяемым. Язва окружена инфильтратом, который постепенно распадается, увеличивая язвенный дефект до 5-6 см. Число язв не ограничено и соответствует числу укусов.
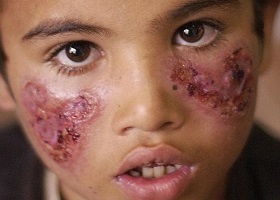
Кожный лейшманиоз
При кожной форме инфекционный очаг ограничивается толщей кожи с формированием лейшманиновой реакции замедленного типа, протекающей на фоне выраженной инфильтрации лимфоцитами и снижения числа паразитов. Болезнь часто заканчивается спонтанным излечением. Однако, при кожно-слизистом лейшманиозе после полного/частичного заживления язвенного дефекта могут возникать метастатические поражения кожи и слизистых оболочек, что связывают с развитием гиперчувствительности организма к антигенам лейшманий.
Нетипичный характер развития кожной формы заболевания характерен для кожного диффузного лейшманиоза, при котором поражение кожи приобретает прогрессирующее хроническое распространение, протекающее на фоне отрицательной лейшманиновой реакции, отсутствия инфильтрации лимфоцитами и снижения количества возбудителей.
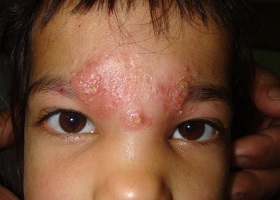
Висцеральный лейшманиоз у ребенка
При висцеральной форме возбудитель из первичного очага с током лимфы разносятся по всему организму, поражая регионарные лимфатические узлы, вдоль которых могут формироваться несколько последовательно расположенных специфических язв (лейшманиом). Происходит генерализация процесса: лейшмании, продолжая активно размножаться в клетках мононуклеарных фагоцитов, диссимилируют в печень, селезенку, костный мозг, лимфатические узлы кишечника и другие органы.
В результате развивающихся процессов дистрофии и некроза увеличиваются размеры паренхиматозных органов и нарушаются их функции. Особенно страдает функция селезенки, в которой образуются геморрагические инфаркты и анемические очаги, подавляется гемопоэз, быстро развивается анемия, осложняющаяся поражением костного мозга, в котором развиваются некротические/дегенеративные процессы. В печени нарастают процессы гиперплазии купферовых клеток и развивается интерглобулярный фиброз, что приводит к с атрофии гепатоцитов. Развивается гранулоцитопения, снижается выработка протромбина, что в сочетании с тромбоцитопенией вызывает кровотечения в слизистых оболочках.
Классификация
В основе квалификации лейшманиоза лежат различные этиологические, эпидемиологические, патогенетические и клинические признаки, в соответствии с которыми выделяют несколько клинических форм заболевания:
- Висцеральный с преимущественным поражением и вовлечением в процесс органов ретикуло-эндотелиальной системы (лимфатические узлы, костный мозг, селезенка, печень).
- Кожный с развитием процесса в структурах кожи (синонимы — пендинская язва, болезнь Боровского, пендинка).
- Кожно-слизистый (носоглоточный лейшманиоз) с поражение кожных покровов и слизистых оболочек, верхних дыхательных путей.
Висцеральный лейшманиоз в свою очередь подразделяется на несколько вариантов:
- Антропоноз — кала-азар (индийский лейшманиоз), вызываемый L. Donovani.
- Зооноз — средиземноморско-среднеазиатский лейшманиоз, вызываемый L. donovani infantum.
- Зооантропоноз — восточноафриканский лейшманиоз, вызываемый L. donovani archibaldi.
Кожный/кожно-слизистый лейшманиозы также подразделяется на несколько типов:
- Антропонозный кожный лейшманиоз (ашхабадская форма, городской тип болезни Боровского).
- Зоонозный (сельский тип болезни Боровского, пендинская язва).
- Кожный эфиопский лейшманиоз.
В зависимости от источника инфекции выделяют:
- Антропонозные лейшманиозы, при которых источником заражения может быть только человек. При этом, от него могут заражаться москиты, которые в ряде случаев могут инфицировать различных животных, но животные источниками инфекции для москитов не являются. К таким возбудителям относятся Leishmania donovani и Leishmania tropica.
- Зоонозные лейшманиозы — источником инфекции служат животные — грызуны, псовые (лисы, собаки, шакалы), дикобразы, ленивцы.
Еще одним признаком разделения лейшманиозов является их географическое распространение, в соответствии с которым выделяют лейшманиозы:
- Старого Света — Европы, Азии и Африки (лейшманиозы, перечисленные выше).
- Лейшманиозы Нового Света (стран американского континента) — висцеральный американский лейшманиоз. Кожно-слизистые лейшманиозы различных биотопов: язва Чиклеро (мексиканский лейшманиоз), Ута (перуанский лейшманиоз), лесная фрамбезия (гвианский лейшманиоз), панамский лейшманиоз, венесуэльский лейшманиоз, кожно-слизистый лейшманиоз (эспундия), диффузный кожный лейшманиоз и другие.
Разделение по географическому признаку обусловлено видовой самостоятельностью лейшманий, при этом каждый из видов включает большое количество рас, отличающихся степенью патогенности, характером вызываемых заболеваний, географическим распространением, клинико-эпидемиологическим разнообразием болезни.
Причины развития и факторы, способствующие заболеванию
Эпидемиология
Лейшманиозы относятся к группе природно-очаговых заболеваний, существующих в различных биогеоценозах. Развитие заболеваний такого типа связанно с комплексом природных условий, а их поддержание обусловлено наличием трофических связей.
Циркуляция возбудителя в таких очагах не зависит от человека, осуществляется неопределенного длительный период времени без заноса его извне. Основными компонентами природного очага являются возбудитель заболевания, переносчики, восприимчивые к конкретному возбудителю организмы и условия среды. Ареал природных очагов лейшманиоза определяется ареалом обитания естественных хозяев возбудителя и ареалом распространения переносчика.
Источник инфекции
Выявлено почти 70 видов животных, в том числе человек, являющихся естественными резервуарами лейшманий. Наибольшую значимость имеют мелкие дикие/синантропные грызуны (песчанки, мыши, крысы, суслики, даманы), дикие и домашние хищные животные (собаки, лисы, шакалы), реже — обезьяны, сумчатые. У животных, больных лейшманиозом на теле присутствуют язвы, отмечается резкое истощение, сухость кожи.
Возбудитель
Возбудители различных видов лейшманиоза относятся к роду Leishmania.
Жизненный цикл возбудителя развивается со сменой хозяев и включает 2 последовательные стадии: безжгутиковую (амастиготную стадию), протекающую в организме теплокровного животного/грызуна или человека и жгутиковую (промастиготную), протекающую в организме переносчика.
Пути передачи
Путь передачи — трансмиссивный через укус москита (инокуляция). Специфическим переносчиком лейшманий в Старом Свете является москиты рода Phlebotomus и в Новом Свете — рода Lutzomyia. Москиты обитают в лесных массивах, заболоченной местности, сырых жилых и подвальных помещениях, на мусорных свалках. Распространение возбудителя происходит во время кровососания инфицированных млекопитающих при заглатывании самкой москита амастогиты. Далее в пищеварительном тракте москита происходит размножение паразитов, которые преобразуются в жгутиковую стадию (промастиготу) и их накопление в хоботке.
Заражение человека осуществляется во время укуса москитом, при котором самка, освобождая свой пищеварительный тракт, срыгивает в ранку укуса промастиготы. При попадании в организм позвоночных (человека, млекопитающих) промастиготы теряют жгутик, преобразуясь в асмастиготы и начинается процесс интенсивного размножения и активного паразитирования. Процесс выплода москитов происходит в норах грызунов, скоплениях гниющей растительности, термитниках, скальных расщелинах, гнёздах птиц, норах во влажном теплом микроклимате. Человек, при попадании в такой природный очаг имеет высокий риск заражения лейшманиозом.
В населенных пунктах москиты обитают в сырых жилых и подвальных помещениях, на мусорных свалках, а зараженность лейшманиозом домашних собак, являющихся естественным резервуаром лейшманиоза в местах компактного проживания людей, также формирует высокий риск заражения. Наибольшая активность насекомых характерна в период солнечного заката. Передача заболеваний от человека к человеку (кроме случаев индийского кала-азара), встречается чрезвычайно редко. Крайне редко передается инфекция во время инъекций, при переливаниях крови.
Схематически жизненный цикл возбудителя лейшманиоза приведен на рисунке:
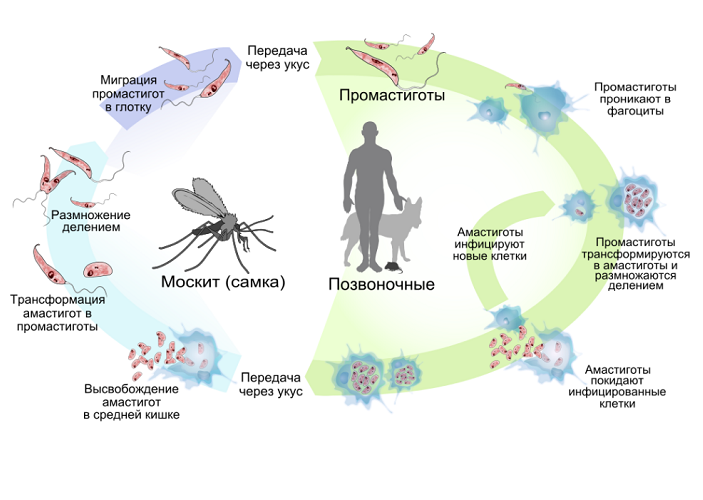
Жизненный цикл возбудителя лейшманиоза
Факторы, способствующие заболеванию
Социально-экономические условия
Низкий уровень жизни (нищета), сопровождаемый плохими условиями проживания, антисанитарным состоянием прилегающих территорий (отсутствие системы канализации и утилизации отходов, скученные жилищные условия, привычка спать вне помещений) способствуют увеличению численности мест для пребывания/размножения москитов и расширению их доступа к людям.
Недостаточность/неполноценность питания
Недостаточное потребление продуктов, содержащих животные протеины, микроэлементы (цинк, железо), витамина А ослабляет иммунитет и увеличивают риск развития лейшманиоза после инфицирования.
Миграционные процессы
Эпидемические вспышки висцерального и кожного лейшманиоза во многом обусловлены миграцией и передвижением большого количества людей, не имеющих иммунитета, в места, эндемичные по лейшманиозу.
Изменения в окружающей среде
На уровень заболеваемости существенно влияют процессы урбанизации, связанные с обезлесением территорий и их освоением для проживания и ведения сельскохозяйственных работ.
Изменение климата
Заболеваемость лейшманиозом тесно коррелирует с климатическими условиями, что обусловлено выпадением большого количества осадков и повышением влажности/температуры, благоприятно воздействующим на выживаемость и расширение ареала популяций естественных хозяев лейшманий и интенсивность выплода москитов.
Висцеральный лейшманиоз (кала-азар) — эпидемиологические особенности
Переносчиками висцерального лейшманиоза (кала-азар), являются инвазированные Leishmania donovani москиты рода Phlebotomus, заражающие человека через укус. Заражение от доноров с латентной инвазией при гемотрансфузиях (переливании инфицированной крови) и вертикальная передача возбудителя висцерального лейшманиоза встречается значительно реже. B эндемичных регионах висцеральный лейшманиоз часто возникает как оппортунистическая инфекция на фоне ВИЧ-инфицирования, а также у лиц, получающих иммуносупрессивную терапию, поэтому такие лица относятся к особой группе риска. Заражение животных может происходить при поедании мяса зараженных (больных) животных. Болеют преимущественно дети 1-5 лет, а взрослые в основном представлены приезжими лицами из неэндемичных районов.
Заболеваемость может носить как спорадический характер, так и протекать в виде локальных эпидемических вспышек. Основной период заражения – лето, а пик заболеваемости приходится на осень того же года или весну следующего.
Общая характеристика кала-азара во всех районах мира аналогична, однако существуют местные особенности клинических проявлений и длительность периодов его эндемичности на различных территориях, что является основанием разделения висцерального лейшманиоза на несколько типов.
- Африканский кала-азар встречается преимущественно в восточной части Африки. В других частях континента встречаются спорадические случаи. Болеют дети и лица молодого возраста (10-25 лет), чаще мужского пола. Заболевание устойчиво к препаратам сурьмы относительно других форм кала-азара на других территориях мира.
- Индийский кала-азар. Отличительной особенностью является то, что при этой форме лейшманиоза единственным резервуаром возбудителя является человек, а переносчики — антропофильные виды москитов. По всем основным характеристикам (возрастному и половому распределению) сходен с африканским кала-азаром.
- Средиземноморский висцеральный лейшманиоз, вызываемый L. Infantum/L. Chagasi распространен преимущественно в районах Средиземноморья, Латинской Америке, Китае, и на территории стран СНГ (Азербайджан, Казахстан, Грузия). Болеют дети и взрослые. Резервуаром возбудителя служат шакалы, лисицы, собаки, крысы.
Перекрестный иммунитет отсутствует, но формируется иммунитет против гомологичного штамма. Реинфекция аналогичным штаммом возможна в случаях выраженного иммунодефицита.
Кожный лейшманиоз — эпидемиологические особенности
Кожный и кожно-слизистый лейшманиозы в Старом и Новом Свете вызываются целым рядом возбудителей. Для этих видов лейшманиозов характерно развитие единичных/множественных изъязвляющих поражений, локализующихся в местах укусов переносчика кожного лейшманиоза (москитов рода Phlebotomus). Для кожного лейшманиоза Старого Света более характерно спонтанное заживление изъязвлений, что значительно реже встречается в Новом Свете. Заживление язвенного дефекта происходит на протяжении 1-2 лет с остаточным явлением в виде депигментированного рубца.
- Кожный лейшманиоз Старого Света (возбудитель L. Tropica) вызывает антропонозную (городскую, сухую) форму кожного лейшманиоза (восточная язва). Эндемическое заболевание встречается среди детей и лиц молодого возраста. Основным резервуаром возбудителя является человек, в качестве синантропного хозяина могут быть домашние собаки. Встречают преимущественно в городах и поселках на протяжении всего года. Заболеваемость носит спорадический характер, эпидемические вспышки чрезвычайно редкие. Распространен на территории Средиземноморья, в Индии, на Ближнем Востоке и юге СНГ.
- Кожный лейшманиоз (возбудитель L. Major) вызывает зоонозную (сельскую, влажную острую,) форму заболевания, которая эндемична в странах Ближнего Востока (районах пустынь), Африке на юге СНГ. Резервуаром возбудителя являются грызуны.
- Кожно-слизистый лейшманиоз является разновидностью кожного лейшманиоза Нового света. Ареал — леса Южной Америки, протекает с чрезвычайно обширным поражением кожных покровов и слизистых оболочек верхних дыхательных путей, часто с глубоким разрушением мягких тканей и хрящей.
У лиц, после перенесенного кожного лейшманиоза формируется нестерильный пожизненный иммунитет ко всем формам этого заболевания.
Симптомы
Висцеральный лейшманиоз
Инкубационный период варьирует в широких пределах (от 2-3 недель до 3–6 месяцев и более). В местах укуса инфицированных москитов (места внедрения паразита) формируется первичный аффект, проявляющийся в виде гранулемы (папулы), покрытой иногда чешуйкой. Первичный эффект появляется задолго до манифестации общих проявлений заболевания. В течении висцерального лейшманиоза выделяют три периода:
- Начальный, для которого характерны появление слабости, нарастающей адинамии, понижение аппетита, незначительная спленомегалия (увеличение селезенки).
- Разгар болезни — начинается с появлением основного симптома – волнообразной лихорадки с подъемами температуры тела до 39–40°C, которая сменяется периодами ремиссии.
- Продолжительность лихорадочных периодов варьирует от 4-6 дней до 3-4 месяцев, продолжительность ремиссий – от нескольких дней до 2 месяцев. К характерным признакам заболевания относятся увеличение и уплотнение печени и, особенно, селезенки, которая существенно увеличивается в размерах, может занимать значительную часть брюшной полости. Пальпаторно оба органа безболезненны и плотные. Для висцерального лейшманиоза средиземноморско-среднеазиатского типа характерно вовлечение в процесс лимфатических узлов различной локализации с развитием лимфаденита, бронхоаденита и мезаденита. Зачастую присоединяются пневмонии, вызванные вторичной бактериальной флорой. При неправильном лечении или его отсутствии состояние больных прогрессивно ухудшается — развивается анемия, течение которой усугубляемая поражением костного мозга. Возникает агранулоцитоз/гранулоцитопения, геморрагический синдром с периодическими кровоизлияниями в кожу, слизистые, сопровождаемый кровотечениями из органов ЖКТ и носа. Возможны инфаркты селезенки. Часто развивается диарея. На фоне гепатоспленомегалии и прогрессирующего фиброза печени развивается портальная гипертензия с появлением отеков и асцита. Артериальное давление понижено. Отмечается снижение половой активности у лиц мужского пола, а у женщин олиго/аменорея. В крови — снижение гемоглобина, уменьшение числа эритроцитов и цветового показателя. Имеет место лейкопения, анэозинофилия, тромбоцитопения. Характерно резкое (до 90 мм/час) повышение СОЭ.
- Терминальной период. Отмечается резкое снижение мышечного тонуса, истончение кожи и приобретение нею «фарфорового» вида с восковой окраской, развивается дефицит массы тела, вплоть до кахексии. Через брюшную стенку визуально проступают контуры увеличенной селезенки и печени.
Висцеральный лейшманиоз средиземноморско-среднеазиатского типа может протекать в острой, подострой и хронической формах. - Острая форма, встречается редко, чаще встречается у детей младшего возраста, течение бурное и при несвоевременном обращении за помощью заканчивается летально.
- Более часто встречается подострая форма: течение тяжело, продолжающееся 5–6 месяцев, с нарастанием симптомов и развитием осложнений. При отсутствии своевременного лечения отмечается высокая смертность.
- Чаще всего больные переносят хроническую форму, которая является самой благоприятной, протекающая с длительными ремиссиями и при своевременном лечении заканчивается выздоровлением.
На современном этапе значительное число случаев лейшманиоза протекает в латентной или субклинической формах. При кала-азаре в Индии у небольшой прослойки больных (5-10 %) развивается кожный лейшманоид, появляющийся в виде пятнистых и узелковых высыпаний, которые появляются после успешного лечения через 1-2 года. В этих высыпаниях содержатся лейшмании, сохраняющиеся в них на протяжение нескольких лет.
У пациентов, имеющих сочетанную инфекцию (ВИЧ-инфицированные с висцеральным лейшманиозом) заболевание имеет более злокачественное течение с высокой резистентностью к традиционным противопаразитарным препаратам. Висцеральный лейшманиоз у ВИЧ-инфицированных больных часто протекает с обильными кожными высыпаниями и последующим изъязвлением этих элементов и резким увеличением интенсивности инвазии.
Кожный лейшманиоз
Зоонозный (сельский) кожный лейшманиоз
Инкубационный период составляет 1-6 недель, чаще 10-20 дней. В местах укуса инфицированных москитов формируется лейшманиома, число которых может достигать несколько десятков с локализацией на открытых участках кожи (лице, верхних/нижних конечностях). Они небольшого размера, неправильной формы, чаще с подрытыми, реже ровными краями. Язвы практически безболезненны, однако при присоединении вторичной бактериальной микрофлоры появляется болезненность с гнойно-некротическим отделяемым.
Для кожного лейшманиоза характерен регионарный лимфаденит с выраженным лимфангоитом. Через 2-4 месяца уменьшается инфильтрат, язвенный дефект очищается от гнойно-некротического налета и появляется свежие грануляции, постепенно заполняющие дно язвы, и начинается формирование рубцов, которые в дальнейшем атрофируются, но пигментация на коже остается на всю жизнь. При лимфадените нижних конечностях могут возникать отеки стоп и голеней вследствие нарастающего лимфостаза. Весь процесс от появления папулы до формирования рубца длится 2-6 месяцев.
Антропонозный (городской) кожный лейшманиоз
Инкубационный период варьирует от 2-3 месяцев до 2 лет, реже до 4-5 лет. По истечении инкубационного периода в месте укуса инфицированных москитов появляются единичные, реже множественные малозаметные бугорки с гладкой, блестящей поверхностью диаметром до 3 мм, которые постепенно увеличиваются, достигая размеров 8-10 мм через 3-4 месяца, приобретая бурую окраску с синюшным оттенком. Постепенно на протяжении 5-6 месяцев бугорки могут рассосаться и исчезнуть практически бесследно, однако такое абортивное течение встречается редко.
Наиболее частым вариантом является появление незначительного кратера, покрытого чешуйками, которые превращаются позже в плотную корочку, отпадающую впоследствии с формированием неглубокой эрозии или кратерообразной язвы с мелкозернистым дном, покрытым гнойно-некрозным налетом. Через 3-5 месяцев (реже на протяжении 1-2 лет) язва постепенно рубцуется. У 10-12% больных, преимущественно с наличием иммунодефицита, после перенесенного заболевания развивается хронический туберкулоидный вялотекущий рецидивный кожный лейшманиоз, клиника которого аналогична туберкулезной волчанке, длительность течения которой может составлять 10-20 лет.
Анализы и диагностика
Диагноз «лейшманиоз» ставится на основании данных эпидемиологического анамнеза (нахождение, а районах эндемичных по лейшманиозу), жалоб пациента, физикальных проявлений и лабораторных данных.
Лабораторные исследования:
- Исследования крови: лейкопения, относительный лимфоцитоз анэозинофилия, нейтропения, гипергаммаглобулинемия, повышенное СОЭ, тромбоцитопения, агранулоцитоз, анизохромия, пойкилоцитоз.
- Паразитологические исследования: выделение возбудителя (бакпосев на питательной среде NNN) из биопсийного материала лимфатических узлов, селезенки, печени костного мозга, крови при висцеральном лейшманиозе или в мазках из содержимого, отделяемого язвенных дефектов при кожной форме.
- Серологические тесты (положительная ПЦР, прямая реакция агглютинации, ИФА). Инструментальные исследования назначаются по показаниям (ЭКГ, УЗИ брюшной полости, рентгенография).
Внутрикожная аллергологическая проба лейшманином (аллергеном из лейшманий), так называемый кожный тест Монтенегро используется преимущественно для ретроспективной диагностики, так как он всегда отрицателен в острой фазе. Позитивная проба появляется только в периоде реконвалесценции не ранее, чем через 6 месяцев после выздоровления. Он не является специфическим и большой диагностической ценности не представляет. Поэтому тест Монтенегро на лейшманиоз в Москве чаще практикуется при проведении эпидемиологических исследований.
Подтвержденным диагнозом может считаться случай при наличии:
- Положительной микроскопии материала биопсии лимфатических узлов, селезенки, печени костного мозга, содержимого язвенных дефектов.
- Положительного иммуноферментного анализа.
- Положительной реакции иммунофлуоресценции/полимеразной цепной реакции.
Обязательным является проведение дифференциального диагноза с тифо-паратифозными заболеваниями, малярией, бруцеллезом, лейкозом, лимфогранулематозом. При обследовании больного особое внимание необходимо обратить на основные отличительные признаки: длительную лихорадку и ее характер, увеличение селезенки и печени, лимфаденопатию, похудание, анемию и специфическую картину крови.
Лечение
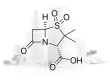
Выбор препаратов и тактика лечения лейшманиозов зависит от ряда факторов: вида лейшманиоза, стадии и тяжести заболевания, присоединения вторичной микрофлоры, общего состояния больного, сопутствующих осложнений. Основой лечения лейшманиозов являются препараты, основным действующим веществом которых является пятивалентная сурьма. Ее действие базируется на угнетении энергетических процессов у безжгутиковой формы лейшманий за счет блокировки процесса гликолиза и нарушения процесса окисления жирных кислот в глизосомах, что препятствует восстановление АТФ.
Другой механизм действия обусловлен неспецифическим связыванием белков амастигот с сульфгидрильными группами, что приводит к угнетению процессов их размножения и развития. В отличие от ранее применявшихся трехвалентных препаратов сурьмы пятивалентные соединения обладают меньшей токсичностью, что позволяет использовать их в более высоких концентрациях. Препараты сурьмы назначаются преимущественно при висцеральном лейшманиозе, поскольку при кожной форме заболевания их эффективность значительно меньше.
При осложненных формах (присоединении/угрозе присоединения вторичной бактериальной инфекции) препараты сурьмы назначают совместно с антибиотиками групп Эритромицина, Тетрациклина, Мономицином и сульфаниламидными препаратами. Противопоказаниями для использования препаратами пятивалентной сурьмы являются беременность/лактация, аритмия, тяжелая печеночная и почечная недостаточность.
При недостаточной эффективности препаратов сурьмы, в частности, в регионах с высокой устойчивости к сурьме при кожной форме лейшманиоза широко используется как препарат первой линии препарат Амфотерицин. В ряде случаев эффективным средством является антибиотик-аминогликозид Паромомицин, который оказывает протозоацидное действие на простейшие, вызывая нарушение синтеза белка рибосомами. Может использоваться как для монотерапии, так в сочетании с препаратами сурьмы.
Модифицированным способом лечения висцерального лейшманиоза является вариант с включением иммунотропных лекарственных средств (Тактивин), воздействующих на Т-звено иммунной системы. Препараты этой группы повышают синтез интерферона, восстанавливают синтез факторов, нарушающих процессы миграции макрофагов, усиливают дифференцировку клеток Т-ряда. Также, эффективность противолейшманиозных препаратов усиливает одновременно назначаемый Интерферон гамма человеческий рекомбинантный.
Доктора
Лекарства
Препараты 5-валентной сурьмы:
- Солюсурьмин;
- Глюкантим;
- Стибоглюконат натрия;
- Неостибазон;
- Неостам.
Ароматические диамидины:
- Пентамидин;
- Стильбамидин.
Антибиотики:
- Мономицин;
- Амфотерицин В;
- Милтефозин;
- Паромомицин;
- Доксициклин.
Противопаразитарные средства:
- Мепакрин;
- Аминохинол;
- Акрихин.
Противогрибковые средства:
- Амфотерицин В (липосомальный);
- Флуконазол.
Иммуностимуляторы:
Процедуры и операции
В начальных стадиях кожного лейшманиоза широко используется местное лечение (накладывание примочек, повязок с мазями). В лейшманиомы вводят инъекции препаратов сурьмы с глюкокортикостероидами, раствор Мепакрина. На язвенные дефекты накладываются повязки с мазью Вишневского, мономициновой/метациклиновой мазями, Риванолом, Фурацилином, Уротропином, Акрихином или коллагеновая губка с Грамицидином, Мономицином.
В стадии бугорка эффективно применение углекислотного/гелий-неоновой лазеротерапии. По показаниям может проводится операция по удалению селезенки (спленэктомия), криотерапия (жидкий азот) и диатермокоагуляция элементов.
Признаками выздоровления являются стойкая нормализация температуры тела, сокращение размеров селезенки/печени, увеличение массы тела, появление аппетита, нормализация гематологических показателей.
Профилактика
Профилактика лейшманиоза представляет собой комплекс стратегических мероприятий, направленный на все звенья эпидемического процесса: природных хозяев лейшманий, переносчиков возбудителя, человека, окружающую среду. Основными из них являются:
- Качественное и всеохватывающее санитарное просвещение сообществ через различные коммуникационные каналы в местах с высокой заболеваемостью лейшманиозом, в том числе и необходимость изменения (адаптации) поведения для профилактики заболевания.
- Раннее выявление больных, их изоляция, проведение химиопрофилактики лиц коллектива/ближайшего окружения пириметамином, что способствует проведению своевременного лечения больных и снижению риска распространения инфекции, мониторингу уровня заболеваемости, эффективному эпидемиологическому надзору за болезнью с целью недопущения локальных эпидемических вспышек.
- Наблюдение за реконвалесцентом на протяжении 6-12 месяцев и более, поскольку возможны рецидивы в отдаленные сроки.
- Вакцинопрофилактика местного непривитого населения и лиц, планирующих поездки в районы эндемичные по лейшманиозу. С этой целью за 4-6 месяца до выезда проводятся прививки живой культуры L. Major. При зоонозном кожном лейшманиозе пожизненный прочный иммунитет развивается через 2 месяца, при антропонозном – через 6 месяцев. Опасными для граждан РФ при посещении в активный сезон (май — сентябрь) передачи возбудителя лейшманиоза являются страны ближнего зарубежья Азербайджан, Южный Казахстан, Армения, Грузия, Кыргызстан, Таджикистан, Туркменистан и Узбекистан, а также Крым, где регистрировались единичные случаи заболевания висцеральным лейшманиозом. Из стран дальнего зарубежья особо высокий риск заражения существует при посещении Индии, страны Средиземноморья и Ближнего Востока, Южной/Центральной Америки.
- Благоустройство населенных пунктов. Включает ликвидацию затопленных/сырых подвальных помещений, свалок и других мест расселения москитов и дезинсекцию жилых помещений.
- Борьба с переносчиками возбудителя: распыление инсектицидов, использование сеток, обработанных инсектицидом, индивидуальная профилактика — использование различных средств защиты от укусов москитов, в том числе и репеллентов.
- Борьба с животными-хозяевами — истребление пустынных грызунов, проведение дератизационных мероприятий в населенных пунктах. Вакцинация домашних собак (только от висцерального лейшманиоза) в странах с высокой заболеваемостью и их незамедлительное лечение при выявлении больных особей.
Последствия и осложнения
Последствия обусловлены развитием таких явлений как цирроз печени, гиперплазия селезенки, гломерулонефрит, тяжелая анемия, кахексия, асцит, ДВС-синдром с обильными кровотечениями. Тяжелые осложнения, часто приводящие к смертельному исходу обусловлены присоединившейся вторичной протозойной, бактериальной или вирусной инфекцией, вызывая пневмонии, сепсис, амебиаз, флегмоны, туберкулез, малярию, гнойно-некротические воспаления. При поражении слизистых полости рта часто развиваются язвенный стоматит, гингивит, отек гортани, при вовлечении в процесс слизистой оболочки кишечника — язвенные поражения тонкого/толстого кишечника, протекающие с клиникой энтерита/энтероколита.
При кожной форме у 5-10 % пролеченных пациентов отмечаются косметические дефекты в виде изменения кожных покровов с появлением бородавкообразных узелков и депигментированных пятен на разгибательной поверхности конечностей и лице. Частым осложнением являются пиодермиты, вызванные присоединением вторичной инфекции. При развитии лимфостаза возможно появление отеков голеней и стоп.
Прогноз
Прогноз более благоприятен при раннем выявлении заболевания и адекватном лечении. При легко протекающем лейшманиозе (преимущественно при кожной форме) в редких случаях возможно спонтанное самостоятельное выздоровление.
Прогноз при висцеральном лейшманиозе более серьезный, а при тяжелых формах с развитием осложнений у лиц с ослабленными иммунитетом и несвоевременном лечении – крайне неблагоприятный и может заканчиваться летальным исходом или формироваться пост-калаазарные лейшманоиды.
Крайне неблагоприятный прогноз для лиц с микст-инфекцией. Средняя продолжительность жизни таких пациентов существенно сокращается, что обусловлено как резким усилением интенсивности инвазии, так и реактивацией латентной инфекции у лиц с выраженным иммунодефицитом.
Список источников
- Гинецинская Т. А., Добровольский А. А. Частная паразитология. Паразитические. простейшие и плоские черви: Учеб. пособие для биологов, спец, вузов/ Под ред. Ю. И. Полянского. — М.: Высшая школа,1978. - 303 с.
- Руководство по инфекционным болезням / Под ред. Лобзина Ю.В. – Санкт-Петербург: Фолиант, 2003. - с.652 – 661.
- Баранец М.С., Ермак Т.Н., Понировский Е.Н. Клинико-эпидемиологические особенности висцерального лейшманиоза в Республике Крым / Терапевтический архив-2017.-N 11.-С.100-104.
- Шувалова Е.П. Тропические болезни. Учебник -2004. - 704 с.
- Борьба с лейшманиозом. Доклад на заседании Комитета экспертов ВОЗ по борьбе с лейшманиозом, Женева, 22–26 марта 2010 года.






 Амфотерицин B
Амфотерицин B Доксициклин
Доксициклин Тактивин
Тактивин Флуконазол
Флуконазол Мономицин
Мономицин










Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...