Саркома Юинга
Общие сведения
Cаркома Юинга — что это за болезнь?
Саркома Юинга представляет собой злокачественную опухоль, развивающуюся из костной ткани. В настоящее время выделяют семейство сарком Юинга, включающее типичную саркому и внескелетный ее аналог; опухоль Аскина и группу нейроэктодермальных злокачественных новообразований костей/мягких тканей. Опухоль Юинга является относительно редким заболеванием, частота встречаемости которой составляет 0,3 случая/100 тысяч/в год.
Встречается преимущественно у детей/подростков, реже — у взрослых лиц. Наибольшая заболеваемость (57,5%) приходится на период формирования/созревания скелета (14-20 лет). Медиана заболеваемости варьирует в пределах 15 лет, по половому признаку преобладают мужчины в соотношении 1,5:1.
Саркома Юинга (гистологически) состоит из круглых мелких клеток с круглым ядром, содержащим хроматин и цитоплазмы. Поражаться может практически весь костный скелет, однако наиболее частой локализацией опухоли являются лопатка, плоские кости таза, ребра, кости лица, диафизы большой/малой берцовой и бедренной костей. Особенно часто опухоль встречается в области проксимального метадиафиза левой бедренной кости.
Характеризуется болезнь крайне агрессивным течением: почти в 25% случаев на момент постановки диагноза уже имеются отдаленные метастазы в различных частях тела — в костном мозге, легких, костях. Значительно реже отдельных первичная опухоль возникает не в костях, а в мягких тканях. Эта форма заболевания получила название внекостной саркомы Юинга и на ее долю приходится 12-15% от всех случаев саркомы Юинга.
Метастазирование костных сарком осуществляется преимущественно (до 90% случаев) гематогенным путем и значительно реже лимфогенным и очень редко (при генерализации процесса) встречается медиастинальное/ретроперитонеальное метастазирование. Органом-мишенью при гематогенном пути метастазирования являются в основном легкие, реже — кости скелета или головной мозг. Выживаемость при запущенных стадиях саркомы (на 3-4 стадии) не превышает 10%.
Патогенез
Саркома Юинга и другие опухоли семейства Юинга имеют нейроэктодермальное происхождение и имеют тесную гистогенетическую связь с клетками нервного гребешка. Предположительно клетки нервного гребешка в процессе эмбриогенеза, распространяясь по сомитам, принимают участие в формировании элементов периферической симпатической нервной системы могут быть источником развития опухолей.
Классификация
В основе классификации семейства сарком Юинга положен гистологический принцип, в соответствии с которым выделяют:
- Типичную саркому Юинга.
- Экстраоссальную (внескелетную) саркому Юинга.
- Опухоль Аскина.
- Нейроэктодермальные периферические новообразования.
Причины
Точные причины развития саркомы Юинга не установлены. Большинство специалистов-онкологов считают, что существенная роль принадлежит наследственной предрасположенности. Предположительно, фактором высокого риска развития болезни является различные аномалии скелета (энхондрома/аневризмальная костная киста и др.) и нарушения развития мочеполовой системы в период внутриутробного развития (гипоспадия/редупликация почечной системы). Почти в 40% случаев прослеживается тесная связь с предшествующей травмой.
Симптомы
Симптомы саркомы Юинга во многом определяется непосредственной локализацией первичной опухоли и локализацией метастатического очага. Основными клиническими проявлениями являются локальная боль/припухлость. Боль не уменьшается при фиксации конечности и усиливается в ночной период. При локализации опухоли в тазовых костях боль может отсутствовать или быть незначительной, что способствует поздней ее диагностике. По мере роста опухоли на первый план выходит нарушение функции ближайшего сустава/конечности, опухоль достаточно легко пальпируется, кожа над ней гиперемирована, горячая, слегка отечная.
Местные признаки дополняются постепенно усиливающимися симптомами общей интоксикации в виде общей слабости, субфебрильной/фебрильной температуры, потери аппетита. Отмечается снижение массы тела, появляется регионарный лимфаденит. В зависимости от локализации саркомы могут появляться специфические симптомы, например, хромота при локализации на костях нижних конечностей; нарушение функции органов таза/параплегии при поражении поясничных позвонков (развитие миелопатии компрессионно-ишемического генеза). При метастазах в легкие — кровохарканье, плевральный выпот, дыхательная недостаточность. При лабораторном исследовании — изменения в системе свертывания крови, анемия.
Анализы и диагностика
В основе диагностики саркомы Юинга — инструментальные/лабораторные методы исследования:
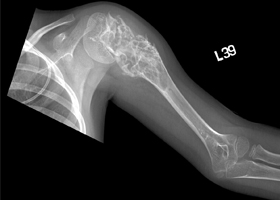
- Рентгенография (позволяет исключить ушибы, вывихи, и другие приобретенные повреждения костной ткани и выявить характерные деструктивные изменения тканей при онкологическом поражении костей). Фото ниже.
- КТ/МРТ (послойное сканирование позволяет четко визуализировать в костной структуру/мягких тканях опухоль, определить ее размеры, границы, распространение онкопроцесса на прилегающие ткани и выявить отдаленные метастазы).
- Позитронно-эмиссионная томография (ПЭТ) — эффективна для выявления метастазов в костной ткани и внутренних органах.
- Гистологическое исследование биоптата (позволяет идентифицировать характер опухоли). Для саркомы Юинга характерна высоко злокачественная степень дифференцировки (G3/G4).
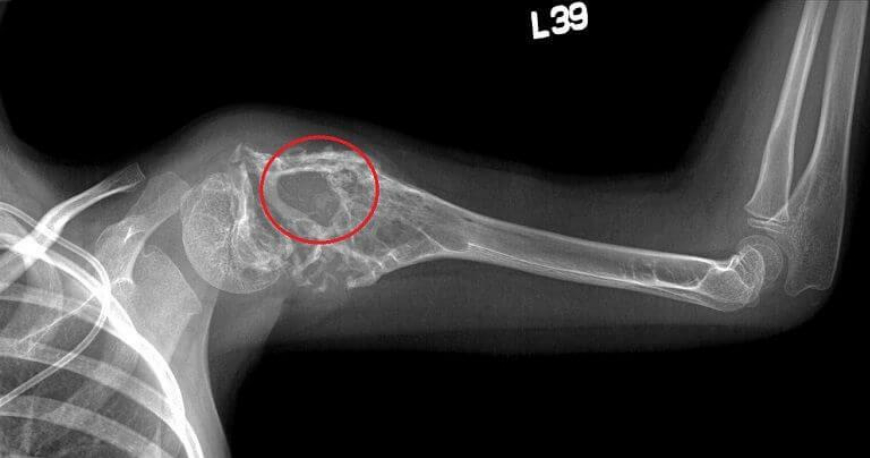
Лечение
Опухоль Юинга характеризуются высокой чувствительностью к химио- и лучевой терапии. Лечение комплексное, включающее химиолучевую терапию, операционное вмешательство. Проводится исключительно в лечебных учреждениях онкологического профиля.
Химиотерапевтическое лечение опухоли Юинга
Первоначально показано проведение предоперационной высокодозной полихимиотерапии, основное назначение которой — уменьшение размеров первичной опухоли/регрессия отдаленных метастазов на стадии диссеминированного состояния. Проводится как при локализованном, так и распространенном онкопроцесса, в том числе при саркоме Юинга 4 стадии.
Существуют различные схемы назначения и комбинирования препаратов, что определяется в каждом конкретном случае. К наиболее часто используемым цитостатикам относятся Ифосфамид, Доксорубицин, Циклофосфамид, Дактиномицин, Винкристин, Этопозид.
Рекомендовано проведение 4–6 циклов индукционной ХТ в период 12–24 недели, после чего проводится локальный метод лечения (операционное удаление опухоли/лучевая терапия) и последующее проведение назначением 6–10 циклов химиотерапевтического лечения интервалом 21 день. Общая длительность лечения варьирует в пределах 8–12 месяцев. Режимы химиотерапевтического воздействия при саркоме Юинга приведены ниже.

Хирургическое лечение
Оптимальным вариантом является радикальная операция, однако она в ряде случаев невыполнима. Нерадикальная операция с проведением ЛТ сопоставима с эффективностью самостоятельной лучевой терапией.
Лучевая терапия
Ее проведение показано в случаях невозможности проведения радикальной операции и обсуждается в случаях недостаточного лечебного эффекта после химиотерапии (гистологически определяется более 10 % опухолевых жизнеспособных клеток). Дозы облучения подбираются в зависимости от объема пораженной ткани и составляют в среднем 40–45 Гр и более высоких доз (50–60 Гр) при выявлении макроскопических изменений.
Лечение местных рецидивов/метастатического процесса носит паллиативный характер. Пациенты с наличием метастазов получают стандартную ХТ. Пациентам с метастазами в лёгких показана резекция метастазов, которая должна проводиться после тотального облучения лёгкого и эффективной химиотерапии.
Доктора
Лекарства
Цитостатики (Ифосфамид, Доксорубицин, Циклофосфамид, Дактиномицин, Винкристин, Этопозид).
Процедуры и операции
Радикальное хирургическое лечение выполняется в соответствии с локализацией опухоли, а выбор оперативного вмешательства определяется размером первичного очага, степенью распространения опухоли вне костного компонента. Костные резекции выполняются с соблюдением требования костного отступа от края опухоли не менее 3–5 см. При необходимости проводится эндопротезирование суставов.
Требованием к операционным вмешательствам при саркоме Юинга является максимальное органосохранение не только на мелких костях (локтевой/лучевой, лопатке, ребрах, ключице), но и на относительно крупных — бедренной/плечевой, костях таза.
Диета
Как таковой диеты при саркоме Юинга нет. Показано высокобелковое питание. На фоне лечения может назначаться Диета (питание) после химиотерапии и Диета при лучевой терапии.
Профилактика
Методов первичной профилактики саркомы Юинга нет. Профилактические мероприятия должны быть направлены на предупреждения рецидива заболевания и должны включать постоянное наблюдение у онколога в течение первых 2 лет с периодичностью 1 раз/ 3 месяца; с 3 до 5 лет: 1 раз/6 месяцев и включать выяснение жалоб, R-графию зоны первичной опухоли, КТ грудной клетки.
Последствия и осложнения
Осложнениями первичной локализованной опухоли Юинга является метастазирование в костный мозг, легкие, реже — в головной мозг.
Прогноз
Прогноз при саркоме Юинга определяется множеством факторов. Современное комбинированное лечение локализованной саркомы при раннем обнаружении позволяет достичь 70% выживаемости. При метастазах в кости/костный мозг на фоне проведения высокодозной химиотерапии, лучевой терапии/трансплантации костного мозга или стволовых периферических клеток выживаемость пациентов с метастатической формой повышается с 10% до 20-30%.
Список источников
- Феденко А. А., Бохян А. Ю., Горбунова В. А., Махсон А. Н., Тепляков В. В. Практические рекомендации по лечению первичных злокачественных опухолей костей (остеосаркомы, саркомы Юинга). Злокачественные опухоли: Практические рекомендации RUSSCO #3s2, 2020 (том 10).17
- Соловьев Ю.Н., Саркома Юинга. Вопросы онкологии 2002; №1 стр. 7–16.
- Нейштадт Э.Л. Опухоли и опухолеподобные заболевания костей / Э.Л. Нейштадт, А.Б. Маркочев. - СПб.: Фолиант, 2007. - 344 с.
- Опухолевые и опухолеподобные процессы у детей /Е. Д. Черствой [и др.]; под ред. Е. Д. Черствого. - Минск: Асар, 2002. - С. 197–199.
- Опухоли и опухолеподобные заболевания костей / Нейштадт Э.Л., Маркочев А.Б. - Санкт-Петербург: Фолиант, 2007. - 342 c.





 Доксорубицин
Доксорубицин Циклофосфамид
Циклофосфамид Винкристин
Винкристин Этопозид
Этопозид













Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...