Рак печени
Общие сведения
Новообразование в печени представлены широким спектром опухолей доброкачественного/злокачественного характера, происходящие из соединительнотканных/эпителиальных элементов печени, сосудов печени или желчных протоков. Наиболее часто доброкачественные новообразования печени представлены аденомой (аденомы желчного протока, гепатоаденомы, папилломатоз, билиарные цистаденомы), гемангиомы и лимфангиомы. Также к доброкачественным новообразованиям относится очаговая гиперплазия печеночных клеток (узловатая гиперплазия печени и фокальная нодулярная гиперплазия печени).
Значительно чаще новообразования печени представлены злокачественными опухолями, среди которых выделяют первичный рак и метастатический (вторичный) рак. При этом, по данным литературы, частота встречаемости метастатического поражения печени у мужчин и у женщин на территории РФ в 25-30 раз превышает частоту встречаемости первичного рака печени. Рак печени является злокачественным новообразованиям для которого характерны низкая медиана выживаемости и высокая летальность.
Первичный рак печени
Произрастает наиболее часто из печеночных клеток – гепатоцитов (печеночно-клеточный рак или гепатоцеллюлярная карцинома), реже развивается из эпителиальных клеток желчных протоков (холангиокарцинома/холангиоцеллюлярный рак) и существенно реже встречается рак смешанного строения (например, гепато-холангиоцеллюлярный рак), а также новообразования неэпителиального генеза (гемангиоэндотелиома), гепатобластома, карцино-саркома и др. Может развиваться как в виде одиночного, так и множественных образований плотной консистенции. Для первичного рака печени характерен диффузный рост с быстрой инвазией кровеносных сосудов, способствует его быстрому распространению по печени.
Метастатический рак печени
Онкология практически любой локализации может давать метастазы в печень, что обусловлено интенсивностью васкуляризации печени и притоком к ней крови через систему воротной вены от органов брюшной полости. Особенно часто метастазирование в печень наблюдается при раке поджелудочной железы, раке желудка, раке легких, раке толстого кишечника, раке матки/яичников, раке простаты и почки.
Для вторичного рака печени характерно вовлечение в онкологический процесс большого объема печеночной паренхимы, что проявляется развитием множественных опухолей. Так единичные метастазы отмечаются в 16% случаев, в то время как мотальное поражение печени характерно для 75% наблюдений. При этом, средняя продолжительность жизни пациентов что при множественном поражении печени уменьшается в 1,5 раза.
Ниже будет рассматриваться первичный рак печени, а именно гепатоцеллюлярный рак печени (син. гепатоцеллюлярная карцинома), являющийся наиболее часто встречаемой (около 90%) первичной злокачественной опухолью гепатобилиарной системы. В целом в РФ заболеваемость печеночно-клеточным раком относительно невысока, однако показатели заболеваемости существенно варьируют в зависимости от региона: так в центральных регионах показатель заболеваемости составляет 3-5 случаев/100 тыс. населения, а регионах Дальнего востока Востоке ее средний показатель составляет 10 случаев/100 тыс.
Особенно высокие показатели в республиках Саха (18,6), Калмыкия (13,3) , Сахалинской области (11,8) в Чукотском автономном округе (10,9), а также в Бурятии, Алтае, Томской области. Заболеваемость ГЦК увеличивается с возрастом, достигая пика к 65-70 годам. Показатели заболеваемости у мужчин существенно выше (2,4:1) чем у женщин.
Патогенез
Первичный рак печени развивается на фоне хронического воспаления гепатоцитов и развития патологического процесса в паренхиме печени, обусловленного повреждающим действием вирусов. Воспалительный процесс сопровождается многократными повреждениями печеночных клеток, запускающими процессы регенерации/фиброзирования, что приводит в конечном итоге к циррозу печени. На фоне высокого клеточного оборота резко возрастает вероятность различных генетических нарушений (мутации, делеции, перекомпоновки, амплификации и анеуплоидии генов), что способствует активизации онкогенов и подавлению генов-супрессоров. Основные гистологические изменения направлены через гиперпластические узлы от фокусов регенерации гепатоцитов с формированием участков дисплазии, являющихся предшественниками опухоли.
Классификация
В основе классификации первичного рака печени лежат гистологические признаки, согласно которым выделяются:
- Гепатоклеточная карцинома.
- Гепатохолангиоцеллюлярная карцинома.
- Гепатобластома.
- Фиброламеллярная карцинома.
- Цистаденокарцинома.
- Эпителиоидная гемангиоэндотелиома.
- Ангиосаркома.
- Лейомиосаркома.
- Синовильная саркома.
- Карциносаркома.
Стадирование. По системе TNM7 (2010), которая применима для первичного гепатоцеллюлярного рака выделяют 4 стадия заболевания (таблица ниже). Определение стадии базируется на учете совокупности таких факторов как размеры и распространение первичной опухоли (Т), вовлеченности в патологический процесс региональных лимфоузлов (N) и наличия метастазов (М).

Соответственно, при указании стадии рака печени используются соответствующие обозначения, например, T4NxM1 hep.
Причины
Гепатоцеллюлярная карцинома в подавляющем большинстве случаев напрямую ассоциируется с наличие хронического вирусного гепатита В и С. Помимо вирусного воздействия, существенную роль в развитии/прогрессировании болезни играют такие факторы как цирроз различной этиологии, лекарственный гепатит, алкогольная болезнь печени, гемохроматоз, желчнокаменная болезнь, болезнь Вильсона-Коновалова, паразитарные инфекции (амебиаз, описторхоз, шистосоматоз), контакт с канцерогенами (вырабатываемый плесневыми грибами аспергиллами афлатоксин В1; промышленные химикаты — хлорсодержащие пестициды, нитрозамины, мышьяк, хлорид винила, тетрахлористый углерод, углеводородные растворители и др.), табакокурение.
В этиологии рака печени существенную роль играет недостаточное поступление протеинов с пищей в организм, аутоиммунные заболевания, сахарный диабет и портальная гипертензия. Аденоматозная гиперплазия печени/наличие диспластических узлов рассматривается как предраковое состояние.
Симптомы
Симптомы рака печени, как и онкология других органов пищеварительной системы, манифестируют быстро нарастающим ухудшением общего состояния, прогрессирующей слабостью, выраженным похудением. Симптомы рака печени у женщин и симптомы у мужчин аналогичны, за исключением того факта, что злокачественная опухоль печени у мужчин имеет тенденцию к более быстрому прогрессированию. Первые симптомы проявляются ощущением давления/тяжести в эпигастральной области, болью в правом подреберье. Возможны первые признаки в виде диспепсических расстройств (тошнота, потеря аппетита, рвота), реже повышение температуры тела. По мере прогрессирования заболевания болевой синдром нарастает, что обусловлено непосредственно растяжением капсулы печени, а также прорастанием опухолью серозной оболочки, а на поздних стадиях окружающих тканей/органов.
Гепатоцеллюлярный рак характеризуется быстрым увеличением печени, при этом нижний ее край может располагаться на уровне пупка, а печень имеет деревянистую плотность и бугристую поверхность. Относительно поздние признаки манифестируют желтухой, появление которой обусловлено прорастанием/сдавлением опухолью общего желчного протока; расширением поверхностных вен живота и асцитом, формирующимся вследствие тромбоза/нарушения кровотока в воротной вене.
Анализы и диагностика
Для диагностики гепатоцеллюлярной карциномы используются данные:
- Лабораторных анализов крови (лейкоцитоз с нейтрофильным сдвигом, гипохромная анемия, увеличенная СОЭ).
- Печеночных проб (повышение ГГТ/активности щелочной фосфатазы).
- Серологической диагностики — определение онкомаркера (увеличение альфа-фетопротеина)
- Инструментальных методов (УЗИ, ПЭТ, МРТ, ПЭТ-КТ,) а также ангиографии.
К основным критериям верификации диагноза относятся характерные гистологические признаки, повышение альфа-фетопротеина выше (400 нг/мл.), совпадение данных двух инструментальных методов исследования (УЗИ и КТ печени или МРТ).
Лечение рака печени
Как лечить данную патологию? Лечение зависит от стадии, распространенности процесса, а также учитывает степень цирроза и функцию печени. Стадирование рассматривается как фактор определения тактики. Критерии определения стадии включают размер опухоли, количество очагов их локализация, рост в сосуды (или его отсутствие) и в другие органы, наличие метастазов.
Общепринятые методики, которые применяются при лечении данных больных включают:
- Радикальные операции — резекция печени (основной метод лечения) или трансплантация печени (по возможности). Хирургическое лечение возможно при размерах одной опухоли до 5 см либо наличие трех очагов до 3 см. При этом функция печени должна быть удовлетворительной. С учетом всех показаний резекции подлежат только 15-20% больных. У 50-80% отмечаются рецидивы после резекции, о чем свидетельствует форум, посвященный лечению гепатоцеллюлярной карциномы. В таком случае больным проводились повторные операции, если они соответствовали критериям отбора — если первичная и повторная опухоль единичные, период без рецидива не меньше года и отсутствует прорастание опухоли в воротную вену.
- Локальные методики: некроз опухоли вызывает химическая абляция (чрескожная инъекция этанола), криоабляция, радиочастотная абляция или микроволновая коагуляция.
- Трансартериальная химиоэмболизация. Применяется при артериальном кровоснабжении опухоли, которую выключают из кровотока (создают ишемию) и потом воздействуют химиопрепаратом.
- Системная химиотерапия. Она является единственно методом лечения на поздних стадиях при наличии метастазов в лимфатические узлы и отдаленных метастазов. С учетом того, что печень больных уже спровоцирована на фоне лечения развиваются тяжелые токсические явления и реактивизируется гепатит В.
- Дистанционная лучевая терапия опухоли. Применение данного метода осложняется из-за плохой переносимости лучевой нагрузки печени, особенно, если она поражена циррозом.
Все виды нехирургического лечения (локальные, лучевая терапия) применяются у больных, у которых размеры опухоли и сниженная функция печени не позволяют выполнить хирургическое вмешательство. Небольшие, единичные менее 2,5 см, удобно расположенные опухоли одинаково эффективно лечатся и резекцией, и абляцией. При размере более 2,5-3 см, множественные и расположенные близко к сосудистым/билиарным структурам печени, трудно удалять абляцией.
Сложность лечения данного заболевания заключается в том, что у больных есть сопутствующие заболевания печени и в результате имеется комплексное заболевание: рак + цирроз или выраженная дисфункция печени + рак, что значительно ограничивает возможности и хирургического и других методов лечения. Даже у тех пациентов, которые перенесли радикальное вмешательство, в 80% случаев возникают рецидивы либо метастазы.
Не всем можно провести не только радикальное удаление опухоли, но и трансартериальную химиоэмболизацию, противопоказаниями к которой являются желудочно-кишечное кровотечение, декомпенсированный цирроз, тромбоз воротной вены, внепеченочное распространение опухоли, не устраняемый асцит, нарушения системы свертывания.
- На очень ранней стадии (Т0) при отсутствии цирроза или его компенсации рекомендуется резекция печени. Если операция не показана, больной становится потенциальным клиентом на трансплантацию печени и как временная тактика проводится локальная деструкция опухоли (радиочастотная термоаблация или введение в опухоль этанола).
- На стадии Т1 и наличии противопоказаний к трансплантации печени проводят аблативные технологии.
- В промежуточной стадии (Т1-2) если нет возможности провести резекции и местное лечение, рассматривается вариант дистанционной лучевой терапии. При этом у больных не должно быть цирроза и инвазии опухоли в нижнюю полую вену.
- При стадии Т3 при неоперабельном процессе и отсутствии отдаленных метастазов рекомендуется трансартериальная химиоэмболизация или комбинация с другими локальными воздействиями. Если по истечении полугода достигнут стойкий эффект (отсутствуют метастазы и сохранена функция печени) проводят повторные сеансы ТАХЭ. При неэффективности (появление новых очагов) переходят к системной терапии.
Лекарственная терапия (химиотерапия)
После радикального хирургического лечения лекарственная терапия не проводится. Да и в целом, она занимает незначительное место в лечении таких больных, поскольку первичная опухоль к химиотерапии малочувствительна. Не существует препарата, который бы имел доказанный эффект в отношении продления жизни больного и снижал бы риск рецидива. Системное лечение химиопрепаратами назначают больным на последней стадии заболевания.
При системной монотерапии (применяется один препарат), эффект не выше 20% и средняя выживаемость больных составляет 3-4 месяца. Лучшие результаты дает комбинированная химиотерапия. На лечении противоопухолевыми средствами лучше реагируют больные без цирроза, с удовлетворительной функцией печени и низким уровнем билирубина.
Системная химиотерапия (чаще всего препараты сорафениба, регорафениба и ленватиниба) применяется после локальных методов воздействия при:
- распространенном раке Т3;
- внепеченочном метастазировании;
- прогрессировании процесса после примененных локальных методов;
- при неэффективности сорафениба при Т3 рекомендована полихимиотерапия (гемцитабин + цисплатин или гемцитабин + оксалиплатин), показана эффективность комбинации cорафениб + доксорубицин (такое сочетание почти вдвое удлиняет время до прогрессирования опухоли, которое составляет 8,6 месяцев).
Из всех препаратов наиболее эффективным является сорафениб (препарат Нексавар), который подавляет образование новых сосудов в опухоли и разрастание опухолевых клеток. При этом, нужно учесть, что при декомпенсированном циррозе химиотерапия не проводится. Удобством является форма выпуска препарата — это таблетки, которые больной может принимать самостоятельно в амбулаторных условиях.
Начальная суточная доза сорафениба 800 мг/сутки, а при циррозе и ослабленным больным рекомендуется 400 мг/сутки с возможным повышением ее. Если при дозе 800 мг/сутки отмечается токсичность препарата доза снижается до 600-200 мг или делают временный перерыв в течение недели и проводится симптоматическая терапия.
Регорафениб рекомендуется в случае плохой переносимости сорафениба или прогрессировании опухоли.
Рассмотрев основные направления лечения рака печени, можно ответить на вопрос, помогут ли солевые примочки при онкологии и есть ли в них смысл? Если кто-то и будет применять, то это будут просто примочки — никакого лечебного действия на опухоль они не оказывают.
Доктора
Лекарства
Противоопухолевые средства: Сорафениб, Нексавар, Гемзар, Гемцитабин медак, Доксирубицин-ЛЭНС, Цисплатин-Тева, Кемоплат, Элоксатин, Оксиплатин медак.
Процедуры и операции
В зависимости от показаний больным могут быть выполнены:
- Резекция печени. Чаще всего выполняют при одиночной опухоли любого размера. Если опухоль меньше 2 см и функция печени сохранена, резекцию проводят лапароскопически. Инвазия опухоли в сосуды — противопоказание к выполнению резекции. Проведение КТ и МРТ с контрастированием после операции проводят раз в 3 месяца, поскольку часто отмечаются рецидивы опухоли. Вероятность рецидива высокая, если соотношение нейтрофилы/лимфоциты составляет более 5.
- Трансплантация органа. Она решает проблемы не только связанные с раком, но и с циррозом печени. В ряде случаев является единственно возможным вмешательством. Для успешной трансплантации должна быть одна опухоль до 5 см или три до 3 см. Трансплантация является выбором для больных на ранней стадии и с тяжелым циррозом.
- Абляционные процедуры. Их выполняют открытым доступом, чрескожно или лапароскопически. Чаще всего применяются инъекции этанола и радиочастотная абляция. Инъекции этанола показаны в том случае, если радиочастотная абляция технически не выполнима. Радиочастотная абляция выполняется при неоперабельной опухоли, во время ожидания пересадки органа, при рецидиве опухоли после резекции. Она незаменима если традиционное вмешательство провести невозможно из-за выраженного снижения функции печени или тяжелого состояния больного. Для проведения радиочастотной абляции применяются электроды — одноигольные, если опухоль меньше 3 см и или многоигольные при размерах опухоли более 3 см. Электроды под КТ-контролем вводятся в опухоль под анестезией. При 1000 С воздействие продолжается 10–30 минут. Полноту разрушения образования контролируют КТ через сутки. Процедуру повторяют несколько раз до полной деструкции опухоли. Этот вид абляции противопоказан: при больших размерах, множественном поражении, циррозе в стадии декомпенсации, расположении узла близко к другим органам и желчным протокам, а также при внепеченочных метастазах.
- Трансартериальная хемоэмболизация. Этот метод показывает определенный эффект, однако не влияет на продолжительность жизни. При этом методе в печеночную артерию вводят через катетер химиотерапевтический препарат и эмболизирующий. В результате этой процедуры доставляется высокая доза химиопрепарата (доксорубицин, цисплатин) прямо в опухоль и увеличивается время контакта его с клетками опухоли. Положительным моментом является то, что системное воздействие химиопрепарата минимизируется. Процедуры можно повторять неоднократно. Осложнения этой процедуры: лихорадка, боль в животе, эмболизация не тех ветвей артерии, холецистит и печеночная недостаточность. Реже встречаются тромбоз воротной вены, костномозговая недостаточность и панкреатит. Также в 5% встречаются летальные исходы.
- Стереотаксическая лучевая терапия. Является вариантом при лечении единичных узлов.
Диета

Диета 5-й стол
- Эффективность: лечебный эффект через 14 дней
- Сроки: от 3 месяцев и более
- Стоимость продуктов: 1200- 1400 руб. в неделю

Диета при заболевании печени
- Эффективность: лечебный эффект через 2 недели
- Сроки: 6 и более месяцев
- Стоимость продуктов: 1300-1400 руб. в неделю
Питание больных организуется в пределах диетического Стола №5, его должны придерживаться и больные, получающие химиотерапию. Основными характеристиками диеты является сбалансированное питание с исключением жирных продуктов, жареных блюд, копченостей, тугоплавких жиров, первых блюд на крепком бульоне и с применением заправки из жареного лука и овощей. Все эти продукты и блюда увеличивают нагрузку на печень, чрезмерно стимулируют секрецию. Пища готовится отвариваем, тушением или запеканием без корочки (для этого используется фольга). Идеальной посудой для приготовления является пароварка и мультиварка. Если больной прооперирован, то в раннем периоде после операции назначается голод, потом Стол №1 на несколько дней с переходом на Стол №5.
Профилактика
- Раннее выявление (вирусных гепатитов/циррозов как фоновых заболеваний печени). При вирусных гепатитах, особенно гепатите С, и циррозе в 12 раз увеличивается риск развития карциномы. Поэтому в группах повышенного риска (пациенты с гепатитом В и С) регулярно должен проводиться скрининг, выявляющий заболевание на доклинической стадии. К скрининговым мероприятиям относятся УЗИ и анализ крови на наличие α-фетопротеина. Для уточнения диагноза проводится компьютерная томография.
- Отказ от потребления алкоголя, поскольку при алкоголизме рак печени встречается в 15% случаев.
- Здоровое питание с исключением копченых, жареных и жирных блюд, продуктов с химическими добавками.
- Активный образ жизни для снижения веса.
- Коррекция нарушений углеводного обмена.
- Исключение воздействия канцерогенных факторов на производстве.
Последствия и осложнения
- Кровотечения из расширенных вен пищевода.
- Анемия (за счет гиперспленизма и кровотечений).
- Тромбоцитопения (за счет гиперспленизма).
- Инфекционные осложнения.
- Прорастание опухолью капсулы печени, что сопровождается выраженными болями.
- Кровоизлияние внутрь опухоли и некроз ткани.
- Компрессия желчных путей опухолью, что сопровождается желтухой и холангитом.
- Прорастание опухоли в портальную и печеночную вену с развитием портальной гипертензии.
- Разрыв опухолевого узла и развитие внутрибрюшного кровотечения. Это осложнение бывает при поверхностном расположении узла.
- Часто отмечается тромбоз портальной вены, что является неблагоприятным прогностическим признаком.
Прогноз при раке печени
Гепатоцеллюлярный рак занимает практически последнее место по выживаемости их всех новообразований — 77% умирают в первый год жизни, а пятилетняя выживаемость составляет только 57%. Можно ли вылечить это заболевание? На ранних стадиях излечение возможно, но это должна быть 0 (один узел менее 2 см) или 1 стадия (1-3 узла до 3-х см), тогда эффективно хирургическое лечение. Скрининг при этом имеет большое значение — нужно выявить опухоль на стадии небольшого размера и когда она высокодифференцированная. К сожалению, на этих стадиях заболевание выявляется очень редко — имеют место поздняя диагностика и нерезектабельность опухоли.
Оперируют и при больших размерах опухоли, но результаты не столь утешительны. Если у больного узел не больше 5 см, то после операции 30-40% больных живут до 5 лет. Рецидив после резекции в первые 2 года отмечается у 50-80%. Ранний рецидив бывает при инвазии опухоли в сосуды, высоких значениях альфа-фетопротеина, а также имеет значение тип резекции — проводилась анатомическая резекция или атипичная. Наличие и выраженность цирроза влияют на продолжительность жизни.
При 4 стадии (BCLC D) имеется прорастание опухолью магистральных сосудов печени, отмечается внепеченочное распространение опухоли и цирроз в стадии декомпенсации. Сколько живут при 4 стадии? Учитывая то, что у больных выраженные симптомы рака и декомпенсированный цирроз, которые ухудшают общее состояние, они не способны к самообслуживанию и прикованы к постели. Такие больные живут не более 3-4 месяцев, поскольку быстро нарастает печеночная недостаточность. В терминальной стадии проводится симптоматическая терапия.
Как умирают такие больные? Основная часть больных умирает от прогрессирования цирроза и печеночной недостаточности. На фоне печеночной недостаточности сначала развивается печеночная энцефалопатия: нарушения сна, сонливость, апатия, летаргия (патологический сон, при котором замедляются все жизненно важные процессы в организме, исчезает реакция на звук и боль, оглушение сознания, потеря способности воспринимать речь окружающих и дезориентация во времени и амнезия). Следующей стадией является печеночная кома — потеря сознания с нарушением кровообращения и дыхания и смерть.
Список источников
- Чекмазов И.А., Иваников И.О., Сапронов Г.В., Кириллова Н.Ч., Виноградова Н.Н. Рак печени: этиология, патогенез, итоги длительного клинико-эпидемиологического наблюдения. Доказательная гастроэнтерология. 2019;8(1):5-15. https://doi.org/10.17116/dokgastro201980115
- Мерабишвили В.М. Мерабишвили Э.Н. Чепик О.Ф. Эпидемиология рака печени. Заболеваемость, смертность, динамика гистологической структуры// СИБИРСКИЙ ОНКОЛОГИЧЕСКИЙ ЖУРНАЛ. 2015. № 2. С. 5–14.
- Бредер В.В. Факторы риска развития гепатоцеллюлярного рака в онкологической практике. Опыт Российского онкологического научного центра им. Н. Н. Блохина. /Экспериментальная и клиническая гастроэнтерология. — 2016, 4. С. 4-12.
- Семендяева М. И., Меркулов И. А., Пастухов А. И., Гайдашева Е. В., Лесняк В. Н., Шутова О. В. Гепатоцеллюлярная карцинома — день сегодняшний / Клиническая практика, 2013.— №2, С. 35-49.
- Кучерявый Ю.А., Оганесян Т. С., Стукова Н.Ю. Гепатоцеллюлярная карцинома: взгляд врача общей практики /Consilium Med. 2011. — №1, С.38-45.





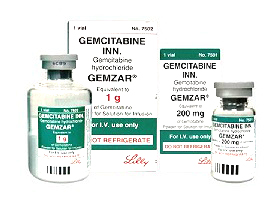 Гемзар
Гемзар
















Последние комментарии
Маша: Работаю сутки через трое. После ночной смены обычно отлёживаюсь весь день, потом ничего ...
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?