Выбор контрацепции при различных заболеваниях
Контрацепция — это достигаемое различными способами предотвращение нежелательной беременности.
Существует несколько видов контрацепции, и самыми древними являются барьерные методы контрацепции. Еще в начале XX в. это были единственные средства для предотвращения нежелательной беременности, однако в современном мире их популярность значительно снизилась, что связано с появлением более эффективных контрацептивных средств. Однако барьерные методы контрацепции продолжают развиваться и совершенствоваться, т.к. они имеют гораздо меньше нежелательных осложнений и противопоказаний, а также с ростом количества заболеваний, передающихся половым путем.
Заболеваний, которые передаются половым путем огромное количество, и их распространенность, к сожалению, растет. Такими заболеваниями являются: кандидоз, бактериальный вагиноз, гонорея, трихомониаз, генитальный герпес, вульвовагинит, слизисто-гнойный цервицит, СПИД, цистит и негонококковый уретрит, а также лобковая вошь, генитальные кондиломы, гепатит В, различные воспалительные заболевания органов малого таза и кишечные инфекции, и другие. Для того чтобы предотвратить заражение подобными заболеваниями половой сферы, нужно поддерживать половые связи только с одним здоровым партнеров, или же уменьшить количество таких партнеров, пройти обследование на ЗППП вам и вашему партнеру, исключить половые контактов с теми, у кого большое количество половых партнеров, а также вести здоровый образ жизни.
Существует несколько видов барьерных контрацептивов: мужские и женские, которые бывают медикаментозными и барьерными немедикаментозными. В любом случае барьерные контрацептивы блокируют проникновение семенной жидкости в шеечную слизь. Общими преимуществами барьерных методов контрацепции являются малое количество побочных эффектов, предохранение от венерических заболеваний, они действуют только местно и не вызывают системных изменений в организме, и практически не имеют противопоказаний. Недостатками барьерных методов контрацепции являются появление аллергических реакций на материалы, из которых изготавливаются данные контрацептивы (резина, латекс, полиуретан), и тогда использовать их нельзя, обладают меньшей эффективностью по сравнению с другими методами контрацепции, для их применения нужно выполнять некоторые манипуляции на гениталиях и следить за их расположением во время полового акта. Подобные методы контрацепции применяют в случаях, когда нельзя использовать другие средства контрацепции — внутриматочные средства и оральные контрацептивы, во время лактации, при приеме лекарственных средств, не сочетающихся с оральными контрацептивами.
Самым популярным барьерным контрацептивом является презерватив. Презерватив — это единственное в мире противозачаточное средство, которое используется мужчинами. Они изготавливаются из эластичной резины, имеющей толщину примерно 1 мм. Обычно презервативы имеют 10 см в длину и могут увеличиваться в зависимости от размеров полового органа. Презервативы предохраняют от заболеваний половой сферы, вызванных вирусами и бактериями. Кроме того, использование презервативов защищает от инфекций все отделы полового тракта, а также и от внематочной беременности. Скрученный презерватив надевается на половой член в состоянии эрекции. Распространенность данного метода барьерной контрацепции составляет примерно 30%. Преимущества применения презерватива: простота в употреблении, защита от заболеваний, передающихся половым путем. Также презервативы предохраняют от заражения СПИДом. Недостатками кондомов являются: снижение приятных ощущений при половом акте, возможность использования этого метода контрацепции только на определенной стадии полового акта, а также появление аллергии к материалу, из которого он изготавливается.
У применения презервативов есть и свои противопоказания: использование презервативов из естественных материалов, проходимых для вирусов, если есть возможность заразиться половым заболеванием, а также неспособность сохранить эрекцию при использовании кондома.
Влагалищная диафрагма является барьерным методом контрацепции, и представляет собой куполообразный колпачок, который вводится во влагалище перед началом полового акта так, чтобы его купол закрывал шейку матки. Обычно диафрагмы имеют размеры от 50 до 150 мм, и подбираются индивидуально каждой женщине в зависимости от того, рожала ли она, ее комплекции и т.д. С первого раза правильно установить диафрагму сложно, в этом может помочь врач. У диафрагмы много преимуществ, она защищает от половых инфекций, которые можно подхватить от больного человека, от внематочной беременности, а также простота применения и то, что ее можно использовать несколько раз. Побочными эффектами применения колпачка являются возможное инфицирования мочеполовых путчей из-за давления диафрагмы на уретру, а также воспаление стенок влагалища в местах контакта с диафрагмой.
Влагалищная диафрагма имеет и противопоказания к применению, это аллергия на резину, а также различные заболевания половых органов — кольпит, эрозия шейки матки, опущение стенок матки и влагалища, эндоцервицит, а также аномалии развития половых органов.
Еще одним методом барьерной контрацепции являются шеечные колпачки (цервикальные колпачки), которые изготавливаются из латексной резины. Различают 3 вида колпачков: колпачок Прентифа, колпачок Вимуля и Думаса, которые различаются между собой формой и размерами. Подобрать подходящий вариант вам поможет врач. Нужно заметить, что правильно установленный колпачок закрывает верхнюю часть влагалища и шейку матки.
Следующим методом контрацепции является применение химических способов контрацепции, а именно, спермицидов. Спермициды инактивируют сперму и препятствуют ее проникновению в матку, а также обезвреживают почти всех вирусов и бактерий. Препараты выпускаются в виде пенных аэрозолей, таблеток, желе, таящих и пенящихся свечей, кремов, применяющихся местно, и предохраняют от некоторых заболеваний половой сферы, вызванных инфекциями и вирусами, и от внематочной беременности. Современные спермициды состоят из носителя и вещества, убивающего сперму, которые оба важны для обеспечения контрацептивного эффекта. Функция носителя — осуществление дисперсии химического вещества во влагалище, путем обволакивания шейки матки. А спермоубивающим активным ингредиентом являются сильнодействующие сурфактанты, которые разрушают мембрану сперматозоидов (менфегол, октооктинол, хлорид бензалкониум). Спермициды используются как самостоятельно, так и вместе с барьерными контрацептивами. В первом случае они вводятся во влагалище за 7-15 мин до полового акта.
Преимуществами спермицидов являются: простота применения, защита от некоторых инфекций, которыми можно заразиться половым путем. Недостатки этого вида контрацепции: необходимость манипуляций на половых органах, ограниченный период действия, а при частом пользовании может нарушиться естественная микрофлора влагалища, и может развиться местный дисбактериоз. Также их нельзя использовать при беременности, а также при воспалениях наружных половых органов.
Кстати, для повышения противозачаточного эффекта можно использовать спермициды одновременно с применением презерватива, эффективность этого метода до 98% защиты от беременности и половых инфекций.
Контрацептивная губка распространена в некоторых странах — США, Англии и Нидерландах. Полиуретановая губка с нейлоновой петлей устанавливается над шейкой матки, в губке содержится спермицид. Губку нужно вводить за сутки до полового сношения и оставлять во влагалище. Контрацептивная губка предохраняет от гонореи и хламидиоза.
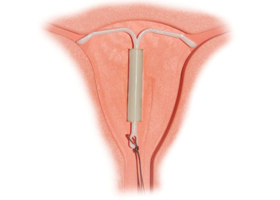 Особого распространения сейчас получила внутриматочная контрацепция, начало которой было положено в самом начале XX в. Изначально этот вид контрацепции представлял собой несколько шелковых нитей, скрученных в кольцо и введенных в матку. Немного позже вместо шелковых нитей начали использовать серебряные или медные нити, однако конструкция была твердой и вызывала боли и трудности при введении и извлечении. Из гибкой пластмассы спирали были изготовлены только в 1960 г. Сегодня известно более 50 видов ВМС, и различаются они по жесткости, размерам, форме, и по поколениям. К внутриматочным средствам первого поколения относятся инертные ВМС, например, полиэтиленовый ВМС в виде буквы S (петля Липпса). На сегодняшний день инертные ВМС запрещены в большинстве цивилизованных стран из-за их низкой эффективности по сравнению с ВМС следующих поколений. Вторым поколением этого вида контрацептивов являются медьсодержащие ВМС, главным преимуществом которых является достаточно высокая противозачаточная эффективность, а также простота использования. Изначально эти ВМС изготавливались из меди, и срок действия у них был 2-3 года. Чтобы увеличить срок их службы в медную проволоку стали включать серебряный стержень, самыми популярными ВМС этого поколения являются Копер Т Ку 380 А, Мультилоад Ку-150 и Функойд. К третьему поколению относятся гормоносодержащие ВМС. Они были созданы как комбинированное средство, соединив преимущества ВМС и оральных контрацептивов. Этот вид внутриматочной контацепции включает ВМС LNG-20 и Прогестасерт, ножка спирали которых наполнена прогестероном или левоноргестрелом. Использование этих ВМС уменьшает частоту воспалительных заболеваний, но в то же время возможно появление выделений между менструациями.
Особого распространения сейчас получила внутриматочная контрацепция, начало которой было положено в самом начале XX в. Изначально этот вид контрацепции представлял собой несколько шелковых нитей, скрученных в кольцо и введенных в матку. Немного позже вместо шелковых нитей начали использовать серебряные или медные нити, однако конструкция была твердой и вызывала боли и трудности при введении и извлечении. Из гибкой пластмассы спирали были изготовлены только в 1960 г. Сегодня известно более 50 видов ВМС, и различаются они по жесткости, размерам, форме, и по поколениям. К внутриматочным средствам первого поколения относятся инертные ВМС, например, полиэтиленовый ВМС в виде буквы S (петля Липпса). На сегодняшний день инертные ВМС запрещены в большинстве цивилизованных стран из-за их низкой эффективности по сравнению с ВМС следующих поколений. Вторым поколением этого вида контрацептивов являются медьсодержащие ВМС, главным преимуществом которых является достаточно высокая противозачаточная эффективность, а также простота использования. Изначально эти ВМС изготавливались из меди, и срок действия у них был 2-3 года. Чтобы увеличить срок их службы в медную проволоку стали включать серебряный стержень, самыми популярными ВМС этого поколения являются Копер Т Ку 380 А, Мультилоад Ку-150 и Функойд. К третьему поколению относятся гормоносодержащие ВМС. Они были созданы как комбинированное средство, соединив преимущества ВМС и оральных контрацептивов. Этот вид внутриматочной контацепции включает ВМС LNG-20 и Прогестасерт, ножка спирали которых наполнена прогестероном или левоноргестрелом. Использование этих ВМС уменьшает частоту воспалительных заболеваний, но в то же время возможно появление выделений между менструациями.
У ВМС есть противопоказания, они абсолютно противопоказаны тем, кто страдает острыми и подострыми воспалительными заболеваниями гениталий, различными злокачественными процессами в половых органах, а также беременность, в том числе и предполагаемая. Есть у ВМС и относительные противопоказания, это аномалии половых органов, миома матки, анемия и некоторые другие заболевания крови.
ВМС обычно вводятся доктором на 4-6 день менструального цикла (в это время женщина уже может быть уверена, что не беременна) в цервикальный канал, что облегчает проведение манипуляции. ВМС также могут быть введены через несколько недель после родов или в более отдаленный послеродовой период. Извлекается ВМС также в больничных условиях с помощью корнцанга или маточным крючком, в зависимости от вида спирали.
Через несколько дней после установления спирали проводится осмотр, после чего доктор дает разрешение на половую жизнь без иного вида предохранения кроме ВМС. Преимуществами внутриматочных спиралей являются: они могут использоваться в период кормления грудью, ВМС могут применять женщины старшего возраста и те, кому не рекомендуется использовать другие виды контрацепции. ВМС могут применять несколько лет, что экономически выгодно. Кроме того, после установления спирали необходимо лишь периодическое наблюдение у врача. Нужно отметить, что согласно исследованиям, на фоне использования спиралей генеративная функция у женщин не нарушается, и беременность наступает почти у 90% женщин в течение года после удаления ВМС.
Побочными реакциями использования ВМС являются боли в пояснице, кровянистые выделения в течении нескольких недель после установления спирали. Иногда могут беспокоить маточные кровотечения, могут появиться выделения между менструациями, а объемы крови при менструациях могут увеличиваться. Для уменьшения кровопотери при менструациях назначаются ингибиторы простагландинсинтетазы. Риск воспалительных заболеваний при использовании ВМС особенно велик в первые 3 недели после введения внутриматочной спирали. Однако если женщина ведет беспорядочную половую жизнь, то риск подхватить воспаление увеличивается. Самым редким, но и самым опасным видом осложнения является перфорация матки. При перфорации первой степени, когда ВМС частично располагается в самой мышце матки, то ее удаляют вагинальным путем, однако при второй и третьей степени перфорации, когда спираль находится в мышце матки или даже выходит в брюшную полость, тогда назначается абдоминальный путь удаления спирали.
Считается, что именно ВМС является лучшим средством контрацепции для рожавших женщин, которые имеют одного постоянного партнера и не страдают от воспалительных заболеваний гениталий.
Внутриматочная контрацепция также имеет противопоказания. ВМС не вводится женщинам с заболеваниями органов малого таза, с острой гонорей, хламидиозом, гнойным цервицитом, послеродовым эндометритом за последние несколько месяцев, с эрозией шейки матки, при опухолях матки. Также спираль не устанавливается беременным женщинам, и подозревающим беременность. Кроме того, ВМС не рекомендуется к введению при патологических вагинальных кровотечениях и при подозрениях на рак матки. Однако ВМС является посткоитальным контрацептивом, который можно использовать в течении 5 дней после полового акта без предохранения.
Относительными противопоказаниями для установления спирали является: наличие в прошлом внематочных беременностей, наличие рецидивирующих вагинальных инфекций, лейкореи, при заболеваниях, вызывающих слабость иммунной системы, при стенозе шейки матки, а также при тяжелой анемии, при болезненных менструациях.
Самым распространенным контрацептивным методом является применение гормональных контрацептивов. Они разделяются на несколько видов. Самым распространенным видом гормональных контрацептивов являются комбинированные эстрогенные препараты. Они надежды, относительно недороги и обычно хорошо переносятся, и разделяются на 3 типа:
- монофазные, в которых содержится постоянная дозировка эстрогена и гестагена;
- двухфазные, в составе которых одна часть таблеток содержит эстроген, а остальные — и эстроген и гестаген;
- в трехфазных оральных контрацептивах содержится меняющаяся доза эстрогенов и постепенно увеличивающаяся доза гестагенов.
Далее идут мини-пили, которые содержат до 500 мкг гестагенного компонента в 1 таблетке. Они принимаются каждый день, начиная с первого дня цикла. К гормональным контрацептивам также относятся посткоитальные препараты, в составе которых большие дозы гестагена или эстрогена. Дозы активного вещества здесь в 50 раз выше, чем в комбинированных эстрогенных препаратах. Посткоитальные препараты применяются в течение 24 часов после непредохраненного полового акта. Принимать часто их нельзя. Кроме того, нужно отметить вагинальные кольца, содержащие гестаген, которые вводят во время 1 или 3 дня цикла, и подкожные имплантанты (норплант) в виде капсул, выделяющих левоноргестрел. Они обеспечивают контрацепцию на 5 лет. Также не очень давно появилось внутриматочное средство — Rogestasert, в составе которого содержится левоноргестрел, который выделяется в течении всего года.
Как уже было отмечено, самым распространенным видом контрацепции современных женщин, является прием комбинированных оральных контрацептивов. Современные комбинированные оральные контрацептивы содержат гораздо меньше стероидов и гестагенных элементов, их дозировка уменьшилась более чем в 5 раз. Современные препараты содержат до 1 мг норэтистерона и 125 мг левоноргестрела. Развитие оральных контрацептивов прошло 3 стадии, в зависимости от вида гестагена. В первом поколении ОК содержался норэтинодрел ацетат, во втором поколении вместо норэтинодрела начал использоваться более эффективный левоноргестрел. К третьему поколению относятся оральные контрацептивы, в составе которых содержится дезогестрел, гестоден. Оральные контрацептивы третьего поколения не нарушают процесс метаболизма липидов, и не повышают риски развития заболеваний сердца и сосудов.
Контрацептивы блокируют овуляцию, изменяют транспорт гаметы и нарушают функции желтого тела.
Считается, что оральные контрацептивы предупреждают беременность с вероятностью 100%, они просты и удобны в использовании. Необходимо помнить, что комбинированные оральные контрацептивы являются лекарственными средствами, и применять их нужно только с разрешения вашего доктора. В любом случае, назначается каждой женщине такая наименьшая доза стероидов, обеспечивающая необходимый уровень защиты. Обычно, женщинам рекомендуется прием контрацептивов, содержащих не больше 35 мкг этинилэстрадиола и 150 мкг левоноргестрела. И именно врач может определить, каким женщинам гормональная контрацепция противопоказана. Так прием оральных контрацептивов категорически противопоказан женщинам, страдающим, или перенесших в прошлом, различные заболевания сердечнососудистой системы, и других жизненно важных органов. Это тромбофлебит, тромбоэмболия, варикоз, заболевания печени и почек, эпилепсия, сахарный диабет. Сюда относятся и злокачественные опухоли половых органов, опухоли молочных желез, сосудов головного мозга, анемия, сильные головные боли, мигрени, различные заболевания желчного пузыря, а также противопоказаны они тем, у кого есть избыточный вес, кто страдает повышенным артериальным давлением, а также курильщики, особенно в возрасте старше 40 лет.
Обычно комбинированные оральные контрацептивы не подавляют фармакологическое действие иных медицинских препаратов, однако некоторые лекарства могут влиять на эффективность действия контрацептивов, например, барбитураты и циклофосфамид. На сегодняшний день продолжаются исследования взаимодействия КОК и других лекарственных веществ, поэтому лучше использовать одновременно с оральными контрацептивами и спермициды.
Взаимодействие оральных контрацептивов с другими препаратами и лекарствами:
Алкоголь — КОК способны усиливать опьяняющий эффект от алкоголя, поэтому применять одновременно нужно с осторожностью.
Антибиотики — Антибиотики способны ослаблять эффективность КОК, особенно с низким содержанием этинилэстрадиола. Лучше выбирать другой способ контрацепции.
Анальгетики — КОК могут ослаблять действие анальгетиков.
Антидепрессанты — КОК способствуют усилению антидепрессивного эффекта.
Барбитураты — Барбитураты вызывают снижение контрацептивного эффекта, поэтому при их приеме лучше выбрать другой вид контрацепции.
Витамин С — При приеме витамина С более 100 мг/сут наблюдается усиление побочных явлений эстрогенов, поэтому при приеме КОК сократите дозу витамина С до 100 мг/сут.
Гипогликемические препараты — КОК могут снижать гипогликемический эффект, поэтому нужно следить за уровнем глюкозы в крови.
Кортикостероиды (кортизол) — КОК повышают токсичность кортикостероидных препаратов, в этом случае лучше выбирать другой способ контрацепции.
Антикоагулянты — При приеме антикоагулянтов лучше не пользоваться оральными контрацептивами, т.к. они способствуют снижению лечебного эффекта.
Бета-адреноблокаторы — КОК усиливает действие лекарства, при одновременном приеме нужно контролировать состояние сердечно-сосудистой системы.
Прием оральных контрацептивов может оказывать неблагоприятное влияние на сердечно-сосудистые заболевания, т.к. эстрогены стимулирующее действуют на миокард и вызывают гиперволемию, что приводит к уменьшению гемоглобина в крови. Кроме того, КОК могут оказывать неблагоприятное воздействие на заболевания печени и обменные процессы в организме. Чаще всего осложнения при приеме таких контрацептивов появляются у курящих женщин, женщин старше 35 лет и с избыточным весом. Самым опасным осложнением приема такого вида контрацептивов является развитие тромбоэмболии, особенно это опасно для курящих женщин.
Современные оральные контрацептивы не оказывают влияния на липидный обмен, как это было в ранних ОР, содержащих большое количество прогестинового компонента.
Под наблюдением врача и при отсутствии противопоказаний, женщина может употреблять оральные контрацептивы много лет подряд.
К побочным эффектам при приеме оральных контрацептивов, которые обычно наблюдаются в первые два месяца после начала их приема, относятся появление головной боли, повышенная утомляемость, тошнота, увеличение массы тела, появление акне, судорог в ногах, повышенная раздражительность, гипертония, тромбофлебит, вздутие живота и т.д.
В отличие от КОК, которые подавляют овуляцию и делают шейку матки непроходимой для сперматозоидов, то мини-пили оказывают воздействие на цервикальную слизь и изменяют слизистую матки, так что оплодотворенная яйцеклетка не может в ней закрепиться. В состав мини-пили входят микродозы гестагенов (левоноргестрела, норгестрела), а нет эстрогенов. Этот вид контрацепции применяют каждый день, начиная с первого дня цикла. Основным побочным эффектом от приема мини-пили является появление межменструальных кровянистых выделений. Мини-пили могут назначаться женщинам с заболеваниями печени, гипертензией, а также страдающим ожирением, при сахарном диабете, варикозном расширении вен.
Контрацептивами последнего поколения, или низкодозированными оральными контрацептивами, называют норплант, представляющий собой 6 капсул, которые вводятся в предплечье левой руки, и обеспечивают защитный эффект в течении 5 лет. Также сюда относится и Депо-Провера в виде водной суспензии медроксипрогестерона ацетата, которая вводится в организм в виде 4 инъекций. Низкодозированные оральные контрацептивы категорически противопоказаны: тем, кто страдает заболеваниями сердца и сосудов, сахарным диабетом, тромбозом, пороками сердца, ишемией сердца, раком молочных желез, вирусным гепатитом, циррозом печени, опухолями печени, во время беременности и в период лактации. Низкодозированные ОК могут применяться без ограничений при миоме матки, эндометриозе, венерических заболеваниях, ВИЧ-инфицировании, при туберкулезе, эпилепсии, железодефицитной анемии.
При подборе вида гормональной контрацепции, женщина обычно сдает кровь на биохимический анализ, делает гемостазиограмму, УЗИ органов малого таза, а также получает консультацию маммолога и терапевта.
Одним из самых надежных средств от нежелательной беременности и различных венерических заболеваний является комбинирование презерватива из латекса и спермицидов. В этом случае гарантируется защита от ВИЧ-инфекций, различных заболеваний, вызванных вирусами и бактериями. Например, фарматекс защищает от герпеса, хламидий, трихомонады, гонореи и многих других заболеваний.
Многие практикуют спринцевание после полового акта, однако это может лишь увеличить вероятность заражения, т.к. в этом случае велик шанс повредить слизистые оболочки влагалища, а также смывания ее защитной слизи.
Идеального контрацептива не существует. Если мы предотвращаем физиологическую особенность женщины — беременность, то обязательно будут побочные явления. Чтобы свести их к минимуму, подбирайте контрацептивы вместе с хорошим врачом.
Ведь именно правильный выбор контрацепции влияет на ход любого другого заболевания, а эффективность методов предохранения в этом случае разная, поэтому при назначении контрацепции нужно проводить комплексное обследование организма женщины.
Если женщина страдает различными генитальными заболеваниями, то контрацепция необходима для избежания риска ухудшения здоровья, если вдруг наступит беременность. Самым лучшим методом предохранения от нежелательной беременности при заболеваниях половых органов является использование презерватива и спермицидов. Эти методы контрацепции доступны, просты в использовании, не оказывают негативного влияния на половые органы женщины, а также их действие обратимо после окончания их использования.
Сердечно-сосудистые заболевания
При заболеваниях сердца и сосудов рекомендуется использовать женские диафрагмы в соединении со спермицидами, при правильном их использовании этот метод является достаточно эффективным. Прерванный половой акт или половое воздержание вряд ли улучшит качество вашей интимной жизни. Лучшим методом контрацепции при сердечно-сосудистых заболеваниях является непрерывный прием небольших доз гестагенов. В минимальных количествах они не влияют на свертываемость крови, однако могут повлечь за собой увеличение массы тела. К тому же этот метод может способствовать нарушению менструального цикла.
При артериальной гипертензии, сердечной недостаточности, при наличии в прошлом тромбозов, тромбоэмболии, при врожденных пороках сердца, ревматических заболеваниях, а также наличии у кого-то из родственников гипертонической болезни, комбинированые оральные контрацептивы применять категорически запрещается. Также неприемлемы для применения при заболеваниях сердца и сосудов препараты, в которых содержится более 50 мкг эстрогенов. При употреблении оральных контрацептивов, для уменьшения вероятности развития тромбоза, не следует применять антикоагулянты, т.к. при этом возникают изменения в свертываемости крови. Действие норпланта на страдающих сердечно-сосудистыми заболеваниями не изучено. Кроме того, использование гормональных противозачаточных таблеток может приводить к гиперплазиям, а также к снижению усвояемости углеводов, что особенно опасно для диабетиков.
Внутриматочная контрацепция должна использоваться женщинами, страдающими сердечными болезнями и патологиями сосудов, осторожно. ВМС не следует применять при артериальной гипертензии, при заболеваниях сердца и сосудов, которые могут осложниться бактериальной инфекцией, а также при заболеваниях, в лечении которых применяются антикоагулянты.
При сердечно-сосудистых заболеваниях также может быть использована добровольная хирургическая стерилизация, особенно для женщин с тяжелыми пороками сердца или при злокачественной артериальной гипертензией. Ее можно проводить сразу же после кесарева сечения. Лучше всего при этом биполярную электрокоагуляцию.
Если у женщины есть высокий риск тромбоэмболических осложнений, то нужно очень ответственно делать выбор контрацепции, т.к. неправильный выбор может привести к опасным последствиям. Тромбоэмболическим осложнениям особенно подвержены женщины старше 40 лет, а также курящие. Во время использования комбинированных оральных контрацептивов риск кровоизлияния в мозг возрастает в 1,5 раза. А женщины, постоянно применяющие средства гормональной контрацепции, подвержены образованию тромбозов в 5-7 раз чаще, и инфаркты миокарда наступают в 2 раза чаще. Большие дозы эстрогенов воздействуют на свертываемость крови, свертывающий потенциал увеличивается и снижается фибринолитическая активность. Нужно отметить, что употребление оральных контрацептивов третьего поколения уменьшает количество возможных тромбозов, в 4 раза по сравнению с приемом контрацептивов первого поколения. Особенно высок риск подобных осложнений в первые несколько месяцев приема гормональных контрацептивов. Особенно велик риск возникновения тромбозов при повышенном артериальном давлении, и предвестниками осложнений могут стать появление мигреней, падение зрения, слабости в конечностях. В этом случае, КОК отменяют, и женщина подлежит обследованию.
При хронической артериальной гипертензии лучше использовать спирали с содержанием прогестерона, меди, таблеткам с содержанием прогестина и барьерным методам контрацепции. Оральные контрацептивы принимать запрещается, т.к. их использование приводит к повышению артериального давления.
Таким образом, для женщин, страдающих сердечными заболеваниями сосудов, лучшей контрацепцией являются барьерные методы контрацепции и использование спермицидов.
Заболевания крови
Использовать оральные контрацептивы и ВМС, в которых содержится прогестаген, можно пациенткам, страдающим железодефицитной анемией, т.к. прогестаген способствует уменьшению менструальных кровотечений. КОК абсолютно противопоказаны страдающим серповидно-клеточной анемии, можно использовать лишь контрацептивы, содержащие прогестаген. Женщинам с признаками анемии нужно очень осторожно назначать спирали с содержанием меди, т.к. они способствуют увеличению кровопотере при менструациях.
Сахарный диабет
При сахарном диабете лучшим средством является внутриматочная контрацепция, ВМС содержащие прогестерон, т.к. они не подвержены инфекции, и влияют на уменьшение кровопотерь. Из-за повышенной восприимчивости к инфекциям, медьсодержащие ВМС должны использоваться с осторожностью. При их установлении нужно строго соблюдать правила асептики, а для профилактики инфицирования назначаются антибактериальные препараты. При сосудистых поражениях оральные контрацептивы не используются, т.к. они могут снижать чувствительность к инсулину. В случае назначения КОК, а именно, норплант, а также те, в которых содержится только прогестаген, необходимо следить за уровнем глюкозы в крови.
Таким образом, лучшим средством конрацепции для женщин с сахарным диабетом, является ВМС и хирургическая стерилизация.
При хронических заболеваниях печени и циррозе категорически противопоказан прием гормональных контрацептивов, лучше всего использовать барьерные контрацептивы и ВМС. Именно КОК способны вызывать узелковую гиперплазию печени, которая может трансформироваться в опухоль.
При системной красной волчанке лучшим методом будет установление ВМС, а также можно использовать КОК с прогестинами.
При лечении туберкулеза рифампицином эффективность КОК снижается, поэтому лучше подобрать другой способ защиты от нежелательной беременности, с учетом противопоказаний.
Делая выбор контрацепции для женщин с психическими расстройствами, нужно советоваться с психиатром, социологом, опекунами и юристами о возможности пациенткой правильно использовать методы контрацепции или же отдать предпочтение стерилизации. Прием оральных контрацептивов может вызывать небольшие психические отклонения в виде депрессивных состояний, сонливости и резких перепадов настроения.
Пациентам с судорожным синдромом лучше выбрать негормональные методы контрацепции.
При мигрени противопоказаны комбинированные оральные контрацептивы, т.к. они способны усиливать симптоматику заболевания. В этом случае предпочтение отдается барьерным методам контрацепции, ВМС и препаратам, содержащим лишь прогестагены.
Для женщин, страдающих эпилепсией, лучшим средством защиты от беременности является установление ВМС. Препараты, используемые при лечении эпилепсии, например, фенобарбитал, способствуют снижению концентрацию стероидов в крови, что может увеличивать риски беременности. В этом случае дозу оральных контрацептивов придется увеличивать в 2 раза, что повлечет за собой увеличение побочных эффектов.
При наличии избытка массы тела применение КОК могут приводить к активизации побочного действия гестагенов, причина которой — в структурной близости гестагенов к тестостерону. В этом случае может наблюдаться увеличение в весе, появление акне и излишней нервозности. В этом случае нужно использовать КОК с низким соотношением гестаген/эстроген.
Категории женщин, у которых были диагностированы рак молочной железы, злокачественные заболевания гениталий, печени противопоказаны комбинированные оральные контрацептивы, т.к. они могут вызвать рецидивы гормонозависимого рака шейки матки или молочных желез. При всех остальных видах онкологических заболеваний можно использовать любые виды контрацепции.
Согласно некоторым исследованиям, у женщин до 36лет, длительно принимающих КОК, увеличивается риск рака молочной железы. Использование ВМС при раке груди также достаточно опасно, т.к. может увеличиваться воспалительные заболевания гениталий, которые сопровождаются нарушениями функции яичников и могут вести к прогрессированию мастопатии.
При раке шейки матки использование ОК приводит к ухудшению состояния, а также развитие железисто-плоскоклеточной карциномы шейки матки.
При наличии ВИЧ-инфекции лучшим методом контрацепции является использование презервативов и спермицидов, лучше одновременно. Для профилактики ВИЧ презерватив можно использовать в сочетании с другими видами контрацепции, например, при половых актах с наркоманами, женщинами легкого поведения и теми, кто относится к группе риска ЗППП. Презервативы следует использовать при всех видах половых контактов (вагинальные, оральные, анальные). Также презервативами нужно пользоваться, даже если у одного из партнеров была операция по стерилизации или находится в менопаузе.
При использовании ВМС увеличиваются риски передачи других заболеваний, передающихся половым путем, кроме того, его нельзя использовать ВИЧ-инфицированным. Есть исследования, что проститутки, использующие оральные контрацептивы в качестве предохранения, более восприимчивы к ВИЧ-инфекции.




















господи, сколько же у нас у девчонок заболеваний то...ужас какой. аж страшно, я вот каждый пол года хожу к гинекологу...мало ли, почти 2 года назад мне прописали свечи бенатекс, пока все ок) ни заболеваний не беременности...