Гипофункция гипофиза
Общие сведения
Регуляция всех важных функций в организме осуществляется нервной и эндокринной системами и реализуется секрецией гормонов и их транспортировкой. Нейрогуморальную регуляцию в организме обеспечивает гипоталамо–гипофизарная система, патология которой связана как с пониженной, так и с повышенной секрецией гормонов.
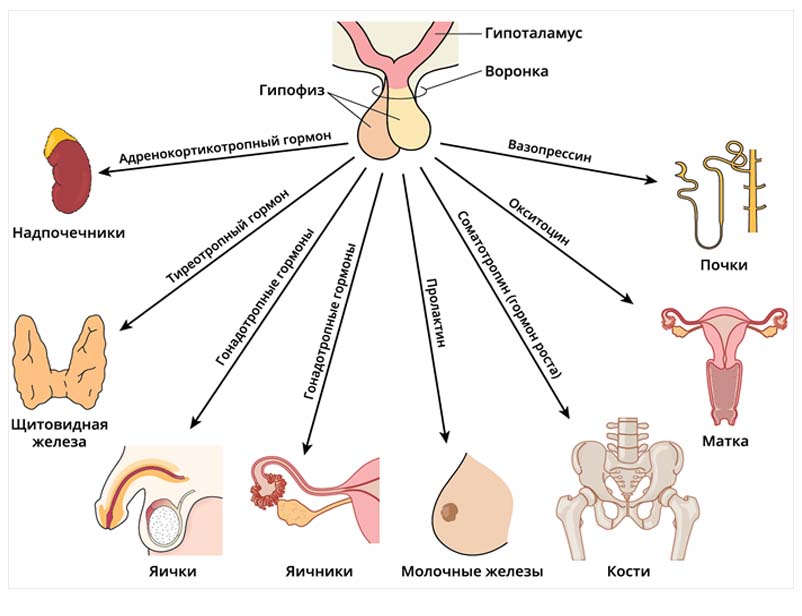
Гипофиз — образование мозга, который является центральным эндокринным органом, регулирующим функцию эндокринных желез (щитовидная железа, половые железы и кора надпочечников). В передней доле синтезируются тиреотропный гормон, контролирующий функцию щитовидной железы, гонадотропный, отвечающий за синтез половых гормонов, соматотропный — регулятор роста и метаболизма в организме, адренокортикотропный, влияющий на кору надпочечников и пролактин, влияющий на образование грудного молока. В задней доле гипофиза концентрируется вазопрессин и окситоцин. Одновременно гипоталамус регулирует выработку тропных гормонов гипофизом, синтезируя рилизинг-гормоны (либерины) и статины. Либерины усиливают синтез и секрецию гормонов передней долей гипофиза, а статины — подавляют ее.
Гипофункция гипофиза или гипопитуитаризм — патология гипофиза, которая характеризуется снижением секреции одного или нескольких тропных гормонов (пангипопитуитаризм). Проявляется это недостаточностью функции соответствующих эндокринных органов. Гипофункция гипофиза является следствием поражений гипофиза или гипоталамуса (ослабление его воздействия), но итог один — снижение секреции гипофизарных гормонов и дефицит гормонов эндокринных желез на периферии. При дефиците гормонов возникают проблемы в организме. Гипофункция гипофиза приводит к развитию различных заболеваний: гипотиреоз, карликовость, несахарный диабет, гипофизарное ожирение, гипофизарный евнухоидизм (гипогонадизм), гипокортицизм.
Гипофизарная недостаточность (раньше применялся термин гипофизарный нанизм) выражается прежде всего в недостаточности соматотропного гормона, которая часто сочетается с множественной недостаточностью гормонов гипофиза. Приобретенный гипопитуитаризм встречается в 35–60 лет, и встречается чаще у женщин.
Патогенез
Эндокринная патология возникает при поражении гипоталамо-гипофизарной системы. Гипофизарная недостаточность развивается при поражении по разным причинам передней доли гипофиза или самого гипоталамуса. Травмы головного мозга, ишемия, воспалительный процесс разрушают клетки аденогипофиза. Выраженность клинических проявлений зависит от степени поражений/разрушений клеток. При разрушении 75% клеток развивается гипопитуитаризм, а если разрушено 90% клеток неизбежен пангипопитуитаризм.
Механизмов развития гипопитуитаризма много и обусловлены они конкретным заболеванием. Это может быть прямое разрушение клеток опухолью или травмой, воздействие инфекционных и токсических факторов, а также опосредованное влияние заболеваний гипоталамуса на аденогипофиза. Если снижается выработка регуляторных гормонов снижается функция эндокринных желез — коры надпочечников, гонад или щитовидной железы. Если в патологический процесс вовлекается задняя доля гипофиза, уменьшается уровень антидиуретического гормона и развивается и несахарный диабет.
Классификация
По выработке гормонов:
- Гиперфункция (гиперпитуитаризм).
- Гипофункция (гипопитуитаризм).
По времени возникновения:
- Поздний.
- Ранний.
По происхождению гипопитуитаризм делят:
- Первичный (гипофизарный).
- Вторичный (гипоталамический).
По клиническим проявлениям:
- Изолированный гипопитуитаризм (дефицит одного гормона).
- Частичный (дефицит двух-трех тропных гормонов с нарушением их функции).
- Пангипопитуитаризм (дефицит всех тропных гормонов с нарушением их функций). Это самый тяжелый вариант, примерами данной патологии является гипофизарная кахексия, послеродовой гипопитуитаризм.
Чаще встречаются заболевания гипофиза, протекающие с недостаточностью одного гормона
- Гипофизарная карликовость (нанизм).
- Гипофизарный гипогонадизм (евнухоидизм).
- Гипокортицизм (гипофункция коры надпочечников при отсутствии влияния адренокортикотропного гормона).
- Гипотиреоз (нарушение синтеза тиреотропного гормона).
- Гипофизарное ожирение.
Функции тропных гормонов:
- Соматотропный. Оказывает белково-анаболическое действие, стимулирует рост и развитие мышц, усиливает расщепление жиров и гликогена (образуется глюкоза).
- Адренокортикотропный. Стимулирует синтез в коре надпочечников глюкокортикоидов, андрогенов и минералокортикоидов, усиливает распад жиров в жировых депо, регулирует наеопление гликогена в мышцах.
- Тиреотропный. Активирует синтез гормонов щитовидной железы.
- Фолликулостимулирующий. Активирует сперматогенез, а у женщин — созревание фолликулов.
- Лютеинизирующий. Способствует образованию желтого тела и овуляции. У мужчин стимулирует синтез андрогенов.
- Пролактин. Стимулирует образование молока у кормящих женщин.
- Меланотропный. Стимулирует образование меланина.
- Липотропный. Мобилизует жир из депо и способствует использованию его в энергетическом обмене
- Антидиуретический (вазопрессин), задняя доля гипофиза. Усиливает обратное всасывание воды в почечных канальцах, то есть уменьшает диурез, способствует сужению сосудов.
- Окситоцин, задняя доля гипофиза. Участвует в сокращении матки, стимулирует роды.
Соответственно, при дефиците тропных гормонов выпадает его функция. Частичное поражение гипофиза чаще проявляется соматотропной и гонадотропной недостаточностью, поэтому отмечается задержка роста, потеря мышечной массы, нарушение половой функции. При постепенном разрушении гипофиза нарушается секреция гормонов в определенной последовательности: соматотропный гормон, гонадотропный, тиреотропный, адренокортикотропный, пролактин. Нейрохирургическое вмешательство или кровоизлияние в область гипофиза приводят к тому, что болезнь быстро развивается (в течение нескольких часов), и протекает тяжело, что связано с надпочечниковой недостаточностью, которая требует неотложной заместительной терапии.
Синдром Каллмана имеет отношение к нарушению функции гипофиза — это гипофизарный гипогонадизм, но генетически обусловленный. Эта наследственная болезнь проявляется не только задержной полового развития, но и потерей/снижением обоняния (аносмия). Встречается чаще у мужчин, но описаны случаи данного синдрома и у женщин. Это заболевание связано с нарушением взаимодействия гипофиза и гипоталамуса, когда в период органогенеза нарушается закладка лютеинизирующих релизинг-гормонов-нейронов и обонятельных нервов. При выраженном дефиците половых гормонов половой член имеет маленькие размеры, а также встречается недоразвитие почек, заячья губа, недоразвитие зубов, волчье небо.
Причины
Гипофункция гипофиза развивается при определенных заболеваниях и патологических состояниях:
- Опухоли гипофиза и гипоталамуса.
- Ишемические и геморрагические повреждения гипофиза.
- Черепно-мозговые травмы (перелом основания черепа).
- Нейрохирургические операции.
- Облучение ткани мозга.
- Синдром «пустого турецкого седла».
- Врожденные пороки развития (гипотрофия или гипоплазия гипофиза, генетические дефекты — мутации генов статинов и либеринов).
- Действие токсинов (этанол, наркотики, эндо- и экзотоксины микробов).
- Невротические состояния, психозы, стрессы.
- Инфекционные заболевания (энцефалит).
- Дисфункция гипоталамуса. Выработка гормонов аденогипофизом регулируется гипоталамусом, где вырабатываются рилизинг-факторы, поэтому гипоталамическая дисфункция влияет на функцию гипофиза.
- Выделены рилизинг-факторы ко всем гормонам аденогипофиза. Регуляция гипоталамусом происходит по принципу прямой и обратной связи. Гипоталамо-гипофизарная дисфункция — это снижение уровня рилизинг-гормонов гипоталамуса и соответственно гипофиза. Причины дисфункции гипоталамо-гипофизарной такие же, как и гипофункции гипофиза: черепно-мозговые травмы, стресс, голодание, инфекции (менингит, энцефалит, тонзиллит, гайморит).
Симптомы
Симптомы нарушения функций гипофиза появляются постепенно и проходит несколько лет до постановки диагноза. Проявления гипопитуитаризма разнообразны и это зависит от дефицита того или иного гормона и выраженности дефицита. Чаще доминирует недостаточность одного гормона. В организме ведущую роль играет соматотропный гормон и его дефицит встречается в 25%. Дополнительно к нему может выпадать функция 4–5 тропных гормонов. Нехватка вазопрессина и пролактина встречается редко. Дефицит отдельных гормонов может рассматриваться как ранняя стадия пангипопитуиризма. Полигормональная недостаточность (пангипопитуитаризм) — это самая тяжелая форма.
Изолированное снижение синтеза соматотропного гормона влечет снижение обменных процессов, поэтому увеличивается количество жира и уровня холестерина, а мышечная масса уменьшается, снижается минеральная плотность костей, рано развивается атеросклероз, кожа истончается. Ухудшается общее и психическое состояние человека: появляется депрессия, склонность к апатии, снижается самооценка. Со стороны сердца — снижается сердечный выброс и масса левого желудочка. Дефицит соматотропного гормона отрицательно сказывается на продолжительности жизни и такие больные умирают от сердечно-сосудистых заболеваний. При недостаточности гормона роста развиваются вторичный гипокортицизм, гипотиреоз и гипогонадизм.
Гонадотропная недостаточность (гипогонадизм) проявляется у женщин нарушением цикла, бесплодием, снижением либидо, недоразвитием молочных желез, атрофией слизистой влагалища, недержанием мочи, уменьшением оволосения на лобке. У мужчин дефицит гонадотропинов вызывает атрофию гонад, снижение полового влечения, импотенцию, отсутствие сперматозоидов, уменьшение оволосения на теле, гинекомастию.
Независимо от пола гипогонадизм вызывает остеопороз и атеросклероз. Диагноз вторичный гипогонадизм устанавливается в том случае, если отсутствуют вторичные половые признаки, низкий уровень тестостерона, эстрадиола и гонадотропинов в 13 лет. При вторичной гонадотропной недостаточности в большинстве случаев уровень фолликулостимулирующего и лютеинизирующего гормонов снижены или вообще не определяются. У некоторых больных нарушается секреция того или другого гормона.
Симптомы тиреотропной недостаточности с развитием вторичного гипотиреоза: сонливость, заторможенность, вялость, снижение физической активности, одутловатость лица, выпадение волос, запоры. Больные плохо переносят низкие температуры и быстро прибавляют в весе.
Изолированный дефицит адренокортикотропного гормона редко встречается. При снижении синтеза адренокортикотропного гормона развивается вторичный гипокортицизм. Он проявляется слабостью, утомляемостью, снижением аппетита, тошнотой, снижением веса и артериального давления. У больных появляется склонность к снижению уровня сахара, головокружения натощак и непереносимость голода.
Самочувствие больных ухудшается вечером, а также при нагрузках (эмоциональных, физических). Из всех проявлений гипофункции гипофиза гипокортицизм — наиболее серьёзное. Диагноз устанавливается при низком уровне кортизола в моче и крови. Вторичный гипокортицизм развивается через несколько лет после первых проявлений гипопитуитаризма.
Изолированная недостаточность пролактина также редко встречается — у женщин отсутствует лактация после родов. Уровень пролактина снижен и не повышается при проведении провокационных тестов (введение тиреотропин-рилизинг гормона).
Несахарный диабет связан с неспособностью почек обратно всасывать воду из первичной мочи и концентрировать мочу. Дефицит вазопрессина при этом заболевании проявляется сильной жаждой и выделением большого количества мочи с низким удельным весом.
При всех формах гипоталамо-гипофизарной недостаточности отмечаются нарушения со стороны психики: апатия, депрессия, безучастное отношение ко всему, снижение эмоционального фона, бывают галлюцинации и психоз.
Синдром Каллмана связан с дефицитом гонадотропин-высвобождающего гормона. Проявляется заболевание аномалиями гениталий (крипторхизм, аномальное расположение отверстия уретры у мальчиков, маленький член) и нарушением обоняния. Нарушение формирования половых признаков у мальчиков и девочек происходит в период созревания. Проявления синдрома разнообразны — от выраженного снижения обоняния до выраженного и тяжелого гипогонадизма. У половины больных отсутствует патология развития половых органов, но имеется снижение слуха и обоняния, аномалии почек, головного мозга, мочевого пузыря и печени, заячья губа, патология зубов, волчья пасть, сращение пальцев рук, дальтонизм и колобома (отсутствие структур глаза).
На первый план выступают признаки гипогонадизма. У юношей отмечается крипторхизм, отставание в половом развитии и евнухоидное строение тела. У женщин — отсутствие месячных и первичное бесплодие. Дети не отстают от сверстников до 13 лет, а потом темп роста снижается, а дефицит половых гормонов сказывается на появлении евнухоидных пропорций тела: длинные руки и ноги, высокая талия, широкие бедра, отложение жира на животе и бедрах, слабые мышцы и высокий голос.
Анализы и диагностика
- При сборе анамнеза врач выясняет причинные факторы — нейрохирургическая операция, травма черепа, облучение, воспалительные заболевания мозга и мозговых оболочек, кровотечение в родах. При опухоли гипофиза прогрессирует снижение зрения, а поля зрения сужаются.
- Детальный осмотр неврологом.
- Анализы крови (клинический и биохимический).
- Анализ мочи.
- Гормональное обследование. Исследуется уровень всех тропных гормонов гипофиза и низкие уровни свидетельствуют о гипофункции гипофиза. Также рекомендуется определение инсулиноподобного фактора роста.
- Электрокардиография.
- Электроэнцефалография.
- Рентгенография грудной клетки.
- УЗИ малого таза.
- МРТ или КТ головного мозга. Эти обследования оценивают гипофиз и гипоталамус и выявляют отклонения от нормы.
- При длительности заболевания больше года назначается остеоденситометрия (определение минеральной плотности кости).
Лечение
В зависимости от причин проводится консервативное (гормональная терапия) лечение или хирургическое (удаление опухолей и кист). Прием заместительных препаратов проводится пожизненно. Гормональная коррекция нарушений проводится в зависимости от их значимости для организма. В первую очередь компенсируют недостаточность надпочечников, потом щитовидной железы, половых желез и в последнюю очередь — гормона роста. Если имеет место поражение задней доли и развивается несахарный диабет, проводится возмещение дефицита вазопрессина. При гипофункции гипофиза вводятся естественные гормоны и их близкие аналоги (синтетические или полученные из желез).
При гипокортицизме больным назначается Гидрокортизон, кортизона ацетат (Кортизон, Кортеф) или Преднизолон. Предпочтение отдают Гидрокортизону. Дозу препарата подбирают индивидуально, принимают 1–3 раза в день пожизненно. При вторичной надпочечниковой недостаточности доза гормонов ниже, чем при первичной. В начале болезни доза 5–10 мг гидрокортизона однократно, утром. При необходимости дозу увеличивают до 20 мг, которую делят на 2–3 приема, при этом 2/3 дозы принимают до 12 ч. В условиях стресса дозу увеличивают в 2 раза и, если нужно вводят внутримышечно. При кризах применяют инъекционные формы — Солу-кортеф, Преднизолон, Суспензия гидрокортизона. Замещения минералокортикоидов не проводится.
При гипотиреозе назначается левотироксин натрия. Начинают лечение с дозы 25 мкг, потом под контролем Т4 увеличивают до нормализации этого гормона щитовидной железы.
При гипогонадизме заместительная терапия проводится половыми гормонами, что восстанавливает функцию мочеиспускания, минеральную плотность кости и обменные нарушения. Мужчинам назначают тестостерон короткого и длительного действия (Сустанон, Омнадрен), которые вводят внутримышечно раз в 3—4 недели. Пролонгированный препарат Небидо 1000 мг вводится раз в 3 месяца. Пролонгированные препараты тестостерона действуют постепенно, не создавая нефизиологических пиков концентрации. Препараты короткого действия (Небидо, Андрион ТК) принимают от 40 до 80 мг трижды в день, гель тестостерона (Андрожель) наносят в количестве 50 мг каждый день. Короткодействующие препараты тоже имеют свои преимущества — их можно отменить, если появилась непереносимость и побочные реакции.
Женщинам назначают аналоги эстрогенов (активный стероидный гормон эстрадиол) и гестагенов (прогестерон). Доза и режим применения зависят от возраста. В циклическом режиме назначают женщинам до 45 лет: первые две недели цикла эстроген, во вторые — в комбинации с гестагеном. После 48–50 лет показан монофазный режим — ежедневно эстроген и гестаген в определенных дозах.
Эстроген содержащие препараты есть в форме гелей и таблеток. Гели, которые наносятся на кожу, лучше применять при патологии печени и углеводного обмена. Трансдермальный путь введения дает постоянно одинаковый уровень эстрогенов, чем отличается от пероральных форм. Гестагены назначаются внутрь и вагинально. В постменопаузе нужны низкие дозы эстрогенов, поэтому для заместительного лечения применяют пероральные препараты, поскольку они быстро разрушаются в печени.
Компенсация гормона роста проводится введением синтетического гормона роста (Генотропин, Джинтропин). Лечение начинают в детском возрасте и увеличение роста составляет 10–12 см в год. Окончательный рост при изолированной соматотропной недостаточности превышает окончательный рост при множественной недостаточности гормонов. Прекращают стимуляцию роста при закрытии зон роста, при достижении конечного роста или уменьшении его скорости на 2 см в год. Прекращение стимуляции роста не предусматривает полную отмену лечения гормоном роста — оно должно продолжаться у взрослых при пангипопитуитаризме для нормализации метаболических нарушений (восстановление минеральной плотности кости и липидного обмена), поддержания сердца и лучшей переносимости физических нагрузок. При этом лечение гормоном роста обязательно проводится в комплексе с другими гормонами. У взрослых секреция соматотропного гормона ниже, чем у детей, поэтому взрослым назначают значительно меньшую «поддерживающую» дозу.
Для лечения несахарного диабета применяются аналоги десмопрессина — препарат Минирин (в таблетках и подъязычных таблетках) и спрей для носа и капли в нос Пресайнекс. Дозу подбирают индивидуально, начиная прием Миринина в таблетках начинают с 0,1 мг сутки или 60 мкг подъязычных таблеток. Начальная доза Пресайнекс 1 доза спрея или 1–2 капли. При отсутствии эффекта дозу увеличивают и у некоторых больных она составляет 1,2 мг в сутки. Предпочтение отдают подъязычным таблеткам, действующее вещество которых поступает в кровь, минуя печень.
Доктора
Лекарства
Гормональные препараты для заместительной терапии: Кортизон, Кортеф, Преднизолон, Гидрокортизон, Солу-кортеф, Суспензия гидрокортизона, Небидо, Андрион ТК, Сустанон, Омнадрен, Андрожель, Овестин, Ованелия, Овипол Клио, Дюфастон, Визанна, Генотропин, Джинтропин, Минирин, Пресайнекс.
Процедуры и операции
При аденомах гипофиза проводится ее нейрохирургическое удаление. Для комплексного лечения злокачественных опухолей операция дополняется лучевой терапией.
У детей
Из всех вариантов гипофункции гипофиза у детей чаще встречается дефицит гормона роста. В практике у детей встречаются такие формы задержки роста:
- гипоталамический нанизм (связан с нарушение синтеза релизинг-гормона, контролирующего гормон роста);
- гипофизарный;
- тиреогенный.
Гипофизарный нанизм развивается при первичной недостаточности гормона роста. При этой форме отмечается пропорциональная задержка развития и роста. Новорожденные не отличаются от здоровых, а отставание начинает проявляться до 5 лет. Дети медленно растут и отстают от сверстников по росту, но у них сохраняются нормальные пропорции. У них задерживается созревание костей, повышен вес, но жир откладывается равномерно, сухая кожа, высокий голос. Внутренние органы уменьшены, а кости лица недоразвиты. «Зоны роста» сохраняются открытыми и во взрослом возрасте. Половое развитие значительно задерживается. Большая часть детей имеет также дефицит гонадотропинов, тиреотропного гормона, адренокортикотропного гормона и инсулина.
Гипоталамический нанизм связан со снижением или отсутствием соматолиберина, который синтезируется гипоталамусом. Патологический процесс в гипоталамусе (опухоль, воспаление, травма, гидроцефалия), внутриутробное поражение, родовая травма — это причины, которые обуславливают снижение синтеза рилизинг-гормона. У новорожденных при доношенной беременности изначально снижен вес и рост (гипотрофия), а также маленькие размеры носа, стоп, кистей, подбородка. Отставание в росте заметно на первом году. У детей непропорциональное строение тела, ломкость ногтей, истончение кожи, неправильный рост зубов, облысение гнездами. Часто выявляется несахарный диабет, функция надпочечников сохранена. Половое развитие наступает самостоятельно. У некоторых детей снижены умственные способности и выявляется неврологическая симптоматика. на рентгенограммах черепа отмечается внутричерепная гипертензия, турецкое седло обызвествлено. У детей с дефицитом гормона роста применяются препараты гормона роста, доза которых 25–35 мкг/кг/сутки, препарат вводится подкожно каждый день вечером. Лечение прекращают при закрытии «зон роста» или когда пациент достиг желаемого роста или рост увеличивается незначительно, несмотря на введение гормона. В то же время рекомендуется продолжить лечение в меньших дозах.
Диета

Диета 15 стол
- Эффективность: лечебный эффект через 2 недели
- Сроки: постоянно
- Стоимость продуктов: 1600-1800 рублей в неделю

Диета при гипотиреозе щитовидной железы
- Эффективность: лечебный эффект через 3 недели
- Сроки: постоянно
- Стоимость продуктов: 1480-1660 рублей в неделю
Больные нуждаются в полноценном питании, в котором преобладает белок, необходимый для всех метаболических процессов, синтеза гормонов, роста и развития организма, особенно у детей и подростков. Дефицит белка проявляется общей слабостью, снижением веса, ломкостью ногтей и волос. Источники белка — мясо, рыба, творог, сыр, молочные продукты, сыр тофу, бобовые, орехи. Немаловажное значение в питании имеют витамины и минералы, содержащиеся в свежих овощах и фруктах.
При снижении функции щитовидной важно снизить энергетическую ценность рациона, поскольку у больных снижен обмен веществ и отмечается быстрая прибавка веса. Калорийность умещается за счет быстрых углеводов и животных жиров. Учитывая то, что гипотиреоз сопровождается нарушением обмена липидов, снижается количество холестерин содержащих продуктов (печень, почки, сливочное масло, сливки, икра рыб, сметана, жирное мясо). При нарушении обмена липидов за основу рациона можно взять Диетический стол № 10 С.
При ожирении рекомендована Диета 8 стол. Это низкокалорийная диета, которая предусматривает значительное ограничение/исключение легкоусвояемых углеводов (сладости, выпечка, варенье, мед, конфеты, кондитерские изделия, джем, сгущенное молоко, сахар и прочее). В рационе увеличивают продукты с высоким содержанием клетчатки (отруби, несладкие фрукты и овощи в любом виде). Клетчатка замедляет усвоение углеводов и дает чувство насыщения. При составлении рациона выбирают низкокалорийные продукты и блюда: капуста в любом виде, листовая зелень, вегетарианские супы, нежирная морская рыба, индейка, куриная грудка, обезжиренный творог и другие молочные продукты.
Профилактика
Профилактика данного заболевания отсутствует.
Последствия и осложнения
- Тяжелое осложнение гипопитуитаризма — острая надпочечниковая недостаточность. Ее провоцируют стресс, травма, инфекционно-воспалительные заболевания, отсутствие заместительной терапии. Ухудшение состояния нарастает постепенно и лишь при некоторых состояниях (кровоизлияние в гипофиз) — за несколько часов. Криз проявляется снижением давления, температуры, замедлением пульса, адинамией, угнетением всех рефлексов. При отсутствии медицинской помощи развивается недостаточность функции жизненно важных органов, перерастающее в кому и заканчивающееся смертью.
- Остеопороз.
- Ранний атеросклероз.
- Депрессия.
- Гипогликемические состояния. Высокий риск развития гипогликемии у детей до года, и он сохраняется в 2-4-летнем возрасте.
Прогноз
Прогноз зависит от тяжести состояния, своевременности диагностики и начала заместительной терапии. При постоянной заместительной гормонотерапии сохраняется высокое качество жизни и хорошее самочувствие.
При позднем начале лечения у многих пациентов развиваются осложнения и увеличивается в два раза смертности по сравнению с популяцией. Основные причины смертности — сердечно-сосудистая и цереброваскулярная патология. Сомнительный прогноз при тотальном гипопитуитаризме, который часто завершается комой. Также неблагоприятный прогноз при краниофарингеоме и после проведенной лучевой терапии.
Список источников
- Шитова А. В. Влияние клинической картины гипофизарной недостаточности на показатели качества жизни и внутреннюю картину болезни пациентов с гипопитуитаризмом/Проблемы современной науки и образования, 2017.
- Фархутдинова Л. М. Пангипопитуитаризм у взрослых: современные представления и разбор клинического случая /Архивъ внутренней медицины, 2019, №2, с. 152–155.
- Нагаева Е. В. Федеральные клинические рекомендации по диагностике и лечению гипопитуитаризма у детей и подростков/Проблемы эндлкринологии, 2013, №6, с. 27–30.
- Бабичев В.Н. Организация и функционирование нейроэндокринной системы. Проблемы эндокринологии. 2013; 59(1): 62-69.
- Эндокринология: национальное руководство/ под ред. И. И. Дедов [и др.]. — 2016.





 Кортизон
Кортизон Преднизолон
Преднизолон Гидрокортизон
Гидрокортизон Небидо
Небидо Овестин
Овестин Дюфастон
Дюфастон Джинтропин
Джинтропин Минирин
Минирин










Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...