Дорсалгия
Общие сведения
Боль — это механизм защиты организма. Значительное место среди заболеваний опорного аппарата занимает патология позвоночника, которая вызывает боли в спине. Дорсалгия, что это за заболевание? Это не заболевание, а симптом и термин «дорсалгия» означает боль в спине, которую переживает 30% населения в возрасте с 20–25 лет. На трудоспособный возраст приходится пик заболеваемости. Код дорсалгии по МКБ-10 — М-54.
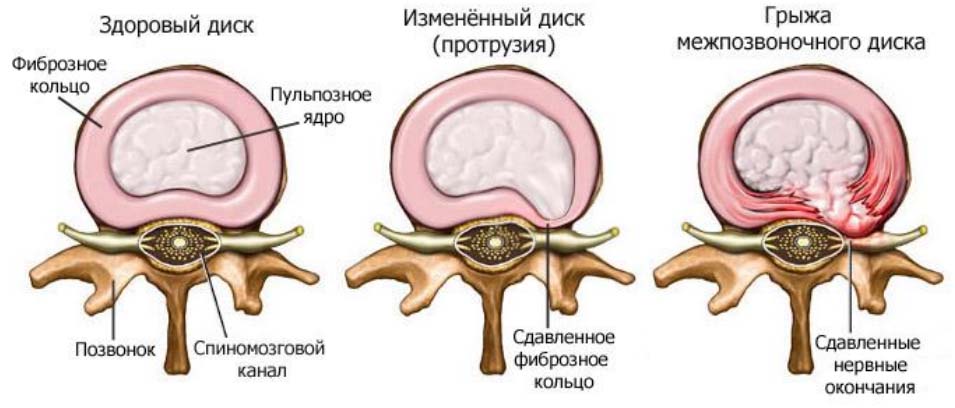
Скелетно-мышечная боль в спине связана со многими причинами: избыточный вес, физические нагрузки, сидячая работа, курение, резкие повороты, аномалии позвоночника, длительная вибрация тела, пребывание в неудобной позе. Однако, самая частая причина — дистрофические поражения позвоночника, к которым относится остеохондроз и спондилез. При остеохондрозе поражаются межпозвонковые диски и тела позвонков. Большое значение в появлении дорсалгии имеет грыжа межпозвонкового диска, которая вызывает раздражение или компрессию близлежащих структур. У пациентов с болью в спине 5% случаев выявляется спинальный стеноз или значительная грыжа диска.
Важно знать, что боль может быть проявлением тяжелого заболевания (опухоль позвонков, сирингомиелия, метастазы в позвоночник, новообразования оболочек спинного мозга, миеломная болезнь), которые имеют неблагоприятный прогноз для жизни. У части пациентов диагностируют заболевания внутренних органов. В связи с этим важно обследоваться для установления точного диагноза.
Патогенез
Известны основные механизмы развития боли:
- Активация периферических болевых рецепторов в ответ на травму или изменения позвонков при остеохондрозе. Рецепторы расположены в фиброзном кольце диска, фасеточных суставах, продольной связке и в паравертебральных мышцах. Они активизируются при травме мышечно-скелетных тканей, которая вызывает выброс провоспалительных и болевых веществ.
- Повреждение нерва, корешка или ганглия. Это встречается при воспалении, травме или нарушении питания нервной ткани при сосудистой недостаточности. В данном случае развивается невропатическая боль.
- Увеличенный ответ болевых нейронов ЦНС. На первых этапах — это защитный механизм, а если боль существует длительно, то возникает замкнутый круг, в котором этот механизм ее усиливает.
Источником боли являются позвонки, межпозвоночные диски, капсула суставов, нервы, мышцы, связки, мозговая оболочка, фасции. Но в большинстве случаев — это миофасциальная боль, когда мышцы являются ее триггером. Дорсалгия чаще развивается при остеохондрозе. Первичный процесс локализован в студенистом ядре, которое теряет влагу и выпячивается в фиброзное кольцо, в котором образуются трещины. Диск пролабирует в позвоночный канал, а через трещины кольца проникает студенистое ядро, образуя грыжи диска, сдавливающие нервные корешки, что сопровождается болью. Эти изменения в одном сегменте позвоночного столба вызывают реактивные изменения в смежных позвонках, поэтому нарушается движение в позвоночном столбе. В процесс всегда вовлекаться желтая связка, которая давит на корешок или оболочку мозга.
Любая боль влечет напряжение мышц, что создает мышечный корсет, предохраняющий пораженный участок позвоночного столба. Мышечно-тонический синдром возникает рефлекторно в ответ на патологию в дисках, изменения в связках и суставах. Импульсы от рецепторов идут к двигательным нейронам спинного мозга и повышается тонус мышц. Сама спазмированная мышца при длительном напряжении становится источником боли и запускается круг «боль — мышечный спазм — боль». Формируется стойкий миофасциальный синдром, который необходимо устранять.
Классификация
Боль подразделяется на:
- Острую. Это преходящая боль, связанная с повреждением корешка, которая прекращается при выздоровлении.
- Хроническую. Это персистирующая боль, связанная с длительно текущим патологическим процессом. Она продолжается от 3 месяцев до нескольких лет.
В настоящее время признано, что острые и хронические боли — это разные процессы и рассматриваются отдельно друг от друга.
По происхождению:
- Первичная (спондилогенная) боль. Связана с дистрофическими изменениями в позвоночных сегментах (межпозвонковом диске, сухожилиях, дугоотростчатых суставах, мышцах, связках) и вовлечением корешков и нервов. Первичная боль появляется физической нагрузкой. Всегда возникает спазм мышц, поэтому у пациента возникает вынужденная поза и нарушается осанка.
- Вторичная, симптоматическая. Связана с травмой, опухолью, заболеваниями внутренних органов или инфекционным процессом.
По локализации вертеброгенные синдромы бывают различных уровней:
- Шейный.
- Грудной.
- Пояснично-крестцовый.
По частоте встречаемости на первом месте стоит дорсалгия пояснично-крестцового отдела позвоночника, которая встречается в 60–80% случаев. Характеризуется ноющей или острой болью нижней части спины (люмбалгия). Причиной люмбалгии является остеохондроз, грыжи дисков, износ позвонков, травмы, воспалительные процессы. Значение имеют также перегрузка спины и переохлаждение. В остром периоде характерна простреливающая боль, а при хроническом течении пациентов беспокоят дискомфорт в пояснице и тянущие боли. При правильном лечении острый процесс проходит в течение месяца, но у части пациентов дорсалгия пояснично-крестцового отдела приводит к инвалидизации.
На втором месте по встречаемости стоит дорсалгия шейного отдела позвоночника (синоним вертеброгенная цервикалгия), которая проявляется напряжением и болезненностью мышц шеи. Цервикалгия связана с остеохондрозом, ревматоидным артритом, грыжами дисков. Боль чаще всего пульсирующая или простреливающая, увеличивающаяся при поворотах шеи и любых движениях. Пациентов беспокоит головокружение, шум в ушах и онемение затылка.
Дорсалгия грудного отдела позвоночника или вертеброгенная торакалгия проявляется болью в грудной клетке. Как и в предыдущих случаях возникновение боли связано изменениями в грудных позвонках, дисках, воспалением нервов, спазмом мышц. Боль тупая и ноющая, постоянная или приступообразная. Ограничены и болезненны вращательные движения в позвоночнике. Боль чаще односторонняя, возникает и усиливается при движениях, дыхании и физических нагрузках. При хронической дорсалгии грудного отдела боли отдают в руку и плечо.
Причины
Причины дорсалгии делятся на вертеброгенные и невертеброгенные. Из вертеброгенных причин можно выделить:
- Остеохондроз с поражением дисков.
- Грыжа диска.
- Спондилез (артроз межпозвонковых суставов).
- Появление остеофитов.
- Стеноз позвоночного канала.
- Нестабильность позвоночных сегментов.
- Травматическое повреждение позвонков (переломы).
- Остеопороз.
- Опухоли позвонков.
- Метастатическое поражение позвоночника, миеломная болезнь, врожденные аномалии.
- Функциональные нарушения позвоночника.
Невертеброгенные причины болей:
- Изменения мышц (миофасциальный синдром).
- Экстрамедуллярные опухоли.
- Психогенные причины.
- Метастазы в позвоночник. Отраженные боли при заболеваниях внутренних органов (перикардит, инфаркт миокарда, пневмония, холецистит, эзофагит, язвенная болезнь, панкреатит.
- Сирингомиелия.
Опасным заболеванием является компрессия конского хвоста травматической, опухолевой или воспалительной природы. Редкая причина боли — сдавление корешка, нерва или спинального ганглия, при которых развивается хронический болевой синдром.
Симптомы
Остеохондроз, как основная причина дорсалгии, проявляется рефлекторным (в 90% случаев) и компрессионным синдромами. Это зависит от того, какие структуры позвоночника вовлекаются в процесс.
Рефлекторные болевые синдромы
Развиваются при раздражении структур позвоночника с сенсорной иннервацией. Это локальные, тупые, боли в одном месте, усиливающиеся при нагрузке, неврологические симптомы (выпадение функции) отсутствуют. Люмбаго — проявление рефлекторного синдрома в поясничной области. Прострел в пояснице и резкие боли появляются после нагрузки. При этом у больного отмечается напряжение поясничных мышц, и он занимает анталгическую позу. Чувствительные расстройства отсутствуют. Люмбалгия — это хроническая тупая, ноющая боль в пояснице.
Компрессионные (корешковые) синдромы
Развиваются при сдавливании корешков, сосудов или спинного мозга измененными позвонками или дисками. Боль при компрессии появляется в разных местах и не всегда присутствует в области позвоночника. Она иррадиирует в ногу, распространяется по ходу нерва и всегда усиливается при кашле, чихании, движениях в позвоночнике. Для компрессионных симптомов характерны неврологические нарушения: снижение рефлексов, ухудшение чувствительности и гипотрофия мышц.
При шейном уровне компрессии подвергаются корешки, сосуды и даже спинной мозг. При сдавливании сосудов и мозга полностью или частично поражается спинной мозг, что проявляется парезом рук и спастическим парезом обеих ног. Компрессионные синдромы в грудном отделе редко встречаются и проявляются болью опоясывающего характера и снижением чувствительности.
Поясничные компрессионные синдромы в зависимости от уровня поражения проявляются по-разному:
- компрессия корешка L2 — снижаются коленные рефлексы, беспокоит боль и выпадение чувствительности по передней и внутренней поверхности бедра;
- компрессия корешка L4 — присутствует боль по передней и внутренней поверхности бедра, атрофируется четырехглавая мышца;
- компрессия корешка L5 — беспокоит боль в пояснице, отдающая в бедро с наружной стороны, в стопу и большой палец по внутренней поверхности;
- компрессия корешка S1 — самая частая локализация, жалобы на боль в ягодице, иррадиация по бедру снаружи, в голень и стопу, утрата силы трехглавой мышцы.
Анализы и диагностика
При осмотре пациента врач обращает внимание на степень напряжения мышц, болезненность их, изменение походки, позы и осанки, определяет движения в позвоночнике и триггерные точки.
Изменения позвоночника выявляют при следующих исследованиях:
- Рентгенография заинтересованного отдела позвоночника. Выясняют степень дистрофического поражения, особенности строения и аномалии позвоночника.
- Компьютерная томография. Более точно определяет характер поражения позвоночника и спинного мозга, выявляет опухоли, протрузии, пролапс дисков, посттравматические изменения, диаметр позвоночного канала.
- Магнитно-резонансная томография. Дает изображение мягких тканей, определяет стеноз канала и секвестрации, состояние спинного мозга, изменения в жёлтой связке. Преимущество магнитно-резонансной томографии — отсутствие лучевой нагрузки. КТ и МРТ необходимы для определения показаний к операции и планировании ее тактики.
- Электронейромиография. Стимуляционная электронейромиография оценивает скорость, с которой проводятся нервные импульсы по двигательным и чувствительным волокнам, что важно для выявления компрессионных синдромов.
Лечение
При лечении боли в спине учитывается форма заболевания и его течение. Правильное назначение препаратов и их сочетание повышает эффективность. Существуют следующие виды:
- Медикаментозное лечение;
- Немедикаментозное (лечебная гимнастика, рефлексотерапия, мануальная терапия, кинезотерапия, физиотерапия).
В остром периоде при выраженном болевом синдроме важно эффективно бороться с болью. Для этого обеспечивают «покой» позвоночнику: постельный режим, твердая поверхность кровати (под матрац подкладывают щит или применяют ортопедический матрац). Двигательный режим в течение недели ограничивают. Больной может вставать только в туалет, одевая при этом корсет или иммобилизирующий пояс. Расширение движений проводится осторожно, важно чтобы они не причиняли боль.
- Эффективно устраняют боль анальгетики (Анальгин, Баралгин), противовоспалительные нестероидные препараты, антиконвульсанты, анестетики в виде блокад, при сильных болях применяют опиоиды. Нестероидные противовоспалительные средстве применяются внутрь и внутримышечно. Многие препараты этой группы выпускаются в таблетках, свечах и в растворе для инъекций, что дает возможность их комбинировать. Из этой группы часто применяются неселективные блокаторы ЦОГ: Диклофенак, Диклоберл.
- Мощным обезболивающим действием обладает Кеторолак, поэтому при сильной боли его назначают сначала внутримышечно (до 5 дней) с переходом на таблетки, но не больше 5 дней. Кроме перечисленных выше применяются Мовалис и Ксефокам, которые сбалансированно ингибируют ЦОГ–1 и ЦОГ–2. Ксефокам считается мощным анальгетиком из группы НПВП и сроки лечения им составляют 3–4 недели. Коксибы — высокоселективные ингибиторы ЦОГ-2 оказывают минимальное отрицательное действие на желудочно-кишечный тракт. К этим препаратам относится Целебрекс, Денебол и Костарокс.
- В случае выраженной боли назначают глюкокортикоидные препараты (внутримышечно, паравертебрально в виде блокад).
- Напряжение мышц спины требует назначения миорелаксантов — Сирдалуд, Баклофен, Мидокалм.
- При компрессионных синдромах вместе с НПВП назначают нейротропные препараты, например Келтикан, который восстанавливает миелиновую оболочку нервов и улучшает нервно-мышечную передачу.
- При компрессионном синдроме сдавливаются сосуды и страдают нервы, поэтому в комплексном лечении часто назначают сосудорасширяющие препараты — Никотиновая кислота, Трентал или Пентоксифиллин. Последний применяется при выраженной компрессионной радикулопатии внутривенно капельно. Препарат нормализует артериальный приток и венозный отток.
- Комбинированные витаминные препараты (внутримышечно и внутрь): Нейробион, Мильгамма, Нейромультивит.
- Многие авторы при остеохондрозе с болевым синдромом рекомендуют в комплексное лечение включать хондропротекторы (Структум, Дона, Терафлекс, Артифлекс, Синарта, Алфлутоп).
При выраженной боли, хроническом течении и невротизации больного показаны антидепрессанты, седативные и психотропные препараты. Если преобладают депрессивное настроение и тревога, показаны антидепрессанты — Амитриптилин, Коаксил, Леривон. Если у пациента ипохондрия к антидепрессантам добавляют нейролептик Сонапакс или Эглонил.
Доктора
Лекарства
- Нестероидные противовоспалительные средства: Диклофенак, Диклоберл, Ибупрофен, Напроксен, Целебрекс, Денебол, Костарокс, Мовалис, Аэртал, Диклотол, Олфен.
- Миорелаксанты: Сирдалуд, Баклофен, Мидокалм, Тионекс, Токката, Толперидол.
- Витаминные препарат: Нейробион, Мильгамма, Нейромультивит, Нейровитан, Нейромидин, Нейрорубин, Демотон-Б-Нео.
Процедуры и операции
Для уменьшения боли проводят паравертебральные блокады, в составе которых могут быть анестетики (Прокаин, Лидокаин) или кортикостероиды (Преднизолон, Гидрокортизон, Дексаметазон, Флостерон). Блокады проводят один раз в 3 дня и купирования острых болей необходимо 3–4 блокады.
Физиотерапевтическое лечение имеет важное значение при болевом синдроме. В остром периоде применяются диадинамические токи (амплипульс), магнитотерапия, СВЧ, УФ-облучение, которые уменьшают боль, отек, мышечный спазм и улучшают местное кровообращение. По стихании острого процесса назначают лазеромагнитотерапию, массаж, кинезотерапию, которые улучшают обмен в тканях и увеличивают движения в позвоночнике. В восстановительный период пациент должен расширять движения и укреплять мышцы, в связи с этим активно применяется лечебная гимнастика. Для закрепления результата применяются грязевые и озокерито-парафиновые аппликациии.
При неэффективности консервативных методов лечения в течение 3–4 месяцев рекомендуется хирургическое вмешательство. Нейрохирургическая операция показана при выявлении признаков сдавления корешка (возрастает неврологический дефицит) и спинного мозга (при этом выпадают функции тазовых органов).
Проводится декомпрессия спинномозгового корешка по различным методикам. Малоинвазивные операции позволяют пациенты быстро восстановиться.
Диета

Диета 15 стол
- Эффективность: лечебный эффект через 2 недели
- Сроки: постоянно
- Стоимость продуктов: 1600-1800 рублей в неделю
Специальная диета не предусмотрена. Пациенты могут находиться на привычном питании — Стол №15.
Профилактика
Профилактикой нарушений осанки и заболеваний позвоночника являются:
- Активный образ жизни.
- Занятие физкультурой (исключаются вертикальные и скручивающие нагрузки на позвоночник).
- Оздоровительное плавание.
- Перерывы для физических упражнений при длительной сидячей работе.
- Использование ортопедического матраса и стула, а также стола, подходящего по высоте.
- Избегать переохлаждений спины.
- Не перегружать позвоночник подъемом непомерных тяжестей.
- Равномерно распределять тяжести на обе руки и не допускается ношение тяжелой сумки на одном плече.
Последствия и осложнения
Дорсалгия не провоцирует осложнений, поскольку является симптомом различных заболеваний, но постоянная боль в спине значительно затрудняет обычный образ жизни. Хроническая боль снижает работоспособность, нарушает сон (прерывистый сон, бессонница), что вызывает сонливость днем, быструю утомляемость и снижение внимания. Такие пациенты становятся раздражительными, плаксивыми и у них часто встречаются депрессивные состояния. Возможны вегетативные нарушения.
В то же время заболевания, симптомом которых является боль в спине, могут вызывать осложнения:
- Остеохондроз приводит к протрузиям и грыжам дисков, которые могут сдавливать не только нервные корешки, но и сам спинной мозг.
- Искривление позвоночника опасно сдавливанием внутренних органов.
- Остеопороз тяжелого течения опасен переломами позвонков и длительным сращением переломов.
Прогноз
Прогноз в большинстве случаев благоприятный, но зависит от своевременного выявления заболеваний, правильного лечения и проведения профилактических мероприятий (ЛФК, массаж, санаторное лечение) в период ремиссии. Чем раньше начато лечение, тем меньше риск хронизации боли. Адекватное лечение уменьшает боль и быстро восстанавливает трудоспособность. Комплексным лечением, включая санаторно-курортное, добиваются при вертеброгенных поражениях длительной ремиссии. При развитии компрессионного или спинального синдромов при стенозе позвоночного канала прогноз неблагоприятный, поскольку развивается инвалидизация пациента и не всегда нейрохирургическая операция полностью восстанавливает утраченные функции.
Список источников
- Трухан Д.И. Дорсалгия: актуальные аспекты лечения на амбулаторно-поликлиническом этапе/Справочник поликлинического врача. 2017; 4: 14–19.
- Барулин А.Е., Матохина Н.В., Черноволенко Е.П. Дорсалгии: болевые установки и эмоциональный статус пациентов/ Волгоградский научно-медицинский журнал,2012, № 4, с. 30-34.
- Садоха К.А., Головко А.М., Варикаш М.С Некоторые аспекты вторичной дорсалгии /Медицинские новости, 2019, №2, с. 29-32.
- Камчатнов П.Р., Абусуева Б.А., Ханмурзаева С.Б. Выбор тактики лечения для пациента с дорсалгией /Нервные болезни, 2020, №», с. 53-56.
- Садоха К.А., Головко А.М., Кротов В.В. Боль в спине: причины возникновения, диагностика, лечение, современный взгляд на проблему/Медицинские новости, 2018, №1, с. 63-65.




 Диклофенак
Диклофенак Диклоберл
Диклоберл Ибупрофен
Ибупрофен Напроксен
Напроксен Целебрекс
Целебрекс Денебол
Денебол Мовалис
Мовалис Аэртал
Аэртал Сирдалуд
Сирдалуд Баклофен
Баклофен Мидокалм
Мидокалм Нейробион
Нейробион Мильгамма
Мильгамма Нейромультивит
Нейромультивит Нейровитан
Нейровитан Нейрорубин
Нейрорубин















Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...