Чума (бубонная чума)
Общие сведения
Чума (лат. yersinia pestis) острая, антрозоопонозная, бактериальная природно-очаговая инфекция из группы особо опасных инфекций с различными путями передачи, характеризующаяся выраженным лихорадочно-интоксикациионным синдромом с преимущественным поражением лимфатических узлов, кожи, легких и других органов со склонностью к септическому течению. Чума характеризуется выраженной склонностью к эпидемическому/пандемическому распространению и сопровождается высокой летальностью. Природные очаги чумы в настоящее время встречаются почти на всех континентах в 50 странах. К неблагополучным странам по чуме относятся: Китай, Монголия, Индия, Бразилия, Конго, Мадагаскар, Уганда, Перу, Мозамбик, Соединенные Штаты, Вьетнам, Танзания (рис. ниже).
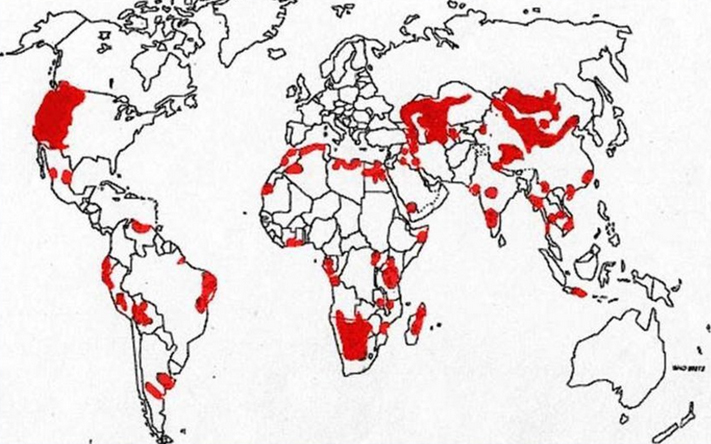
В странах СНГ природные очаги чумы существуют в Казахстане, Узбекистане, Туркменистане, Азербайджане, Киргизстане, Армении, Грузии. В России выявлено 11 природных очагов, общей площадью около 25 млн. кв метров (Ростовская, Астраханская, Волгоградская области, Ставропольский/Забайкальский края, республики Дагестан, Алтай, Калмыкия, Ингушетия, Тыва, Карачаево-Черкесская, Кабардино-Балкарская, Чеченская республики). Значительная часть территории энзоотичной по чуме расположена в приграничных районах с Китайской Народной Республикой, Республикой Казахстан, Азербайджанской Республикой, Монголией и Грузией.
 По заключению ВОЗ чума для человечества представляет по-прежнему серьезную угрозу, что обусловлено высоким риском ее распространения из стран с природными очагами чумы, о чем свидетельствует ежегодно регистрируемые спорадические заболевания чумой и периодически возникающие эпидемиологические вспышки на африканском/азиатском континентах.
По заключению ВОЗ чума для человечества представляет по-прежнему серьезную угрозу, что обусловлено высоким риском ее распространения из стран с природными очагами чумы, о чем свидетельствует ежегодно регистрируемые спорадические заболевания чумой и периодически возникающие эпидемиологические вспышки на африканском/азиатском континентах.
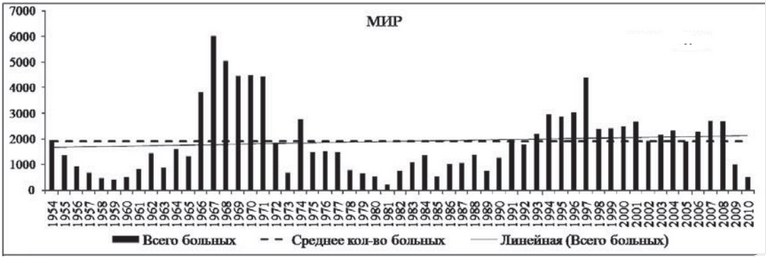
В настоящее время чума отнесена к группе так называемых re-emerging (возвращающихся) инфекционных заболеваний, что обусловлено появлением новых случаев заболеваний в ряде стран (Индия, Индонезия, Алжир, Ливия) после 30-50 лет их отсутствия. Динамика эпидемического процесса в мире за последние 60 лет свидетельствует о стабильном увеличении темпа прироста заболеваемости в среднем на 8 случаев при среднем многолетнем уровне 1894 случаев с 2 периодами подъёма: 1966-1974 гг. в Азии и 1991 -2008 гг. в Африке (рис. ниже), а летальность варьирует в пределах 7 – 13%. При отсутствии своевременного/адекватного лечения коэффициент смертности варьирует в пределах 30%-60%. Наиболее часто (78%) встречается бубонная форма чумы.
Спецификой эпидемических проявлений чумы в настоящее время является ее территориальная привязанность к природным очагам инфекции, а уровень заболеваемости определяется интенсивностью эпизоотий в популяциях носителей, а также степенью/характером/активностью контакта населения, проживающего в этих зонах с компонентами экологических систем природных очагов. Вместе с тем, отмечается постоянное изменение границ/активности природных очагов чумы, что создает высокую опасность заноса высоковирулентных штаммов чумы с трансграничных территорий, неблагополучных по чуме, а высокая мобильность людей повышает вероятность появления новых случаев этого заболевания на новые территории. Соответственно требуется высокая инфекционная настороженность врачей различного профиля и готовность к проведению лечебно-диагностических/профилактических мероприятий.
Исторические данные
Чума, которую наши предки называли «черная смерть», «моровая язва, «наказание господнее» «черная чума» относится к немногим болезням человечества, эпидемическое проявление которых было известно уже с глубокой древности. Название болезни произошло от арабского слова «джумба», что значит «боб» и ассоциируется с характерным и частым симптомом — увеличением лимфатических узлов, по внешнему виду напоминающих боб.
В летописи описаны три известных пандемии чумы (Википедия), в результате которых погибло наибольшее число людей в истории человечества. Первая пандемия, получившая название «юстинианова чума» (527-565 гг. нашей эры — период царствования императора Юстиниана), начавшись в странах Ближнего Востока распространилась на страны Европы/Северной Африки и унесла жизни 75-100 млн. человек.
Вторая пандемия получившая название «черная смерть», началась в средние века в начале 1320–1330-х годах с территории азиатских государств (Монголии, Китая и др.) Распространилась в Европе 14 века, пик которой пришелся на 1346–1353 годы и от которой умерло около 60 млн. человек. Эпидемия чумы в средневековой Европе имела место в середине XVII века: в частности, в Лондоне (1665 г.— великая лондонская эпидемия)) и Франции (в начале 1720-х гг.) во время которой от бубонной формы чумы погибло около ста тысяч жителей юга Франции и каждый четвертый житель Лондона.
Первая дата эпидемия чумы на Руси: 1350–1364 гг., когда чума из Европы пришла Смоленск, Новгород, Киев, Псков, Чернигов, Москву и другие города, жители, многих из которых полностью вымерли. Эпидемия чумы случилась в России в 1654-1655 гг. во время которой от «моровой язвы» погибло около 700 тысяч человек.
Наибольшая эпидемия чумы в России была в 1770-1771 гг. Болезнь распространилась из Османской империи. Наиболее сложная ситуация сложилась в Москве, когда в городе на пике эпидемии умирало ежедневно около 1000 человек, а за летний период скончалось около 100 тысяч. Введенные властями карантинные/противоэпидемические меры (изоляция зараженных домов и улиц, запрет хоронить умерших при церквях/в черте города, запрет на посещение священника заразных больных/совершение обрядов и др.) вызвали недовольство среди народа, что привело к беспорядкам и погромам. Эти события в историю вошли, как «чумной бунт», о чем написано множество картин и поставлены фильмы (рис. ниже)

Позже, Россия (в 19 веке) пережила 14 опустошительных эпидемий чумы.
Третья пандемия началась на востоке в Кантоне и Гонконге в 1894 г. и за последующие десять лет чума распространилась на все континенты, охватив почти 90 портовых городов. Ее особенность заключалась в том, что из пораженных портовых городов чума в глубь материков не проникла. Третья пандемия унесла жизни более 87 млн человек.
Как победили чуму? Успешной борьбе с чумой способствовали выделение возбудителя чумы, выявление природной очаговости заболевания, доказательства роли степных грызунов, крыс, блох в распространении болезни, разработка/внедрение карантинных противочумных мероприятий, создание противочумной вакцины и разработка принципов лечению больных чумой, что обеспечило снижение заболеваемости чумой и ликвидацию пандемий/эпидемий, однако в природных очагах до настоящего времени постоянно регистрируются спорадические случаи заболевания.
Патогенез
Возбудитель чумы проникает организм человека через кожу, желудочно-кишечный тракт и дыхательные пути. Именно механизм проникновения возбудителя и определяют развитие конкретной клинической формы чумы. Организм человека (его адаптационные механизмы) сопротивляться внедрению/развитию чумной палочки не приспособлены, что обусловлено быстрым размножением возбудителя и массивным продуцированием факторов проницаемости (фибринолизин, нейраминидаза, пестицин), антифагинов, подавляющих процесс фагоцитоза (V/W-Ar, F1, РН6-Аг, HMWPs), что способствует их массивному/быстрому диссеминированию лимфогенным/гематогенным путем в органы мононуклеарно-фагоцитарной системы и последующей ее активизации. Выброс медиаторов воспаления и массивная антигенемия способствует быстрому развитию микроциркуляторных нарушений, а при отсутствии своевременной помощи и ДВС-синдрома с последующим развитием инфекционно-токсического шока.
При кожной форме в месте локализации входных ворот может возникать специфическая реакция (первичный аффект) – в виде язвы/пустулы с геморрагическим содержимым. Затем возбудитель по лимфатическим сосудам мигрирует в регионарные лимфоузлы (чумной бубон), в которых происходит процесс размножения, сопровождаемый воспалительной реакцией. В процессе размножения в макрофагах лимфоузлов (бубонная форма) происходит увеличение, слияние, а в ряде случаев — образованию конгломерата из лимфоузлов. В этой стадии возбудитель болезни благодаря недостатку специфических антител/защитному эффекту капсулы устойчив к фагоцитозу лейкоцитами. В дальнейшем в лимфоузлах развивается геморрагический некроз, при котором микроорганизмы поступают в кровоток и внедряются в различные внутренние органы, вызывая генерализацию процесса. В процессе их распада освобождаются эндотоксины, что и обусловливает проявления интоксикации.
Септическая форма чумы характеризуется быстрым формированием множественных вторичных очагов инфекции, бактериемией/токсемией. Развивающаяся эндотоксинемия приводит к нарушениям микроциркуляции, парезу капилляров, развитию ДВС-синдрома и метаболических нарушений в тканях организма, что проявляется клинически энцефалопатией, острой почечной недостаточностью, инфекционно-токсическим шоком, определяющими неблагоприятные исходы.
Классификация
В основу классификации положены клинические формы чумы, среди которых выделяется:
- Локализованные форы чумы, включающие кожную, бубонную и кожно-бубонные формы.
- Генерализованные формы чумы, которые разделяются на внутренне — диссеминированные (первично/вторично септические) и внешне-диссеминированные формы (первично/ вторично легочная).
По тяжести течения заболевания: легкое, среднее и тяжёлое течение.
Причины
Этиология: Возбудителем чумы является грамотрицательная палочка Yersinia pestis, относящаяся к роду Yersinia семейства Enterobacteriaceae, размеры которой составляют 1-3 х 0,3-0,7 мкм и имеет овоидную (бочкообразную) форму: середина ее несколько вздута, а концы закруглены (рис. ниже).
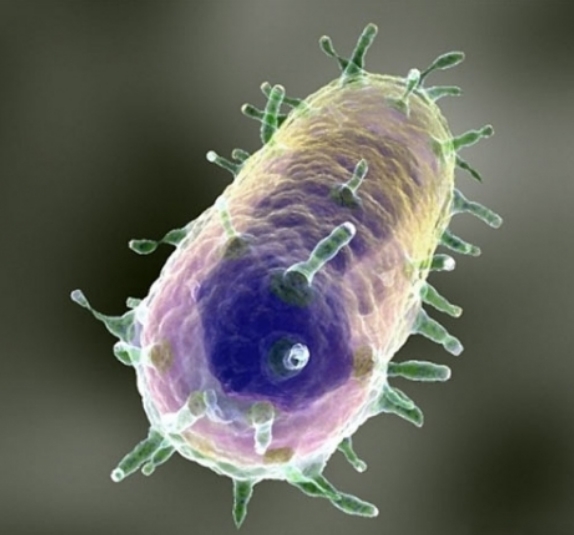
Факультативной анаэроб, окрашивается стандартными анилиновыми красками, заключена в слизистую капсулу, спор не образует, неподвижна. Имеет термолабильный капсульный антиген/термостабильный соматический антиген. Факторами патогенности являются эндо/экзотоксины и некоторые ферменты (гемолизин, коагулаза и др.). Устойчивость ко внешним влияниям у возбудителя чумы невелика. Нагревание до 60°С инактивирует палочку в течение 40-60 минут; до 70°С — в течении 6-10 минут, а при 100°С гибель наступает через несколько секунд. Стандартные дезинфекционные средства (раствор сулемы, лизола, известкового молока, карболовой кислоты) вызывают гибель чумной палочки в течение 2-5-10 минут. Губительными для нее является высушивание, высокая температура, направленный солнечный свет. Низкую температуру возбудитель переносит хорошо.
Эпидемиология
Чума относится к природно-очаговым зооантропонозным заболеваниям. Выделяют природные, занимающие около 8% суши и антропургические очаги чумы (городские, портовые). Некоторые исследователи выделяют дополнительно промежуточные очаги чумы, возникающие среди диких грызунов во время эпизоотий чумы, когда заражаются также и другие млекопитающие (хорьки, лисицы, ежи, обезьяны, землеройки, верблюды, кошки и др.), но для длительного сохранения/циркуляции возбудителя чумы в природе эти животные значения не имеет. Основным источником, поддерживающими циркуляцию возбудителя в природе являются грызуны, полевки, песчанки, суслики, сурки, тарбаганы и др. (рис. ниже).

Обязательное условие формирования природных очагов — наличие блох, постоянно обитающих/размножающихся на грызунах и животных, что обеспечивается их устойчиво/постоянной температурой тела и микроклиматом обитания (норы, гнёзда).
В антропургических очагах чумы основным резервуаром инфекции являются синантропные крысы: серая крыса (пасюк), живущая в жилищах людей и около них, черная крыса, обитающая в домах/судах, египетская, черная крыса.

То есть, сохранение инфекции происходит преимущественно благодаря передаче возбудителя от больных грызунов к здоровым. В этом процессе исключительную роль играют переносчики — блохи, паразитирующие на грызунах. Как правило, у грызунов развивается преимущественно острая форма чумы и быстрая их гибель приводит к прекращению эпизоотии. При этом, часть грызунов (сурки, суслики, тарбаганы), погружаясь в спячку, переносят чуму в латентной форме, а после выхода из спячки являются источниками инфекции и поддерживают эпизоотию в природном очаге чумы в той или иной местности. Человек при этом может быть дополнительным источником инфекции.
Как передается чума? Передача инфекции может осуществляется различными путями: трансмиссивным, воздушно-капельным, алиментарным и контактным. При этом факторы передачи инфекции определяются механизмами/путями заражения. На рисунке ниже показаны пути передачи инфекции.
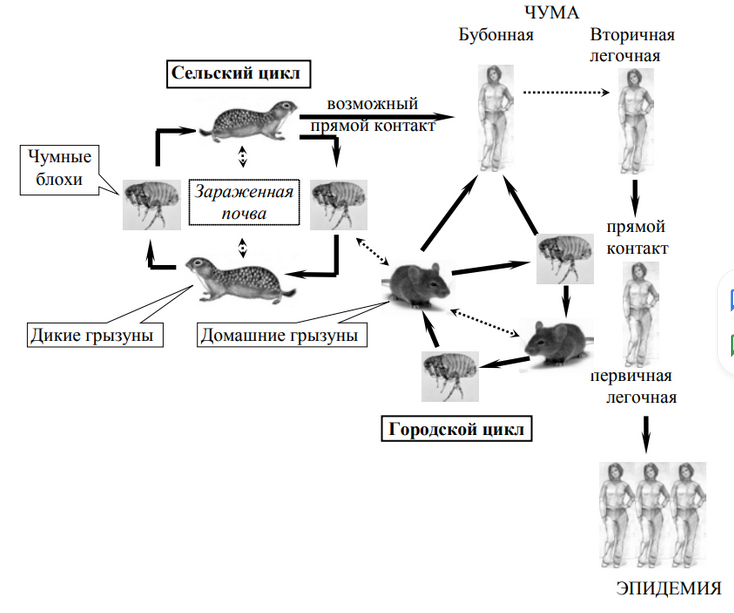 Трансмиссивный путь реализуется непосредственно через укусы блох, заражение которых происходит в процессе кровососания у больных грызунов. Блохи, основные переносчики бубонной чумы, вместе с кровью при укусе больного грызуна могут проглотить до 5000 чумных палочек. Зараженность блох может сохраняется 6-7 недель.
Трансмиссивный путь реализуется непосредственно через укусы блох, заражение которых происходит в процессе кровососания у больных грызунов. Блохи, основные переносчики бубонной чумы, вместе с кровью при укусе больного грызуна могут проглотить до 5000 чумных палочек. Зараженность блох может сохраняется 6-7 недель.
Иерсинии активно размножаются в преджелудке/желудке блохи и быстро закупоривают полностью просвет пищеварительной трубки, образуя так называемый «чумной блок» (микробную «пробку). После гибели больного грызуна блохи мигрируют на здоровых животных и человека. Заражение происходит при повторном кровососании и отрыгивании возбудителя чумы в ранку на кожных покровах нового хозяина. Контактный путь реализуется при разделке туши/снятии шкурок больных животных/грызунов. Алиментарный путь связан с употреблением мяса больных животных (верблюд/заяц и др.). Воздушно-капельным путем заражение происходит от лиц, больных легочной формой чумы.
В эндемичных по чуме регионах эпидемический процесс характеризуется стадийным течением: вначале заболевание регистрируется у грызунов, затем в эпидемический процесс включаются люди с бубонной формой чумы. В последнюю стадию возможна передача инфекции респираторным путем от человека человеку. Восприимчивость к чуме у человека очень высокая. Индекс заболеваемости около единицы. После перенесенного заболевания у человека формируется стойкий иммунитет.
Симптомы
Поскольку бубонная форма чумы является наиболее часто встречающейся именно эта клиническая форма и будет рассмотрена. Инкубационный период варьирует в пределах 3-6 суток. Заболевание имеет тенденцию к бурному развитию и в большинстве случаев уже через несколько часов от его начала при объективном/тщательном обследовании пациента удается обнаружить первые признаки начинающегося бубона в виде регионарной болезненной чувствительности паховых, шейных, подмышечных или подчелюстных лимфоузлов максимально приближенных к области входных ворот. Как правило, в месте инокуляции иерсиний следы на коже отсутствуют, как и признаки лимфангоита и только в регионарных лимфатических узлах отмечается их увеличение и болезненность при пальпации.
Лимфоузлы растут, срастаются в плотный конгломерат и часто спаиваются с кожей, при этом прощупать отдельные узлы уже не удается. Величина бубона может варьировать от лесного ореха до размеров куриного яйца и больше. Он неподвижен, четко контурируется и чрезвычайно болезненный, что часто заставляет пациента принимать вынужденные позы. В первые дни болезни кожа над бубоном не изменена. Наиболее часто бубон локализируется в области паха (около 50% случаев), подкрыльцовая впадина (почти 20%) и шея (около 5%); редко встречаются в подколенной впадине, области локтевого сгиба и на других частях тела. Чаще всего в паховой области в процесс вовлекаются лимфоузлы, расположенные ниже бедренного кольца на 2-3 пальца, что обусловлено тем, что лимфоузлы в этой зоне собирают лимфу на большей поверхности кожи, чем лимфоузлы из других зон. Как правило, у больного отмечается один бубон. Ниже приведены фото людей больных бубонной чумой.
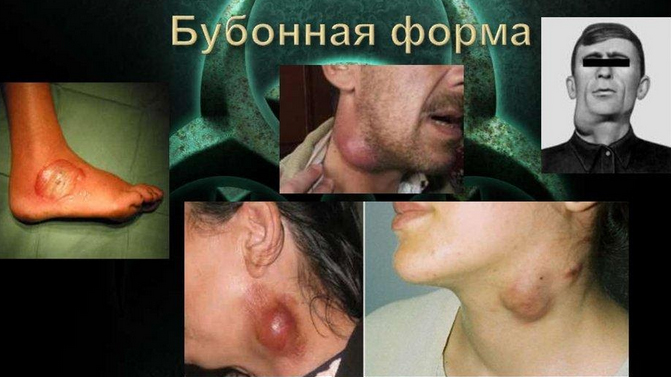
Достаточно быстро в воспалительный процесс вовлекается окружающая клетчатка/кожа, постепенно спаиваясь с лимфатическими узлами, что придает характерные черты бубону, который представлен резко болезненным, опухолевидным с четкими контурами образованием плотной консистенции и резко болезненное.
Кожа над бубоном по мере развития периаденита уплотняется, в складку не собирается, развивается воспалительная отечность, которая распространяться на значительное расстояние. Границы/истинные размеры бубона за счет периаденита сглаживаются. Принципиально важно понимать, что по мере приближения локализации бубона к голове общее состояние прогрессивно ухудшается. Поэтому подмышечные бубоны в эпидемическом отношении относятся к наиболее опасным, из-за у риска контактного распространения воспалительно-инфекционного процесса на легочную ткань с развитием легочной формы чумы.
Симптомы бубонной чумы у человека достигают максимума к 4-6 дню: характерна интоксикация, лихорадка на уровне 39-40°С, глухость сердечных тонов/выраженная тахикардия, снижение артериального давления, лицо гиперемированное, зачастую с выражением тревоги. Печень/селезенка увеличены, появляется тошнота, жажда, рвота, разбитость и мышечные боли. Могут развиваться нарушения сознания: чувство страха, бред, возбуждение, нарушение координации/речи.
Далее при благоприятном течении бубоны могут рассасываться, склерозироваться, или нагнаиваться. При нагноении кожа над бубоном к 6-8 дню от начала заболевания краснеет и приобретает цианотичный оттенок, при пальпации становится менее болезненным, а в его толще определяется флюктуация.
Наиболее часто бубон на 8-10 день вскрывается с выделением гомогенного желтовато-зеленоватого гноя без неприятного запаха, иногда с примесью крови (стадия гнойного расплавления). Гнойные массы эпидемиологической опасности практически не представляют, поскольку в нем определяется крайне редко и то в незначительном количестве и лишь в первые сутки. Постепенно, на протяжении 3-4 недель гнойная полость заполняется грануляционной тканью и на месте бубона формируется грубый глубокий рубец. Следует учитывать, что образовавшийся свищевой ход является входными воротами для вторичной инфекции, что сопровождается риском аденофлегмон.
Описанные признаки характеризуют так называемые первичные бубоны, т.е. развивающимся в местах ближайшей локализации лимфоузлов к месту внедрения возбудителя. Однако, при любой форме чумы возможно появление вторичных бубонов, что обусловлено гематогенным заносом иерсиний в отдаленные лимфатические железы. Вторичные бубоны менее болезненны, меньше по размерам, и, как правило, не нагнаиваются, а по мере выздоровления рассасываются.
Для бубонной формы чумы кроме специфических проявлений характерен общетоксический синдром, проявляющийся лихорадкой и ознобами, появление которых могут на 1-3 дня опережать появление бубонов. В последующие несколько дней наблюдается постоянная высокая температура. Как правило, постепенное длительное снижение температуры совпадает с улучшением общего состояния и является показателем благоприятного прогноза, а быстрое снижение температуры и ее последующий подъем характерен для генерализации инфекции.
Из физикальных показателей отмечается опережающее показатели температуры учащение пульса с последующей аритмией. Некоторые пациенты жалуются на появление болей в нижней части живота, что связано с развитием бубонов в паховой зоне, сопровождающихся тошнотой, рвотой, отвращением к пище, диареей (с признаками гемоколита). Бубонная формы чумы при отсутствии своевременного лечения заканчиваются достаточно часто генерализацией процесса.
Анализы и диагностика
Диагноз устанавливается на основе данных эпидемиологического анализа (выезд в регионы природных очагов, контактах с больными, контактах с животными, пищевого/питьевого анамнеза, парентеральных вмешательствах). Решающая роль в диагностике чумы отводится специфическим методам исследования любой среды организма (пунктат периферического бубона, кровь, ликвор, моча, секционный материал, содержимое карбункулов), объекты внешней среды (пищевые продукты, смывы с предметов, вода), исследование тушек павших грызунов/эктопаразитов (блох), осуществляемых в специализированных лабораториях противочумных учреждений. С этой целью проводится бактериоскопическое исследование мазков, бактериологическое (пассаж на лабораторных животных), погибающих на 5-7 сутки после заражения. Из серологических методов могут использоваться ИФА, РНГА, РТПГА, РНАТ. Положительный тест ПЦР свидетельствуют о наличии специфической ДНК чумной иерсинии (предварительный диагноз). Окончательным подтверждением болезни являются выделение культуры возбудителя и её идентификация.
Лечение
Лечение при подозрении на чуму должно начинаться немедленно, не дожидаясь результатов лабораторного исследования. Пациент подлежит срочной изоляции и госпитализации в отдельный бокс территориальной инфекционной больницы. При этом, медицинский персонал, контактирующий с больным должен использовать специальный противочумный костюм (комбинезоны «Алмаз», «Кварц», «Тайкем») в комплект которых входит специальная маска.
Лечение чумы комплексное, включающее назначение этиотропных/патогенетических/симптоматических лекарственных средств.
Этиотропное лечение. Лекарство назначается уже при подозрении на чуму, основываясь на эпидемиологических данных и начальной симптоматике. При локализованных формах чумы его продолжительность составляет 7 дней, а случаях развития диссеминированных форм – на 10 дней. С этой целью могут назначаться антибиотики различных групп:
- Аминогликозиды (Гентамицин, Стрептомицин).
- Тетрациклины (Доксициклин, Тетрациклин).
- Фторхинолоны III поколения (Офлоксацин, Ципрофлоксацин).
- Цефалоспорины III поколения (Цефтазидим, Цефтриаксон, Цефотаксим).
Патогенетическая терапия направленна на купирование интоксикационного синдрома, борьбу с гемодинамическими расстройствами, дыхательной/сердечно-сосудистой недостаточностью, геморрагическим синдромом, нарушениями микроциркуляции, отеком мозга, с ацидозом.
Ее основу составляет нормализация объема циркулирующей жидкости сбалансированными солевыми растворами с декстранами. С этой целью назначаются дезинтоксикационные средства: «Трисоль», раствор Рингера-Локка, «Квартасоль», растворы реополиглюкина/глюкозы, которые вводятся капельно внутривенно, а также мочегонные препараты (Фуросемид, Маннитол, Лазикс и др.). Если купировать сосудистые расстройства не удается, в растворы добавляют Адреналин, Мезатон, Норадреналин в обычных дозах, кордиамин и глюкортистероиды (Преднизолон) до стойкого/полного купирования острых сосудистых нарушений. Общий объем жидкости, вводимой в организм, в зависимости от тяжести состояния может варьировать от 2 до 6 литров. Обязательным является назначение энтеросорбентов (Энтеродез). При нарушении гемостаза и отеке назначаются кровезаменители/препараты свежезамороженной плазмы, альбумин человеческий.
По показаниям проводится коррекция дыхательной недостаточности (кислородотерапия), противошоковая терапия — сердечные гликозиды (Дигоксин), при наличии геморрагий — купирование ДВС синдрома (плазмаферез, Трентал, Контрикал, Гепарин). С иммуномодулирующей целью и для ускорения процессов регенерации тканей назначаются в/в, п/к поливитамины, Метилурацил, Молграмостим, Тималин, Пентоксил, Зимозан, Филграстим и др. При выраженной астении в периоде реконвалесценции – настойка корня женьшеня, китайского лимонника, элеутерококка, пантокрина, заманихи.
Симптоматическое лечение направлено на купирование болевого синдрома, одышки, кашля, тахикардии, удушья. Для купирования тошноты/рвоты назначаются Домперидон, Метоклопрамид; при нарушении дисбиоза кишечника — Линекс, Бифидобактерии Бифидум. При высокой температуре — Парацетомол, при выраженном болевом синдроме — Диклофенак.
Местное лечение заключается в ведении антибиотиков во внутрь бубона (при медленном рассасывании), наложение повязок на зону бубона с растворами а/септиков, при наличии флюктуации в бубоне — его рассечение и дренирование.
Пациенты с бубонной формы чумы могут быть выписаны из стационара не ранее 4 недель с момента клинического выздоровления и лишь после двухкратной пункции бубона для бактериологического исследования с отрицательным результатом.
Доктора
Лекарства
- Антибиотики (Гентамицин, Стрептомицин, Доксициклин, Тетрациклин, Офлоксацин, Ципрофлоксацин, Цефтазидим, Цефтриаксон, Цефотаксим).
- Витамины (Аскорбиновая кислота, Рибофлавин, Витамин Е, витамины группы В).
- Дезинтоксикационные средства (Трисоль, раствор Рингера-Локка, Квартасоль, растворы реополиглюкина/глюкозы).
- Мочегонные препараты (Фуросемид, Маннитол, Лазикс).
- Иммуномодуляторы (Метилурацил, Молграмостим, Тималин, Пентоксил, Филграстим).
Процедуры и операции
Рассечение бубона при развитии некротических процесс/наличии стойкой флюктуации.
Диета
Специальной диеты при чуме нет, однако рекомендуется рацион питания с повышенным количеством белка. При тяжелом течении заболевания показано дополнительное энтеральное/парентеральное питание. Количество употребляемой жидкости в пределах 1,5-2,5 л/сутки (настой шиповника, чай, компот, морсы, кисель, фруктовые соки, минеральная негазированная вода).
Профилактика
Профилактические мероприятия включают неспецифическую и специфическую профилактику чумы.
Неспецифическая профилактика направлена на:
- Предупреждение заноса возбудителя из стран неблагополучных по чуме, что достигается контролем за соблюдением медико-санитарных правил по санитарной охране территории (обсервация лиц, прибывающих из, неблагополучных по чуме стран, санитарный осмотр транспортных средств; медицинский осмотр и др.).
- Выполнение комплекса противоэпизоотических мероприятий (контроль численности популяции грызунов, дератизационные мероприятия в населенных пунктах, сан-просвет работа).
- Проведение комплекса п/эпидемических и карантинных мероприятий при выявлении больного чумой.
- Проведение в очаге текущей/заключительной дезинфекции и дератизации при эпизоотии чумы среди грызунов.
- Обсервацию лиц, соприкасавшихся с больными чумой и экстренную профилактику всем констатированным; госпитализацию больных в специально организованные госпитали.
Специфическая профилактика включает:
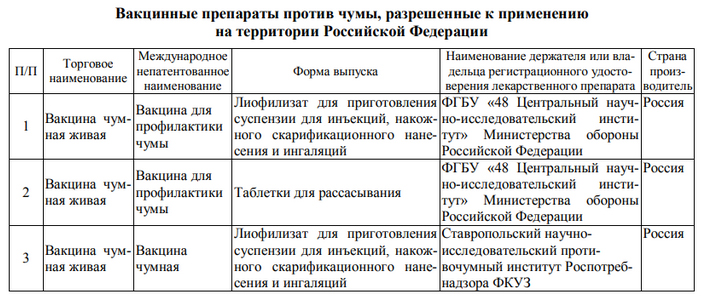
- Иммунизацию населения, проживающего в природных очагах чумы или отдельных контингентов (охотники, животноводы и т.д.). Для чего используется живая сухая противочумная вакцина — штамм EV НИИЭГ или другие (табл. ниже). Путем удается вакцинации снизить заболеваемость среди привитых в 5-10 раз.
- Прививка противочумной вакциной формирует иммунитет, который сохраняется в течение года. Ревакцинацию проводят через 6 месяцев лицам повышенного риска: работникам сельского хозяйства, пастухам, охотникам, сотрудникам противочумных учреждений.
- Проведение по показаниям экстренной профилактики, для чего назначаются Доксициклин Ципрофлоксацина, Офлоксацин, Пефлоксацин, Рифампицин, Гентамицин, Амикацин, Стрептомицин, Цефтриаксон, Цефотаксим по определенной схеме в течении 5-7 суток.
- Лицам, имевшим контакт с больным, проводится обработка открытых участков тела дезраствором (р-ром хлорамина) или 70º спиртом. В нос/глаза закапывают раствор антибиотика (Левомицетин, Гентамицин, Ампициллин). Рот/горло прополаскивают раствором спирта, в нос закапывают раствор протаргола.
Последствия и осложнения
К осложнениям при бубонной форме чумы относятся абсцессы, флегмоны, карбункулы. Наиболее тяжелым осложнением является переход бубонной формы в генерализованные формы с развитием сердечной недостаточности, ДВС-синдрома, острой почечной недостаточности, инфекционно-токсического шока, определяющими неблагоприятные исходы.
Прогноз
Прогноз при отсутствии лечения бубонной формы чумы без своевременного/адекватного лечения неблагоприятный (летально заканчивается 60-90% случаев). К наиболее неблагоприятной локализации бубона относятся подмышечные/шейные лимфоузлы, что обусловлено высоким риском перехода в легочную форму болезни. В тоже время прогноз при своевременном лечении бубонной формы чумы относительно благоприятен (снижает смертность до 6-10%).
Список источников
- Супотницкий М. В., Супотницкая Н. С. Очерки истории чумы: В 2-х кн. — Кн. I: Чума добактериологического периода. - М.: Вузовская книга, 2006. - 468 с.
- Брюханова Г. Д. Актуальные аспекты эпидемиологии и микробиологии чумы в современных условиях: Диссертация доктора медицинских наук. – 2004.- М.- 250 С.
- Анисимов А.П. Факторы Y. pestis, обеспечивающие циркуляцию и сохранение возбудителя чумы в экосистемах природных очагов // Молекул, генетика. 2002. - № 3. - С. 3 - 23.
- Иннокентьева Т.И. Современные аспекты эпиднадзора за чумой // Журн. инфекц. патол. 1997. - Т. 4., № 1. - С. 8 - 14.
- Никифоров В.В., Авдеева М.Г., Намитоков Х.А. Чума. Учебно-методическое пособие. 2016. - 121 с.






 Гентамицин
Гентамицин Стрептомицин
Стрептомицин Ципрофлоксацин
Ципрофлоксацин Доксициклин
Доксициклин Тетрациклин
Тетрациклин Офлоксацин
Офлоксацин Цефтазидим
Цефтазидим Раствор Рингера-Локка
Раствор Рингера-Локка Фуросемид
Фуросемид Лазикс
Лазикс Метилурацил
Метилурацил Тималин
Тималин











Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...