Аллергический дерматит
Общие сведения
Аллергические болезни на протяжении длительного периода занимают лидирующие позиции в структуре общей заболеваемости населения. Среди аллергической патологии особая ниша принадлежит аллергическим дерматозам. По литературным данным распространенность аллергического дерматита в человеческой популяции варьирует в пределах 15—25%, при этом чаще страдают лица молодого возраста и дети, в то время как у лиц пожилого возраста вследствие возрастной инволюции иммунной системы аллергические дерматозы развиваются относительно редко. Аллергические дерматозы представлены несколькими видами. К наиболее распространенным относятся:
- Аллергический контактный дерматит развивается при воздействии аллергена непосредственно на слизистую/кожу. Развивается преимущественно на коже в зоне контакта с аллергеном (на лице или на руках или на ногах), однако может выходит за пределы места действия внешнего аллергена. Значительно реже может развиваться диссеминированный/генерализованный характер высыпаний.
- Токсико-аллергический дерматит (аллергены в организм попадают через пищеварительный тракт, дыхательные пути или при инъекциях через кровь).
- Атопический дерматит (хроническое рецидивирующее заболевание, обусловленное генетической предрасположенностью организма человека к определенному виду аллергена).
Код аллергического дерматита по МКБ-10 определяется типом дерматита: L23 Аллергический контактный дерматит; L20 Атопический дерматит; L27 Токсико-аллергический дерматит. В силу специфики этиологии, патогенеза, клиники и лечения каждого из видов аллергического дерматита рассмотреть их в объеме одной статьи не представляется возможным, поэтому рассмотрим лишь аллергический контактный дерматит (АКД), который в большинстве случаев является проявлением клеточно-опосредованной аллергической реакции замедленного (позднего) типа (IV тип реакции гиперчувствительности), возникающей в ответ на контакт со специфическим кожным аллергеном. По сути, АКД является результатом сенсибилизации (повышенной чувствительности) иммунной системы организма к одному/нескольким специфическим аллергенам, что и приводит к возникновению (рецидиву) воспалительной реакции на коже.
Обращаемость к дерматологам пациентов с признаками контактного аллергического дерматита составляет не менее 10% от всех посещений дерматолога. При этом в 4-5% они обусловлены воздействием профессиональных факторов. Контактный аллергический дерматит чаще регистрируется у женщин, что обусловлено более частым их контактом с кожными аллергенами (ювелирные украшения, моющие/косметические средства и др.). Развитие аллергического дерматита может возникать в виде реакции на воздействие любого вещества. При этом ведущее значение имеет не характер раздражителя, а индивидуальная чувствительность человека к нему. Концентрация раздражителя, площадь его воздействия и путь проникновения в организм не имеют определяющего значения.
Патогенез
В патогенезе контактного дерматита лежит аллергическая реакция гиперчувствительности замедленного типа, развивающаяся после контакта аллергена с кожей через 15-48 часов. После попадания аллергена на кожу происходит его связывание с белками ткани с образованием соединений — антигена, способного вызывать аллергическую реакцию. Далее антиген в составе мембранных молекул Т-лимфоцитов поглощается клетками Лангерганса, продуцирующими интерлейкины и гамма-интерферон, которые усиливают иммунный ответ и воспалительную реакцию.
Активированные Т-лимфоциты по лимфатическим сосудам мигрируют в регионарные лимфатические узлы, где они проходят антигензависимую пролиферацию и дифференцировку. Т-лимфоциты, прошедшие «специализацию» участвуют в иммунном ответе, а остальные являются клетками памяти, которые и обуславливают быстрый и выраженный ответ в случаях повторного контакта с аллергеном. Накопление Т-лимфоцитов, распознающих аллерген, происходит на протяжении 10–15 дней, после чего Т-лимфоциты выходят кровь и заселяют периферические органы иммунной системы.
Активация клеток памяти, быстрое накопление макрофагов и лимфоцитов происходит при повторном контакте с аллергеном. В дерме в результате развития аллергической реакции происходит формирование лимфоидно-макрофагального инфильтрата с выраженным иммунным повреждением кожи преимущественно в местах проникновения/локализации аллергена и периваскулярно, где концентрируются хелперно-индукторные Т-лимфоциты. Под влиянием цитокинов происходит гибель клеточных элементов кожи и нарушается ее структурно-функциональная полноценность, развивается некроз кожи. Поскольку контакт аллергена происходит с ограниченным участком кожи, вначале развивается моносенсибилизация организма, однако, в дальнейшем не исключается возможность развития поливалентной сенсибилизации с риском перехода аллергического дерматита в экзему. Купирование аллергической реакции происходит по мере элиминации аллергена из организма. Ниже приведен схематический рисунок патогенеза аллергической реакции.
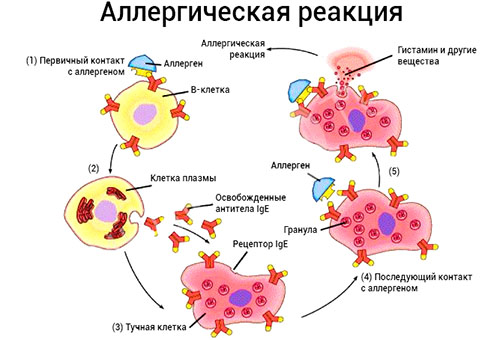
Классификация
В основе классификации положена клиническая симптоматика (течение) кожного процесса, согласно которой выделяют:
- Острое течение, проявляющееся выраженной ярко красной гиперемией с преимущественно экссудативными морфологическими элементами (пятнами, папулами, пузырьками, эрозиями, мокнутием). Дермографизм (местное изменение окраски кожи при ее механическом раздражении) стойкий, красный.
- Подострое течение. Гиперемия менее выраженная, розовато-красного цвета. Кроме экссудативных элементов могут присутствовать на коже чешуйки, корочки, инфильтрация преимущественно у основания морфологических элементов. Мокнутие отсутствует. Дермографизм не стойкий, красный.
- Хроническое течение. Гиперемия синюшно-красноватого цвета. Экссудативные элементы практически отсутствуют, местами чешуйки, корки, лихенификация. Мокнутия нет. Дермографизм смешанный — красный с переходом в белый.
Причины
Как уже указывалось причиной заболевания является сенсибилизации иммунной системы организма к аллергену/нескольким специфическим аллергенам, вызывающих возникновение/обострение воспалительной реакции на кожном покрове. В качестве аллергенов могут выступать широкий круг химических веществ, с которыми контактирует человек в быту или на производстве. К веществам, наиболее часто вызывающие аллергический контактный дерматит относятся:
- Ионы металлов (никель, хром, алюминий, кобальт), которые широко используются при изготовлении посуды, монет, украшений и др.
- Изделия из резины (латекс) – используется для производства игрушек, сосок, резиновых перчаток, презервативов.
- Парфюмерия/декоративная косметика, косметические средства по уходу за кожей.
- Лекарственные средства для местного применения, содержащие гормоны, антибиотики, растительные добавки.
- Средства бытовой химии (порошки, стиральные средства для мытья посуды, ухода за мебелью и др.).
- Синтетические материалы для изготовления одежды.
- Профессиональные аллергены — различные химические вещества, с которыми происходит контакт в производственном процессе (краски, чернила, формальдегид и фенолформальдегидные смолы, эпоксидные соединения, пигменты, пестициды, соединения хрома, никеля, соли платины и др.).
Спровоцировать развитие аллергической реакции может даже блошиный укус (инсектная аллергия). Как известно у животных (собак, кошек, мелких грызунов) при появлении и активном размножении блох часто развивается блошиный аллергический дерматит. Хотя человек и не является постоянным хозяином для блох, тем не менее, блохи от животных могут перепрыгивать на человека и прокусывать кожу, запуская в ранку слюну. При наличии у человека повышенной чувствительности к ферментам слюны блохи, развивается острая реакция — места укуса краснеют, отекают, зудят, а при их расчесывании может присоединяться вторичная инфекция (рис. ниже).
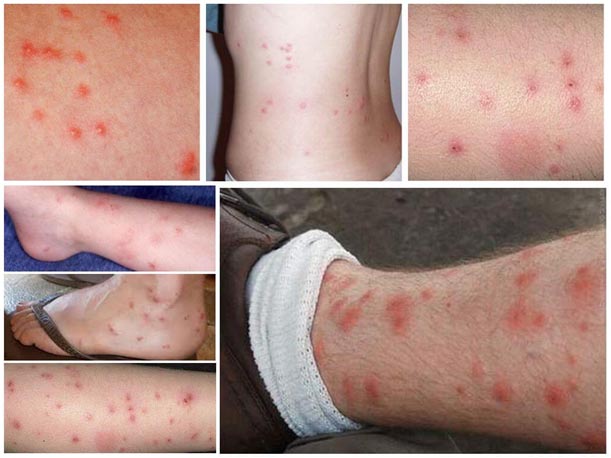
Развитию аллергического дерматита способствует:
- Генетическая предрасположенность организма к аллергическим реакциям.
- Нервно-психические расстройства.
- Хатология со стороны ЖКТ, в том числе и дисбактериоз.
- Хронические заболевания кожи.
- Снижение гуморального/клеточного иммунитета.
- Наличие очагов хронической инфекции в организме (кариес, тонзиллит, аднексит и др.).
- Усиленное потоотделение.
- Профессиональная сенсибилизация.
Так же, развитию аллергического контактного способствует истончение рогового слоя кожи, т. е., при его истончении дерматиты развиваются быстрее.
Симптомы аллергического дерматита у взрослых
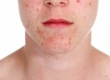
Контактный аллергический дерматит у взрослых проявляется преимущественно на участках кожи, подвергшихся воздействию аллергена, однако клинические проявления могут значительно выходить за зоны воздействия аллергенных агентов. Основные виды аллергической сыпи представлены эритематозными, папулезными или везикулезными элементами, которые могут присутствовать на коже любой части тела (на лице, руках, ногах, туловище).
Как правило, симптомы аллергического дерматита развиваются на фоне эритемы и сопровождаются жжением, зудом, ощущением жара. При этом аллергическая сыпь имеет нерезко выраженный полиморфизм высыпаний в виде везикул, папул, эрозий, чешуек и корочек. Симптомы аллергического дерматита после прекращения контакта с аллергеном быстро и полностью регрессируют, однако в случае повторного контакта с аллергеном отмечаются быстро развивающиеся рецидивы аллергического контактного дерматита.
Как выглядит аллергическая сыпь у взрослых при контактном аллергическом дерматите? Ниже на рисунках представлены характерные симптомы у взрослых при аллергическом контактом дерматите.
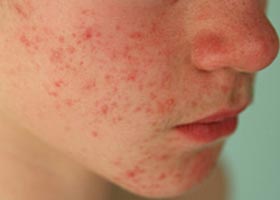
Контактный аллергический дерматит на лице
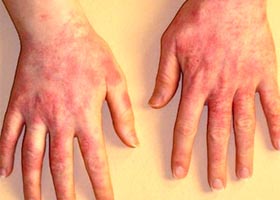
Контактный аллергический дерматит на руках
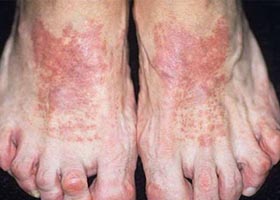
Контактный аллергический дерматит на ногах
Выраженность симптомов контактного дерматита зависит напрямую от химической активности аллергена и длительности контакта с ним. Изменения на коже при хроническом течении последовательно эволюционируют (от транзиторной эритемы до везикул или выраженного отека с пузырями/язвами и их сочетанием). Зачастую для высыпаний характерна определенная локализация или группировка, что указывает на специфику воздействия антигена.
Например, линейная полоса указывают на воздействие раздражающего или экзогенного аллергена, а кольцевидная полоса эритемы (под поясом браслетом/браслетом от часов) на место в нахождения аллергена. При аэрогенном контакте преимущественно поражаются открытые участки кожи, например, парфюмированными аэрозолями.
При общем воздействии вещества высыпания могут носить распространенный характер по всему кожному покрову. Обычно сыпь манифистирует через 15-48 ч после воздействия аллергена. В случаях хронического аллергенного воздействия на организм при наличии функциональных изменений в деятельности ЦНС, иммунологической и эндокринной систем, а также в случаях неадекватной терапии АКД может трансформироваться в экзему и сопровождаться развитием поливалентной сенсибилизации.
Анализы и диагностика
Диагноз аллергического контактного дерматита ставится на основе клинической картины, данных анамнеза, физикального обследования и на результатах накожных аппликационных тестов. Особую значимость играет история болезни (по дерматовенерологии), согласно которой необходимо тщательно изучить историю развития заболевания и особенно факторы, способствующие заболеванию. Для выявления конкретного аллергена используют кожные апликационные тесты с аллергенами (стандартными тестовыми наборами). Дифференциальный диагноз проводится с атопическим и себорейным дерматитом, простым контактным дерматитом, герпетическими поражениями кожи, псориазом, экземой.
Лечение аллергического дерматита у взрослых
Чем лечить аллергический контактный дерматит у взрослых? Прежде всего, необходимо отметить, что лечение аллергического дерматита в большинстве случаев проводится амбулаторно и лишь при обширных поражениях — в дерматологическом стационаре. В основе терапии АКД — прекращение и недопущение в дальнейшем контакта организма со специфическим аллергеном, вызвавшим заболевание.
При выраженном отеке и мокнутии, что зачастую встречается в острой стадии, показано орошение термальной водой, влажно-высыхающие повязки, примочки. При локализованном АКД (критерий— поражение кожи до 20%) основным методом лечения является местная терапия, первой линией которой являются глюкокортикостероды (ГКС) — средние/сильные топические (ТГКС).
При этом, сильные ТГКС назначаются лишь в исключительных случаях, например, при отсутствии эффекта от применения слабых/среднетопических средств. Из лекарственных форм могут использоваться практически все: лосьон, мазь, спрей или крем, которые наносят на пораженные участки кожи 1–2 раза в сутки тонким слоем на протяжении 10-15 дней. Ниже приведена характеристика проникающей способности ТГКС в зависимости от их лекарственной формы.
Как правило, назначаются: Флутиказона пропионат, Клобетазола пропионат, Триамцинолона ацетонид, Момедерм, Бетаметазона валерат, Мометазона фуроат. Их действие базируется на подавлении процесса синтеза медиаторов воспаления, что способствует быстрому восстановлению проницаемости стенок сосудов, уменьшению экссудации, их сужению, купированию раздражения нервных рецепторов. В тяжелых случаях заболевания (если аллергическая сыпь распространенна на площади более 20% кожного покрова с образованием множества пузырей или при распространенном процессе, рекомендуется системный прием глюкокортикостероидных препаратов перорально (Преднизолон в течение 7–10 дней 1 раз в день в дозе 60 мг) с дальнейшим постепенным снижением дозировки до полной его отмены.
При хроническом часто рецидивирующем течении назначаются системные антигистаминные препараты (Цетиризин, Лоратадин, Дифинилгидрамин, Хифенадин, Клемастин и др.), стабилизаторы мембран тучных клеток (Кетотифен), гипосенсибилизирующие препараты (Кальция глюконат) и дезинфицирующие средства. В случаях присоединения бактериальной инфекции и ее распространения на обширную поверхность тела, могут назначаться антибиотики системного действия: Кларитромицин, Азитромицин, Рокситромицин, Эритромицин. При устойчивости к ГКС и длительном, торпидном течении заболевания возможно применение препаратов второй линии — иммуносупрессоров (Азатиоприн, Циклоспорин) или фототерапии («Псорален плюс UVA», PUVA – терапия).
Несколько слов об альтернативных способах лечения, в частности — лечении народными средствами. Необходимо отметить, что лечение аллергического дерматита народными средствами не может приниматься за основу терапии. Использование отдельных средств народной медицины можно рассматривать исключительно в качестве дополнительного средства. Например, для уменьшения симптоматики дерматита и зуда могут использоваться примочки, компрессы, ванночки, ванны из отвара ромашки, череды, коры дуба, листьев березы и березовых почек.
Хорошим подсушивающим действием обладает мазь из белой глины, смешанной с порошкообразным цинком в равных пропорциях и добавлением детской присыпки и оливкового масла. Важен также и правильный уход за кожей, для чего рекомендуется использовать физиогель и крем для чувствительной и сухой кожи.
Доктора
Лекарства
- Клобетазол пропионат.
- Бетаметазона валерианат.
- Метилпреднизолона ацепонат.
- Мометазона фуроат.
- Бетаметазона дипропионат.
- Флуоцинолона ацетонид.
- Триамцинолона ацетонид.
- Алклометазона дипропионат.
- Преднизолон.
- Гидрокортизона ацетат.
- Цетиризин.
- Лоратадин.
- Дифенгидрамин.
- Хифенадин.
- Клемастин.
- Кетотифен.
- Кларитромицин.
- Азитромицин.
- Рокситромицин.
- Азатиоприн.
- Циклоспорин.
- Кальция глюконат.
Процедуры и операции
Отсутствуют.
Аллергический дерматит у детей
Как свидетельствует практика, у детей в большинстве случаев развивается атопический дерматит, что обусловлено генетическими факторами, условиями жизни ребенка и индивидуальными особенностями строения кожи. Результаты исследований свидетельствуют об иммунном механизме развития атопического дерматита. Как считает Комаровский, атопический дерматит проявляется впервые у детей до 2-х лет, зачастую еще у грудничка.
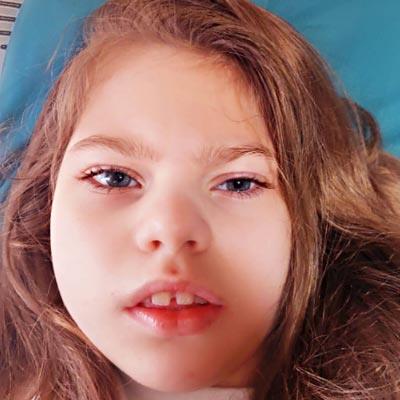
При этом, адекватный атопический дерматит во множестве случаев бесследно проходит к 3-5 годам, но при отсутствии терапии может существенно прогрессировать и клинически проявляться на протяжении всей взрослой жизни. Как выглядит атопический дерматит у детей? Основными проявлениями является наличие атопической аллергии, проявляющейся сыпью красного цвета с четкими или размытыми контурами, зудом экземой и наличием измененной сосудистой реактивности. При этом, возможна различная локализации поражения на коже лица, конечностей, туловища, шеи, но наиболее часто встречается атопический дерматит у детей на лице. Морфология элементов сыпи значительно варьирует в зависимости формы воспалительного процесса (острый, подострый или хронический). Ниже приведено фото аллергического дерматита у детей.
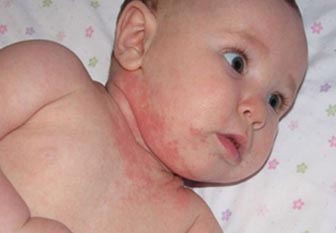
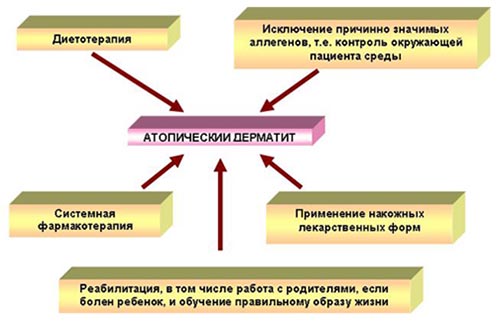
Как вылечить аллергический дерматит у детей? Лечение комплексное, включающее устранение триггерных факторов, элиминационную диету, наружные лекарственные средства и препараты системной терапии (рис. ниже).
Диета при аллергическом дерматите

Гипоаллергенная диета
- Эффективность: лечебный эффект через 21-40 дней
- Сроки: постоянно
- Стоимость продуктов: 1300-1400 руб. в неделю
Продолжительность элиминационной диеты не менее 6-8 месяцев. Именно диетическое питание позволяет снизить общее состояние гиперреактивности. При этом меню диеты должна соответствовать возрастной/половой потребности в основных питательных веществах и калорийности. Меню питания у взрослых должно по максимуму исключать все продукты, обладающие высокой аллергизирующей активностью (кофе, шоколад, коровье молоко, клубника, сыры и др.). Также, питание предусматривает исключение/ограничение продуктов, содержащих пищевые добавки (антиоксиданты, вкусовые добавки консерванты, красители).
Профилактика
Профилактика АКД строится на исключения провоцирующего фактора, что достигается удалением из обихода аллерген-значимого фактора путем использования средств индивидуальной защиты слизистых и кожи (ношение перчаток, специальной защитной одежды, защитных кремов).
Пациент должен знать свои индивидуальные аллергены, на которые у него развивается реакция. Например, пациенты с аллергией к никелю не должны использовать никелированную посуду, носить украшения из нержавеющей стали, не допускать контакта с кожей застежек/заклепок на джинсах или нательной одежде. При реакции на конкретные парфюмерно-косметические средства их следует исключить из обихода. При реакции на латекс необходимо пользоваться виниловыми перчатками.
Последствия и осложнения
В случаях длительного аллергенного воздействия на организм при наличии функциональных изменений в деятельности ЦНС, иммунологической и эндокринной систем, а также в случаях неадекватной терапии АКД может трансформироваться в экзему и сопровождаться развитием поливалентной сенсибилизации.
Прогноз
Прогноз для жизни в целом благоприятный. Если удается устранить контакт с аллерген-фактором – полное излечение заболевания. Если аллергическая реакция развивается на аллергены, с которыми человек сталкивается в процессе своей профессиональной деятельности — необходимо менять род профессии, что может вызвать социальную дезадаптацию и привести к снижению качества жизни.
Список источников
- Иванов, О. Л. Аллергический контактный дерматит и ассоциированные аллергодерматозы: современные представления об этиологии, патогенезе и диагностике / О. Л. Иванов, Е. С. Феденко // Рос. журн. кож. и венерич. болезней. 2010. -№ 4. - С. 47-51.
- Корсунская, И. М. Терапия контактного дерматита у взрослых и детей / И. М. Корсунская, О. Б. Тамразова, Т. А. Шашкова // Вестн. дерматологии и венерологии. 2006. - № 4. - С. 46-46.
- Ю. Ильина, Н. И. Аллергические заболевания кожи в клинической практике / Н. И. Ильина, Е. С. Феденко // Рос. аллергол. журн. 2005. -№3.-С. 55-67.
- Лусс Л. В., Ерохина С. М., Успенская К. С. Новые возможности диагностики аллергического контактного дерматита // Российский аллергологический журнал. 2008. № 2. С. 28-35.
- Иммунологические механизмы развития аллергических дерматозов / Р.Т. Казанбаев, В.И. Прохоренков, Т.А. Яковлева, Е.Ю. Васильева // Сибирское медицинское обозрение. - 2013. - №4. - С.9-13.





 Метилпреднизолона ацепонат
Метилпреднизолона ацепонат Мометазона Фуроат
Мометазона Фуроат Преднизолон
Преднизолон Цетиризин
Цетиризин Лоратадин
Лоратадин Клемастин
Клемастин Кетотифен
Кетотифен Кларитромицин
Кларитромицин Азитромицин
Азитромицин Азатиоприн
Азатиоприн Циклоспорин
Циклоспорин Кальция глюконат
Кальция глюконат












Последние комментарии
елена: Хороший препарат, помогает от холестерина, а это вещество вредное и коварное, сразу не ...
Ольга Мидютова: В целом статья хорошая, автор здраво обосновал, почему БГБК диета необходима. Я считаю ...
Кристина: Я вот уколы не очень-то люблю с детства. Поэтому заменила мексидол армадин лонгом. Даже ...
Надежда: С помощью Веррукацида удалось избавиться от папиллом на шее и бородавке на пальце. Делала ...