Пилороспазм и пилоростеноз
Общие сведения
Болезни органов пищеварения у детей занимают второе место (после заболеваний органов системы дыхания). С учетом анатомо-физиологических особенности ребенка дисфункции желудка и кишечника возникают почти у всех детей в раннем возрасте и являются функциональными. Это состояние связывают с адаптацией и созреванием желудочно-кишечного тракта у грудных детей.
Со стороны верхнего отдела пищеварительного тракта у детей часто встречается спазм пилорического отдела желудка. Пилорический отдел — это граница между желудком и двенадцатиперстной кишкой, а пилорическое отверстие сообщает желудок с двенадцатиперстной кишкой. Сфинктер пилорического отверстия (называется привратник) представляет собой развитый мышечный слой. Сфинктер открывается после поступления в желудок пищи, и перистальтическими волнами пищевой комок продвигается в двенадцатиперстную кишку. Закрытие его происходит после поступления пищи в двенадцатиперстную кишку.
Нарушение тонуса сфинктера в виде повышенного тонуса и спазма вызывает затруднения эвакуация пищи из желудка. Пилороспазм у грудных детей относится к функциональным расстройствам и связан с нарушением вегетативной иннервации и особенностями вегетативной нервной системы у данного ребенка.
Мышцы реагируют спазмом на различные воздействия извне — стресс, избыток пищи, дефицит витаминов, никотин. Функциональные нарушения подразумевают наличие симптомов при отсутствии органических изменений. Группу риска по формированию функциональных нарушений ЖКТ в младенческом возрасте составляют недоношенные дети, функционально незрелые, перенесшие родовую травму и внутриутробную гипоксию. Это состояние проходит самостоятельно к 5-6 месяцам в связи с совершенствованием вегетативного отдела нервной системы и желудочно-кишечного тракта. Спазм привратника, зависящий только от влияния нервной системы, нужно отличать от стеноза привратника.
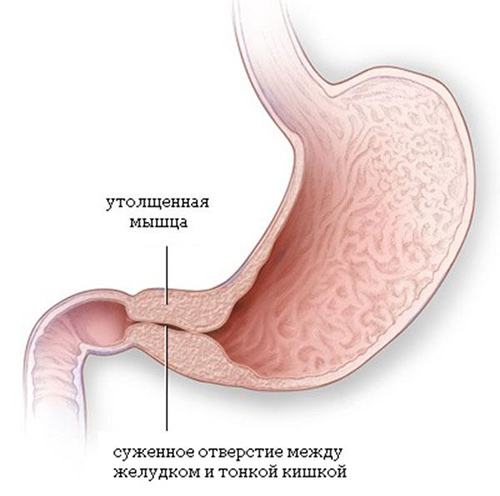
Стеноз привратника желудка или гипертрофический пилоростеноз — это уже заболевание желудочно-кишечного тракта, связанное с гипертрофией (утолщением) мышечной ткани в области пилоруса и ненормальным расположением мышечных волокон, а также избыточным развитием соединительной ткани. Перерождение мышечного слоя развивается на фоне нарушений нейрорегуляторных влияний. Данное состояние самостоятельно не проходит и требует хирургического вмешательства.
 У детей имеет место врожденный пилоростеноз, который относится к порокам развития и в 15% случаев является наследственной патологией, поскольку установлен семейный характер заболевания. Кроме того, имеется связь между частотой заболевания и родством родителей.
У детей имеет место врожденный пилоростеноз, который относится к порокам развития и в 15% случаев является наследственной патологией, поскольку установлен семейный характер заболевания. Кроме того, имеется связь между частотой заболевания и родством родителей.
Доказательством того, что пилоростеноз является дефектом развития, служит сочетание его с другими пороками — атрезия пищевода, диафрагмальная грыжа. Часто пилоростеноз встречается при синдроме Альпера (дегенеративное заболевание коры мозга). Критический период этого порока соответствует началу 2-го месяца эмбриональной жизни.
Пилоростеноз чаще всего проявляется в первые недели жизни младенца иногда позже. Это зависит от степени сужения и компенсаторных способностей желудочно-кишечного тракта. Актуальность ранней диагностики заболевания обусловлена опасностью развития осложнений — нарушение водно-солевого баланса, гипотрофия, сепсис, аспирационная пневмония, остеомиелит, которые являются причиной смерти детей.
Патогенез
С патогенетической точки зрения связан с гипертрофией циркулярной мускулатуры привратника и частичной гиперплазией мышц. Во внутриутробном периоде происходит частичный избыточный рост закладки желудка из мезенхимы в области привратника, из которой дифференцируются мышечные элементы. Однако гипертрофия мышечного слоя развивается постнатально. Наиболее утолщёнными выявляются передняя и верхняя стенки выходного отдела, в результате чего привратник приобретает форму веретена. С начала у ребенка не наблюдается воспаление и отек слизистой привратника. Присоединение отека слизистой к имеющейся гипертрофии и гиперплазии мышц привратника проявляется нарастающей непроходимостью пилорического отдела.
Многие считают, что присоединяется спастический компонент (то есть спазм вторичен), некоторые авторы утверждают, что спазм и гипертрофия появляются одновременно. Среди причин спазма и гипертрофии выделяют незрелость вегетативной регуляции функции желудка. Висцеральный орган находится под контролем регулирующих влияний. Патогенез спазма обусловлен нарушением взаимодействий между больным органом и регуляторными системами. Со стороны суженного привратника в кору мозга поступают сигналы, а в ответ идут обратные импульсы к привратнику. Кора головного мозга постоянно получает сигналы, которые нарушают ее регуляторную функцию. Создается порочный круг: импульсы от центра нарушают функцию привратника, а импульсы от него в центр углубляют повреждение регуляторной системы. Разрыв цепи восстанавливает нормальные взаимоотношения.
Пилороспазм связан с повышенным тонусом симпатического отдела нервной системы. Возникающий длительный спазм мышц пилоруса затрудняет опорожнение желудка. Гипертонус может быть вызван гипоксией плода, постгипоксической энцефалопатией, повышенным внутричерепным давлением и гидроцефальным синдромом.
Классификация
Пилородуоденальный стеноз различается по форме течения:
- Легкий.
- Среднетяжелый.
- Тяжелый.
По степени выраженности:
- Компенсированный.
- Субкомпенсированный.
- Декомпенсированный.
Причины
До настоящего времени не известны причины, по которым возникает стеноз желудка (пилорического его отдела). Существуют различные теории:
- Спазмогенная, согласно которой первично возникает спазм, на фоне которого развивается гипертрофия.
- Дуалистическая — спазм и гипертрофия развиваются одновременно.
- Нейрогенная.
- Психогенная. Имеются сведения о том, что пилоростеноз чаще встречается у детей, матери которых в III триместре пребывали в состоянии нервного стресса.
- Наследственная.
- Гормональная.
Не получили полного подтверждения теории о связи стеноза с Helicobacter pylori и применением макролидов (в частности эритромицина и азитромицина) ребенком грудного возраста или беременной.
Однако доказано, что это состояние связано с факторами:
- мужской пол (у мальчиков встречается в 5 раз чаще);
- курение во время беременности;
- недостаток фолиевой кислоты и витаминов группы В при беременности;
- преждевременные роды;
- различные врожденные пороки;
- родоразрешение с применением кесарева сечения;
- небольшой вес новорожденного;
- искусственное вскармливание в первые месяцы; при этом риск развития пилоростеноза увеличивается в 4,5 раза.
Это связано с тем, что смеси содержат более высокую концентрацию казеиновых белков по сравнению с грудным молоком и не содержат ферментов, которые облегчают переваривание белков. Все эти факторы усложняют процесс пищеварения у младенцев.
Изменения в привратнике всегда начинаются с пилороспазма. У детей более старшего возраста и подростков причины этого функционального состояния следующие:
- гастрит с повышенной кислотностью с частыми обострениями;
- язвенная болезнь (желудка и двенадцатиперстной кишки);
- хронические заболевания кишечника;
- дисбактериоз;
- дефицит витаминов группы B;
- дискинезии желчевыводящих путей;
- физические перегрузки;
- стрессы;
- истерический невроз.
Вторичный (приобретенный) пилороспазм у взрослых может быть обусловлен:
- органической патологией ЖКТ (например, язвенная болезнь, хронический антральный гастрит, холецистит, грыжа диафрагмы, желчнокаменная болезнь, гиперацидный гастрит);
- рубцовыми изменениями после химического ожога.
Также у взрослых отмечается первичный (нейрогенный) пилороспазм, причиной которого являются:
- неврозы;
- истерии;
- интоксикации цинком и свинцом;
- умственное перенапряжение;
- эмоционально-стрессовые ситуации;
- наркомания.
Если говорить о факторах, провоцирующих пилороспазм у взрослых, то стоит отметить нарушения питания: переедание, нерегулярный прием пищи, изменение режима питания, чрезмерное употребление грубой клетчатки и углеводов. Важное значение имеет также пищевая аллергия и различные экзогенные факторы: вибрация, ионизирующее излучение, прием лекарственных препаратов (НПВС, глюкокортикоиды), высокая температура окружающей среды, курение и производственные интоксикации.
Пилороспазм и пилоростеноз являются звеньями одной цепи нарушений моторики привратника: сначала возникает пилороспазм, который приводит к гипертрофии мышц и пилоростенозу.
Симптомы
Срыгивание и рвота — характерные симптомы для пилороспазма и для пилоростеноза, но выраженность и частота их при этих состояниях различна. При пилороспазме частота и объем непостоянны, даже могут полностью отсутствовать в отдельные дни. Рвота появляется с рождения. В рвотных массах нет патологических примесей, а количество рвотных масс, меньше количества полученного молока. Признаки обезвоживания отсутствуют или незначительно выражены, дети прибавляют в весе, но недостаточно по возрасту. Стул у ребенка ежедневный и не изменен. Характерно беспокойство ребенка, он криклив и отмечается нарушение сна. При осмотре живота не определяется видимая перистальтика желудка и патологических образований и болезненности в эпигастрии не обнаруживают.
Симптоматика пилороспазма у новорожденных более выражена. В конце второй-третьей недели от рождения появляется рвота «фонтаном», которая является основным симптомом этого заболевания. Она возникает между кормлениями — сначала через 15 минут после него, а позже этот интервал удлиняется. Это связано с тем, что желудок ребенка постепенно расширяется. Рвота сначала имеет периодический характер, а позже возникает после каждого кормления. Количество рвотных масс больше, чем объем, полученный ребенком за одно кормление.
Рвотные массы представлены створоженным молоком и не содержат примеси желчи. Крайне редко рвотные массы содержат прожилки крови (примесь крови из травмированных мелких сосудов или слизистой). Из-за постоянной рвоты ребенок остается голодным, беспокойным и к следующему кормлению имеет повышенный аппетит.
В 90-95% случаев у младенцев появляется склонность к запорам, что связано с недостаточным поступлением пищи в кишечник (ложный запор). Кал имеет темно-зеленый цвет из-за желчи, которая продолжает поступать в кишечник. В результате обезвоживания у детей уменьшается количество мочи и количество мочеиспусканий. При этом моча становится концентрированной темно-желтого цвета.
Вследствие упорной рвоты развивается истощение и обезвоживание, поэтому симптоматика пилоростеноза обязательно включает потерю веса. Вес ребенка оказывается меньшим, чем при рождении. У детей с упорной рвотой отмечается не только отставание в физическом развитии, но и выявляется железодефицитная анемия, происходит сгущение крови. Из-за потерь калия и хлора с рвотными массами и водой развиваются электролитные нарушения.
При осмотре живота часто определяется его вздутие и усиленная перистальтика желудка, которая напоминает «песочные часы». Родители описывают этот симптом так: «по животу ходят волны». Наличие перистальтики желудка — это наиболее важный симптом сужения привратника. Перистальтические волны можно вызвать поглаживанием в области желудка или если дать ребенку воды. На перистальтику малыш реагирует плачем, иногда появляется рвота. При прощупывании живота между пупком и мечевидным отростком справа определяется уплотненный пилорический отдел желудка в форме сливы.
Симптомы пилороспазма у взрослых в большинстве случаев включают спастическую боль в эпигастрии. У больных появляется ощущение тяжести и боли в области желудка, возможна небольшая потеря веса, тошнота, периодическая рвота и приступы интенсивной боли в подложечной области в виде колик. На высоте боли при длительном приступе снижаться количество выделяемой мочи. После приступа боли наступает мочевой криз — отделяется светлая моча в большом количестве.
Анализы и диагностика пилоростеноза у новорожденных
Диагностика пилоростеноза у новорожденных и грудных детей включает:
- Характерные жалобы родителей и анамнез заболевания.
- Рентгенологическое исследование. Его проводят в два этапа. Первый этап — обзорная рентгенограмма органов брюшной полости, проводимая в вертикальном положении ребенка. Обнаруживается растянутый воздухом и содержимым желудок. Дно его находится ниже пупка и даже на уровне костей таза. В кишечнике газа меньше, чем обычно. Решающим в диагностике является рентгенконтрастное исследование, которое проводится на втором этапе после обзорной рентгенографии. Рентгенография с барием целесообразна только для исключения или подтверждения пилоростеноза, если имеются сомнения. В качестве контрастного вещества применяется 10-20% бариевая взвесь с раствором глюкозы или молоком (50-60 мл молока + 2 чайные ложки бариевой взвеси). Контрастное вещество вводится в желудок через тонкий катетер. После введения контраста проводится серия снимков через 20 минут и 3 часа, если необходимо — через 6 часов и 24 часа. Ребенок при исследовании должен находиться в вертикальном положении. Если через 3 часа в желудке имеется больше половины контрастного вещества — это основной рентгенологический критерий пилоростеноза. При пилоростенозе барий остается в желудке больше 24 часов при отсутствии за это время рвоты. Вторым рентгенологическим признаком пилоростеноза является «сегментирующая» перистальтика желудка. На рентгенограмме в боковой проекции суженный пилорический канал выглядит в виде клюва — симптом «антрального клюва». В рентгенологическое исследование используется для выбора той или иной тактики хирургического вмешательства. Пилороспазм также диагностируется рентгенологически — при этом проходимость привратника не нарушена, но желудок от контраста опорожняется через 3-6 часов.
- Ультразвуковое исследование. Выявляет характерные для пилоростеноза симптомы: удлинение привратника (он имеет длину больше 20 мм), утолщение мышечного слоя (больше 4 мм) и сужение просвета канала.
- Эзофагогастродуоденоскопия применяется в таком раннем возрасте ограничено — только для уточнения диагноза. Эндоскопический метод должен применяться как окончательное исследование после рентгенографии и УЗИ. При эзофагогастродуоденоскопии определяется перерастянутый желудок, имеющий выраженную складчатость слизистой в антральном отделе. Отмечается стеноз пилорического канала разной степени выраженности, пилорический канал не раскрывается при раздувании воздухом. Также отсутствует возможность проникновения в 12-перстную кишку даже после введения атропина.
Лечение
Лечение пилороспазма у новорожденных заключается в консервативном ведении больного. Прежде всего следует:
- Строго следить за кормлением малыша. Необходимо дробное кормление, которое заключается в увеличении количеств кормлений и уменьшении разового объёма. Ребенка нужно кормить каждые 1,5-2 часа и при естественном вскармливании по 5-7 минут.
- Использовать смеси с загустителями. При естественном вскармливании перед каждым кормлением дают по 30 мл специализированной смеси (Нутрилон антирефлюкс, Фрисовом, Нестаргель, Семпер Лемолак).
- Рекомендуется включить в питание щелочное питье. Это может быть щелочная минеральная вода, лишенная газа, которую дают перед приемом пищи по 15-20 мл.
- Обязательно после каждого приёма пищи носить ребенка в вертикальном положении 20-40 минут. Аккуратно придерживая голову, ребенку придают «висячее» положение, при этом нельзя сдавливать живот и перекручивать малыша. По истечении 40 минут его можно положить на живот.
Пилороспазм у новорожденных поддается коррекции не только правильным режимом питания и положением, но и созданием спокойной обстановки и комфортных условий пребывания малыша — отсутствие громкого шума, яркого света, мигания и прочих раздражителей, включая резкие запахи.
В более взрослом возрасте пищу также нужно давать малыми порциями. Обязательно контролировать температуру пищи (исключению подлежит горячая или холодная еда). Лучше и легче усваивается пища в полужидком состоянии, поэтому она должна преобладать в рационе. Исключаются блюда, вызывающие раздражение желудка (соленые, маринованные и жареные). Нужно избегать насильственного кормления ребенка и перекармливания: если он отказывается от еды, не кормите его насильно.
Пилороспазм, как состояние повышенного спазма гладких мышц, сопровождающееся спастической болью, купируется введением спазмолитических средств и анальгетиков. Для устранения спазма и улучшения транзита пищи показано применение холинолитиков и миотропных спазмолитиков.
- Из М-холинолитиков детям рекомендуют атропин в разведении 4-5 раз в день.
- Из миотропных спазмолитиков — Но-шпу в жидком виде, 3 раза в день.
- Нейролептик с миорелаксирующим действием Аминазин.
- Седативная терапия (Валериана, отвар пустырника, Ново-Пассит).
- При обезвоживании назначают солевые растворы внутрь или внутривенно.
- Лечение витамином B1 нормализует тонус и нервно-мышечную передачу. Витамины дают ребенку внутрь или вводят внутримышечно. Питание матери также необходимо обогащать витаминами группы В.
- Рекомендуется согревающие процедуры на область желудка перед кормлением.
- Общий расслабляющий массаж.
Пилороспазм у взрослых также устраняется спазмолитиками и М-холинолитиками, но выбор препаратов более широкий. Миотропные спазмолитики способствуют расслаблению гладких мышц, а это сопровождается снижением тонуса и давления в пилорическом отделе желудка, улучшением кровоснабжения и восстановлением пассажа содержимого. Примером может служить Дюспаталин, который снижая тонус спазмированной мускулатуры, не оказывает влияния на перистальтику.
Показаны также комбинации спазмолитических средств с анальгетиками (Спазмалгон, Реналган, Спазмил-М, Баралгин М, Максиган). Применение транквилизаторов, снижающих тревогу, также дает хороший эффект.
Как мы выяснили ранее, пилоростеноз — это органическая патология. В связи с этим лечение пилоростеноза заключается в оперативном вмешательстве. Для обследования ребенок госпитализируется и на обследование отводится 3-7 дней, в течение которых уточняется диагноз и решается вопрос об операции. Истощенным детям до операции переливают кровь и вводят растворы под кожу и через прямую кишку.
Доктора
Лекарства
- Миотропные спазмолитики и комбинированные препараты: Но-шпа, Дюспаталин, Дроверин, Мебеверин, Необутин, Папаверин, Тримедат, Спазмомен, Спазмалгон, Реналган, Спазмил-М, Баралгин М, Максиган.
- М-холинолитики: Атропина сульфат, Бускопан, Метацин.
- Инфузионные растворы: Натрия хлорид 0,9%, раствор Глюкозы, Дисоль, Трисоль, Ацесоль, Рингера ацетат.
Процедуры и операции
При пилороспазме детям и взрослым может быть назначено физиолечение:
- электрофорез папаверина гидрохлорида;
- электрофорез дротаверина на эпигастральную область;
- аппликации парафина.
Радикальным методом лечения считается операция Фреде-Вебера-Рамштедта, которая восстанавливает проходимость пилорического отдела желудка. Операция может быть проведена несколькими доступами:
- Открытый доступ.
- Лапароскопический. Использование этой техники при операции позволяет восстановить проходимость и облегчает течение послеоперационного периода. Такой вид операции хорошо переносят в младенческом возрасте.
- Трансумбиликальный. Доступ к операционному полю через пупок. Пупок новорожденного имеет эластичные ткани и позволяет выполнять операции «единого лапароскопического доступа» — через один разрез можно вводить лапароскоп и два лапароскопических инструмента.
В ходе операции проводится внеслизистое рассечение мышечного слоя привратника. Рассечение серозно-мышечного слоя устраняет механическое препятствие, которое суживает его просвет, и одновременно снимает спазм. В настоящее время эта операция чаще всего осуществляется лапароскопически.
В день операции назначают одно кормление в 6 часов утра. При пилоростенозе значение имеет послеоперационный уход и адекватное вскармливание малыша. После операции ребенку создают возвышенное положение головного конца, а кормление начинают через 3 часа. Некоторые авторы рекомендуют его начинать через 6-8 часов, а до этого поить ребенка 5 мл 5% глюкозы или раствором Рингера каждые 2 часа.
Перед первым кормлением (через два после операции), если ребенок проявляет беспокойство, ему дают 2-3 чайные ложечки физиологического раствора или раствора глюкозы и убеждаются в том, что кормление не вызывает рвоты. Порции сцеженного молока сначала минимальны — 10-20 мл каждые 2 часа, и объем постепенно увеличивается. В целом получается 10 кормлений за сутки с ночным перерывом.
В последующие дни в каждое кормление прибавляют 10 мл, то есть за сутки количество молока увеличивается на 100 мл каждый день. Ребенок в это время получает сцеженное молоко для контроля количества и наблюдения за процессом пищеварения. Через 4 суток первый раз разрешается грудное вскармливание — один-два раза за день в течение 5 минут. Затем кормление продолжается сцеженным молоком. Так, постепенно количество грудного молока увеличивают, а с 7-10-го дня малыша переводят полностью на кормление грудью в количестве, соответствующем возрасту. После операции иногда сохраняется рвота один-два раза в сутки, но через сутки-двое она прекращается.
Пилоростеноз у детей
Избыточный рост мышечного слоя привратника во внутриутробном периоде приводит к тому, что пилорический отдел резко утолщается, приобретая хрящевидную плотность. При этом слизистая собирается в продольные складки и резко суживает просвет. Пилоростеноз у новорожденных мальчиков встречается в 87%. Время возникновения симптомов зависит от степени сужения привратника.
Наиболее характерным считается постепенное начало заболевания с усилением симптомов. Общее состояние ребенка в начале заболевания не страдает. Первое время малыш получает мало пищи, поэтому сужение преодолевается мышечной силой желудка. Родители не обращаются к врачу до 3-4 недели. С увеличением количества пищи, присоединением вторичного спазма и ослаблением силы желудка к проталкиванию пищи появляются признаки болезни — срыгивания и рвота. Вторичный спазм при стенозе способствует тому, что клиническая картина проявляется более ярко.
Рвота фонтаном становится постоянным симптомом и появляется после каждого кормления.
У 72% детей появление ее приходится на 2-4 неделю жизни, а у 7% — на первую неделю. При изучении анамнеза становится ясно, что у всех детей сначала отмечалось упорное срыгивание в первые дни после рождения и периодическая рвота. Со временем частота рвоты за сутки достигает 4-5 раз (меньше, чем число кормлений). Длительная рвота приводит к потере веса и развитию гипотрофии. Показателем тяжести заболевания считают ежедневную потерю веса — она выражается в процентах по отношению к весу при рождении. В тяжелых случаях заболевания нарушается водно-электролитный обмен и развивается метаболический алкалоз. Изменяется внешний вид ребенка — бросается в глаза резкое истощение, бледная морщинистая кожа и «состарившееся» лицо с морщинами. Ребенок беспокоен и имеет «сердитое» лицо.
В отличие от пилороспазма, когда имеется непостоянная непроходимость привратника, которую можно устранить консервативным лечением, при пилоростенозе сужение привратника постоянное и устранить его можно только хирургическим путем.
Диета

Диета стол №1
- Эффективность: лечебный эффект через 3 недели
- Сроки: 2 месяца и более
- Стоимость продуктов: 1500 - 1600 руб. в неделю
Питание детей было рассмотрено выше, взрослым при пилороспазме рекомендуется механически и химически щадящее питание. Пища должна приниматься в теплом виде. Исключается горячая и холодная пища, богатая клетчаткой. Не желательно употреблять острые блюда и приправы, кофе, газированные напитки, которые могут усиливать спазм. Всем требованиям соответствует диета Стол №1.
Профилактика
Профилактика заболевания не разработана, но с учетом факторов риска можно полагать, что следующие общие мероприятия будут эффективны:
- Рациональное и сбалансированное питание беременной, включающее фолиевую кислоту, витамины и микроэлементы.
- Сведение к минимуму стрессовых ситуаций и психоэмоциональной нагрузки во время беременности.
- Соблюдение режима труда и отдыха беременной.
- Наблюдение в женской консультации для выявления патологии беременности.
- Нормализация режима кормления ребенка с целью исключения перекорма и появлений срыгивания.
- Создание благополучной обстановки для ребенка.
- Взрослым при пилороспазме важно исключить психоэмоциональные нагрузки и стрессы, установить полноценный сон и отдых.
Последствия и осложнения
- Аспирационная пневмония;
- нарушение водно-солевого баланса;
- прогрессирующая гипотрофия;
- рефлюкс-эзофагит (повреждение пищевода кислым желудочным содержимым при частой рвоте);
- гипотрофия;
- энтероколит;
- остеомиелит.
Прогноз
Пилороспазм с возрастом, по мере того как совершенствуется нервная система, срыгивания урежаются, рвота исчезает к 5-6 месяцам. Рвота у некоторых детей может возобновиться при повышении температуры, простудном заболевании или после конфликтной ситуации.
Пилоростеноз можно вылечить хирургическим путем. Пилоромиотомия показывает хорошие отдаленные результаты: дети хорошо развиваются, а рентгенологический контроль констатирует нормальную функцию желудка и хорошее его опорожнение. Рецидивов после операции не отмечается. Летальность при правильном хирургическом лечении минимальна — наблюдается только среди больных, которые поздно оперируются и их смерть связана с истощением и сопутствующими ему осложнениями.
Список источников
- Нагорная Н.В., Лимаренко М.П., Бордюгова Е.В. Рациональная терапия функциональных гастроинтестинальных расстройств у детей раннего возраста. Новости медицины и фармации. 2008. 16(255) - С. 14-15.
- Хавкин А. И. Функциональные нарушения желудочно-кишечного тракта у детей раннего возраста. М., 2000. 71 с.
- Запруднов А. М. Справочник по детской гастроэнтерологии. М., 1995. С. 25–26.
- Ботвиньев О.К. Турина И.Е. Бармавер С.З. Сложности диагностики врожденного пилоростеноза у детей. Российский педиатрический журнал. 2000.-N 6.-С.45-46.
- Васильева, Н.П. Возможности эхографии при врождённом пилоростенозе / Н.П. Васильева, М.Х. Арсланова, Т.М. Шахмаева // Ультразвуковая диагностика. – 1997. - № 4. – С. 11.






 Атропина сульфат
Атропина сульфат Дюспаталин
Дюспаталин Необутин
Необутин Спазмалгон
Спазмалгон Реналган
Реналган Дисоль
Дисоль Трисоль
Трисоль












Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...