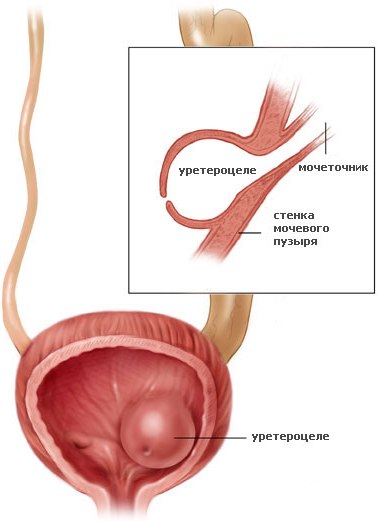
Уретероцеле
Общие сведения
Врожденные пороки мочевой системы у детей занимают ведущее место. Одним из таких пороков является уретероцеле — дефект мочеточника, а именно патологическое кистозное расширение нижнего (пузырного) отдела мочеточника и выпячивание его в полость мочевого пузыря. Кистозное расширение мочеточника связано со стенозом его устья или неправильным положением устья (эктопией).
Сужение устья нарушает уродинамику (нормальное отхождение мочи), поэтому постепенно расширяется мочеточник, образуя кистозное расширение, а потом то же самое происходит на продолжительном отрезке (развивается мегауретер). Кистозное выпячивание снаружи покрыто слизистой пузыря, а изнутри — слизистой мочеточника, между слоями расположены соединительная ткань и волокна мышц.
Данный порок составляет 10% среди аномалий мочевых путей. Встречается в одиночном и удвоенном мочеточнике. Нередко эта патология сочетается с прочими аномалиями развития: удвоение мочеточника, полное удвоение почки, подковообразная почка, дисплазия мочевого пузыря и дисплазия почки. При удвоении мочеточника всегда есть аномалии развития и другого. Эта патология в 3 раза чаще наблюдается у девочек.
Нужно отметить, что практически каждый случай расширения мочеточника сопровождается застоем мочи и инфекцией мочевых путей. Стаз мочи и инфекция — это почва для камнеобразования. Камни могут располагаться в кистозно-расширенной полости, но отхождение их невозможно или затруднено из-за узости отверстия. В итоге данная врожденная патология вызывает гидроуретеронефроз (расширение мочеточника и чашечно-лоханочной части почки с атрофией паренхимы почки) и нарушение функции почки.
 Обычно данную патологию выявляют в детском возрасте, реже диагностируют у взрослых. Как можно заподозрить эту патологию? Первый шаг к установлению диагноза — антенатальное УЗИ, которое проводится внутриутробно. Это исследование распознает аномалию при крупных образованиях, а окончательно диагноз подтверждается только после рождения. Единственным способом устранения патологии является хирургическое вмешательство. В зависимости от выраженности кистозного образования и обструкции мочевыводящих путей операция может быть отложена или проведена сразу после рождения. Хирургические вмешательства корректируют порок и предупреждают развитие тяжелых осложнений. Вопрос тактики операции решается индивидуально, поскольку в большинстве случаев имеется сочетание с прочими аномалиями мочевыделительной системы.
Обычно данную патологию выявляют в детском возрасте, реже диагностируют у взрослых. Как можно заподозрить эту патологию? Первый шаг к установлению диагноза — антенатальное УЗИ, которое проводится внутриутробно. Это исследование распознает аномалию при крупных образованиях, а окончательно диагноз подтверждается только после рождения. Единственным способом устранения патологии является хирургическое вмешательство. В зависимости от выраженности кистозного образования и обструкции мочевыводящих путей операция может быть отложена или проведена сразу после рождения. Хирургические вмешательства корректируют порок и предупреждают развитие тяжелых осложнений. Вопрос тактики операции решается индивидуально, поскольку в большинстве случаев имеется сочетание с прочими аномалиями мочевыделительной системы.
Патогенез
Анатомическое развитие почек у плода начинается с 4 недели беременности, а функция их развивается с 11 по 32 неделю. Врожденная форма уретероцеле связана с закупоркой мочеточникового устья эмбриональной мембраной ввиду неполного ее исчезновения (мембрана Хвалла — это перегородка, разделяющая мочеточник и урогенитальный синус). Это наиболее распространённая теория патогенеза расширения мочеточника. Кроме того, при развитии мочевого пузыря в эмбриональном периоде может произойти одновременно избыточное расширение мочеточника. В 80 % случаев данная патология сопровождается удвоением мочевыводящих путей и чаще всего сужается устье добавочного мочеточника.
При резком сужении отверстия мочеточника повышается давление в самом мочеточнике, и нижняя часть растягивается, приобретая вид кистообразного расширения. В расширенной части мочеточника происходит расслаивание слоев и накопление мочи в подслизистом слое. В то же время сужение — не главная причина. Большее значение имеют недоразвитие конечного отдела мочеточника и изменения в его стенке: слабое развитие мышечных волокон и аномалия нервных волокон (они расположены хаотично и их недостаточное количество). Нейромышечная дисплазия стенки мочеточника приводит к повышенной подвижностью подслизистого слоя.
Заболевание развивается постепенно и в итоге в мочевом пузыре образуется округлый или овальный кистоподобный мешок. Чаще всего выпячивание образуется в мочеточнике верхней части удвоенной почки. У взрослых развитие расширения связано с закупоркой мочеточника камнем, опухолью, дивертикулом, инородным телом или клапаном мочеточника.
Классификация
- Врожденное расширение части мочеточника.
- Приобретенное (вторичное).
- Одностороннее (развивается в одном мочеточнике).
- Двустороннее (в двух мочеточниках).
- Расширение в удвоенном мочеточнике.
- В анатомически нормальном мочеточнике.
По локализации выделяют:
- Ортотопическое (внутрипузырное) расширение. Выявляется эта форма в 15% случаев. Эта патология не связана с удвоением мочеточника. Внутрипузырное выпячивание за пределы пузыря не выходит, размер его небольшой и при этом устье мочеточника расположено в обычном месте. Внутрипузырное расширение не мешает оттоку мочи. Его выявляют только у девочек и чаще после 11 лет. Обструкции при ортотопической форме не бывает или она слабо выражена, поэтому мочеотделение не нарушено, и функция почки не изменяется.
- Эктопическое или внепузырное (экстравезикальное) расширение. Это расширение выходит за пределы пузыря — расположено в шейке пузыря или уретре и ассоциируется с добавочным мочеточником. Данный вид наиболее распространен и встречается в 80%. Обычно такое расширение крупного размера (5 см и более), оно изменяет анатомию пузыря и мочеиспускательного канала, а также может выпадать через уретральный сфинктер, что встречается у девочек. У мальчиков выпадающее уретероцеле выпадает в простатический отдел уретры. Мочеточниковое отверстие при этой форме плотное и расположено около шейки мочевого пузыря или в самом пузыре. При этом мочеточниковое отверстие сдавливает, приподнимает и смещает мочеточник, что значительно нарушает отток мочи из нижней части мочеточника, который у части больных удвоен. В результате часто развивается мегауретер (выраженное расширение мочеточника), а у части пациентов — пузырно-мочеточниковый рефлюкс. Эктопическое выпадающее уретероцеле приводит к тяжелым обструктивным нарушениям уродинамики и функции почки (обычно поражается верхний полюс почки). Мочеточник представлен мегауретером.
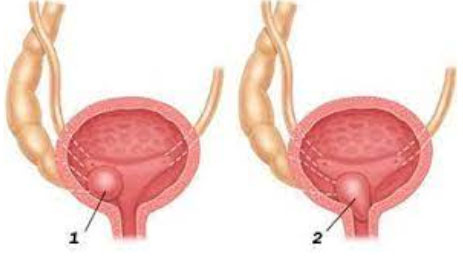
Кистозное расширение бывает разных размеров — от нескольких миллиметров до нескольких сантиметров. Есть случаи, когда расширенный мочеточник занимает большую часть пузыря. В связи с этим выделяют несколько степеней уретероцеле:
- I степень — внутрипузырный отдел мочеточника незначительно расширен, но анатомических и функциональных изменений верхних отделов мочевой системы нет. Выделение мочи не нарушено.
- II степень — расширение крупных размеров, поэтому всегда развивается уретерогидронефроз, нарушается выделение мочи.
- III степень — расширение значительное, поэтому изменены верхние отделы мочевыводящей системы (уретерогидронефроз) и кроме этого мочевой пузырь утрачивает свою функцию.
Причины
Как указывалось выше, патология бывает врожденной и приобретенной. Причины врожденного
уретероцеле:
- Нарушение внутриутробного развития, которое ведет к сужению устья мочеточника.
- Нарушение строения мышечного слоя.
- Нарушение иннервации дистального отдела мочеточника.
К таким изменениям эмбриогенеза приводят инфекции во время беременности (краснуха, цитомегаловирусная инфекция), употребление алкоголя, курение, прием тератогенных препаратов, контакт с химическими веществами. Не исключается влияние генетических мутаций, которые передаются по наследству: обнаруживается патология у близнецов, а также в семьях на протяжении нескольких поколений.
Вторичное расширение мочеточника у ребенка возникает на фоне закупорки камнем устья мочеточника. При этом нарушается нормальный отток мочи и это вызывает расширение мочеточника.
Причинами вторичного расширения мочеточника у взрослых являются:
- Закупорка устья мочеточника камнем и нарушение оттока мочи.
- Наличие опухоли;
- Уплотнение и утолщение мышц мочевого пузыря вокруг устья мочеточника.
Особенностями строения женской мочеполовой системы объясняется то, что уретероцеле у женщин встречается в три раза чаще, чем у мужчин. Провоцирующими факторами развития уретероцеле у женщин являются:
- беременность;
- удаление матки;
- лишний вес;
- тяжелый физический труд;
- ослабление мышц тазового дна (связано с родами или с возрастом);
- повреждения мышц, фиксирующих уретру (травмирование происходит при родах).
Симптомы
Данная патология в некоторых случаях протекает без симптомов, а в некоторых имеет различные проявления. Размеры выпячивания мочеточника и его локализация влияют на функцию пузыря, а следовательно, на проявления заболевания. Выпячивание, которое расположено внутри пузыря, часто не проявляется, а обнаруживают его случайно при УЗИ или тогда, когда появляются осложнения. Внепузырное выпячивание, наоборот, проявляется различными симптомами и осложнениями. Это связано с тем, что крупное выпячивание закупоривает мочевыводящие пути и изменяет их анатомию. Поэтому уже в раннем детстве появляются проявления этой патологии.
Если внепузырное выпячивание имеет небольшой размер и почти не выпячивается в шейку пузыря, то по симптомам его трудно отличить от внутрипузырной формы — это можно сделать инструментальными методами.
Нужно отметить, что симптомы неспецифичны и могут быть при многих заболеваниях мочеполовой системы:
- Боль в поясничной области и животе. Боль после мочеиспускания, которая появляется на стороне поражения. Боль связана с забросом мочи (рефлюкс) из мочевого пузыря в мочеточник и почку.
- Боли при мочеиспускании.
- Лихорадка, обусловленная постоянно обостряющейся инфекцией мочевыводящих путей.
- Примесь крови в моче.
- Неприятный запах мочи.
- Болезненное и частое мочеиспускание.
- Ощущение неполного опорожнения пузыря.
- Задержка мочи. Острая задержка появляется в том случае, когда выпячивание выходит в просвет уретры и закупоривает ее полностью. Мочеиспускание отсутствует несколько часов. У больных появляются боли внизу живота, а переполненный пузырь можно прощупать над лонным сочленением. У детей острая задержка мочи проявляется плачем и беспокойством.
- Недержание мочи. Этот симптом наблюдается в том случае, если внепузырное выпячивание выходит в мочеиспускательный канал, но закупоривает его не полностью и при этом наружный сфинктер, который удерживает мочу, не смыкается.
При развитии выпячивания мочеточника у мужчины оно выпадает в простатическую область, и это проявляется дискомфортом в области живота. У женщин кистовидное образование выпадает в мочеиспускательный канал, практически наружу. Выпадающее образование может ущемиться и развивается некроз тканей, что требует немедленной операции.
Анализы и диагностика
Основанием начать обследование является наличие жалоб на расстройства мочеиспускания, боли
внизу живота, изменение цвета мочи и запаха. Больным назначается:
- Ультразвуковое исследование. Выявляет крупные по размеру выпячивания на задней стенке пузыря, которые нарушают отток мочи (приводят к обструкции). При размерах меньше 1 см и не значительной обструкции диагностика затруднена. Исследование проводят при нетугом заполнении пузыря, поскольку в противном случае уретероцеле выдавливается в нижний отдел мочеточника. В устье мочеточника обнаруживают тонкостенное образование, расширен мочеточник, а в почке расширена чашечно-лоханочная система. УЗИ мочевого пузыря не проводится без УЗИ почек — это необходимо для того, чтобы выявить гидронефроз (расширение лоханки) и его степень. Осложнение в виде гидронефроза является самым частым и опасным при данном пороке мочеточника.
- Экскреторная урография. Рентгенологический метод диагностики, основанный на выведении почками рентгеноконтрастных веществ, вводимых внутривенно. На рентгеновском снимке кистообразное выпячивание имеет форму «головы кобры». Это исследование выявляет небольшие по размеру уретероцеле, обструкцию путей, точно определяет размеры образований, функцию почек, наличие камней в путях. Если камни небольшой плотности, исследование часто бывает неинформативным. При сохраненной функции почки дефект наполнения определяется в виде кольца, при отсутствии функции — дефект имеет овальную форму.
- Компьютерная томография. Это лучевая диагностика с контрастом с проведение послойного сканирования. Данное исследование информативнее экскреторной урографии. Позволяет выявить выпячивание, протекающее без непроходимости, выявляет камни любой плотности.
- Магнитно-резонансная урография. Исследование оценивает функцию каждой почки отдельно и верхней и нижней половины удвоенной почки. Метод может применяется в случаях, когда пациент не переносит йодсодержащий контраст (беременные, дети).
- Нефросцинтиграфия. При этом обследовании вводится радиоактивная метка и потом больной обследуется в гамма-камере. Этот метод оценивает функцию почек, что важно перед операцией для определения ее объема.
- Микционная цистоуретрография. Рентгеновское исследование пузыря и мочевых путей, позволяющее установить пузырно-уретральный рефлюкс и степень пролапса образования внутрь уретры. Для проведения исследования катетер вводится в мочеиспускательный канал и его помощью в мочевой пузырь нагнетают рентген контрастное вещество. Делают снимки до мочеиспускания (после заполнения пузыря веществом) и при мочеиспускании. Перед проведением цистоуретрографии делают профилактику антибиотиками, что необходимо для предотвращения попадания инфекции в мочевые пути, риск которого повышается во время введения катетера.
- Цистоскопия. Дополнительное исследование, проводимое при сомнительных результатах других методов. Проводится осмотр уретры и пузыря специальным инструментом цистоскопом, что позволяет выявить уретероцеле, его размеры и положение. При цистоскопии также определяют состояние устья двух мочеточников, что важно при определении риска появления пузырно-мочеточникового рефлюкса после операции (вскрытие кистообразного выпячивания). При цистоскопии в устье мочеточника определяется шаровидное выпячивание — оно покрыто слизистой оболочкой, которая пронизана сосудами. На вершине образования определяется точечное, почти незаметное отверстие.
При длительном наблюдении видно постепенное увеличение шаровидного выпячивания, которое наполняется мочой, при этом раскрывается отверстие устья и из него выделяется моча. После этого кистообразное выпячивание опадает и собирается в складки. Часто в этом мешке задерживаются камни, которые образовывались в самом мешке или спустились из почки. В случае присутствия камня в мешке он не спадается полностью, а просто уменьшается в размерах. При наличии камней видна примесь крови в моче, выходящей из устья мочеточника. Данный метод исследования помогает установить эктопический мегауретер.
Лечение
Если уродинамика (отхождение мочи) не нарушена, нет выраженной обструкции, а течение заболевания бессимптомное, больные могут наблюдаться с периодическими осмотрами урологом раз в 6 месяцев. С целью профилактики мочевой инфекции больным назначают антибиотики, отвары уросептических трав и готовых растительных препаратов. При тяжелой обструкции показано срочное оперативное лечение. При выборе метода операции учитываются возраст, размеры образования и его локализация, а также нарушение функции почки. Перед любым оперативным вмешательством обязательно назначается курс антибиотиков.
Поскольку основная причина нарушения уродинамики — закупорка устья мочеточника, то первичная операция вскрытия уретероцеле вызывает декомпрессию мочевых путей и восстановление нормального пассажа мочи. Вторичные хирургические операции проводятся при неэффективности декомпрессии, появлении пузырно-мочеточникового рефлюкса или закупорке шейки пузыря. В таких случаях проводятся уже реконструктивные или органоудаляющие операции.
Доктора
Лекарства
- Антибиотики: Аугментин, Амоксиклав, Абифлокс, Азитромицин, Цефтриаксон, Ципрофлоксацин, Левофлоксацин, Норфлоксацин, Цефиксим, Лефлок, Зиннат.
- Противовоспалительные препараты: Диклофенак, Мовалис, Нимесулид, Кеторолак, Мелоксикам, Лорноксикам.
- Комбинированные препараты на растительной основе: Фитохол, Канефрон, Тринефрон, Фитолизин, Нефростен, Уролесан.
Процедуры и операции
Все операции делятся на реконструктивные и органоудаляющие. Основная их цель — устранение обструкции и нормализация отхождения мочи. Закупорка расширенного мочеточника имеет органический характер и связана или со стенозом, отсутствием устья или расположением его в неправильном месте. При обструкции шейки пузыря в нем повышается давление (пузырная гипертензия) и изменяются верхние мочевыводящие пути. Для устранения этих нарушений коррекцию проводят одномоментно или в два этапа.
Хирургические вмешательства при этом различны:
- Эндоскопическое рассечение кистозного образования.
- Трансуретральное рассечение устья.
- Электроперфорация стенки кистозного образования (эта операция часто влечет возникновение пузырно-мочеточникового рефлюкса).
- Наложение лоханочно–мочеточникового анастомоза.
- Удаление почки или резекция верхнего полюса (проводится при отсутствии функции сегмента почки или всей почки).
Период восстановления в зависимости от объема операции составляет от 7 дней до 3 недель. После операции назначаются антибиотики, постельный режим и специальная диета, исключающая соленую, чрезмерно жирную, острую и в первое время белковую пищу.
Открытые хирургические вмешательства травматичны, сопровождаются кровотечением, имеют тяжелый и длительный послеоперационный период и осложняются пузырно-мочеточниковым рефлюксом. Поэтому в последние годы чаще используется эндоскопический метод — разные варианты рассечения и перфораций уретероцеле. Этот метод имеет большое преимущество — малая травматичность. К эндоскопическому вскрытию образования прибегают как к первичному вмешательству и рекомендуют выполнять у новорожденных как можно раньше. Это связано с тем, что декомпрессия и нормализация оттока мочи восстанавливает возможности почки (или сегмента) и даже помогает избежать в будущем органоуносящих операций. Эндоскопическая рассечение — эффективный способ декомпрессии мочевых путей. Однако после эндоскопических операциях тоже существует проблема — часто возникает рефлюкс мочи в рассеченный мочеточник. Эндоскопическое рассечение образования и электроперфорация.
У многих больных эндоскопическая декомпрессия может быть первой и окончательной процедурой. Такие дренирующие операции выполняют только при сохранной функции почки и, если отсутствует гигантское расширение мочеточника. Выполнение этих операций возможно при небольших по размеру кистообразных образованиях (не больше 30 мм), при сохраненной сократительной функции мочеточника и почки, отсутствии пиелонефрита.
Оптимальным при эндоскопическом вскрытии является короткий (до 3 мм) разрез внутрипузырной части расширения, поскольку при этом имеется низкая вероятность возникновения пузырно-мочеточникового рефлюкса. После вскрытия уретероцеле оценивают размеры устья и, если оно сужено, обязательно рассекают, так как декомпрессия будет недостаточной. Рассечение уретероцеле производят электрохирургическим инструментом или лазером. При применении этих техник длина разреза контролируема и менее выражено воспаление тканей. Если при этом в расширенном кармане выявляются камни, то лазером их раздробляют и извлекают фрагменты. При крупных размерах образования (больше 30 мм) и нарушении уродинамики возникают сложности. В таких ситуациях эндоскопическая операция не эффективна, поскольку она радикально не устраняет порок и есть высокий риск развития пузырно-мочеточникового рефлюкса.
Резекция стенки мочевого пузыря
При крупных размерах выпячивания и стойком рефлюксе, возникшем после эндоскопической операции, часто требуется комбинированная операция — иссечение стенки пузыря, которая прилежит к расширению, пересадка нижней части мочеточника и формирование другого устья.
Установка стента в мочеточник
После пересадки мочеточника устанавливается мочеточниковый стент, что позволяет быстро восстановить пути мочевыведения и сформировать устье. Мочеточниковый стент в большинстве случаев удаляется через месяц (делают эту процедуру, контролируя цистоскопией). В течение 3 дней после установки стента возможны неприятные симптомы: жжение при мочеиспускании, боли в животе, частые позывы к мочеиспусканию, появление крови в моче. При приеме спазмолитиков и усиленном питьевом режиме симптомы исчезают.
Полное или частичное удаление почки
При несвоевременном выявлении заболевания и длительном нарушении оттока мочи развивается расширение лоханки почки и мочеточников (уретерогидронефроз). Это сопровождается нарушением функции почки — функционирующая ткань почки очень истончается, а почка имеет вид «мешка с мочой». В данном случае полностью (нефрэктомия) или частично (геминефрэктомия) удаляется почка.
Удвоение мочеточника и наличие рефлюкса является показанием к тотальной реконструкции — выполняется удаление верхнего сегмента почки, который не функционирует, иссекается уретероцеле и перемещается мочеточник нижнего сегмента в стенку пузыря. Это наиболее сложная и инвазивная операция. Также к удалению почки приходится прибегать при полной утрате функции почки после предыдущих органосохраняющих операций из-за неэффективности последних или при развитии послеоперационных осложнений.
Для проверки эффективности декомпрессии проводится УЗИ в ближайшем периоде после операции.
Если уретероцеле не уменьшилось, показано повторное вмешательство. Полное контрольное обследование после операции проводят через 6 месяцев. За это время мочеточник полностью сокращается.
У детей
Встречаемость данной патологии у детей: 1 случай на 3500 новорожденных, у девочек встречается в 3–4 раза чаще. Уретероцеле у детей в большинстве случаев — это следствие врожденного сужения устья мочеточника или его неправильного расположения. В том и другом случае это приводит к расширению лоханок почек и нарушению их функции. Относительно этой аномалии насторожить должны повторные пиелонефриты у ребенка, рецидивирующий цистит, позывы к мочеиспусканию.
Характерным спутником этого состояния является появление гноя в моче.
Диагностика
Большое значение в выявлении данного врожденного порока имеет антенатальная диагностика — проведение УЗИ на определенных сроках беременности (обычно с 16-й недели). Аномалии почек в пренатальном периоде выявляются очень часто — их доля составляет 30% всей врожденной патологии. Почки плода — это орган-мишень для воздействия неблагоприятных факторов: заболевания матери, воздействие профессиональных вредностей, прием лекарственных препаратов без контроля и прочее. Диагностические УЗИ-критерии данного порока — кистозное образование в мочевом пузыре, расширение мочеточника, лоханки и чашечки. К сожалению, у плода можно выявить только крупные образования. При небольшой обструкции антенатальная диагностика затруднена.
После рождения патологию подтверждают при УЗИ: часто удвоенная почка, кпереди от устья уретры наблюдается выпирающее в полость пузыря образование, в некоторых случаях сдавливающее устье уретры. УЗИ подтверждает расширение мочеточника, которое длится до верхнего полюса почки. Из рентгеноконтрастных методов основное значение имеет экскреторная урография, позволяющая выявить дефект наполнения пузыря в области образования, расширенный мочеточник и чашечно-лоханочную систему. Для оценки функции верхнего полюса почки применяется изотопная ренография.
Показание к раннему хирургическому лечению этой патологии у детей — наличие обструктивного синдрома. Дети подлежат немедленному хирургическому лечению для разгрузки лоханочной системы почек, поскольку важно предупредить прогрессирование повреждения почек. Вне зависимости от вида и степени выпячивания операцией выбора у малышей является эндоскопическое вмешательство.
У детей уретероцеле рассекают у основания и формируют хороший отток мочи. Операцию выполняют диатермокоагуляцией или лазером при наполненном мочевом пузыре (для его наполнения применяют раствор глюкозы). Если функция почки сохранена, то эта операция рассматривается как радикальная. При нарушении функции сегмента почки эта операция считается первым этапом коррекции порока для декомпрессии мочевыводящих путей. Если функция сегмента почки не улучшается за 6–12 месяцев, вторым этапом резицируют почку.
Альтернативой при крупных уретероцеле и нарушении уродинамики считается создание нового анастомоза между мочевым пузырем и лоханкой почки.
Диета

Диета при пиелонефрите
- Эффективность: лечебный эффект через 10 дней
- Сроки: 6-12 месяцев
- Стоимость продуктов: 1300-1400 рублей в неделю

Диета при гидронефрозе почки
- Эффективность: нет данных
- Сроки: постоянно
- Стоимость продуктов: 1300-1420 рублей в неделю
Поскольку данная патология сопровождается рецидивирующей инфекцией (пиелонефрит, цистит), больные могут придерживаться диеты при пиелонефрите. Питание должно быть щадящим: ограничение соли, копченостей, острых блюд и пряностей для того, чтобы устранить раздражающее действие на слизистую мочевого пузыря и уретры.
Помимо этого исключаются:
- Кислые фрукты и овощи.
- Продукты с высоким содержанием эфирных веществ (редис, чеснок, лук, петрушка,
сельдерей, редька, базилик). - Концентрированные бульоны (рыбный, грибной или мясной).
- Квашеные и маринованные овощи.
- Продукты с высоким содержанием щавелевой кислоты (шпинат, щавель).
- Жареные блюда, животные жиры.
- Алкогольные напитки, крепкий кофе и чай.
В питании больных должны присутствовать:
- Овощи и фрукты в сыром и приготовленном виде.
- Овощи с мочегонным действием — арбуз, кабачок, огурец, тыква.
- Каши на воде и с добавлением молока.
- Нежирное отварное мясо (куриное филе, говядина, телятина), нежирная рыба.
- Молоко, кисломолочные продукты, творог.
- Пюре из овощей и фруктов, сладкие фруктовые соки.
- Морсы и соки из брусники и клюквы.
Профилактика
- Профилактика врожденной формы патологии заключается в устранении факторов риска ее развития: внутриутробная инфекция (краснуха, герпес, цитомегаловирус), употребление алкоголя, прием тератогенных препаратов и наркотиков, курение, устранение контакта с токсическими и химическими веществами.
- Большое значение имеет пренатальная УЗИ диагностика плода. Если при скрининге выявлена патология, необходимо, не затягивая время, обследовать малыша и проконсультировать его у детского уролога и решить вопрос о дальнейшем лечении. Если врач настаивает на оперативном лечении, нужно его выполнить, поскольку это единственный метод лечения, который не допустит развитие осложнений (самое грозное — нарушение функции почки и развитие почечной недостаточности).
- Профилактика приобретенной формы у детей и взрослых заключается в своевременном
лечении воспалительных заболеваний мочеполовой системы. - Важна также ранняя диагностика заболевания и своевременное лечение, что поможет избежать осложнений.
Последствия и осложнения
- Застой мочи.
- Инфекция мочевой системы (цистит, пиелонефрит). Рецидивирующий пиелонефрит ведет к нефросклерозу и потере функции почки. Нефросклероз — замещение нормальной ткани почек на соединительную ткань, которая не является функциональной.
- Образование камней. Это наиболее частое осложнение. Длительная обструкция и застой мочи создают благоприятную среду для образования камней, а инфекция на этом фоне только ускоряет этот процесс.
- Недержание мочи.
- Пузырно-мочеточниковый рефлюкс.
- Гидронефроз и мегауретер (расширение различных отделов мочевыводящих путей на стороне поражения, которое связано с нарушением оттока мочи). Гидронефроз всегда влечет ухудшение кровоснабжения в почке или одной половине удвоенной почки, что быстро приводит к склеротическим изменениям, сморщиванию части паренхимы органа.
- Выпадение и ущемление кистозного образования.
- Обструкция шейки мочевого пузыря.
- Хронический цистит.
- Хроническая почечная недостаточность (может развиться при хроническом нарушении оттока мочи).
Прогноз
При своевременной диагностике и адекватном хирургическом лечении прогноз благоприятный. Если патология поздно выявлена, то это приводит к нарушению оттока мочи, обострениям мочевой инфекции, формированию камней, расширению почечно-лоханочной системы и к гибели ткани всей почки или её сегмента. Гибель ткани почки неизбежно ведет к хронической почечной недостаточности, прогноз при которой неблагоприятный.
Список источников
- Акилов Х. А., Бекназаров Ж. Б. Хаккулов Э. Б., Ухусанходжаев, Ж. А. Уретероцеле у детей/ Вестник экстренной медицины, 2013, №4, 46-49 с.
- Султонов Ш.Р. Сафаров А.И. Атоев И.К. Диагностика и тактика хирургического лечения уретероцеле у детей/Медицинский вестник. Национальной академии наук Таджикистана, 2018, Т8, №2, 249-253 с.
- Вялкова А. А., Гриценко В. А. Современные подходы к диагностике и лечению ренальной инфекции у детей/Нефрология. 2018; 22(3): 72-87.
- Трапезникова М. Ф. Соболевский А. Б. Романов Д. В. Оптимальные методы лечения различных форм уретероцеле/ Альманах клинической медицины, 2002, № 5, 104-108 с.
- Дубров В.И., Строцкий А.В., Шкутов А.О. Эффективность эндоскопического лечения уретероцеле удвоенного мочеточника у детей/Российский вестник детской хирургии, анестезиологии и реаниматологии, 2020, том 10, № 1, 25-34 с.





 Аугментин
Аугментин Ципрофлоксацин
Ципрофлоксацин Левофлоксацин
Левофлоксацин Амоксиклав
Амоксиклав Норфлоксацин
Норфлоксацин Азитромицин
Азитромицин Цефтриаксон
Цефтриаксон Цефиксим
Цефиксим Зиннат
Зиннат














Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...