Гемолитическая болезнь новорожденных
Общие сведения
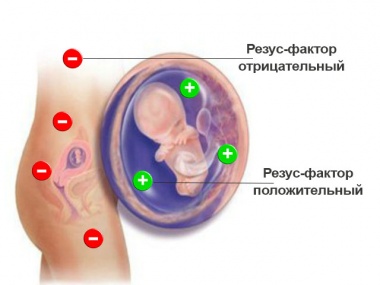
Гемолитическая болезнь новорожденных (сокр. ГБН) проявляется в виде патологического состояния новорожденных детей, причиной которого становится массивный распад красных телец крови – гемолиз эритроцитов с развитием желтухи. Провоцирует нарушения иммунологический конфликт между компонентами крови матери и плода, вызванный несовместимостью групп крови либо резус-фактора.
Впервые это явление было описано во французской литературе еще в 1609 году и только в 1932 Луису Даймонду и Кеннету Блэкфену удалось доказать, что водянка плода, тяжёлая форма анемии и желтуха – проявления одного заболевания, и связано оно с гемолизом эритроцитов. Поэтому они его назвали неонатальный эритробластоз.
Филипп Левин в 1941 году установил причину – резус-несовместимость родителей будущего ребенка. Но на сегодня по международной классификации 10-го пересмотра болезней ей присвоен код P55 и название «Гемолитическая болезнь плода и новорожденного», а также P55.9 при неуточненной гемолитической болезни плода и новорожденного.
Патогенез
В основе развития гемолитической болезни плода лежит гемолиз, вызванный иммунологическим конфликтом: из-за разницы групп крови либо резус-факторов составляющие крови плода воспринимаются организмом матери как чужеродные агенты – антигены, в ответ на это запускается процесс выработки антител, которые способны уничтожать резус-положительные эритроциты плода и проникать сквозь гемоплацентарный барьер. Повреждения также затрагивают печень, селезенку и органы кроветворения, включая костный мозг. Происходит продуцирование незрелых форм эритроцитов и выброс их в периферический кровоток — эритробластоз.
Такая атака на составляющие крови ребенка в первые часы после его рождения вызывает массированный внутрисосудистый гемолиз красных кровяных телец – эритроцитов, что приводит к накоплению в тканях ребенка билирубина, токсичного для головного мозга.
Классификация
В зависимости от клинической картины, гемолитическая болезнь плода бывает:
- Отечной формы – считается самым тяжелым патологическим состоянием, которое встречается достаточно редко и сопровождается развитием распространенных отеков, тяжелой анемии, кислородного голодания, сердечной недостаточности и даже может привести к смерти.
- Анемической формы – клиническая картина которой, развивается в первые дни после рождения ребенка в виде прогрессирования анемии и вызванной ею бледности кожи, а также увеличения внутренних органов (селезенки и печени).
- Желтушной формы – наиболее часто встречаемой и вызывающей у новорожденного желтуху, анемию и гепатоспленомегалию.
По тяжести течения заболевания эритробластоз бывает легкой, средне тяжелой и тяжелой формы. Тяжелая клиническая картина более характерна для недоношенных детей.
Причины
Главным провоцирующим фактором эритробластоза считается резус-конфликт и несовместимость компонентов крови матери и ребенка.
В зависимости от типа конфликта выделяют эритробластоз, спровоцированный:
- Резус-фактором – возникает у 99% женщин с резус-отрицательным фактором, он может не сказаться на здоровье ребенка и проявиться только в виде физиологической желтухи, вызванной незрелостью ферментов печени и её «самоликвидации» через 2-3 недели после рождения.
- По группе крови по системе АВО – встречается достаточно часто, вызван наследованием плода от отца антигенов эритроцитов А или В, когда группа крови матери — О (I). Гемолитическая болезнь новорожденных по группе крови не несет угрозы жизни новорожденного, не вызывает анемии, но провоцирует тяжелые симптомы желтухи и требует лечения.
- По другим антигенным системам (Duffy, Kidd, Lutheran, MNS и пр.) – патология встречается крайне редко.
Наиболее частая причина гемолитической болезни новорожденных
Симптомы
Гемолитическая болезнь плода относится к тяжелым детским заболеваниям, которая может даже привести к летальному исходу.
Симптомы отечной формы эритробластоза
- распространённые отеки (лицо чересчур округлой формы, жидкость накапливается даже в плевральной и брюшной полости, в сердечной сумке);
- тяжелая анемия, которая может сохраняться в течение нескольких месяцев;
- сердечная недостаточность;
- кислородное голодание;
- угнетение рефлексов;
- сниженный тонус мышц;
- бледность кожных покровов, наличие воскового оттенка и желтизны;
- увеличенная печень и селезенка.
Симптомы анемической формы
- вялость;
- плохой аппетит;
- умеренно повышенный уровень билирубин;
- постепенное прогрессирование анемии;
- увеличение размеров селезенки и печени;
- бледные слизистые оболочки и кожные покровы.
Симптомы желтушной формы
- желтуха примерно на двенадцатые стуки жизни ребенка;
- гепатоспленомегалия;
- незначительная отечность;
- рефлексы снижены;
- поведение вялое и адинамичное;
- повышенный билирубин в анализах крови, что вызывает интоксикацию — вялость, срыгивания, рвоту, патологическое зевание, сниженный мышечный тонус;
- анемия (уровень гемоглобина не превышает 160 г/л).
Длительная билирубиновая интоксикация мозга может привести к “ядерной желтухе”, проявляющейся в виде мышечного гипертонуса, ригидности затылочных мышц, резкого «мозгового» крика, гиперестезии, выбухания большого родничка, подергивания мышц, судорог, положительного симптома заходящего солнца, нистагма, нарушения дыхания.
Анализы и диагностика
При постановке диагноза помимо изучения клинических проявлений, анамнеза и жалоб, важна презентация результатов различных пренатальных и постнатальных исследований:
- установление резус-фактора и группы крови отца и матери ребенка;
- исследование титра материнских противорезусных антител;
- проведение трансабдоминального амниоцентеза;
- УЗИ.
Для подтверждения гемолитической болезни новорожденных по группе крови необходимо определение уровня билирубина.
Лечение гемолитической болезни новорожденных
Медикаментозное лечение эритробластоза направлено на связывание и выведение из организма новорожденного токсичных продуктов распада эритроцитов и предполагает введение таких препаратов как:
- энтеросорбенты;
- глюкоза;
- белковые препараты;
- индукторы микросомальных ферментов печени;
- глюкортикоиды;
- витаминотерпия группы В, С и Е.
При сгущении желчи лечение может проводиться с использованием желчегонных средств — аллохола, 12,5% раствора сернокислой магнезии внутрь, 2% и 6% для проведения электрофореза в области печени.
Доктора
Лекарства
- Глюкоза 5% — средство для парентерального питания, заменитель плазмы крови, имеет дезинтоксикационное и гидратирующее действие. Вводят внутривенно капельно в дозе, установленной лечащим врачом.
- Фенобарбитал – снотворное средство, обладающее противосудорожным и седативным эффектом. Играет важную роль в активации конъюгационной системы печени.
- Холестирамин – препарат для адсорбции билирубина в кишечнике с гипохолестеринемическим эффектом. Для новорожденных достаточно суточной дозы 1,5 г на 1 кг массы тела.
- Аллохол – желчегонный препарат, способен усиливать секреторную функцию печени и ЖКТ. Имеет побочные эффекты в виде диареи и аллергических реакций.
Процедуры и операции
Первые мероприятия при рождении ребенка с гемолитической болезнью сводятся к заменному переливанию крови. Помимо этого может быть назначено:
- гемосорбция;
- плазмаферез;
- фототерапия для устранения билирубина из подкожного жира.
Профилактика
Для специфической профилактики резус-конфликта в передродовой и послеродовой периоды вводят анти- Rh0(D) иммуноглобулин в дозе 300 мкг внутримышечно единоразово на 28 неделе беременности и вторую инъекцию обязательно в течение 72 часов после рождения резус-положительного ребенка.
Кроме того необходима инъекция, если женщина во время первой беременности сделала аборт или произошел выкидыш, пережила операцию при внематочной беременности, ведь это может вызвать повышенную концентрацию антител (сенсибилизацию) против антигенов крови в организме женщины с отрицательным резусом.
Неспецифическая профилактика сводится к правильному переливанию крови, которое должно учитывать как резус-фактор, так и группу крови.
Чтобы предупредить развитие тяжелой гемолитической болезни новорожденного беременную женщину с отрицательным резусом госпитализируют за 2-3 неделе до назначенной даты родов и вызывают их искусственно, так как после 36 недель беременности происходит активизация перехода антител от матери к плоду через плацентарный барьер.
Прикладывать ребенка к груди разрешается только 12-21-ый день, когда в молоке матери исчезли антитела к антигенам резус-фактора. До этого рекомендовано использование донорского грудного молока.
Осложнения и последствия гемолитической болезни новорожденного
Гемолитическая болезнь новорожденных может вызывать тяжелые последствия:
- детский церебральный паралич;
- задержка психического развития и речи;
- потеря слуха и/или зрения;
- реактивный гепатит;
- вегетативная дистония и психастенический упадок;
- инвалидизацию или гибель новорожденного, а также внутриутробную смерть плода.
Благодаря современной медицине предупредить тяжелые последствия удается в более чем 70% случаев.
Список источников
- Сидельников В.М., Антонов А.Г. «Гемолитическая болезнь плода и новорожденного». М., Издательство «ТриадаХ», 2004 Г.- 192с.
- Liumbmno G.M., D'alessandro A., Rea F., Piccinini V. et al. The role of antenatal immunoprophylaxis in the prevention of maternal foetal anti Rh (D) alloimmunisation// Blood Transfus. — 2010. — Vol. 8. — P. 8—16.





 Аллохол
Аллохол Фенобарбитал
Фенобарбитал Холестирамин
Холестирамин











Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...